Сердечная недостаточность при аритмиях патофизиология
НЕДОСТАТОЧНОСТИ (лекция N 24)
1. Классификация недостаточности кровообращения.
2. Показатели нарушения гемодинамики.
3. Нарушения ритмической деятельности сердца.
4. Аритмии с патологическим повышением возбудимости миокарда.
5. Нарушения проводимости миокарда – блокады.
6. Виды острой сердечной недостаточности.
7. Хроническая сердечная недостаточность (ХСН).
8. Формы приспособления сердца при ХСН.
Важнейшим типовым понятием является недостаточность кровообращения – неспособность системы кровообращения обеспечить потребность органов и тканей кислородом и субстратами метаболизма.
Понятие патофизиология кровообращения включает в себя понятия сердечной и сосудистой недостаточности.
Недостаточность кровообращения.
/
сердечная недостаточность сосудистая недостаточность
/ /
правожелу- левожелу- гипертензии гипотензии
дочковая дочковая / /
/ / / /
ост- хрони- ост- хрони- ост- хрони- ост- хрони-
рая ческая рая ческая рые ческие рые ческие
Сердечная недостаточность – патологическое состояние, обусловленное неспособностью сердца обеспечить адекватное кровоснабжение органов и тканей кровью, т.е. неспособностью перекачать всю поступающую к сердцу венозную кровь (в отличие от сосудистой недостаточности, которая проявляется недостатком притока к сердцу венозной крови).
Классификация сердечной недостаточности с учетом этиологического фактора:
1) миокардиально-обменная форма сердечной недостаточности при повреждении сердца токсическими продуктами, инфекционными и аллергическими факторами;
2) недостаточность сердечной деятельности от перегрузки, переутомления и развивающихся вторичных изменений;
3) смешанная – при сочетании факторов повреждения и перегрузки.
Сердечная недостаточность (СН) по остроте течения может быть острой и хронической, по месту развития – лево- и правожелудочковой. При левожелудочковой сердечной недостаточности возникает застой крови в малом круге кровообращения и может развиться отек легких, а при правожелудочковой недостаточности – застой крови в большом круге и может быть отек печени.
I. Показатели нарушения гемодинамики:
1) понижение МОС (особенно при острой СН);
2) понижение АД (МО х периферическое сопротивление);
3) уменьшение линейной или объемной скорости кровотока;
4) изменение ОЦК (при острой СН чаще уменьшение, при хронической – чаще увеличение);
5) для сердечной недостаточности специфично – повышение центрального венозного давления при правожелудочковой недостаточности.
П. Нарушение ритмической деятельности сердца.
Формы и механизмы аритмии.
Аритмии – (отсутствие ритма, неритмичность)- различные изменения основных электрофизиологических характеристик миокарда, ведущие к нарушению нормальной координации сокращений различных участков миокарда или отделов сердца с резким учащением или урежением сердечных сокращений.
I. Аритмии, связанные с нарушением ритма сердечных сокращений:
1) синусовая тахикардия;
2) синусовая брадикардия;
3) синусовая аритмия;
4) атрио-вентрикулярная (АВ) аритмия.
1. Синусовая тахикардия– увеличение частоты сердечных сокра-щений более 90 в минуту у взрослых.
Различают физиологическую и патологическую тахикардию. Причиной патологической тахикардии могут быть экстракардиальные заболевания, различные поражения сердечно-сосудистой системы (ССС) и другие заболевания организма: интоксикации, пороки сердца, инфаркт миокарда (ИМ), ревматизм.
2. Синусовая брадикардия(ваготония – меньше 60 в минуту) часто бывает следствием первичной слабости синусового узла, раздражения системы блуждающего нерва при травмах ЦНС, патологических процессов в средостении, раздражения блуждающего нерва при язвенной и желчно-каменной болезни, при действии ряда лекарственных препаратов, при патологических процессах в миокарде.
3. Синусовая аритмия– непостоянство ритма сердечных сокращений, связанное с колебаниями активности синусового узла – чередование тахи- и брадикардии – неблагоприятный показатель при тяжелом состоянии сердца – показатель истощения сердца.
4. Атриовентрикулярная аритмия (синдром слабости синусового узла) – вследствие тяжелых поражений миокарда функцию узла-производителя ритма берет АВУ (редкий ритм 30-40 мин, но с синхронизацией сокращения отделов сердца).
II.Аритмии, связанные с патологическим повышением возбудимости миокарда:
1) экстрасистолии;
2) пароксизмальная тахикардия;
3) мерцание предсердий и желудочков.
1. Экстрасистолия– нарушение ритма сердца с возникновением одиночных или парных преждевременных сокращений сердца (экстрасистол), вызываемых возбуждением миокарда не из физиологического источника сердечного ритма – предсердные, атриовентрикулярные и желудочковые. Экстрасистолия может быть при всех болезнях сердца, интоксикациях, отравлениях, гипертиреозе, аллергии, гипертензии в малом круге кровообращения.
2. Пароксизмальная тахикардия– приступообразное учащение ЧСС, обусловленное патологической циркуляцией экстрасистолического возбуждения или патологически высокой активностью очага гетеротопного автоматизма в сердце. Продолжительность приступа от нескольких секунд до нескольких дней, иногда недель, причем ЧСС во время приступа не меняется. По месту расположения эктопического очага автоматизма выделяют также 3 формы: предсердную, антриовентрикулярную и желудочковую.
3. Самая тяжелая форма – мерцание предсердий и желудочков– беспорядочные несинхронизированные сокращения миокардиоцитов до 800/мин – сердце не способно перекачивать кровь – падает А/Д, что приводит к потере сознания. Предсердная мерцательная аритмия – нет ни систолы, ни диастолы, жизнь сохраняется за счет сокращения желудочков, но если и в них мерцание – то наступает смерть.
III. Нарушение проводимости– блокада сердца – замедление или полное прекращение распространения по проводящей системе сердца импульса возбуждения. Различают:
а) сино-аурикулярную;
б) внутрипредсердную;
в) предсердо-желудочковую;
г) внутрижелудочковую блокады.
Если происходит прекращение проведение импульса на каком-то уровне – наступает полная блокада. При частичной (неполной) блокаде отмечается замедление проведение импульса возбуждения.
IV. Нарушение сократимости миокарда.
V. Нарушение ферментативного спектра миокарда.
Острая сердечная недостаточность– ее виды, причины и патогенез, некоторые принципы диагностики и патогенетической терапии.
Выделяют 5 форм острой сердечной недостаточности: острая тампонада сердца, полная атрио-вентрикулярная блокада, мерцание и фибрилляция желудочков, инфаркт миокарда и острая закупорка легочной артерии.
Тампонада сердца– синдром острой сердечной недостаточности, вызванный внутриперикардиальным сдавлением сердца жидкостью (гемотампонада, острый экссудативный перикардит) или газом. Патогенез нарушений:
1) механическое сдавление тонкостенных отделов сердца и крупных вен – уменьшение наполнения его полостей. Развивается синдром низкого сердечного выброса (резкое уменьшение ударного объема и МОС), уменьшение тканевого кровотока, олигоурия, повышение потребления кислорода и содержания в крови молочной и пировиноградной кислот;
2) патологический вагусный рефлекс возникает из-за растяжения перикарда и раздражения н. Vagus.
При наличии большого выпота резко ограничивается диастола и сильно затруднена работа сердца, возникает кислородное голодание мозга: беспокойство, чувство тревоги, нарастает бледность кожи.
Полная атрио-вентрикулярная блокада– различают 4 степени:
1 степень – удлинение времени предсердно-желудочкового проведения. При 2-й степени – выпадение некоторых желудочковых комплексов после постепенного удлинения интервала Р-Q. После выпадения желудочкового сокращения проводимость на непродолжительное время улучшается, а затем вновь наступают периоды Венкебаха – Самойлова. При блокаде 3 степени из предсердий в желудочки проводятся лишь каждый 2, 3, 4 импульс и 4 степень блокады – полная поперечная блокада.
Причины атрио-вентрикулярной блокады: гипоксия, тяжелая патология миокарда с нарушением метаболизма, ИМ, интоксикация, рубцы, ревматизм.
Мерцание желудочков– форма мерцательной аритмии – нарушение ритма сердца с частыми и нерегулярными возбуждениям миокарда и полнойразнородностью сердечных сокращений по частоте, силе, причем длительность сердечных циклов значительно колеблется и носит случайный характер. При мерцании частота волн на ЭКГ более 300/ мин (обычно 500-800/ мин), а при трепетании – менее 300/мин.
Фибрилляция – наличие сокращений миокардиальных волокон при отсутствии сокращения всего миокарда как целого. Сердечные волокна сокращаются разрозненно и разновременно, не выполняя насосную функцию: УО и МО=0, человек не может жить, смерть наступает через 5 мин. Причины: тяжелая гипоксия, ишемия миокарда, интоксикация, нарушение электролитного баланса, механическое повреждение и электротравма, низкая температура, нервно-психическое возбуждение, применение симпатомиметических средств при наркозе.
Инфаркт миокарда (ИМ)– острое заболевание, обусловленное развитием одного или нескольких очагов некроза в сердечной мышце, проявляющееся различными нарушениями сердечной деятельности и клиническими синдромами, связанными с развитием острой ишемии и некроза миокарда. Наиболее частой причиной ИМ является прекращение притока крови к участку миокарда в измененных атеросклерозом коронарных артериях. Эмболия коронарных артерий встречается крайне редко. Чаще всего ИМ развивается при ишемической болезни сердца и может проявляться в форме острой сосудистой недостаточности (кардиогенный шок) и острой сердечной недостаточности (право- или левожелудочковой) или в сочетании того и другого.
Большое значение в развитии ИМ придают нарушениям микроциркуляции, гиперкоагуляции и гиперагрегации, повышению адгезивных свойств тромбоцитов.
Диагностика: ЭКГ и лабораторное определение ферментов поврежденных клеток.
Патогенетическая терапия: поддержание сократительной функции:
а) стимуляторы деятельности сердца;
б) его разгрузка – мочегонные средства, жгуты на конечности;
в) снятие болевого синдрома;
д) борьба с тромбозом: назначают гепарин, фибринолизин в ранние сроки. Однако может возникнуть реинфузионный синдром, при котором продукты распада тканей вызывают вторичное нарушение миокарда и системы кровообращения.
5 вид ОСН – острая закупорка легочной артерии– тромбоз или эмболия ее. Правые отделы сердца моментально переполняются кровью, происходит рефлекторная остановка сердца (рефлекс Китаева) и наступает смерть.
Хроническая сердечная недостаточность часто развивается при недостаточности кровообращения, сопровождается стенокардией:
1) повышается метаболизм миокарда при неспособности обеспечить адекватный кровоток при физических или эмоциональных нагрузках – стенокардия напряжения;
2) при нормальной метаболической активности миокарда сужен просвет коронарных артерий – стенокардия покоя.
Хроническая сердечная недостаточность имеет 3 стадии:
1) начальная, скрытая, которая проявляется только при физической нагрузке, а в покое гемодинамика и функции органов не нарушены;
2) выраженная, длительная недостаточность кровообращения с застойными явлениями в малом и большом круге кровообращения, с нарушениями функций органов и обмена веществ в покое:
Период А– незначительные расстройства гемодинамики и нарушения функции сердца или только какого-либо его отдела.
Период Б– конец длительной стадии с глубокими нарушениями гемодинамики.
3) терминальная, дистрофическая стадия недостаточности.
Причины хронической сердечной недостаточности:
1) хроническая коронарная недостаточность, коронаросклероз, ИБС;
2) пороки сердца;
3) патологические процессы в миокарде;
4) экстракардиальные причины:
а) гипертоническая болезнь;
б) увеличение ОЦК;
в) болезни легких;
г) гипертиреоз.
Формы приспособления сердца при ХСН:
Источник

МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РЕСПУБЛИКИ БЕЛАРУСЬ
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
КАФЕДРА ПАТОЛОГИЧЕСКОЙ ФИЗИОЛОГИИ
А. Н. ГЛЕБОВ, Ф. И. ВИСМОНТ
ПАТОФИЗИОЛОГИЯ
НАРУШЕНИЙ РИТМА СЕРДЦА
Учебно-методическое пособие
Минск БГМУ 2014
УДК 616.12-008.318-092(075.8)
ББК 52.5 я73 Г53
Рекомендовано Научно-методическим советом университета в качестве учебно-методического пособия 16.04.2014 г., протокол № 8
Р е ц е н з е н т ы: д-р мед. наук, проф., член-корр. Национальной академии наук Беларуси Л. М. Лобанок; д-р мед. наук, проф. С. В. Губкин
Глебов, А. Н.
Г53 Патофизиология нарушений ритма сердца : учеб.-метод. пособие / А. Н. Глебов, Ф. И. Висмонт. – Минск : БГМУ, 2014. – 39 с.
ISBN 978-985-567-074-3.
Рассматриваются наиболее общие причины и механизмы развития нарушений сердечного ритма, их основные электрокардиографические проявления.
Предназначено для студентов 3-го курса всех факультетов.
УДК 616.12-008.318-092(075.8) | |
ББК 52.5 я73 | |
ISBN 978-985-567-074-3 | © Глебов А. Н., Висмонт Ф. И., 2014 |
© УО «Белорусский государственный | |
медицинский университет», 2014 |
2
МОТИВАЦИОННАЯ ХАРАКТЕРИСТИКА ТЕМЫ
Общее время занятий: 3 академических часа для студентов лечебного, педиатрического, военно-медицинского, медико-профилактического и фармацевтического факультетов; 2 академических часа для студентов стоматологического факультета.
Современная медицина стоит перед проблемой неуклонного роста сердечно-сосудистой патологии и такой распространенной ее формы, как нарушение сердечного ритма. У каждого третьего пациента с заболеваниями сердца возникают аритмии (данные ВОЗ), что приводит к снижению работоспособности, часто развиваются тяжелые осложнения, а проводимая лекарственная терапия становится малоэффективной. Социальноэкономическая значимость проблемы состоит в том, что в подавляющем большинстве пациенты с нарушениями ритма сердца являются людьми трудоспособного возраста, которые вне приступа физически здоровы. Именно этот факт определяет повышенный интерес к поиску путей предупреждения и лечения аритмий.
Понимание патогенеза нарушений сердечного ритма, умение диагностировать и лечить аритмии имеет большое значение в повседневной медицинской практике.
Цель занятия: изучить основные типы нарушений сердечного ритма, наиболее общие причины и механизмы их развития.
Задачи занятия. После изучения материала студент должен: 1) знать:
–основные причины и наиболее общие механизмы нарушений сердечного ритма;
–типы нарушений сердечного ритма, их основные электрокардиографические проявления, изменение гемодинамики;
2) уметь выявлять основные типы нарушений сердечного ритма по данным электрокардиограмм.
Требования к исходному уровню знаний. Студент должен знать строение, физиологические свойства и особенности сердечной мышцы.
Контрольные вопросы из смежных дисциплин:
1. Строение и функции проводящей системы сердца. Ход распространения возбуждения по проводящей системе сердца. Механизмы автоматии. Потенциал действия пейсмекерных клеток, его фазы и ионные механизмы. Градиент автоматии.
2. Физиологические свойства сократительного миокарда. Потенциал действия клеток сократительного миокарда, его фазы и ионные механизмы. Распространение возбуждения по сократительному миокарду.
3. Электрокардиография (ЭКГ). Виды ЭКГ-отведений. Формирование различных компонентов ЭКГ. Общий план анализа ЭКГ, основные нормативы, диагностическое значение.
3
Контрольные вопросы по теме занятия:
1.Этиология и основные механизмы нарушений ритма сердца (аритмии):
а) нарушение образования импульса: изменение нормального автоматизма, аномальный автоматизм, механизм триггерной активности;
б) нарушение проводимости: замедление или блокада проведения импульса, повторный вход импульса (re-entry), сверхнормальное проведение импульса.
2.Аритмии в результате нарушения автоматизма. Причины, виды, электрофизиологический механизм, ЭКГ-проявления, изменение гемодинамики.
3.Аритмии в результате нарушения проводимости. Причины, виды, электрофизиологический механизм, ЭКГ-проявления, изменение гемодинамики.
4.Комбинированные нарушения сердечного ритма (аритмии в результате нарушений возбудимости и проводимости миокарда):
а) экстрасистолия, причины, виды, электрофизиологический механизм, ЭКГ-проявления, изменение гемодинамики;
б) трепетание и фибрилляция предсердий и желудочков. Причины, электрофизиологический механизм, ЭКГ-проявления, изменение гемодинамики. Понятие о дефибрилляции сердца.
5.Принципы терапии нарушений сердечного ритма.
ЭТИОЛОГИЯ И ОСНОВНЫЕ МЕХАНИЗМЫ НАРУШЕНИЙ РИТМА СЕРДЦА (АРИТМИИ)
Аритмия (а — отрицание чего-либо, греч. rhytmos — теку) — типовая форма патологии сердца, характеризующаяся нарушением частоты и периодичности генерации импульсов возбуждения и (или) последовательности возбуждения предсердий и желудочков.
Возникновение аритмий чаще всего ассоциируется с наличием органического заболевания сердца различной этиологии — ишемии, воспаления, дегенеративных изменений, токсического поражения. Однако их регистрируют также у лиц с практически здоровым сердцем, у которых с помощью современных методов исследования не выявляют какой-либо патологии. Установлено, что возникновение аритмий учащается параллельно увеличению возраста пациентов. В связи с этим в общей популяции определяется наличие взаимосвязи между распространенностью ишемической болезни сердца и частотой обнаружения нарушений ритма сердца. Наиболее часто аритмии сердца наблюдаются при коронарной недостаточности. Так, в остром периоде инфаркта миокарда аритмии регистрируются у 95–100 % пациентов.
4
ЭТИОЛОГИЯ НАРУШЕНИЙ СЕРДЕЧНОГО РИТМА
Аритмии являются следствием нарушения автоматизма, возбудимости или проводимости миокарда, а также их комбинаций. Причины аритмий можно условно подразделить на четыре группы:
1)нарушения нейрогуморальной регуляции электрофизиологических процессов в миокарде;
2)органические поражения миокарда, его аномалии, врожденные или наследственные дефекты с повреждением мембран и клеточных структур;
3)сочетание нарушений нейрогуморальной регуляции ритма и органической патологии сердца;
4)аритмии, обусловленные действием токсических веществ и лекарственными средствами (в том числе антиаритмическими).
Одной из основных причин нарушений сердечного ритма является изменение физиологического соотношения между тонической активностью симпатического и парасимпатического отделов вегетативной нервной системы. В эксперименте на животных практически любую из известных форм аритмий — от синусовой тахикардии до фибрилляции желудочков — можно вызвать, воздействуя на некоторые отделы головного мозга: кору, лимбические структуры, гипоталамо-гипофизарную систему, с которой тесно связаны находящиеся в ретикулярной формации продолговатого мозга центры симпатической и парасимпатической регуляции сердечной деятельности. Одним из наиболее ярких примеров нарушения ритма, обусловленного дисбалансом симпатического и парасимпатического звеньев вегетативной нервной системы, является снижение электрической стабильности сердца при психоэмоциональном стрессе.
При тиреотоксикозе наблюдаются нарушения сердечного ритма, обусловленные повышением адренореактивности сердца. Одной из частых «эндокринных» причин возникновения аритмии является избыточное образование минералокортикоидов в коре надпочечников. Механизм арит-
могенного эффекта минералокортикоидов (прежде всего наиболее активного из них — альдостерона) связан с дисбалансом Na+/K+ в организме.
Альдостерон, действуя на почечные канальцы, стимулирует реабсорбцию Na+ из первичной мочи и усиление экскреции К+, в результате чего возникает гипокалиемия, которая способствует нарушению процессов реполяризации мембран кардиомиоцитов и возникновению аритмии.
Органические поражения миокарда, обусловливающие возникновение аритмий, — это инфаркт миокарда, кардиосклероз, миокардиты, кардиомиопатия и др.
Мочегонные препараты (например, фуросемид), усиливая экскрецию К+, способствуют возникновению гипокалиемии. Сердечные гликозиды (например, строфантин), угнетая Na+/K+-АТФ-азу мембран кардиомиоцитов, снижают активность этого фермента, что сопровождается уменьше-
5

нием содержания К+ и увеличением концентрации Na+ в саркоплазме кардиомиоцитов. Снижение внутриклеточной концентрации К+ приводит к замедлению процессов реполяризации мембран кардиомиоцитов, что способствует возникновению аритмии.
ПАТОГЕНЕЗ НАРУШЕНИЙ СЕРДЕЧНОГО РИТМА
Согласно современным представлениям, в основе возникновения аритмий лежит нарушение образования или проведения импульса (потенциала действия). Однако чаще всего аритмии возникают при участии обоих механизмов (рис. 1).
Патогенез нарушений ритма сердца
Нарушение образования импульса | Нарушение проведения импульса | ||||||||
Изменение | Аномальный | Триггерная | Блокада | Повторный | Сверхнор- | ||||
нормального | автоматизм | активность | проведения | вход | мальное | ||||
автоматизма | импульса | импульса | проведение | ||||||
(re-entry) | импульса | ||||||||
Рис. 1. Патогенез сердечных аритмий
Нарушения образования импульса. Нарушение образования им-
пульса может быть обусловлено нарушением автоматизма и повышением возбудимости кардиомиоцитов.
Автоматизм (автоматия) — способность кардиомиоцитов спонтанно генерировать потенциал действия. Способностью к автоматизму обладают все атипичные кардиомиоциты (клетки проводящей системы сердца), но не обладают рабочие кардиомиоциты (клетки сократительного миокарда).
Возбудимость — свойство клеток возбудимых тканей воспринимать действие раздражителя и реагировать на него реакцией возбуждения. Возбудимость сердечной мышцы выражается в способности генерировать потенциал действия в ответ на раздражение.
В норме автоматизм проявляет только синоатриальный узел (СА-узел, узел Киса–Флека), являющийся номотопным (т. е. нормально расположенным) водителем ритма. Частота генерации импульсов клетками СА-узла в покое у взрослого человека составляет 60–90 в мин. СА-узел называется истинным водителем ритма, или пейсмекером 1-го порядка (от англ. pacemaker — водитель ритма). Остальные структуры проводящей системы сердца (атриовентрикулярный узел, пучок Гиса, ножки пучка Гиса, волокна Пуркинье) также способны спонтанно генерировать импульсы, однако собственная частота разрядов клеток этих отделов мала. Она тем ниже, чем дальше от пейсмекера 1-го порядка расположены клетки (градиент автома-
6

тии). Благодаря этому в нормальных условиях потенциал действия в этих клетках проводящей системы сердца возникает в результате прихода возбуждения от более часто разряжающихся верхних отделов (клетки САузла), и их собственный автоматизм «не успевает» проявиться.
Таким образом, нижележащие структуры проводящей системы сердца проявляют автоматизм лишь при нарушении поступления импульсов от СА-узла и поэтому называются латентными (скрытыми, потенциальными) водителями ритма.
Изменение нормального автоматизма. Как известно, в основе про-
цесса автоматизма лежит медленная спонтанная диастолическая деполяризация (рис. 2), постепенно уменьшающая мембранный потенциал до критического уровня (порог возбуждения), с которого начинается быстрая деполяризация мембраны (фаза 0 потенциала действия).
а
б
Рис. 2. Потенциал действия:
а — рабочий (типичный) кардиомиоцит; б — клетка синоатриального узла (атипичный кардиомиоцит): 0 — фаза быстрой деполяризации; 1 — фаза ранней быстрой реполяризации; 2 — фаза медленной реполяризации (фаза «плато»); 3 — фаза быстрой реполяризации; 4 — фаза потенциала покоя; 5 — порог возбуждения
Изменения нормального автоматизма сердца приводят к возникновению синусовых аритмий. На продолжительность спонтанной диастоличе-
7
ской деполяризации и, следовательно, частоту генерации импульсов клетками СА-узла оказывают влияние следующие механизмы:
1.Скорость спонтанной диастолической деполяризации (наиболее важный). При ее возрастании порог возбуждения достигается быстрее
ипроисходит учащение синусового ритма (тахикардия). Замедление спонтанной диастолической деполяризации ведет к замедлению синусового ритма (брадикардия).
2.Величина потенциала покоя клеток СА-узла. Если величина по-
тенциала покоя становится более отрицательной (например, в результате гиперполяризации мембраны при действии ацетилхолина), то требуется больше времени для достижения порога возбуждения (при условии, что скорость спонтанной диастолической деполяризации остается неизменной) — возникает брадикардия. Если потенциал покоя клеток СА-узла становится менее отрицательным, то, соответственно, требуется меньше времени для достижения порога возбуждения — развивается тахикардия.
3.Изменение порога возбуждения. Более отрицательное значение величины порога возбуждения клеток СА-узла способствует учащению синусового ритма, а менее отрицательное значение — его урежению.
Возможны и различные комбинации трех основных электрофизиологических механизмов, регулирующих автоматизм СА-узла.
Аномальный автоматизм. В норме ритм сердечных сокращений задают клетки СА-узла, все остальные клетки проводящей системы сердца разряжаются, как и рабочий миокард, под действием распространяющегося возбуждения. Потенциал действия в них возникает под влиянием токов от возбужденных участков миокарда до того, как в результате их собственной медленной спонтанной диастолической деполяризации их мембранный потенциал достигнет порога возбуждения.
Аномальный автоматизм — это появление пейсмекерной активности в клетках сердца, не являющихся в норме водителями сердечного ритма (т. е. они становятся водителями ритма сердца вместо клеток СА-узла).
Если по той или иной причине возбуждение СА-узла не возникает либо не может перейти на предсердие вследствие нарушения проводимости, роль водителя ритма берет на себя атриовентрикулярный узел (АВ-узел, узел Ашоффа–Тавары) — пейсмекер 2-го порядка (частота генерации импульсов 40–60 в мин). Если проведение возбуждения от предсердий к желудочкам полностью нарушено, то желудочки сокращаются в ритме пейсмекера 3-го порядка (частота генерации импульсов менее 40 в мин), расположенного в проводящей системе желудочков.
СА-узел называют номотопным (нормально расположенным) водителем ритма, а очаги возбуждения в остальных отделах проводящей системы сердца — гетеротопными (ненормально расположенными). Эк-
8
топический водитель ритма — источник сердечных импульсов, расположенный в любом месте миокарда помимо СА-узла.
Сокращение сердца, вызванное импульсом из гетеротопного очага возбуждения, называют замещающим, а последовательность сокращений — замещающим ритмом (например, АВ-ритм). Такие ритмы выполняют защитную функцию, поддерживая относительно высокую частоту сердечных сокращений (ЧСС) при выраженном замедлении импульсации из СА-узла.
Гетеротопные очаги возбуждения могут определять ЧСС в случае, если их скорость генерации импульсов (соответственно, частота) будет больше, чем у СА-узла. Например, на фоне высокой концентрации катехоламинов может усиливаться автоматизм клеток нижележащих отделов проводящей системы сердца, и, если частота их деполяризации оказывается больше частоты генерации импульсов клетками СА-узла, это приводит к появлению эктопического ритма (например, экстрасистолия). Такие эктопические ритмы могут возникать при ишемии миокарда, гипоксии, при электролитных нарушениях и т. д.
При поражении миокарда (например, ишемии и др.) рабочие кардиомиоциты могут приобретать патологическую способность к автоматизму. Если скорость спонтанной диастолической деполяризации таких кардиомиоцитов превышает частоту генерации импульсов клетками СА-узла, то эти клетки устанавливают собственную ЧСС, становясь эктопическим водителем ритма.
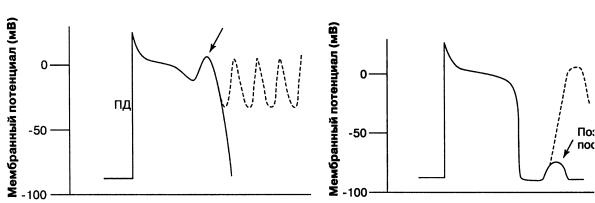
Триггерная активность. Повышение возбудимости кардиомиоцитов наиболее часто обусловливает возникновение аритмий по механизму триггерной активности (наведенной, пусковой, от англ. trigger — спусковой крючок). Электрофизиологической основой триггерной активности (триггерного автоматизма) являются ранние и поздние постдеполяризации (рис. 3).
ПД
Рис. 3. Потенциал действия: триггерная активность:
а — ранняя постдеполяризация; б — поздняя постдеполяризация
9

Ранняя постдеполяризация — это преждевременная деполяризация кардиомиоцитов, которая появляется в фазу реполяризации потенциала действия, когда потенциал мембраны еще не достиг величины потенциала покоя (рис. 3). Условиями возникновения ранних постдеполяризаций являются удлинение фазы реполяризации потенциала действия и брадикардия.
При замедлении реполяризации и, соответственно, увеличении общей продолжительности потенциала действия может возникнуть преждевременная спонтанная деполяризация в тот момент, когда процесс реполяризации еще не завершился. При уменьшении частоты основного ритма сердца (брадикардии) происходит постепенное возрастание амплитуды ранних надпороговых колебаний мембранного потенциала, что при достижении величины порога возбуждения может вызывать образование нового потенциала действия еще до завершения исходного.
Этот преждевременный потенциал действия рассматривается как триггерный (наведенный), поскольку он обязан своим возникновением ранней постдеполяризации, исходящей от основного потенциала действия. В свою очередь, второй (наведенный) потенциал действия за счет своей ранней постдеполяризации может вызвать третий, тоже триггерный потенциал действия и т. д.
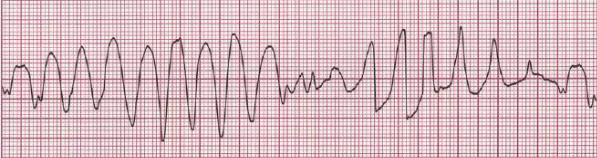
Если источник триггерной активности находится в желудочках, то может развиться желудочковая экстрасистолия или полиморфная (пароксизмальная) желудочковая тахикардия (желудочковая тахикардия типа «пируэт» — torsade de pointes). Электрокардиографическая картина полиморфной желудочковой тахикардии представлена на рис. 4 — желудочковые комплексы как бы вьются вокруг изоэлектрической оси (здесь и далее ЭКГ приведены во II стандартном отведении, скорость записи — 25 мм/с).
Рис. 4. Полиморфная желудочковая тахикардия
Возникновению ранних постдеполяризаций способствуют: гиперкатехоламинемия, гипокалиемия, ацидоз, ишемия.
Поздняя постдеполяризация — это преждевременная деполяризация кардиомиоцитов, которая появляется сразу после завершения фазы реполяризации, т. е. когда электрический заряд мембраны соответствует потенциалу покоя (рис. 3).
10
Источник
