Сердечная недостаточность от инфаркта на ногах
23 января 20191379,4 тыс.
Почти все болезни сердца, врождённые и приобретённые, проявляются сердечной недостаточностью (СН), если отсутствует адекватное лечение. Она — главный спутник и следствие пороков сердца, инфаркта, аритмий, атеросклероза сосудов.
Как правило, сердечная недостаточность – хроническое, медленно прогрессирующее заболевание. В некоторых случаях недостаточность сердца может проявляться в острой форме. Последней проблеме и посвящена настоящая статья.
Что такое острая сердечно-сосудистая недостаточность (ОСН)?
Неспособность сердца нормально выполнять свои функции, свидетельствует о развитии синдрома СН. Острая его форма проявляется жизнеугрожающими состояниями и является одной из самых распространённых причин смерти.
При острой недостаточности (ОН) может быть нарушена функциональность одного или обоих желудочков, предсердий. По локализации дисфункции выделяют недостаточность левых и правых отделов миокарда.
ОСН протекает:
- с симптомами застоя крови;
- с резким ослаблением способности к сокращению миокарда (кардиогенный шок);
- как усугубление хронической СН.
Кардиогенный шок может развиться:
- как реакция на боль (рефлекторный);
- как следствие аритмии (аритмический);
- при больших поражениях при инфаркте (истинный).
Различные классификации разделяют недостаточность сердца и сосудов. Термин «острая сердечно-сосудистая недостаточность» употребляют для состояния с сочетанием обеих патологий, объединенных общностью условий, причин, механизмов их зарождения и развития.
Кардиогенный шок является такой патологией. По МКБ-10 его код R57.0: шок, не классифицируемый в других рубриках. Острая же сердечная недостаточность имеет в этом классификаторе код I50.
Патогенез и этиология ОСН застойного типа зависит от локализации.
Левожелудочковая
Характеризуется застоем крови в лёгочном круге кровообращения (как и левопредсердная). ОСН левого желудочка появляется при различных заболеваниях, особенно часто при болезнях сердца. Наиболее часто такое осложнение даёт инфаркт.
При ОСН левого желудочка часто развивается отек легких. Отёк лёгких — состояние, при котором ткани легких заполняются жидкостью. Нарушается газообмен и организм испытывает кислородное голодание. Различают интерстициальный (сердечная астма) и альвеолярный отёк лёгкого. Последний — опаснее и тяжелее.
Приступы сердечной астмы мучают больного по ночам: ощущается нехватка воздуха, удушье, появляется кашель. При альвеолярном отёке лёгкого симптомы тяжелее, а их развитие весьма стремительно. Уже через несколько минут от начала первых признаков альвеолярного отёка лёгких может наступить смерть.
Левопредсердная
Острая СН застойного типа левого предсердия также проявляется сердечной астмой и отеком легких. Самой распространённой причиной сердечной недостаточности левого предсердия является митральный стеноз.
Правожелудочковая
ОН правого желудочка связана с повреждением лёгочной артерии. Проявляется снижением сократительной функции правого желудочка, нарушением газообмена, резким расширением сердца и легочной артерии, застоем в большом круге кровообращения.
Чаще всего этот синдром развивается при острой закупорке тромбом лёгочной артерии.
Признаки
При острой СН левых отделов сердца наблюдаются:
- кашель и хрипы в лёгких;
- выделения в виде мокроты с пеной;
- затруднённость дыхания в положении лёжа (ортопноэ);
Для острой недостаточности правого желудочка характерны:
- вздутие вен на шее;
- визуально заметное увеличение печени;
- желтизна кожи;
- отеки;
- боль в правом подреберье;
- цианоз пальцев, ушей, носа.
При прослушивании сердца заметно появление характерного тона, границы сердца расширены, сердечный ритм учащённый.
Особенности проявления у мужчин
У мужчин острая сердечная недостаточность часто встречается в молодом возрасте. До 50—60 лет частота развития инфаркта миокарда у мужчин в 5—6 раз выше, нежели у женщин. Именно инфаркт и ишемическая болезнь сердца, а также курение и алкоголь статистически являются ведущими причинами острой сердечной недостаточности у мужчин.
Симптоматическая картина у женщин
Факторы риска развития сердечной недостаточности у женщин отличаются от таковых у мужчин. Связано это с более поздним развитием патологии у женщин, особенностями женского организма, его перестройкой во время менопаузы. Признаки же синдрома у женщин в целом такие же, как у мужчин, но отличаются более выраженным характером.
Опасность появления острой (и хронической) сердечно-сосудистой недостаточности у женщин резко повышается, если они страдают сахарным диабетом или гипертонией. Мерцательная аритмия — один из факторов риска ОСН— в 1,5—2 раза чаще встречается у женщин.
Адаптационные возможности организма с возрастом уменьшаются. Здоровье женщины после наступления климакса подвергается двойной нагрузке: возрастной и связанной с гормональной перестройкой.
Симптомы перед смертью
За 1—2 недели до летального исхода у многих больных появлялись типичные симптомы:
- боль в сердце;
- одышка;
- аритмия;
- слабость;
- страх смерти.
Немедленное обращение к кардиологу часто может предотвратить (и предотвращает) смерть.
Перед смертью во время приступа обычно наблюдаются симптомы:
- обморок из-за фибрилляции желудочков;
- судороги;
- побледнение и похолодание кожи;
- расширение зрачков;
- судорожное дыхание;
- при аускультации прослушивается маятникообразный ритм сердца.
От начала приступа до остановки сердца такие признаки могут наблюдаться до 2 часов.
Причины заболевания
СН левого желудочка миокарда развивается при:
- дисфункциях клапанов сердца;
- гипертонии;
- кардиосклерозе;
- левожелудочковом инфаркте;
- аневризме сердца;
- гипертрофии желудочка.
Эти и некоторые другие заболевания сопровождаются высокой нагрузкой на левый желудочек миокарда.
Наиболее часто недостаточность левого предсердия появляется при:
- стенозе митрального клапана;
- тромбе в предсердии;
- опухоли предсердия.
Острая СН бывает обусловлена кардиогенными и некардиогенными причинами.
Для левых желудочка и предсердия частыми несердечными причинами ОСН являются
- анемия;
- тиреотоксикоз;
- травмы и опухоли головного мозга.
Среди причин, приводящих к недостаточности правого желудочка:
- острая пневмония, другие заболевания лёгких;
- инфаркт правого желудочка миокарда, межжелудочковой перегородки;
- разрыв аневризмы;
- перикардит;
- болезни почек, печени, опухоли.
Прогрессирование ОСН левого желудочка часто приводит к ОСН правого желудочка.
Помимо заболеваний сердца и несердечных факторов, сердечную недостаточность провоцируют и иные причины:
- злоупотребление алкоголем;
- курение;
- несоблюдение диеты;
- физические и психические перегрузки;
- пренебрежение необходимыми требованиями лечения;
- лекарственная передозировка;
- хирургическое вмешательство.
Сочетание нескольких причин увеличивает риск развития синдрома острой сердечной недостаточности.
Особенности патогенеза у детей
У детей грудного возраста ОСН возникает вследствие врождённых пороков сердца. Позднее к этим причинам присоединяются приобретённые заболевания, не обязательно сердца: ревматизм, аритмии, болезни лёгких, токсикозы.
Часто острая недостаточность сердца у детей — следствие поражения миокарда при воспалении лёгких, вирусных респираторных и кишечных инфекциях, отравлениях, различных формах миокардита, анемии, недостатке витаминов группы B.
ОСН левого желудочка с отеком легкого у детей наиболее часто – следствие ревматических пороков сердца, острого миокардита, инфекционного эндокардита, артериальной гипертензии, аритмий, опухолей миокарда, острого гломерулонефрита.
Правожелудочковая ОСН возникает при различных болезнях лёгких и пороках правого желудочка.
Левожелудочковая ОСН развивается с появлением признаков сердечной астмы и отека легких. Правожелудочковая острая сердечная недостаточность приводит к увеличению печени, а у маленьких детей и селезёнки. Набухание вен на шее характерно для детей старшего возраста, но редко встречается у детей раннего возраста. Отеки встречаются редко.
Ранними симптомами ОСН у грудных детей могут быть:
- желудочно-кишечные расстройства;
- выпирание большого родничка на голове;
- слабая отёчность лица, крестца, половых желёз.
Педиатрическая практика показывает, что ОСН сопровождает многие критические состояния у детей.
Первая неотложная помощь
При острой сердечной—сосудистой недостаточности всегда требуется неотложная помощь специалистов. До их приезда первую помощь должны оказать люди, оказавшиеся во время приступа рядом с больным:
- Вызвать скорую помощь.
- Открыть окна.
- Посадить человека.
- Дать больному нитроглицерин: перорально, сублингвально, валокордин, корвалол.
- Ноги и руки больного опустить в тёплую воду, а лицо обрызгать холодной водой.
- Дать понюхать нашатырный спирт, не допускать потери сознания.
- Наложить жгут на бедро, менять его положение через каждые полчаса.
- При отсутствии пульса начать массаж сердца и искусственное дыхание.
- Сложить руки друг на друга вниз ладонями, расположить в нижней части груди.
- Равномерно нажимать со скоростью 1 толчок в секунду на грудь больного, через каждые 15 толчков делать искусственное дыхание “рот в рот”: 2—3 вдоха, нос больного зажать.
- После 2—3 повторений предыдущего пункта кровоснабжение больного может начать восстанавливаться. При отсутствии результата продолжать попытку реанимации до приезда бригады скорой помощи.
Медики скорой проводят мероприятия для стабилизации состояния больного:
- Проводится кислородная терапия.
- Вводятся обезболивающие, мочегонные, бронходилатирующие, сосудорасширяющие средства — внутривенно, мышечно, перорально.
- Экстренно проводится ЭКГ, анализы крови, при технической возможности другие методы диагностики: рентген грудной клетки, ЭхоКГ, МРТ, КТ.
- Больного доставляют в стационар.
Лечится или нет?
Синдром острой сердечной недостаточности — это всегда осложнение другого заболевания. Даже в том случае, когда до возникновения этого синдрома человек считал себя абсолютно здоровым, а последние обследования никаких отклонений в состоянии здоровья не выявляли. Причин появления острой сердечной недостаточности огромное множество. Это прежде всего заболевания сердца, сосудов, лёгких, почек. Многие из этих болезней протекают бессимптомно, но какой-то момент становится кризисным, возникает ОСН.
Лечение острой сердечной недостаточности — это, в первую очередь, спасение жизни больного и выведение его из критического состояния. Но установление причины, приведшей к ОСН также важно и не терпит отлагательств, поскольку такими причинами могут быть крайне тяжёлые заболевания: инфаркт, инсульт. Устранение синдрома сердечной недостаточности тесно связано с лечением основного заболевания и с тем, лечится или нет это заболевание.
Для улучшения прогноза не только ОСН, но и основного заболевания, её вызвавшего, нужно в короткие сроки осуществить диагностику и провести адекватные лечебные мероприятия, такие как:
- УЗИ сердца;
- коронарографию;
- реваскуляризацию миокарда;
- кардиостимуляцию;
- зондирование лёгочной артерии.
Смерть от острой сердечной недостаточности может наступить через 5—10 минут.
2% населения развитых стран страдают от сердечной недостаточности. Поэтому любые диагностические меры, позволяющие определить вероятность возникновения сердечной недостаточности весьма ценны.
Так, недавно российские и немецкие исследователи предложили использовать томографию и капилляроскопию для определения нарушений кровообращения у больных СН. Такая оценка позволяет определить риск возникновения отеков, а значит, поможет в предотвращении возникновения острой и утяжеления течения хронической сердечной недостаточности.
Лечение
Цель неотложного лечения острой сердечной недостаточности, проводимого в стационаре, — стабилизация гемодинамики и спасение жизни.
Препараты
Вначале определяют вид острой сердечной недостаточности и диагноз основного заболевания, известного или параллельно диагностируемого, какие препараты и мероприятия будут проводиться при лечении:
- оксигенотерапия — для компенсации дефицита кислорода;
- внутривенное введение вазодилататоров, нитроглицерина или нитропруссида при отсутствии гипотонии;
- для лучшего диуреза используются петлевые диуретики — фуросемид, торасемид – внутривенно, посредством инфузии;
- при недостаточном давлением заполнения желудочков миокарда — внутривенное введение жидкости;
- для снятия стресса и улучшения гемодинамики — морфин внутривенно;
- дигитализация при мерцательной аритмии быстродействующими сердечными гликозидами(дигоксин, целанид);
- амиодарон — для медикаментозной кардиоверсии;
- при сильном приступе тахикардии внутривенное введение аденозина;
- внутривенно вводят адреномиметик: допамин, добутамин, норадреналин – средство, улучшающее метаболизм в сердечной мышце;
- эуфиллин (аминофиллин) внутривенно используют при лечении отёка лёгких, для снятия бронхоспазма;
- назначаются ингибиторы АПФ, бета-адреноблокаторы для предотвращения повторного возникновения острой сердечной недостаточности.
Только медикаментозного лечения препаратами при острой сердечной недостаточности бывает недостаточно.
Фибрилляция желудочков требует немедленной электроимпульсной терапии, гемодинамическая нестабильность — экстренного выполнения коронароангиографии. Часто для оценки состояния сердца необходимо установить венозный катетер. Механические способы поддержки кровообращения используются при ожидании трансплантации сердца.
Симптомы ОСН могут уменьшиться и даже устраниться в результате успешно проведённого комплекса мероприятий, но в дальнейшем необходимо продолжение лечения и действия, направленные на более точное выявление основного заболевания.
Образ жизни и питание
Сердечная недостаточность чаще всего возникает как осложнение болезней сердца, поэтому основные рекомендации по диете и образу жизни такие же, как при многих хронических сердечно—сосудистых заболеваниях:
- отказ от курения;
- резкое ограничение алкоголя;
- поддержание нормального веса;
- физическая активность без перегрузок, но регулярная;
- правильное питание с преобладанием свежих овощей, фруктов, нежирных сортов мяса, рыбы, морепродуктов; отказ от жареных, копчёных, консервированных продуктов, сдобы; ограничение калорийности рациона;
- ограничение соли и жидкости;
- исключение эмоциональных перегрузок, стрессов;
- соблюдение всех врачебных предписаний;
- регулярное посещение кардиолога и терапевта;
- позитивный настрой.
Последнюю рекомендацию выполнить особенно трудно, но абсолютно необходимо: депрессивные мысли сами по себе укорачивают жизнь.
Вопросы профилактики
Помимо соблюдения определённых правил в питании и образе жизни необходимо учитывать и те факторы, которые модифицировать невозможно: пол, возраст, наследственность.
Риск возникновения большинства сердечных заболеваний у мужчин до 50 лет выше, чем у женщин, после 50 у женщин этот риск резко возрастает. С возрастом у представителей обоих полов всегда появляются те или иные проблемы со здоровьем.
Внимательное отношение к своему здоровью означает, что человек должен учитывать, когда повышается риск заболеваний, особенно опасных для жизни.
Чем глубже знание о наследственных заболеваниях по отцовской и материнской линии, тем лучше. Многие заболевания сердца наследуются из поколения в поколение. Людям с заболеваниями сердца в их роду следует быть вдвойне осторожными и внимательными к своему здоровью.
Профилактика сердечной недостаточности — дело не только больных, но и их врачей: это составная и неотъемлемая часть в лечении всех сердечных болезней.
Например, часто причиной смерти при операциях аорто-коронарного шунтирования становится острая сердечная недостаточность. Осложнение развивается из—за нарушений в работе миокарда в процессе операции и исходного состояния сердца. Выработка критериев операционного риска, возможность прогнозирования острой сердечной недостаточности при операциях на сердце — важная задача кардиохирургии.
Тромболизис, проводимый в начале развития инфаркта миокарда уменьшает частоту развития острой сердечной недостаточности.
Аналогично, узкие специалисты при лечении различных заболеваний должны учитывать риски для сердца, возникающие в связи с лечением несердечных болезней.
Хроническая форма болезни
Различают острую и хроническую сердечную недостаточность. Если острая СН — синдром, связанный с развитием отека легких или кардиогенного шока, то хроническая форма сердечной недостаточности развивается длительно, иногда незаметно для больного на фоне имеющегося сердечно-сосудистого заболевания.
Симптомы ХСН:
- одышка;
- головокружение, слабость;
- отеки ног;
- скопление жидкости в области живота;
- аритмии.
При хронической форме периодически возникает обострение с усилением симптомов вплоть до развития острой формы СН.
Этот синдром является прогрессирующим, и без лечения больной обречён. Лечение позволяет замедлить развитие СН и улучшить состояние сердца. Очень важно раннее выявление сердечной недостаточности.
Причины хронической сердечной недостаточности в основном те же, что и острой. По наиболее часто используемой классификации Василенко-Стражеско тяжесть ХНС зависит от стадии, которых в этой классификации 3. Третья стадия — самая тяжёлая. В результате стойкой недостаточности кровообращения в жизненно важных органах возникают необратимые изменения.
Полезное видео
Об опасности сердечной недостаточности расскажет следующее видео:
Заключение
Госпитальная летальность при ОСН составляет 4—11%, смертность в течение первого года после выписки 30—36%, и почти в половине случаев не удалось установить причины возникновения недостаточности. Эти результаты эпидемиологических исследований доказывают сложность проблемы: невозможно лечить неустановленное заболевание.
Вместе с тем 80% ОСН составляет острая декомпенсация ХСН. То есть, в конечном счёте именно уже установленная сердечная недостаточность чаще приводит к летальному исходу.
Очевидный вывод: необходимо самое пристальное внимание как к появлению первых признаков сердечной недостаточности, так и к состоянию сердца в целом. Это поможет понять истинные причины развития синдрома. И помочь в решении этой задачи сможет только такое отношение к проблеме и медиков, и их пациентов.
Источник
Кардиальная дисфункция встречается после перенесенного инфаркта, как итог длительного течения артериальной гипертензии, врожденных или приобретенных пороков развития сердца и сосудов.
На ранних этапах проявляет себя скудно, не дает пациенту оснований для тревоги и обращения к врачу. По мере прогрессирования сердечной недостаточности клиническая картина осложняется застоем крови в венозном русле.
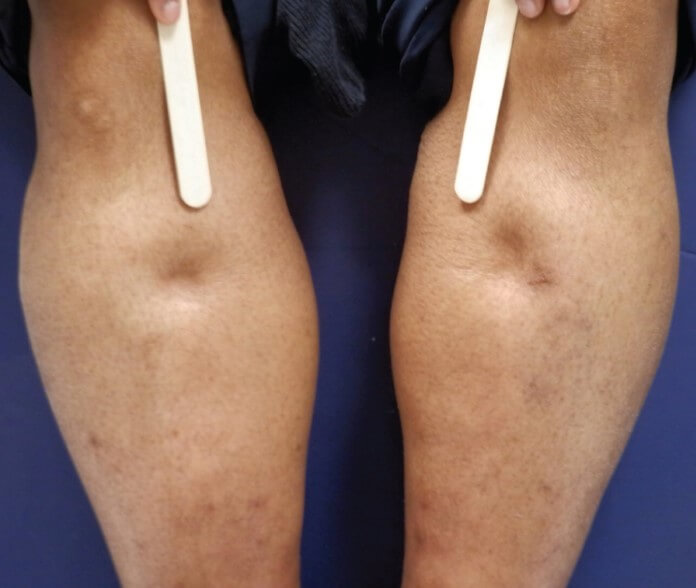
Объективно это проявляется отёком ног: первыми страдают ноги на уровне лодыжек, затем процесс поднимается выше.
Это специфический признак сердечной недостаточности, но симптом встречается и на фоне внекардиальных патологий. Например, варикозного расширения вен, тромбоза, почечной недостаточности и прочих.
Эффективное разграничение возможно только на ранних стадиях, поскольку дисфункция сердца обязательно приведет к полиорганной недостаточности. А значит, в процесс будут вовлечены почки, печень.
Отеки станут смешанными, точная диагностика окажется затруднительной и потребует много времени.
Механизм возникновения
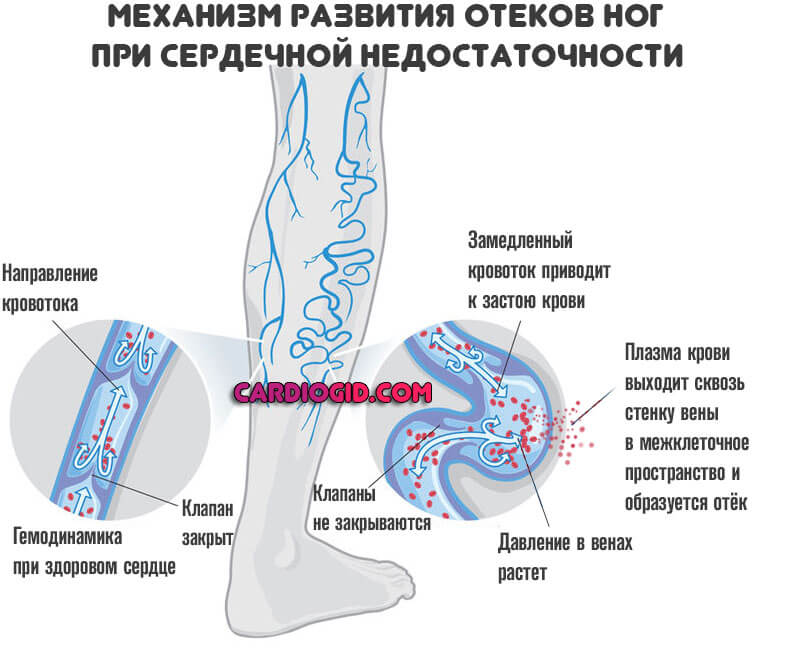
В основе нарушения лежит изменение скорости, эффективность кровотока в большом и малом круге.
Итогом падения сократительной способности миокарда оказывается замедленное движение соединительной ткани.
Застой в венах приводит к увеличению давления и выходу жидкой фракции, плазмы в межклеточное пространство.
По своей сути отек — это увеличение объема мягких тканей по указанной причине. Поскольку сила гравитации действует строго вертикально, сверху-вниз, первыми страдают ноги.
По мере прогрессирования патологического процесса состояние ухудшается, но на это требуется время. В среднем на развитие комплексного заболевания уходит от 2 до 6-7 лет.
Периферические отеки формируются также в результате дальнейшего становления вторичных патологических процессов. Вроде почечной недостаточности, дисфункции печени.
Отграничить состояния друг от друга проблематично, особенно на поздних стадиях кардиальной декомпенсации.
Интенсивность симптома становится выше, что говорит о продолженном прогрессировании. Точку в вопросе ставят диагностические мероприятия, множественные.

Отличие сердечных отеков от других
Типичные черты кардиального симптома таковы:
- Полное отсутствие болезненных проявлений при пальпации, ходьбе и любой физической нагрузке, мануальном воздействии.
На фоне тромбоза или варикозной болезни дискомфорт выраженный, усиливается после любой активности и давления на пораженный участок. Это надежный признак для отграничения двух состояний.
- Симметричность, соответствующая опухлость обнаруживаются сразу с обеих сторон. Такого практически не бывает при тромбозе, редко признак встречается на фоне варикозной болезни. Как правило, поражена одна нога.
- Отеки сердечного происхождения появляются в вечернее время. Обычно после длительной нагрузки, коей в состоянии недостаточности считаются даже простая ходьба, подъем по лестнице.
Почечная дифункция проявляется утренними отеками. В светлое же время суток избыток жидкости при патологиях сердечнососудистой системы спадает и полностью исчезает.
Нарушения при тромбозе и варикозе возникают внезапно. Обычно сопряжены с физической активностью.
- Цианоз дермы пораженных конечностей. Синеватый оттенок кожи на месте отека при заболеваниях сердца. В остальных случаях он бледный (почечные проблемы), красный и т.д. Это характерный дифференциальный признак.
- Склонность к деформации. При надавливании на участок поражения остается хорошо видная белая вмятина, которая постепенно устраняется.
На фоне почечных патологий степень деформации меньше. А варикоз или тромбоз характеризуются повышением плотности ткани. На ощупь они жесткие, каменные. Не пальпируются.
Основу же дифференциальной диагностики составляют не указанные выше моменты, а сопутствующие проявления.
Клиническая картина разнится во всех случаях, потому оценивать нужно в первую очередь ее, а прочие рутинные моменты рассматриваются в рамках подтверждения гипотез.
В любом случае без вспомогательных исследований не обойтись.
Дополнительные симптомы
Сердечные отеки ног имеют массу сопутствующих признаков. Их развитие обусловлено самой кардиальной недостаточностью.
На первой стадии
Все может ограничиться такими явлениями:
- Незначительная одышка. После интенсивной физической нагрузки. Среднестатистический человек не проявляет достаточной активности, чтобы заметить отклонение от нормы. У спортсменов и представителей физического труда симптом заметен сразу.
- Необъяснимая слабость, усталость. Астенические проявления на фоне прочего относительного благополучия. Пациент вялый, сонливый. Самочувствие списывает на недосып или переработку.
- Незначительные отклонения ритма по типу синусовой тахикардии. Сердце еще активно, потому организм старается скорректировать недостаток питания увеличением частоты сокращений. Эффекта это не дает, по мере прогрессирования ритм все больше смещается в сторону урежения, пока не достигнет критической отметки.
Вторая стадия
Примерно со второй стадии заболевания клиническая картина приобретает законченные черты. Проявления сердечные, пока еще прочие органы и системы не задействованы.
Среди типичных моментов:
- Боли в грудной клетке неясного происхождения. Пациент не всегда увязывает дискомфорт с кардиальными проблемами, потому не обращается к врачу сразу. Эпизоды кратковременные. Продолжаются не более нескольких минут, а то и секунд. Характер синдрома — давящий или жгучий, возникает нарушение регулярно.
- Аритмия по типу брадикардии. Урежение частоты сердечны сокращений до уровня 60 ударов и ниже. При этом у спортсменов и работников физического труда симптом как таковой отсутствует до полной декомпенсации состояния.
Восстановление проводится специальными препаратами. Помимо брадикардии могут добавляться прочие формы, в том числе экстрасистолия (возникновение внеочередных ударов между сокращениями), фибрилляция (хаотичная работа всего сердца).
Это фактора развития раннего летального исхода. Без лечения смерти не избежать. Причина — остановка сердца.
- Одышка. На фоне полного покоя. Позже невозможной оказывается даже минимальная физическая активность. Поход в магазин, легкая пешая прогулка — это большие сложности для сердечника. На стадии субкомпенсации обычно все не столь плачевно, ограничения есть, но не критические. Процесс характеризуется как снижение толерантности к механической нагрузке.
- Головная боль. Локализуется в затылке. Возникает как итог попеременного изменения тонуса сосудов. Обычно на фоне падения артериального давления — гипотонии.
- Виртиго. Нарушение ориентации в пространстве. Пациент не может нормально ходить, даже стоять. Мир идет кругом. Симптом неспецифичен, указывает на поражение церебральных структур ишемического плана. Проще говоря, кровоток ослаблен, нервные ткани недополучают питательных веществ.
- Потеря сознания. Обморочные состояние. Коррекция срочная. Это негативный прогностический признак, он указывает на ослабление питания мозга и повышает риски инсульта, острого нарушения церебрального кровотока.
Периферическая отечность усиливается и охватывают все нижние конечности от паха до стопы. Отличается стойкостью, плохо купируется подручными средствами.
Изменение положения тела не помогает, потому как причина в снижении насосной функции сердца.
Выраженная стадия
Дает массу проявлений помимо кардиальных.
- Увеличение размеров печени. Итог индуцированного вторичного гепатита. Воспаления органа. Сопровождается болезненностью, обнаруживается при пальпации правого подреберья.
- Пожелтение склер глаз и кожи. В результате выхода билирубина в кровеносное русло.
- Асцит. Скопление жидкости в животе и увеличение его размеров. Специфический признак патологий печени.
- Боли в пояснице, снижение суточного объема мочи. Так называемая олигурия. Сопровождает почечную недостаточность. Восстановление представляет большие сложности.
Отеки на фоне дисфункции выделительной системы выраженные. Трудно отграничить их от таковых при кардиальных патологиях.
Отеки на ногах при сердечной недостаточности хорошо дистанцируются от прочих по первичным признакам только на ранних этапах. Затем дело осложняется иными симптомами и множественностью этиологии.
Диагностика
Проводится под контролем кардиолога, в зависимости от этапа процесса обследование может осуществляться в стационарных или амбулаторных условиях. Вопрос решается на усмотрение специалистов.
Примерный перечень мероприятий:
- Устный опрос больного. Позволяет объективизировать симптомы, составить четкую клиническую картину. Используется в рамках рутинного первичного осмотра.
- Сбор анамнеза. Кратко. Чем болел человек, когда. Насколько долго. Образ жизни, семейная история, прочие моменты также уточняются. Обе методики относятся к основным. Они необходимы для определения вектора дальнейших действий.
- Аускультация, выслушивание сердечного звука. Если недостаточность, и, как следствие, отеки ног возникают на фоне порока кардиальных структур, обнаруживаются глухие неправильные тона, расщепление.
- Измерение артериального давления и частоты сердечных сокращений. Первый показатель стабильно ниже нормы, потому как нарастают явления паления сократительной функции. ЧСС сначала по типу тахикардии, то есть ускорения, затем обратного процесса.
- Суточное мониторирование. Обычно назначается в рамках комплексной диагностики. Фиксирует жизненно важные показатели на протяжении 24 часов. Динамическое наблюдение.
- Электрокардиография. Выводит «на поверхность» аритмии и возможные пороки. Но расшифровка требует качественной подготовки специалистов.
- Эхокардиография. Показывает отклонения анатомического плана.
Дифференциация с патологиями выделительной системы
В рамках дифференциальной диагностики проводятся такие исследования:
- УЗИ почек.
- Анализ мочи клинический. Используется для оценки фильтрующей функции парного органа. На фоне недостаточности отсутствуют соли или их мало, также удельный вес существенно снижен.
- УЗИ печени и органов брюшной полости.
- Сцинтиграфия структур выделительной системы.
- Доппрерография сосудов нижних конечностей. Для оценки скорости кровотока, эффективности трофики тканей. Используетя наиболее часто для дифференциальной диагностики.
На поздних стадиях обследование может затянуться на продолжительный срок. Не менее недели, а то и больше. Важно не затягивать и обращаться к врачу при первых отклонениях в самочувствии.
Лечение
Терапия проводится в рамках комплексного воздействия. Нет смысла снимать только отеки, они сами опасности не несут. Угроза исходит от сердечной недостаточности.
Устранение первопричины медикаментозное. Хирургическое вмешательство требуется для в рамках коррекции пороков: анатомических дефектов вроде недостаточности трикуспидального, аортального или митрального клапанов, прочих состояний.
Основные препараты и их группы:
- Сердечные гликозиды. Усиливают сократительную способность миокарда, корректируют объем поступающей в большой круг крови, восстанавливают питание тканей. Дигоксин или настойка ландыша.
- Диуретики мягкого действия с антагноистическим эффектом к альдостерону. Спиронолактон или Верошпирон (аналоги). Выводят лишнюю жидкость, предотвращают спазм сосудов. Косвенно влияют на концентрацию ангиотензина-II, ренина.
- Бета-блокаторы на ранних стадиях для устранения тахикардии. С той же целью назначаются ингибиторы АПФ.
Лечение отеков ног как таковых или же купирование симптома проводится с помощью мочегонных средств. При интенсивной проявлении используются более активные медикаменты, вроде Фуросемида.
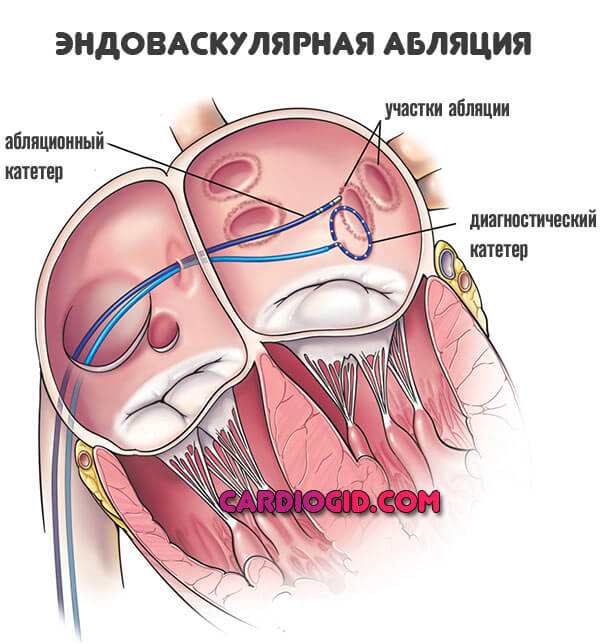
Хирургическое лечение, как было сказано, проводится по показаниям. Если имеет место порок сердца, анатомический дефект сосуда.
Примерный перечень заболеваний включает в себя: аневризму стенки мышечного органа, аорты в любом отделе, недостаточность трикуспидального, митрального клапанов, перегородок и прочие.
Предпочтение отдается малоинвазивным вмешательствам, с эндоваскулярным доступом (через бедренную артерию).
Патологический процесс, обуславливающий отеки требует пожизненной коррекции привычек, независимо от стадии недостаточности.
Рекомендации простые, нужно следовать правилам здравого смысла:
- Отказаться от сигарет, алкоголя, тем более наркотиков.
- Не принимать препараты без назначения специалистов. Особенно опасны или кардиотоксичны противовоспалительные нестероидного происхождения (абсолютный рекордсмена — Диклофенак, что было неоднократно доказано), оральные контрацептивы, антибиотики, противопаразитарные медикаменты и другие.
- Спать не менее 7 часов в течение ночи. Примерно четверть периода должна приходиться на момент до 22.00.
- Ограничить количество жиров в рационе, потреблять меньше поваренной соли (не более 7 граммов в день).
- Стараться не сидеть постоянно на одном месте. Гиподинамия только усугубляет застойные явление в организме, в том числе снижают скорость кровотока.
Если есть склонность к варикозной болезни состояние станет хуже. Нужно двигаться, подойдут пешие прогулки на свежем воздухе. Перенапрягаться нельзя, это чревато осложнениями вплоть до остановки сердца.
- Пить 1.5-1.7 литров воды. Больше — избыточная нагрузка. Возможно меньше, зависит от общего состояния здоровья человека. По показаниям объем сокращают.
Также важно избегать стрессов. Освоить методики релаксации, при необходимости обратиться к психотерапевту для коррекции статуса немедикаментознями способами или с применением легких седативных на основе лекарственных трав.
Лечить отеки ног при сердечной недостаточности следует под контролем кардиолога. В рамках расширенной терапии на развитых стадиях — целого консилиума специалистов.
Прогноз
Зависит от фазы дисфункции. Сами по себе отеки ног (нарушения объемов мягких тканей) угрозы не несут: дискомфорт есть, но опасности отсутствуют.
- Что же касается кардиальных проблем, на ранней стадии, когда сердечная недостаточность в полной компенсации выживаемость близится к 100%.
- Со 2 фазы падает на 15-20%.
- Начиная с третьей шансы на продолжение биологического существования есть не более, чем в 40% пациентов.
Терминальный период абсолютно летален и не предоставляет возможностей для терапии. Потому доводить до него не стоит. Обратного пути уже нет. Гибель — единственный исход. Можно отсрочить момент, но не надолго. Есть стимул раньше обращаться к врачу.
Снять отек при сердечной недостаточности можно простыми мочегонными препаратами. Но это не выход. Ключевая задача — устранить первопричину.
Полного излечения сердечной недостаточности ждать не нужно. Но есть шансы перевести процесс в латентную, полностью или частично контролируемую форму. В таком случае отеки спадут сами собой, проблема отойдет на второй план.
Вопрос решается подбором качественного, целесообразного лечения.
Источник
