Сердечная недостаточность клинические рекомендации 2016


В медицинской практике одним из часто встречающихся заболеваний считается хроническая сердечная недостаточность (ХСН). Это патология, при которой частично теряется способность сердечной мышцы обеспечивать поступление крови в полном объеме, что приводит к недостаточному поступлению кислорода к органам.
Болезнь диагностируется как у взрослых, так и у детей. Если своевременно не лечить ее, начинают развиваться осложнения, что часто заканчивается летальным исходом.
Описание заболевания
Когда ткани сердца подвергаются патологическим явлениям, клетки начинают меняться, что приводит к их дисфункции. Такое состояние негативным образом сказывается на способности миокарда к сокращениям.
Неповрежденные ткани, в свою очередь, еще на протяжении длительного времени работают в привычном режиме и перекачивают кровь в человеческом теле. Однако через некоторое время и они перестают нормально функционировать.
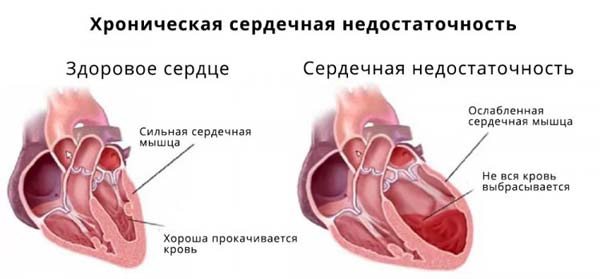
В стадии декомпенсации сердце не в состоянии произвести нужное количество сокращений для обеспечения организма кислородом. Это провоцирует гипоксию, начинают страдать важные системы и органы.
Таким образом, ХСН – это состояние, развитию которого способствует потеря сердцем способности обеспечивать правильное кровообращение.
Стадии развития, формы и классы
Если рассматривать стадии нарушения деятельности сердца, то ХСН имеет следующие виды:
- систолическая, которая объясняется дисфункцией систолы, то есть принимается во внимание период сокращений желудочков;
- диастолическая, когда нарушается диастола – расслабление;
- смешанная.
По результатам физикального исследования болезнь классифицируется на такие классы:
- 1 – признаки отсутствуют;
- 2 – хрипы незначительные, СН выражается слабо;
- 3 – количество хрипов растет, недостаточность также выражается в большей степени;
- 4 – развивается кардиогенный шок, показатель систолического давления достигает отметки ниже 90 мм рт. ст.
По зоне застоя крови разработали следующую классификацию:
- правожелудочковая ХСН, когда кровяная жидкость застаивается в малом круге, непосредственно в легочных сосудах;
- левожелудочковая, при которой застой в большом круге, во всех органах, исключая легкие;
- бивентрикулярная, в этом случае кровь застаивается в обоих кругах.
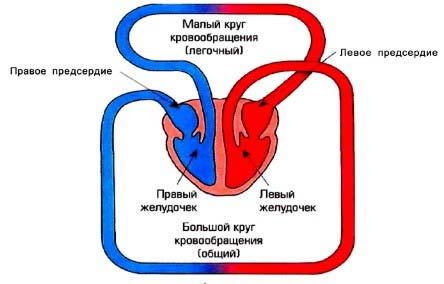
Патология в своем развитии проходит 3 стадии:
- 1 степень – начальная. Сердцебиение и одышка появляются при высоких физических нагрузках. В спокойном состоянии не происходит нарушения гемодинамики и функций внутренних органов. Незначительно снижается работоспособность.
- При 2 степени (выраженной) наблюдается недостаточность кровообращения и нарушение гемодинамики в малом круге не только при незначительных нагрузках, но и в обычном состоянии. Данная стадия имеет два периода:
- А – одышка и сердцебиение при умеренных нагрузках;
- Б – одышка не беспокоит, однако симптомы СН усиливаются.
- 3 степень – конечная. Помимо того что нарушается гемодинамика, начинают развиваться необратимые процессы. Нарушается обмен веществ, что провоцирует истощение пациента. Лечение не приносит положительных результатов.
Если своевременно не принять меры по устранению болезни еще на стадии декомпенсации, то прогнозы жизни неутешительные: в течение года не более 50 процентов.
Причины
В большинстве случаев развитию ХСН способствует повреждение сердечной мышцы или неспособность его обеспечить организм нормальным кровообращением.
К главным причинам патологии относятся:
- порок сердца;
- артериальная гипертония;
- ишемическая болезнь.
Среди прочих провоцирующих факторов выделяют:
- аритмию;
- сахарный диабет;
- кардиосклероз – поражение миокарда, особенность которого заключается в разрастании соединительных тканей;
- кардиомиопатия;
- чрезмерное употребление спиртных напитков и курение.
Согласно статистическим данным, причиной развития заболевания у мужчин становится ишемическая болезнь. Женщины подвергаются патологии чаще всего из-за артериальной гипертонии.
Симптоматика и признаки болезни
На развитие патологии, в первую очередь, будут указывать такие признаки патогенеза, как:
.jpg)
- регулярная одышка;
- утомляемость;
- сердцебиение;
- отеки в периферических областях, что указывает на нарушение выведения лишней жидкости;
- кашель.
Сердечная недостаточность хронической формы отличается своим медленным развитием. Большинство людей, страдающих заболеванием, считают подобные проявления всего лишь старением организма, поэтому очень редко обращаются за медицинской помощью на ранних этапах болезни, что делает процесс лечения более длительным и трудным.
На повышенную утомляемость жалуется большинство пациентов. Данный симптом обуславливается наличием таких факторов, как:
- гипоксия тканей;
- малый сердечный выброс;
- недостаточный кровоток в периферии;
- мышечная слабость.
Развитие одышки происходит постепенно. Сначала она появляется под воздействием физических нагрузок, далее может возникать даже в спокойном состоянии. На стадии декомпенсации диагностируется астма сердечной мышцы – синдром удушья в ночное время.
При развитии патологии в детском возрасте отмечаются:
- отсталость в развитии;
- анемия;
- недостаток в весе;
- нарушение дыхания, а также периферического и центрального кровообращения.
Характерные симптомы:

- беспокойство;
- раздражительность;
- плохой сон;
- болевые ощущения в области живота (в редких случаях);
- тошнота и рвота.
Во время осмотра врач обращает внимание на бледность кожных покровов, что происходит на фоне анемии и централизации кровотока. Именно этим признаком ХСН в раннем возрасте отличается от заболевания у взрослых.
На начальных этапах развития болезни у детей все эти симптомы возникают, только если на организм оказываются физические нагрузки. На более поздних сроках симптоматика носит уже ярко выраженный стабильный характер.
В горизонтальном положении пациента отмечается затрудненное дыхание, чему способствует венозный приток к сердечной мышце. На первой стадии патологии с целью купировать приступ необходимо, чтобы больной принял сидячее положение.
Методы диагностики
Как правило, большинство людей обращаются к специалистам в тот момент, когда симптомы болезни уже достаточно выраженные. В первую очередь осуществляется внешний осмотр пациента и сбор анамнеза. Далее больного направляют на такие обследования, как:
- общий анализ мочи и крови, в результате чего может быть выявлено заболевание почек или развитие воспаления в организме;
- биохимия кровяной жидкости;
- иммунологическое исследование, что позволяет определить, не происходит ли выработка организмом антител к своим же тканям и клеткам;
- анализ крови на гормоны.
Далее проводится дифференциальная диагностика:
- тест с ходьбой в течение 6 минут, благодаря которому оценивается функциональный класс ХСН;
- коагулограмма в развернутом виде;
- электрокардиограмма;
- ультразвуковое исследование;
- фонокардиограмма;
- обзорный рентген грудной клетки;
- спиральная компьютерная томография;
- стресс-эхокардиография;
- коронарокрдиография с вентрикулографией;
- эндомиокардиальная биопсия.
Кроме этого, может потребоваться посещение терапевта и кардиохирурга.
Только на основании полученных результатов полного обследования ставят окончательный диагноз.
Лечебные мероприятия
Поскольку на развитие СН хронического типа влияет множество провоцирующих факторов, к лечению болезни необходимо подходить комплексно.
Образ жизни и питание
В первую очередь больному необходимо кардинально изменить свой привычный рацион. Чаще всего в этом случае рекомендуют придерживаться диеты N10. В меню не должно быть животных жиров, быстрых углеводов и соли.
Из употребления необходимо исключить:
- кофе;
- крепкий чай;
- спиртные напитки.
Кушать нужно маленькими порциями до шести раз в день. Последний прием пищи должен быть не позднее семи часов вечера. Вне зависимости от стадии развития болезни в день можно пить до одного литра чистой воды, при этом поступление соли должно значительно снизиться. Это способствует уменьшению отеков, что является главным признаком ХСН.
Важно соблюдать правильный режим отдыха и труда, больше времени уделять прогулкам на свежем воздухе, хорошо спать.
Медикаментозная терапия
Лечение препаратами подразумевает назначение таких лекарственных средств, как:
.jpg)
- ингибиторы, которые замедляют дальнейшее развитие заболевания, создавая определенную защиту для сердца, почек и сосудов, способствуют контролю артериального давления;
- диуретики – мочегонные препараты, необходимые для выведения из организма излишков жидкости;
- антагонисты к ангиотензину применяют в том случае, если отмечается непереносимость ингибиторов;
- этиловые эфиры продлевают срок жизни больного, уменьшают риски развития инсульта и инфаркта миокарда;
- антагонисты к альдостерону прописываются при ярко выраженной ХСН;
- сердечные гликозиды.
В качестве дополнительных средств назначают лекарства, которые относятся к следующим группам:
- статины;
- нитраты;
- дезагреганты;
- непрямые коагулянты;
- антагонисты кальция;
- негликозидные инотропные стимуляторы.
В зависимости от текущего состояния больному могут быть прописаны и другие медикаментозные препараты.
Хирургическое вмешательство
Проведение операции показано в том случае, если наблюдается тяжелая аритмия, которая может угрожать человеческой жизни. Чаще всего применяется аортокоронарное шунтирование. Суть процедуры заключается в том, что делают дополнительный путь, по которому кровь будет поступать из аорты к сосудам.
Кроме этого, может быть проведено маммарное шунтирование, когда дополнительный путь создают от грудной артерии к кровеносным сосудам.
Также больному может быть показаны:
- корректировка пороков клапанов;
- пересадка сердца;
- внедрение искусственных желудочков.
Кроме этого, допустима электрофизическое лечение:
- ресинхронизирующая терапия – установка электрокардиостимулятора, от которого происходит передача импульсов к желудочкам и правому предсердию;
- кардиостимулятор для подачи электроимпульса к сердцу;
- кардиовертер-дефибриллятор.
Что именно будет применено, выбирает лечащий врач, исходя из состояния человека.
Общие принципы
Клинические рекомендации по уходу за больным заключаются в следующем:
.jpg)
- Следить за тем, чтобы человек соблюдал постельный режим. При этом положение его должно быть полусидячим. Кровать лучше использовать функциональную с упором для ног и подголовником.
- Регулярно проветривать помещение, в котором находится пациент. Температура в ней не должна быть ниже или выше 20-22 градусов.
- Следить за состоянием кожи, ротовой полости, выполнять профилактические мероприятия с целью предотвращения пролежней.
- Контролировать питание и употребление жидкости.
Кроме того, сестринский уход заключается в том, чтобы:
- своевременно уметь поставить клизму;
- сделать необходимые инъекции;
- контролировать артериальное давление, пульс, цвет кожи;
- вовремя докладывать врачу об изменениях в состоянии.
Также важно следить за выполнением всех рекомендаций.
Негативные последствия и прогноз
Если вовремя не принять меры по лечению заболевания, оно может спровоцировать такие осложнения, как:
- остановка сердца, мгновенный летальный исход;
- гипертрофия;
- истощение организма;
- дисфункция почек и печени;
- тромбозы;
- нарушение проводимости и ритма сердца.
Чтобы не допустить развития таких серьезных последствий, необходимо при первых подозрениях на патологию обратиться за медицинской помощью.
Продолжительность жизни человека во многом зависит от класса патологического состояния. Например, выживаемость с 1 классом на протяжении пяти лет составляет практически 80 процентов, в при 3-м – не более 29%.
Профилактика болезни
Хроническая сердечная недостаточность – достаточно коварное заболевание, которое проще предупредить чем впоследствии лечить. Для этого важно придерживаться некоторых несложных советов:

- питаться правильно и сбалансированно;
- отказаться от чрезмерного употребления алкогольных напитков;
- не курить;
- не злоупотреблять синтетическими медикаментозными средствами;
- регулярно заниматься физическими упражнениями;
- больше гулять на природе;
- вовремя лечить заболевания;
- не менее раза в год проходить профилактические осмотры.
Соблюдение данных рекомендаций поможет сохранить здоровье на долгие годы.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник

У меня к вам большая просьба: расскажите, пожалуйста, как на современном уровне лечится хроническая сердечная недостаточность 2017. Несколько лет назад моей маме (ей сейчас 79 лет) поставили этот диагноз и назначили огромное количество препаратов: прадакса, кордарон, беталок ЗОК, престариум, индапамид, L-тироксин, верошпирон, панангин.
Это только «сердечные» средства, но иногда приходится принимать и ферменты, и против аллергии. И все равно существенного улучшения состояния они не дают. Мама постоянно испытывает сильную слабость, руки, ноги как плети, голова тяжелая, давление низкое.
Я слышала, что появился новый препарат, способный улучшить состояние людей с ХСН и заменить сразу несколько других, которые приходится пить буквально «горстями». Заранее благодарна».
Что такое хроническая сердечная недостаточность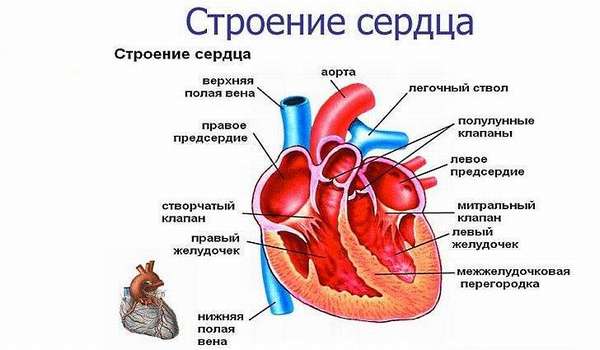
Сердце человека можно сравнить с насосом, который без устали работает в постоянном режиме. Любая мышца устает при длительной нагрузке, но только не сердце. Оно совершает более 100 тысяч ударов в день, перекачивая до 760 л крови через 60 тысяч сосудов без отдыха до последнего своего удара! Согласитесь, внушительные цифры. Именно поэтому его называют совершенным «мотором», обладающим большой мощностью и неутомимостью, дающим жизнь всем органам и системам.
В этой связи мне вспомнились слова известного французского терапевта, основоположника кардиологии во Франции, профессора Анри Юшара
«Вызывает восхищение человеческое сердце с его удивительным и совершенным механизмом, первое движение которого предшествует рождению, а последний удар извещает о смерти».
Ученые подсчитали, что в среднем за 70-летний период жизни сердце совершает около 3 миллиардов сокращений! Мы же сегодня будем говорить о хронической сердечной недостаточности (ХСН), состоянии, при котором насосная функция падает и объем крови, выбрасываемый за каждое сокращение, снижается, приводя к кислородному голоду и изменению кислотно-щелочного состояния всех остальных органов и систем. И такая ситуация губительно сказывается на здоровье человека.
Достаточно сказать, что недугом страдают около 8 миллионов россиян: каждую минуту один из них погибает, при том, что около 30% этих пациентов моложе 60 лет! Понятно, что болезнь развивается не сразу, а постепенно заявляет о себе. Наша задача — распознать недуг на начальной стадии и начать лечение.
К самым распространенным причинам возникновения ХСН относятся: ишемическая болезнь сердца (ИБС), инфаркт, ревматические пороки, эндокардит, артериальная гипертензия (гипертония), а также миокардиты, нарушения ритма сердца, поражения сердечной мышцы при тиреотоксикозе, диабете, саркоидозе легких и других патологиях. Недуг характеризуется несоответствием между возможностями сердца и потребностью организма в кислороде.
Это означает ухудшение сердечной деятельности в момент наполнения и опорожнения. Сначала человек ощущает дискомфорт при физической нагрузке, у него снижается активность, появляются отеки, одышка, учащенное сердцебиение, повышенная утомляемость. По мере развития недуга симптомы усиливаются, и все то же проявляется уже в состоянии покоя.
«Если у человека частота сердечных сокращений выше 96 ударов в минуту и у него есть одышка и слабость, мы можем говорить о возможной сердечной недостаточности».
Диагностика ХСН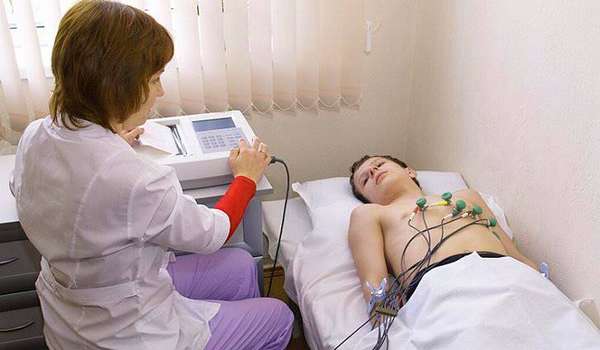
Опытному специалисту, врачу-кардиологу, порой бывает достаточно визуального осмотра и жалоб пациента, чтобы заподозрить у него проявления недуга. Но на ранних стадиях болезнь может протекать и бессимптомно.
Современная медицина располагает большим арсеналом средств для выявления малейших нарушений в работе нашего «мотора»: ЭКГ, ЭХО-кардиография, суточный мониторинг сердечной деятельности, вентрикулография, коронарография, МРТ.
Из лабораторных исследований проводятся клинические и биохимические анализы крови, определение мозгового натрийуретического пептида (BNP) и его предшественника (proBNP), которые являются специфическими показателями сердечной недостаточности.
Диета больного хронической сердечной недостаточностью
Основная задача лечения — продлить жизнь и улучшить ее качество. А начать надо с пересмотра и перетряски своих привычек и при необходимости скорректировать их. Первым делом возьмемся за режим питания, ведь основное проявление недуга — задержка жидкости. Поэтому и рацион, и лечение должны быть направлены на восстановление нарушенных функций аппарата кровообращения и нормализацию обмена веществ. Пищу рекомендуется принимать небольшими порциями, но часто — 5-6 раз в день.
«При ХСН ограничивается употребление соли до 3 г в сутки, а при сильных отеках исключается полностью. Также придется уменьшить количество выпиваемой жидкости, но не менее 1,5 л в день».
Снизить отеки можно при помощи растительных препаратов и определенных продуктов питания, содержащих соли калия: цельное молоко, картофель, капуста, петрушка, черная смородина, персики, бананы, виноград. Больше всего калия содержится в сухофруктах: финиках, кураге, изюме, инжире, шиповнике. Специально для больных ХСН разработана диета, которая учитывает все потребности организма в витаминах, минералах, не позволяя жидкости задерживаться в тканях, облегчая работу сердца.
Диета №10
►Хлеб серый подсушенный или несдобное печенье, сухари — 150-200 г,
►супы на овощном бульоне или молочные, 1 раз в неделю нежирный мясной суп,
►мясо постное тушеное или отварное,
►рыба (нежирная) — судак, навага, треска, сайда в отварном или тушеном виде,
►омлет белковый — не более двух раз в неделю,
►овощи в любом виде — сырые, тушеные, отварные в качестве гарнира и закусок,
►фрукты, ягоды, соки, кроме виноградного,
►сыры нежирных сортов,
►кисломолочные продукты с пониженным содержанием жира.
Ограничить придется все жирные продукты: сметану, сливки, сливочное мороженое, сахар (не более 50 г в день), колбасы, копчености, консервы, майонез и прочие соусы.
Последний прием пищи должен быть легким и не позже, чем за 3 часа до сна. Это может быть стакан нежирного кефира или яблоко.
В принципе, если начать соблюдать эту диету, то самочувствие улучшится.
Лечение ХСН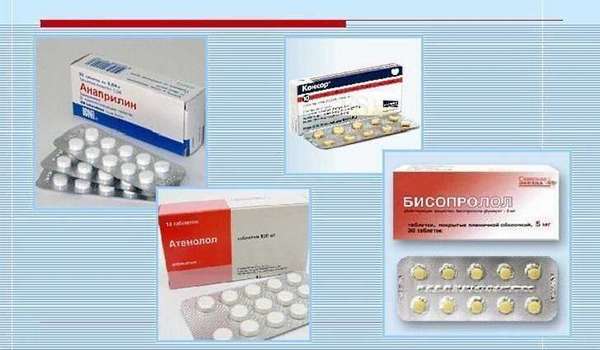
Немедикаментозный метод коррекции ХСН мы рассмотрели. Теперь расскажу о препаратах, которые обычно назначаются при подобной патологии.
Весь перечень лекарственных средств, применяемых для лечения ХСН, подразделяют на три группы: основная, дополнительная, вспомогательная.
Основная группа препаратов полностью соответствует критериям «медицины Доказательств» и рекомендована к применению во всех странах мира: ингибиторы АПФ, мочегонные средства, антагонисты минералокортикоидных рецепторов, сердечные гликозиды, бета-адреноблокаторы (дополнительно к ингибиторам АПФ).
Следующая группа, эффективность и безопасность которой доказана крупными исследованиями, тем не менее требует уточнения и проведения мета-анализа. Именно поэтому она и называется — дополнительная. Сюда входят антагонисты рецепторов к АТ (ангиотензину) при наличии противопоказаний к приему ингибиторов АПФ, БКК (блокаторы кальциевых каналов) последнего поколения.
Применение вспомогательных препаратов продиктовано определенными клиническими ситуациями.
Лечебные препараты для лечения хронической сердечной недостаточности
К ним относятся периферические вазодилататоры (сосудорасширяющие), антиаритмические средства, антиагреганты (уменьшающие тромбообразование), прямые антикоагулянты (изменяющие вязкость крови), негликозидные положительные инотропные средства (повышают сократимость миокарда), кортикостероиды (отвечают за адекватные реакции организма на стрессы, инфекции, воспаления), статины (снижают уровень холестерина).
Ангиотензинпревращающий фермент (АПФ) — вещество, которое участвует в регулировании артериального давления и водноэлектролитного баланса. Этот фермент переводит ангиотензин-1 в ангиотензин-Н, который является самым мощным сосудосуживающим средством.
Ингибиторы АПФ, к которым относятся эналаприл, фозиноприл, рамиприл, трандолаприл, лизиноприл, каптоприл, способствуют периферической вазодилатации (расширению сосудов), улучшению доставки кислорода и жизненно важных веществ ко всем органам и тканям. Но особая их роль в том, что эти препараты препятствуют ремоделированию миокарда (потере мышечного каркаса и жесткости сердечной мышцы). Назначаются ингибиторы АПФ при первых признаках ХСН от минимальных доз к максимальным.
При непереносимости препаратов данной группы (ангионевротическом отеке), появлении побочных действий используются блокаторы рецепторов к ангиотензину (АТ). Это так называемые сартаны: лозартан, валсартан, олмесартан, кавдесартан, ирбесартан и другие.
Современные эффективные средства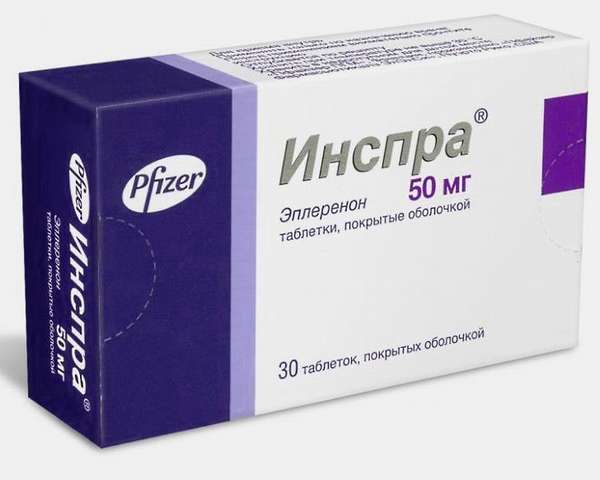
Особое место занимает препарат нового класса АРНИ юперио, появившийся в России в 2017 году. Он состоит из «сшитых» 6 молекул валсартана и 6 молекул сакубитрила (ингибитора неприлизина). Хочу немного остановиться на нем, поскольку ничего подобного пока в фармакологии не было.
Известно, что при ХСН развивается задержка воды и натрия, поэтому организм, пытаясь восстановить водно-солевой баланс, активизирует систему натрийуретических пептидов — веществ, способствующих выведению лишней жидкости.
Открытие сакубитрила привело буквально к революции в лечении ХСН, поскольку это вещество способно замедлять распад натрийуретических пептидов (НУП), продлевать срок их жизни. В результате происходит уменьшение отеков, одышки и повышение насосной функции сердца.
Благодаря этому классу препаратов появилась возможность снижать дозы мочегонных препаратов, без которых не обойтись при лечении ХСН. Это всем известные фуросемид, торасемид (петлевые диуретики). Торасемид (бритомар, диувер, тригрим) обладает способностью сохранять калий в организме, поэтому при его приеме необходимо следить за уровнем калия в организме, особенно при нарушенной функции почек.
Еще один класс препаратов, которые пациенты упорно относят к мочегонным, хотя они таковыми не являются, — это АМКР (антагонисты минералокортикоидных рецепторов): альдактон (верошпирон) и эплеренон (инспра, эспиро). Они помогают нормализовать электролитный баланс, уменьшить нагрузку на предсердия и малый круг кровообращения, благодаря чему снижается одышка. А в долгосрочной перспективе — улучшается прогноз жизни для больных ХСН.
Бета-блокаторы (бисопролол, карведилол, небиволол, бетак- солол, метопролола сукцинат) также являются обязательными в лечении ХСН при отсутствии противопоказаний. Применение этих препаратов снижает нагрузки на миокард, замедляет ритм сердца, что способствует полноценному расслаблению сердечной мышцы, в результате чего повышается сократительная способность миокарда.
Еще каких-то двадцать лет назад сердечные гликозиды вкупе с мочегонными считались практически золотым стандартом лечения ХСН. Сегодня они используются уже не так часто благодаря новым препаратам, о которых говорилось выше.
И все-таки у них осталась своя ниша. Да, сердечные гликозиды не изменяют прогноз жизни, но способны улучшить ее качество, поэтому есть смысл их использовать при очень низкой сократительной способности миокарда на фоне нарушения сердечного ритма по типу мерцательной аритмии.
«Сердечные гликозиды нельзя применять при желудочковых нарушениях ритма сердца (желудочковой экстрасистолии и тем более желудочковой тахикардии)».
Физическая реабилитация больного ХСН
Одно из главных правил, которое должны усвоить пациенты с ХСН,— это необходимость движения.
При ХСН невысокого функционального класса (1 -2) ограничение переносимых нагрузок незначительно, поэтому больным рекомендуется ходьба в течение часа со скоростью 6 км/час.
При значительном ограничении (одышка при ходьбе по квартире, в положении лежа) можно надувать шары, выполнять дыхательные упражнения. Но ни в коем случае не отказываться от нагрузок.
При улучшении состояния расширение режима, ходьба на беговой дорожке в медленном темпе, выход на улицу.
И самое важное при лечении любого заболевания, а не только ХСН — не менее 10 раз в день говорите себе с уверенностью и улыбкой: «Мое состояние восстанавливается с каждым днем! Каждый день я чувствую себя лучше и лучше!».
Благодарите свое сердце и организм за подаренный день. Просыпайтесь с признательностью за то, что наступил следующий день, принес новые радости, события, известия и улучшение здоровья. И тогда любой недуг будет вам нипочем!
Фитотерапия ХСН
Применение лекарственных растений будет хорошим дополнением к основному лечению. И главный помощник при сердечных проблемах боярышник. Известно, что в его побегах, цветках и плодах содержатся биологически активные вещества, такие как холин, фруктоза, витамины группы В и С, эфирное масло, каротин и многое другое, что с успехом помогает при лечении функциональных нарушений сердечной деятельности. Препараты на основе боярышника способствуют восстановлению кровообращения, особенно в сосудах головного мозга и коронарных сосудах, снимают нервную возбудимость, умственную и физическую усталость.
Отвар из плодов боярышника
1 ст. ложку измельченных плодов боярышника залейте стаканом кипятка и варите на медленном огне 10-15 минут. Остудите, процедите и принимайте по полстакана за 30 минут до еды. Курс лечения длительный.
Настой цветков и плодов боярышника
Смешайте в равных количествах плоды и цветки. 3 ст. ложки смеси залейте 3 стаканами кипятка, укутайте и настаивайте 2 часа. Пить по 1 стакану настоя 3 раза в день между приемами пищи.
Настой корней валерианы
2 ст. ложки измельченных корней растения залейте стаканом кипятка, выдержите на водяной бане 15 минут и дайте настояться 40-50 минут, после чего процедите. Принимайте концентрированный настой по 3 ст. ложки через полчаса после приема пищи.
Настой мелиссы садовой
2 ст. ложки травы залить стаканом кипятка, подержать на водяной бане 15 минут, остудить, процедить. Пить по 1/3 стакана 3 раза в день через час после еды.
Настойка синюхи голубой
1 ст. ложку измельченных корней растения залить стаканом водки, настоять в холодильнике в течение 10 дней, периодически взбалтывая. Пить 1 месяц по 5 капель, разводя в ложке воды, затем сделать перерыв на 1 месяц и лечение повторить.
Настой пустырника для замедления ритма и снижения артериального давления
3 ч. ложки сухой травы пустырника залить стаканом кипятка, томить на водяной бане 15 минут, остудить, процедить. Пить в теплом виде по 100 мл за 30-40 минут до еды.
Настой травы сушеницы при стенокардии и бессоннице 2 ст. ложки травы залить стаканом кипятка, настоять 30-40 минут, процедить. Пить по 4 ст. ложки за 30 минут до еды.
Теперь мы с вами подробно узнали, как поступить, если поставили диагноз Хроническая сердечная недостаточность. Возможно вам помогут перечисленные выше клинические рекомендации. Берегите свое здоровье.
Автор: Ольга Дворина, врач-кардиолог, кандидат медицинских наук.
Загрузка…
Источник
