Сердечная недостаточность или кардиомиопатия чем помочь
 Современная кардиология – это активно развивающаяся наука, в которой еще есть ряд недостаточно изученных заболеваний. Одним из них является кардиомиопатия, что объясняется разнородностью патологии, многообразием неспецифических клинических проявлений, диагностическими трудностями. Понятие «кардиомиопатия» постоянно пересматривалось, уточнялось и обновлялось, в последнее десятилетие формируется новая концепция относительно этого заболевания и его места в общей структуре болезней сердца в связи с достижениями в разных областях медицинских знаний. Интересно сегодняшнее представление о кардиомиопатии: что это такое? У взрослых и детей она определяется как разнородная группа заболеваний миокарда, связанных с нарушением его сократительной и (или) электрофизиологической функций. Чаще всего кардиомиопатия проявляется неадекватной гипертрофией (разрастанием мышц) или дилатацией (расширением) сердечных камер вследствие генетических мутаций или других причин.
Современная кардиология – это активно развивающаяся наука, в которой еще есть ряд недостаточно изученных заболеваний. Одним из них является кардиомиопатия, что объясняется разнородностью патологии, многообразием неспецифических клинических проявлений, диагностическими трудностями. Понятие «кардиомиопатия» постоянно пересматривалось, уточнялось и обновлялось, в последнее десятилетие формируется новая концепция относительно этого заболевания и его места в общей структуре болезней сердца в связи с достижениями в разных областях медицинских знаний. Интересно сегодняшнее представление о кардиомиопатии: что это такое? У взрослых и детей она определяется как разнородная группа заболеваний миокарда, связанных с нарушением его сократительной и (или) электрофизиологической функций. Чаще всего кардиомиопатия проявляется неадекватной гипертрофией (разрастанием мышц) или дилатацией (расширением) сердечных камер вследствие генетических мутаций или других причин.
Что известно об этиологии
 По утвержденным положениям Всемирной организации здравоохранения, болезнь кардиомиопатию следует рассматривать как любое нарушение функционирования сердечной мышцы. Очевидно, что причин для развития этой болезни может быть очень много. В зависимости от этиологии бывает кардиомиопатия двух видов, отличающихся между собой также по степени распространенности патологических изменений в организме человека.
По утвержденным положениям Всемирной организации здравоохранения, болезнь кардиомиопатию следует рассматривать как любое нарушение функционирования сердечной мышцы. Очевидно, что причин для развития этой болезни может быть очень много. В зависимости от этиологии бывает кардиомиопатия двух видов, отличающихся между собой также по степени распространенности патологических изменений в организме человека.
Первичная кардиомиопатия
Этот вид характеризуется ограниченным поражением миокарда при отсутствии признаков других патологий, обычно появляется неожиданно на фоне видимого здоровья человека.
У первичной кардиомиопатии причины могут быть следующими:
- Наследственность – генетические мутации, связанные с врожденным дефектом одного из белков, которые находятся в кардиомиоцитах и участвуют в процессе сокращения сердечной мышцы.
- Вирусные инфекции – установлена роль ряда вирусов, в частности Коксаки, цитомегаловируса, в патогенезе повреждений миокарда, это подтверждается обнаружением у пациентов характерных антител. Вирусы способны воздействовать на цепочки ДНК кардиомиоцитов, нарушая их работу. Эти инфекции не всегда распознаются, так как проявляются нетипичными для них признаками, зачастую единственной выявляемой проблемой является нарушение нормальной работы сердца.
- Аутоиммунный процесс – собственные антитела начинают атаковать клетки своего организма, а именно кардиомиоциты. Этот механизм может запускаться разными патологическими процессами, установить и контролировать которые чрезвычайно трудно. Кардиомиопатия при этом обычно быстро развивается с неблагоприятным прогнозом для пациента.
- Идиопатические склеротические изменения в сердечной мышце – происходит постепенное разрастание соединительнотканных волокон на месте функционально активных мышечных клеток без установленной причины (в отличие от вторичного фиброза после миокардитов или инфарктов). В результате сердечная мышца теряет способность к полноценным сокращениям.
Эта кардиомиопатия лечится симптоматически, поскольку выяснить причину патологии и устранить ее не удается.
Вторичная кардиомиопатия
Развивается как следствие другой патологии у взрослых и подростков, обычно является частью системной (общей) проблемы в организме. Какие могут быть причины:
- Инфекции – вирусы, бактерии, паразиты, патогенные грибки способны привести к развитию воспаления миокарда (миокардита) с дальнейшим прогрессированием болезни и формированием кардиомиопатии.
- Ишемическая и атеросклеротическая болезнь сердца – приводит к нарушению питания миокарда из-за недостаточного поступления кислорода с последующим отмиранием кардиомиоцитов и разрастанием на их месте нефункционирующей фиброзной ткани.
- Эндокринные нарушения – диабет, ожирение, расстройства функции щитовидной железы, надпочечниковая патология.
- Накопительные болезни – гемахроматоз (отложение железа в тканях), избыток или недостаток гликогена.
- Дисбаланс электролитов – при хронической патологии почек, при продолжительной рвоте или диарее.
- Системная патология соединительной ткани в форме ревматоидного артрита, дерматомиозита, склеродермии или волчанки.
- Амилоидоз – наследственное или вторичное образование и накопление в тканях патологического белка, нарушающего эластичные свойства и сократительную способность сердечной мышцы.
- Нейромышечные болезни – нарушения нормальной иннервации сердца при миодистрофии Дюшена, болезни Беккера, атаксии Фридрейха.
- Отравления ядами, токсинами, тяжелыми металлами, этанолом.
- Гормональный дисбаланс – у женщин во время менопаузы, у детей в подростковом возрасте.
Виды и их характеристика
 На практике чаще всего используется классификация кардиомиопатий по клиническим признакам. Она основана на характере морфологических изменений в миокарде и симптомах болезни. Это разделение позволяет врачам проводить правильное лечение в соответствии с поставленным диагнозом, контролировать сердечную недостаточность, уменьшать риск ранних осложнений и определять прогноз для пациента. В зависимости от механизма развития выделяют три основных вида поражения миокарда.
На практике чаще всего используется классификация кардиомиопатий по клиническим признакам. Она основана на характере морфологических изменений в миокарде и симптомах болезни. Это разделение позволяет врачам проводить правильное лечение в соответствии с поставленным диагнозом, контролировать сердечную недостаточность, уменьшать риск ранних осложнений и определять прогноз для пациента. В зависимости от механизма развития выделяют три основных вида поражения миокарда.
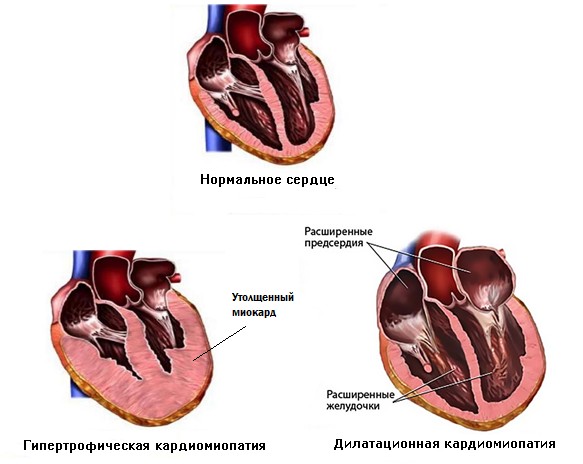
Дилатационная кардиомиопатия
Это самая распространенная и тяжелая форма заболевания. Она характеризуется значительным увеличением сердечных полостей за счет чрезмерного растягивания их стенок. В результате они теряют способность противостоять внутреннему давлению поступающей крови, что сильно сказывается на работе сердца и самочувствии человека.
На начальных этапах патологический процесс затрагивает обычно одну камеру, самой неблагоприятной является дилатация желудочков. Уменьшение количества полноценных мышечных волокон и истончение стенок камер может произойти вследствие разных причин врожденного (наследственность) или приобретенного характера (вирусы, хроническая алкогольная интоксикация, кардиосклероз, обменные или электролитные нарушения).
Организм долгое время пытается компенсировать недостаточную работу сердца за счет включения компенсаторных механизмов – увеличения частоты сокращений (тахикардия) и их усиления (увеличение ударного объема) при большем потреблении кислорода сердечной мышцей. Эти механизмы являются временными, кардиомиопатия неизбежно приходит к развитию сердечной недостаточности.
Гипертрофическая кардиомиопатия
Эта форма заболевания является одной из основных причин внезапной смерти у молодых физически активных людей (спортсмены). Характеризуется увеличением толщины стенок сердечных камер (до 1,5 см и более) при сохраненном или уменьшенном их объеме. Чаще всего процесс затрагивает желудочки сердца и характеризуется невозможностью полноценной передачи электрических импульсов.
Наследственная (семейная) гипертрофическая кардиомиопатия симптомы проявляет уже в первые годы жизни. Чаще встречается у мужчин, в ее основе лежат мутации генов. Скорость прогрессирования зависит от наличия отягчающих факторов (вредные привычки, стрессы, уровень сахара в крови, тиреотоксикоз и т. д.).
Рестриктивная форма
Это редкая патология, при которой сильно снижены эластичные свойства сердечных стенок, характерно резкое сокращение объема желудочков в фазе расслабления, во время диастолы они не могут вместить нормальное количество крови, поступающей из предсердий, последние постепенно расширяются. Причиной может быть разрастание соединительной ткани (идиопатический фиброз) или инфильтрация миокарда накопленными посторонними веществами.
Такой вид как специфическая кардиомиопатия в классификацию не включен, здесь у специалистов нет единого мнения. Это вторичное поражение миокарда, причина которого известна, рассматривается как осложнение разных патологических процессов (аллергии, воспаления, ишемии).
Как проявляется
К сожалению, достаточно длительное время кардиомиопатия может протекать бессимптомно, затем появляются неспецифические признаки, обусловленные недостаточностью тех или иных отделов сердца, которые встречаются и при других кардиологических заболеваниях.
У большинства пациентов необходимость в обращении к врачу возникает в связи с появлением жалоб общего характера:
одышка, развивающаяся во время нагрузки;
- дискомфорт или боли за грудиной и в проекции сердца (покалывание, сдавление);
- снижение работоспособности, быстрая утомляемость;
- головокружение, обморочные состояния;
- ощущение учащенного и усиленного сердцебиения в груди, «повороты» или «замирания».
Эти симптомы не могут быть достаточными для диагноза кардиомиопатии, они бывают при других заболеваниях, в том числе провоцирующих ее развитие. Со временем происходит нарастание комплекса клинических признаков в связи с неуклонным развитием сердечной недостаточности. При этом на первый план выходят следующие симптомы:
- отеки нижних конечностей, особенно в вечернее время – свидетельствуют о правосторонней недостаточности сердца; возникают по причине застоя крови в сосудах большого круга кровообращения и выхода ее части в межклеточное пространство;
- увеличение размеров печени и селезенки, сопровождаемое водянкой брюшной полости (асцит);
- мерцательная форма аритмии желудочков;
- постоянный кашель, усиливающийся в положении больного лежа – характерный симптом отека легких при кардиомиопатии с левосторонним поражением сердечной мышцы;
- одышка в спокойном состоянии с развитием приступов удушья при волнении или минимальной нагрузке – развивается из-за накопления и застоя крови в легочном круге кровообращения;
- бледность и акроцианоз (синюшность и похолодание кончиков пальцев, носа и губ) – объясняются гипоксией тканей из-за нарушения насосной функции сердца.
Подобные симптомы свидетельствуют о наличии у больного сердечной недостаточности.
Методы диагностики
 При всех видах кардиомиопатии диагностика является достаточно сложным процессом и может проводиться долго в связи с тем, что клиническая картина разных патологий имеет схожие признаки. Бывает трудно установить первичность или вторичность патологических изменений в миокарде. В связи с этим при верификации диагноза врач учитывает совокупность данных, полученных в результате всестороннего обследования больного. Только так можно определить вид заболевания и назначить соответствующее лечение. Что это за обследование?
При всех видах кардиомиопатии диагностика является достаточно сложным процессом и может проводиться долго в связи с тем, что клиническая картина разных патологий имеет схожие признаки. Бывает трудно установить первичность или вторичность патологических изменений в миокарде. В связи с этим при верификации диагноза врач учитывает совокупность данных, полученных в результате всестороннего обследования больного. Только так можно определить вид заболевания и назначить соответствующее лечение. Что это за обследование?
- Физикальные методы – это первое, с чего начинается диагностика заболеваний сердца. Сюда входит внешний осмотр больного, измерение пульса и артериального давления на руках и ногах, пальпация (ощупывание на предмет обнаружения отеков и других изменений на теле), перкуссия (выстукивание границ сердца, печени), аускультация (прослушивание хрипов в легких, сердечных тонов и шумов).
- Электрокардиография (ЭКГ) – запись и оценка электрической активности разных отделов миокарда. При всех видах заболевания наблюдаются изменения ритма сердечных сокращений разного характера, чаще всего это желудочковые формы тахикардии и мерцательная аритмия. Диагностическое значение имеют признаки гипертрофии левого желудочка, реже увеличиваются правые отделы сердца.
- Суточное мониторирование ЭКГ (обследование по Холтеру) – позволяет уточнить вид и степень нарушений ритма, уловить приступы аритмии, наличие признаков ишемии и другие проблемы.
- Эхокардиография (УЗИ сердца) с допплерографией – самый информативный метод диагностики кардиомиопатий, который позволяет визуально оценить состояние всех отделов сердца, объем камер, толщину перегородок и стенок, скорость кровотока, работу клапанов, наличие тромбов. Диагностическое значение при сердечной недостаточности имеет величина фракции выброса, у пациентов с дилатационной кардиомиопатией она понижается до 30-35% (при норме от 50-55%).
- Рентгенография – используется как дополнительный способ быстрой оценки анатомии сердца и легких. Метод позволяет определить размеры, форму и положение сердца, степень его смещения в грудной клетке. Кроме того, оценивается состояние легочной ткани, сосудистого рисунка (он усиливается в случае застойных явлений).
В индивидуальном порядке больному при подозрении на кардиомиопатию могут быть назначены дополнительные диагностические мероприятия, например, генетические исследования, анализы крови на биохимию, электролиты, гормоны, МРТ или КТ, коронарография, взятие материала на биопсию из миокарда и эндокарда.
Как лечить
 Лечебная тактика при кардиомиопатии зависит от вида заболевания. Этиотропное (устранение причины) и патогенетическое (блокирование механизмов развития болезни) лечение назначается при вторичных формах патологии, имеющих ясную этиологию и патогенез (диабет, электролитные или гормональные нарушения и т. д.). В таких случаях в первую очередь проводятся мероприятия по коррекции сахара крови, электролитов, гормонов, дезинтоксикации по назначениям врачей соответствующих специальностей. С наследственными формами кардиомиопатий ничего поделать невозможно, генетические мутации не исправить, поэтому проводится только компенсация имеющейся сердечной недостаточности.
Лечебная тактика при кардиомиопатии зависит от вида заболевания. Этиотропное (устранение причины) и патогенетическое (блокирование механизмов развития болезни) лечение назначается при вторичных формах патологии, имеющих ясную этиологию и патогенез (диабет, электролитные или гормональные нарушения и т. д.). В таких случаях в первую очередь проводятся мероприятия по коррекции сахара крови, электролитов, гормонов, дезинтоксикации по назначениям врачей соответствующих специальностей. С наследственными формами кардиомиопатий ничего поделать невозможно, генетические мутации не исправить, поэтому проводится только компенсация имеющейся сердечной недостаточности.
Единственным выходом, улучшающим прогноз при первичном наследственном поражении миокарда, является радикальная операция по пересадке сердца.
Медикаментозная терапия назначается всем пациентам с разными формами кардиомиопатий для восстановления нормальных показателей функции сердца, компенсирования сердечной недостаточности и улучшения качества жизни. В этих целях могут использоваться представители разных групп препаратов. Например:
- бета-блокаторы – Бисапролол, Метопролол, Пропранолол помогают справиться с нарушениями ритма сердца, в частности с тахикардией;
- блокаторы каналов кальция – Верапамил, Диазем способны стабилизировать работу сердечной мышцы в условиях аритмии;
- ингибиторы АПФ – Каптоприл, Эналаприл, Периндоприл, Лизиноприл снижают нагрузку на сердце за счет нормализации артериального давления, замедляют развитие недостаточности миокарда;
- мочегонные средства – Спиронолактон, Лазикс, Диувер или другие препараты помогают бороться с отеками на ногах, в легких, в брюшной полости;
- сердечные гликозиды – Дигоксин, Дигитоксин позволяют существенно улучшить качество жизни пациентов с хронической сердечной недостаточности. Дозы должны подбираться врачом индивидуально во избежание риска тяжелых осложнений и даже смерти больного.
При кардиомиопатии лечение хирургическими методами проводится по индивидуальным показаниям. Это может быть замена клапанов при врожденных пороках развития или удаление избыточного количества гипертрофированной мышечной ткани при соответствующей форме кардиомиопатии.
Современным перспективным методом является размещение маленького дефибриллятора под кожей на теле пациента, прибор срабатывает в течение нескольких секунд после остановки сердца и дает больному шанс на продление жизни.
Прогноз при кардиомиопатии нельзя считать благоприятным, особенно при развитии и прогрессировании сердечной недостаточности. При гипертрофической форме КМП велика вероятность наступления внезапной смерти. Все пациенты из семей с наследственными кардиомиопатиями должны находиться на диспансерном учете и проходить регулярные обследования.
Источник
Что такое кардиомиопатия?
Кардиомиопатия — это заболевание, затрагивающее сердечную мышцу. Большинство кардиомиопатий поражают левый желудочек сердца, который является самой большой камерой, ответственной за перекачку крови по всему телу.
Хотя есть множество заболеваний, которые могут вызвать серьезные нарушения сердечной мышцы, по определению, кардиомиопатия вызывает только первичные нарушения миокарда.
Таким образом, термин не включает острую ишемию миокарда (недостаток кислорода), гипертонические или клапанные нарушения сердца.
Существует четыре основных типа кардиомиопатии:
- Дилатационная кардиомиопатия (ДКМП): расширение желудочков;
- Гипертрофическая кардиомиопатия (ГКМП): гипертрофия или утолщение миокарда.
- Рестриктивная кардиомиопатия (РКМП): нарушение желудочкового наполнения.
- Аритмогенная правожелудочковая кардиомиопатия (АП-КМП). В отличие от других видов кардиомиопатии, поражается в основном правый желудочек. Этот тип обычно ассоциируется с нарушениями сердечного ритма.

Эпидемиология кардиомиопатии
Дисфункция миокарда (сердечной мышцы) встречается очень часто, обычно из-за вторичных заболеваний, таких как ишемическая болезнь сердца, высокое кровяное давление (артериальная гипертензия) и заболеваний сердечных клапанов. Болезнь, возникающая в самой сердечной мышце (кардиомиопатия), встречается значительно реже.
Считается, что 1 из 500 человек в мире страдает от кардиомиопатии. Болезнь поровну поражает как мужчин, так и женщин, взрослых и детей. Наиболее распространенным типом является дилатационная кардиомиопатия.
Причины и факторы риска кардиомиопатии
В большинстве случаев причина кардиомопатии не известна. Однако в некоторых случаях кардиомиопатия может быть спровоцирована следующими факторами:
Дилатационная кардиомиопатия:
- Генетика: считается, что около 20-30% случаев дилатационной кардиомиопатии протекают в семьях. Точные вовлеченные гены неизвестны;
- Вирусная инфекция сердечной мышцы (миокардит), вызванная вирусом Коксаки и проч.;
- Алкоголь и другие токсины, включая химиотерапевтический препарат Доксорубицин;
- Беременность;
- Другие заболевания: гемохроматоз, саркоидоз, системная красная волчанка (СКВ), системный склероз и мышечная дистрофия — все эти болезни связаны с дилатационной кардиомиопатией.
Гипертрофическая кардиомиопатия
Около 50% случаев являются семейными (т. е. наследственными). Тип наследования называется аутосомно-доминантным, что означает, что для того, чтобы ребенок получил расстройство, аномальный ген должен передаться только от одного из родителей.
Вовлеченные гены провоцирующие болезнь, связаны с сократительным механизмом сердца, поэтому при отклонении от нормы мышцы становятся толстыми и гиперактивными. ГКМП также может быть вызвана другими заболеваниями, такими как атаксия Фридрейха и синдром Нунана.
Рестриктивная кардиомиопатия
- Амилоидоз (и другие инфильтративные заболевания): это наиболее распространенная форма рестриктивной кардиомиопатии, когда аномальные белки накапливаются в сердечной мышце;
- Саркоидоз: это системное заболевание неизвестной причины, которое вызывает образование гранулем в различных тканях, включая сердечную мышцу;
- Радиационный фиброз;
- Эндомиокардиальный фиброз (заболевание, встречающееся в основном в Африке и тропических районах);
- Эндокардит Лоффлера (болезнь, вызывающая фиброз и утолщение сердечной мышцы).
Прогрессирование кардиомиопатии
По мере ухудшения кардиомиопатии пациенты начинают страдать от аритмий (нарушений сердечного ритма) и сердечной недостаточности.
В результате желудочковых аритмий пациенты подвержены риску внезапной смерти. Кроме того, сердечная недостаточность может прогрессировать и также стать опасной для жизни, поэтому требуется трансплантация сердца.
Симптомы кардиомиопатии
Каждая из кардиомиопатий часто сопровождается симптомами правожелудочковой или левожелудочковой сердечной недостаточности или аритмии сердца (нарушения сердечного ритма).

Правожелудочковая сердечная недостаточность может вызвать усталость, отек лодыжек и тошноту. Левожелудочковая сердечная недостаточность вызывает усталость и одышку при физической нагрузке или в ночное время.
Аритмии могут проявляться как учащенное сердцебиение (тахикардия сердца) или усталостью, фантомными болями и головокружением.
Первым симптомом дилатационной кардиомиопатии часто является одышка, которая может быть ошибочно приписана инфекциям и воспалениям в легких (пневмония, бронхит и проч.). При гипертрофической кардиомиопатии первые признаки у больных проявляются в виде боли в груди, которая может имитировать боль при стенокардии.
Клиническое обследование кардиомиопатии
Врач задаст вам многочисленные вопросы о симптомах и семейном анамнезе, чтобы получить информацию для диагностики этого расстройства.
Часто пациенты с кардиомиопатией могут иметь близких родственников с расстройством или семейным анамнезом внезапной или преждевременной смерти. Если у вас есть близкий родственник, который ранее чувствовал себя хорошо и внезапно умер, возможно, стоит обратиться к врачу, чтобы выяснить возможность возникновения этих расстройств.
Доктор тщательно изучит всю сердечно-сосудистую систему, чтобы поставить диагноз этих расстройств. Характер пульса, а также аномальные и лишние звуки сердца (тоны) являются важными признаками, которые необходимо выявить.
Врач также проверит живот и нижние конечности, чтобы определить припухлость, возникающую при правожелудочковой сердечной недостаточности. Это связано с тем, что сердце не может перекачивать кровь при недостатке правого желудочка сердца, поэтому обратное давление приводит к скоплению крови в интерстициальных тканях.
Другой важной частью обследования является исследование яремного венозного пульса (ЯВП), которая представляет собой специфическую вену на вашей шее. Она также помогает врачу решить, присутствует ли сердечная недостаточность.
Как диагностируется кардиомиопатия?
Обычно назначаются обследования для исследования заболеваний сердца и сосудов — это рентгенография грудной клетки, электрокардиограмма (ЭКГ) и эхокардиограмма (анализ структуры и функций сердца).
Как лечится кардиомиопатия?
Хотя сердечная недостаточность и другие особенности кардиомиопатии поддаются лечению, единственным реальным средством от большинства форм этого заболевания является трансплантация (пересадка) сердца.
Обычно трансплантация рассматривается только в тяжелых случаях, а в некоторых ситуациях заболевание может вернуться и после пересадки сердца. Лечение симптомов кардиомиопатии включает терапию сердечной недостаточности, аритмий, стенокардии и эмболии стандартными фармакологическими средствами.
Лечение будет варьироваться в зависимости от тяжести ваших симптомов. Факторы образа жизни, такие как отказ от физических нагрузок, занятия спортом у пациентов с ГКМП, также являются другими важными аспектами управления симптомами болезни.
Сердечная недостаточность лечится с помощью лекарств, действующих на почки (диуретики), кровеносные сосуды (ингибиторы АПФ, блокаторы кальциевых каналов) и на сердце (бета-блокаторы, дигоксин). На самом деле, большинство из этих лекарств оказывают влияние на многие разные части тела.
Реабилитация также важна пациентам с сердечной недостаточностью легкой и средней тяжести. Электрическая стимуляция ног может быть полезна пациентам с более тяжелой сердечной недостаточностью, которые не могут заниматься физическими упражнениями из-за сильной одышки.
Аритмии лечат с помощью лекарств, воздействующих на электрические свойства сердечной мышцы, или путем введения кардиостимулятора. Стенокардия лечится целым рядом препаратов, которые расширяют артерии и улучшают приток крови к сердечной мышце (нитраты, бета-блокаторы, блокаторы кальциевых каналов). Эмболы, возникающие из разных отделов сердца, предотвращаются с помощью разжижителей крови, таких как Аспирин и Варфарин, у пациентов в группе риска.
В тяжелых случаях ДКМП и РКМП может потребоваться пересадка сердца, но это ограничено количеством доступных доноров. В первом случае общие результаты выживания хорошие. ГКМП также можно лечить частично хирургическими методами, чтобы удалить часть закупорки мышечной перегородки.
В дополнение к вышеперечисленным методам лечения ваш доктор, скорее всего, предложит обследовать ваших близких родственников, чтобы убедиться, что они не страдают от одного и того же состояния. Исследования будут включать физическое обследование у кардиолога, ЭКГ и эхокардиографическое исследование через регулярные промежутки времени в течение всей жизни.
Прогноз кардиомиопатии
Дилатационная кардиомиопатия
ДКМП имеет плохой прогноз. 50% пациентов умирают в течение 2 лет; 25% пациентов живут дольше 5 лет. Двумя наиболее распространенными причинами смерти являются прогрессирующая сердечная недостаточность и аритмия.
Гипертрофическая кардиомиопатия
Общая годовая смертность от внезапной смерти составляет 3-5% у взрослых и не менее 6% у детей и молодых людей. Тем не менее, тяжесть заболевания и прогноз широко варьируются в зависимости от вовлеченных генетических особенностей. С плохим прогнозом связаны определенные гены.
Рестриктивная кардиомиопатия
Худший прогноз РКМП — у пациентов с амилоидозом сердца, у которых заболевание может повториться после трансплантации сердца. В целом, у этого заболевания плохой диагноз, и многие пациенты умирают в течение года после постановки диагноза.
Аритмогенная правожелудочковая кардиомиопатия
Аритмогенная правожелудочковая кардиомиопатия в большинстве случаев приводит к сердечной недостаточности и внезапной сердечной смерти (ВСС), поскольку люди часто не подозревают, что у них есть это состояние, так как протекает бессимптомно.
Источник
