Сердечная недостаточность диабет лечение
Введение
Сахарный диабет (СД) признан экспертами ВОЗ неинфекционной эпидемией и представляет собой серьезную медико-социальную проблему. В 2010 г. СД страдало около 6,4% (285 млн) жителей планеты. К 2030 г. ожидается увеличение количества больных до 7,7% (439 млн человек) [1]. Ишемическая болезнь сердца (ИБС) является основной причиной смерти больных СД [2], причем 90% этих больных страдает СД 2 типа (СД 2) [3].
Наличие СД сопряжено с возникновением всех форм ИБС — стенокардии, безболевой ишемии миокарда (БИМ), инфаркта миокарда (ИМ), внезапной сердечной смерти [4]. При этом макрососудистые осложнения, включая ИБС, инсульт, заболевания периферических сосудов, являются причиной смертности больных СД в 67% случаев [5]. Основываясь на имеющихся данных, можно рассматривать СД как своеобразное ССЗ [6]. В 50% случаев повышение риска развития сердечно-сосудистых поражений при СД 2 объясняется большей частотой и выраженностью традиционных факторов риска у больных СД [7]. Факторами риска у больных СД считаются: дислипидемия, артериальная гипертензия (АГ), курение, наследственная предрасположенность по ИБС, наличие микро- и макроальбуминурии.
Сахарный диабет и нарушения липидного обмена
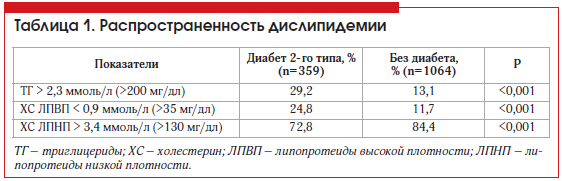
Изучение особенностей распространенности, методов диагностики и лечения дислипидемии представляет особый интерес у больных СД. Сведения о распространенности дислипидемии у пациентов с СД 2 представлены в таблице 1 [8].
Следует особо отметить гипертриглицеридемию (ГТ) и уменьшение уровня холестерина (ХС) липопротеидов высокой плотности (ЛПВП) [10, 11]. У больных СД 2 выделяют гиперпродукцию «малых, плотных» липопротеидов низкой плотности (ЛПНП) [12]. При этом 69% больных СД имеют нарушения липидного обмена [13]. Атерогенное действие дислипидемии усиливается при присоединении диабетических нарушений углеводного обмена. Для больных, страдающих СД, наиболее характерна следующая липидная триада при СД: гипертриглицеридемия, увеличение процентного содержания «малых, плотных» ЛПНП, снижение концентрации ЛПВП. Данные изменения липидного спектра способствуют развитию атеросклероза независимо от повышения уровня общего ХС и общей фракции ХС ЛПНП.
Учитывая важную роль триглицеридов (ТГ) в развитии дислипидемии при СД 2, приводим классификацию уровней ТГ в сыворотке крови (табл. 2) [14]. 
Большое значение в развитии раннего коронарного атеросклероза имеет специфическое нарушение липидного обмена у больных СД 2 – диабетическая дислипидемия.
Сахарный диабет, ишемическая болезнь сердца и артериальная гипертония
Эпидемиологические данные свидетельствуют о существовании достоверной связи между уровнем гликозилированного гемоглобина и риском сердечно-сосудистой заболеваемости и смертности. При увеличении уровня гликозилированного гемоглобина на 1% риск развития ССЗ возрастает на 10% [15].
Инсулинорезистентность также играет важнейшую роль в патогенезе СД 2. Гиперинсулинемия тесно связана с метаболическим синдромом, который включает в себя инсулинорезистентность, АГ и ожирение и сопровождается высоким риском ССО.
Изменение концентрации липидов плазмы крови при СД 2 является предиктором ИБС. Установлено, что у лиц с высоким уровнем глюкозы в крови натощак и после нагрузки отмечается достоверно более высокая смертность от ССЗ [16]. Бессимптомная гипергликемия, особенно у женщин, является существенным фактором риска развития ИБС [17].
Влияние гиперинсулинемии и инсулинорезистентности на развитие атеросклероза связано с воздействием на процессы свертывания крови [18]. Отмечаются гиперкоагуляция и депрессия фибринолиза, что может способствовать внутрикоронарному тромбозу. У пациентов с СД 2 выявляется повреждение эндотелия и его дисфункция, что является дополнительным фактором повышенного риска развития ИБС.
Основная причина смертности больных СД – ССО, составляющие до 80%. Смертность от ИМ среди больных СД составляет 39% [19], от инсульта – превышает таковую у лиц без диабета [5]. При сочетании АГ и СД в 2–4 раза возрастает риск развития ИБС, что прямо коррелирует с длительностью СД [20]. АГ обнаруживается у 20–60% больных СД 2, она встречается в 1,5 раза чаще, чем у лиц без СД. Наличие АГ при СД увеличивает риск макрососудистых (ИБС, СН, инсульт) и микрососудистых (диабетическая ретинопатия, нефропатия) осложнений [21]. Важным является тот факт, что у больных АГ и СД преимущества антигипертензивной терапии более выражены, чем у больных без СД. В связи с этим строгий контроль АД у данной группы больных крайне необходим.
При СД возможно возникновение всех форм ИБС, как болевых, так и, особенно, безболевых. Наличие микроангиопатий и невропатий при СД способствует формированию безболевых вариантов ИБС (безболевые ИМ, атипичные приступы стенокардии), протекающих в форме нарушений сердечного ритма и сердечной недостаточности. У больных СД в 2 раза чаще встречается безболевой ИМ, что связывают с автономной кардиальной невропатией. При СД частой формой ИБС является БИМ. Она заключается в преходящих нарушениях метаболизма, функции, перфузии, электрической активности миокарда, которые не проявляются приступами стенокардии или их эквивалентами.
Клинические особенности ИБС у больных СД следующие:
– одинаковая частота у мужчин и женщин;
– высокая частота безболевых форм ИБС (БИМ, безболевой ИМ);
– частое развитие постинфарктных осложнений;
– смертность в остром (10 дней) и подостром (4–8 нед.) периодах ИМ в 2 раза превышает таковую у лиц без СД.
При наличии СД следует стремиться к возможной ликвидации всех эпизодов ишемии миокарда, а не только к купированию типичных приступов стенокардии (избавление от «общего ишемического бремени» — total ischemic burden). Этого можно достичь путем снижения частоты и продолжительности эпизодов депрессий сегмента ST при холтеровском мониторировании ЭКГ, которое должно шире использоваться у пациентов с СД для оценки эффективности антиишемического лечения.
Сахарный диабет и поражение почек
Наиболее ранний маркер поражения почек при СД – микроальбуминурия, она является предвестником диабетической нефропатии и существенным фактором риска формирования сердечно-сосудистой патологии. Стойкая альбуминурия на уровне 30–299 мг / 24 ч (или микроальбуминурия) служит маркером нефропатии и одновременно маркером риска развития ССО [22].
Сахарный диабет и сердечная недостаточность
Фремингемское исследование достаточно убедительно подтвердило повышение риска развития сердечной недостаточности (СН) у больных СД – у мужчин в 4 раза, у женщин – в 8 раз чаще, чем у лиц без СД. По данным российского исследования ЭПОХА, наличие СН является существенным предиктором развития СД в дальнейшем. В общей популяции распространенность СД составляет 2,9%, а среди больных с СН III–IV ФК – 15,8%. При ХСН наличие инсулин-независимого СД заметно ухудшает прогноз пациентов, особенно женщин (на 45%).
При СД миокард поражается независимо от наличия атеросклероза коронарных артерий (диабетическая кардиомиопатия). Изменения в сосудах сердца проявляются в виде микроангиопатий, нарушается микроциркуляция, отмечаются морфофункциональные изменения миокарда. Нарушается биоэлектрическая активность миокарда, снижается его сократительная способность с тенденцией к развитию декомпенсации кровообращения. При длительном течении СД, особенно 2 типа, атеросклеротические изменения касаются не только магистральных артерий, но и артерий среднего и малого калибра. Также у больных СД 2 выражена гипертрофия миокарда, способствующая нарушению коронарного кровообращения. Прогрессирование гипертрофии и дилатации левого желудочка (ЛЖ) снижает сократительную функцию, происходит напряжение стенок во время систолы, что способствует увеличению потребности миокарда в кислороде и развитию кардиосклероза. При СД нередко развивается гиперкинетический вариант центральной гемодинамики с увеличением объема циркулирующей крови, тахикардией [23].
Диабетическая кардиомиопатия проявляется гипертрофией кардиомиоцитов, миокардиальным фиброзом. Повышенное содержание коллагена в миокарде, гипертрофия ЛЖ приводят к потере эластичности с появлением жесткости, ригидности сердечной мышцы.
Таким образом, снижение сократительной способности миокарда при СД и ИБС обусловлено кардиальными и некардиальными факторами. Диабетическая миокардиодистрофия в своей основе связана с нарушением метаболизма кардиомиоцитов, имеют значение также диабетическая вегетоневропатия и микроангиопатия [24]. Кардиальные нарушения у больных СД 2 характеризуются также нарушением диастолической функции ЛЖ. В формировании поражения сердца при СД принимает участие ряд патогенетических механизмов: макроангиопатия с атеросклерозом коронарных артерий, нарушение метаболизма миокарда, расстройства микроциркуляции в форме диабетической микроангиопатии.
Поражение сердца при СД требует профилактического и лечебного воздействия.
Лечение дислипидемии у больных сахарным диабетом
Коррекция дислипидемии при СД осуществляется по тем же принципам, что и у больных ИБС. Статины являются препаратами первого выбора. При этом не стоит забывать о том, что улучшение прогноза у пациентов с СД, ИБС и СН предполагает обязательный жесткий метаболический контроль за целевыми уровнями глюкозы и АД. Контроль за гликемией является важной основой лечения больных СД. Клинические исследования DCCT [25], UKPDS [26] показали, что улучшение гликемического контроля сопровождается устойчивым снижением риска ретинопатии, нефропатии, а также достоверным снижением риска микрососудистых осложнений на 25% и недостоверной тенденцией к уменьшению риска ИМ на 16%.
Целью гиполипидемической терапии при СД является достижение уровня общего ХС < 4,5 ммоль/л, ХС ЛПНП < 2,6 ммоль/л. Оптимальный уровень ХС ЛПВП – 1,02 ммоль/л у мужчин и > 1,28 ммоль/л у женщин [27], концентрация ТГ < 1,7 ммоль/л. В плане снижения уровня ХС ЛПНП ведущая роль принадлежит статинам; фибраты (фенофибрат, гемфибразил, ципрофибрат и др.) особенно эффективны в уменьшении уровня ТГ и в увеличении уровня ХС ЛПВП. Пациентам со смешанной гиперлипидемией показано назначение комбинированной терапии (статины + фибраты).
По результатам нескольких метаанализов последних лет установлен диабетогенный эффект терапии статинами [28–30], который имеет дозозависимый характер и прямую связь с наличием факторов риска ССЗ. Вопрос о назначении статинов пациентам с СД имеет множество нюансов, требуя индивидуального подхода. Не оставляют сомнений положительные эффекты назначения статинов. У пациентов с СД предпочтение следует отдавать назначению статинов с наиболее выраженным гиполипидемическим эффектом – розувастатину и аторвастатину. Самый крупный метаанализ по оценке влияния снижения уровня ЛПНП на риск развития сердечно-сосудистых событий был выполнен в 2010 г. и включил в себя 26 клинических исследований с участием 170 тыс. пациентов [31]. Среднее время наблюдения составило 5,1 года. Анализ показал, что снижение уровня ЛПНП на 1 ммоль/л приводит к 10-процентному снижению риска общей смерти, 20-процентному снижению риска сердечно-сосудистой смертности, 11-процентному снижению риска сердечно-сосудистых событий. В 2015 г. приняты рекомендации Американской ассоциации по лечению СД (ADA), основные положения которых во многом повторяют положения, изложенные в IAS и ACC/AHA. При назначении терапии статинами учитывают наличие уровня риска ССЗ [32].
Лечение артериальной гипертонии у больных сахарным диабетом
Наиболее часто АГ и ССЗ развиваются на фоне уже существующего СД 2. Такое сочетание несет в себе риск быстрого развития и прогрессирования ССО, характерных как для АГ, так и для СД, поскольку органы-мишени для АГ и СД одни и те же: миокард, венечные артерии, сосуды мозга, почек и сетчатки. При подобном сочетании частота развития ИБС возрастает в 3,5–4 раза, острого нарушения мозгового кровообращения (ОНМК) – в 3 раза, хронической почечной недостаточности (ХПН) – в 30 раз, полной потери зрения вследствие ретинопатии – в 4–5 раз по сравнению с изолированным эффектом AГ.
Развитие АГ при СД 2 связано с активацией механизмов, регулирующих уровень АД, что прежде всего касается гиперактивации симпатической нервной системы (СНС). Под влиянием активации СНС нарушается обмен норадреналина, что приводит к выраженной тканевой гиперсимпатикотонии, симпатической стимуляции сердца, сосудов, почек, способствуя повышению АД.
Контроль уровня АД, по данным Международной федерации диабета (1999), способствует снижению риска ССО у больных СД 2 на 51%.
Целевой уровень АД у больных СД ниже, чем у пациентов без СД – 130/80 мм рт. ст., а при наличии выраженной нефропатии – 125/75 мм рт. ст. При достижении такого уровня удается затормозить прогрессирование сосудистых осложнений при СД. Препаратами первого выбора являются ингибиторы ангиотензинпревращающего фермента (иАПФ) и антагонисты рецепторов ангиотензина II (АРАII). Могут также использоваться медленнодействующие, пролонгированные антагонисты кальция (АК) (амлодипин, нормодипин, лацидипин и др.) и кардиоселективные β-адреноблокаторы (метопролол, карведилол, небиволол, бисопролол и др.).
У пациентов с СД с повышенной активностью СНС и АГ целесообразно применять препараты, снижающие ее активацию, в частности β-адреноблокаторы, которые широко используются при СД 2, особенно при его сочетании с АГ. Следовательно, β-адреноблокаторы, так же как и иАПФ, АРАII, предотвращают развитие кардиальных осложнений при СД 2. Ряд β-адреноблокаторов, имеющих свойства селективных β-адреноблокаторов, обладающих сосудорасширяющей и протективной активностью, показаны для применения у больных СД 2 и АГ. К таким препаратам относятся: бисопролол, небиволол, карведилол и др. Целесообразно также применение у больных СД 2 и АГ комбинации АРАII и антагониста кальция амлодипина.
Важность учета при длительной антигипертензивной терапии метаболических эффектов, и в частности развития СД, подчеркивается в последних европейских рекомендациях по АГ.
Лечение ХСН у больных сахарным диабетом
Патогенез и лечение ХСН у пациентов с СД имеют определенные особенности, которые следует учитывать при проведении рациональной терапии. Лечение СН у больных с СД в основном соответствует общепринятым принципам терапии ХСН. Однако непременной особенностью лечения подобных пациентов является тщательный динамический контроль за основными метаболическими показателями.
Основными средствами лечения СН при СД являются иАПФ и АРАII, эффективность которых превосходит, по данным российского исследования ФАСОН [33, 35], терапию декомпенсации кровообращения у пациентов бeз СД.
В метаанализе (исследование САРРР), посвященном сравнению эффективности иАПФ, β-адреноблокаторов, АК и диуретиков при лечении больных АГ и СД, было показано, что назначение иАПФ и АРАII достоверно снижает риск острого ИМ на 48%, ССО – на 32%.
Приоритетными являются современные кардиоселективные и неселективные β-адреноблокаторы со свойствами непрямых вазадилататоров (метопролол, небиволол, бисопролол, карведилол и др.). Гемодинамические эффекты карведилола заключаются в снижении общего периферического сопротивления сосудов (ОПСС) и преднагрузки, увеличении сердечного выброса без рефлекторной тахикардии. Кроме того, препарат обладает антиоксидантной и антиаритмической активностью, вазопротекторным эффектом. Перечисленные свойства делают карведилол весьма ценным при лечении больных с сочетанием СД и ХСН.
АК снижают частоту и продолжительность БИМ. Предпочтительнее использование вазоселективных и долгодействующих АК (амлодипин, фелодипин и др.), не вызывающих рефлекторную тахикардию, увеличение уровня катехоламинов и проишемический эффект. Кроме того, АК обладают антиатерогенным действием.
Среди диуретиков используются калийсберегающие средства (альдактон, верошпирон), индапамид; осторожно следует назначать петлевые и тиазидные диуретики – под контролем показателей углеводного обмена и уровня калия в крови.
Целесообразно применение метаболических средств – триметазидина и др.
Источник
У пациентов с СД 2-го типа распространенность сердечно-сосудистых заболеваний в 2-4 раза выше, чем у людей без СД.
Это обусловлено сочетанием многочисленных факторов риска атеросклероза: повышенным уровнем глюкозы в крови, нарушениями в липидном профиле, повышением артериального давления и активности свертывающей системы крови.
Атеросклероз и его проявления
Атеросклероз — заболевание крупных артерий, проявляющееся отложением бляшек из холестерина на внутренней поверхности артерий с постепенным сужением их просвета. С течением времени бляшки увеличиваются в размерах, становятся тверже и перекрывают кровоток и доставку кислорода к органам.
Наиболее значимыми проявлениями атеросклероза являются следующие:
Ишемическая болезнь сердца (нарушение кровотока в коронарных артериях, питающих сердце). Проявля ется возникновением стенокардии — болей в левой половине грудной клетки с распространением под лопатку, в ключицу, в левую руку, левую половину нижней челюсти. Иногда стенокардия может никак не проявляться из-за поражения сердечных нервов вследствие сахарного диабета. При полном прекращении кровотока в одной из коронарных артерий развивается инфаркт — гибель части сердечной мышцы;
- Инсульт или нарушение мозгового кровообращения — гибель участка мозга, которая развивается в результате полного прекращения кровотока по одному из сосудов головного мозга. Проявлениями инсульта могут быть параличи, нарушение речи, проблемы с мышлением и эмоциями;
- Поражение артерий нижних конечностей, которое может проявляться в виде перемежающей хромоты.
Факторы риска развития атеросклероза
Для профилактики развития и прогрессирования сердечно-сосудистых заболеваний необходимо своевременное выявление и лечение основных факторов риска атеросклероза:
- артериальная гипертензия;
- нарушение липидного обмена;
- курение;
- нарушения в свертывающей системе крови.
Артериальная гипертензия
Повышение артериального давления отмечается практически у 90% пациентов с СД 2-го типа.
Измерение артериального давления необходимо проводить при каждом посещении врача, а в случае наличия артериальной гипертензии и приема препаратов — проводить самоконтроль артериального давления в домашних условиях.
Нормы артериального давления:
- 18-65 лет — 120-130/70-80;
- > 65 лет — 130-140/70-80.
К немедикаментозным методам лечения артериальной гипертензии относятся:
- расширение физической активности;
- снижение веса;
- ограничение потребления соли.
К медикаментозным методам, которые может назначить только врач, можно отнести:
- Регулярный прием антигипертензивных препаратов. Необходимо понимать, что антигипертензивная терапия не назначается «курсами», не принимается эпизодически при плохом самочувствии. Основная идея терапии — не допускать повышения артериального давления выше целевого.
Нарушения липидного обмена
Холестерин необходим организму для синтеза гормонов, витаминов, клеточных мембран. Соединяясь с белками, он образует частицы (липопротеиды) и переносится по организму.
Липопротеиды бывают «плохие» (атерогенные) — это липопротеиды низкой плотности (ЛПНП), они отдают холестерин стенкам сосудов, способствуя развитию атеросклеротических бляшек, которые закупоривают сосуды и являются причиной развития инфаркта миокарда, инсульта и гангрены. Также в образовании бляшек принимают участие триглицериды (ТГ).
Определять липидный спектр нужно в лаборатории как минимум 1 раз в год, а при наличии дислипидемии и приеме лекарственных препаратов — при подборе терапии каждые 4-8 недель, в дальнейшем — 1 раз в год.
Целевой уровень холестерина ЛПНЛ зависит от степени сердечно-сосудистого риска.
Возможны два уровня рекомендаций:
- при очень высоком риске и прогрессировании атеросклероза < 1,8 ммоль/л
- при высоком сердечно-сосудистом риске <2,5 ммоль/л
Установить ваш целевой уровень поможет лечащий врач.
Курение
Курение является одним из наиболее серьезных факторов риска атеросклероза. Отказ от курения является одной из важнейших составляющих профилактики сердечно-сосудистых заболеваний. В настоящее время существует медикаментозная терапия никотиновой зависимости.
Источник
