Сердечная и дыхательная недостаточность

Дыхательная недостаточность — это патологический синдром, сопровождающий ряд заболеваний, в основе которого лежит нарушение газообмена в легких. Основу клинической картины составляют признаки гипоксемии и гиперкапнии (цианоз, тахикардия, нарушения сна и памяти), синдром утомления дыхательной мускулатуры и одышка. ДН диагностируется на основании клинических данных, подтвержденных показателями газового состава крови, ФВД. Лечение включает устранение причины ДН, кислородную поддержку, при необходимости – ИВЛ.
Общие сведения
Внешнее дыхание поддерживает непрерывный газообмен в организме: поступление атмосферного кислорода и удаление углекислого газа. Любое нарушение функции внешнего дыхания приводит к нарушению газообмена между альвеолярным воздухом в легких и газовым составом крови. В результате этих нарушений в крови нарастает содержание углекислоты и уменьшается содержание кислорода, что ведет к кислородному голоданию, в первую очередь, жизненноважных органов – сердца и головного мозга.
При дыхательной недостаточности (ДН) не обеспечивается необходимый газовый состав крови, либо он поддерживается за счет перенапряжения компенсаторных возможностей системы внешнего дыхания. Угрожающее для организма состояние развивается при дыхательной недостаточности, характеризующейся снижением парциального давления кислорода в артериальной крови менее 60 мм рт. ст., а также повышением парциального давления углекислоты более 45 мм рт. ст.
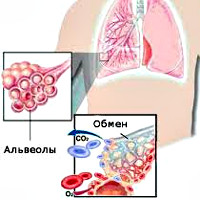
Дыхательная недостаточность
Причины
Дыхательная недостаточность может развиваться при различных острых и хронических воспалительных заболеваниях, повреждениях, опухолевых поражениях органов дыхания; при патологии со стороны дыхательной мускулатуры и сердца; при состояниях, приводящих к ограничению подвижности грудной клетки. К нарушению легочной вентиляции и развитию дыхательной недостаточности могут приводить:
- Обструктивные нарушения. Дыхательная недостаточность по обструктивному типу наблюдается при затруднении прохождения воздуха по воздухоносным путям – трахее и бронхам вследствие бронхоспазма, воспаления бронхов (бронхита), попадания инородных тел, стриктуры (сужения) трахеи и бронхов, сдавления бронхов и трахеи опухолью и т. д.
- Рестриктивные нарушения. Дыхательная недостаточность по рестриктивному (ограничительному) типу характеризуется ограничением способности легочной ткани к расширению и спаданию и встречается при экссудативном плеврите, пневмотораксе, пневмосклерозе, спаечном процессе в плевральной полости, ограниченной подвижности реберного каркаса, кифосколиозе и т. д.
- Гемодинамические нарушения. Причиной развития гемодинамической дыхательной недостаточности могут служить циркуляторные расстройства (например, тромбоэмболия), ведущие к невозможности вентиляции блокируемого участка легкого. К развитию дыхательной недостаточности по гемодинамическому типу также приводит право-левое шунтирование крови через открытое овальное окно при пороке сердца. При этом происходит смешение венозной и оксигенированной артериальной крови.
Классификация
Дыхательная недостаточность классифицируется по ряду признаков:
1. По патогенезу (механизму возникновения):
- паренхиматозная (гипоксемическая, дыхательная или легочная недостаточность I типа). Для дыхательной недостаточности по паренхиматозному типу характерно понижение содержания и парциального давления кислорода в артериальной крови (гипоксемия), трудно корригируемое кислородной терапией. Наиболее частыми причинами данного типа дыхательной недостаточности служат пневмонии, респираторный дистресс-синдром (шоковое легкое), кардиогенный отек легких.
- вентиляционная (“насосная”, гиперкапническая или дыхательная недостаточность II типа). Ведущим проявлением дыхательной недостаточности по вентиляционному типу служит повышение содержания и парциального давления углекислоты в артериальной крови (гиперкапния). В крови также присутствует гипоксемия, однако она хорошо поддается кислородотерапии. Развитие вентиляционной дыхательной недостаточности наблюдается при слабости дыхательной мускулатуры, механических дефектах мышечного и реберного каркаса грудной клетки, нарушении регуляторных функций дыхательного центра.
2. По этиологии (причинам):
- обструктивная. При этом типе страдают функциональные возможности аппарата внешнего дыхания: затрудняется полный вдох и особенно выдох, ограничивается частота дыхания.
- рестриктивная (или ограничительная). ДН развивается из-за ограничения максимально возможной глубины вдоха.
- комбинированная (смешанная). ДН по комбинированному (смешанному) типу сочетает признаки обструктивного и рестриктивного типов с преобладанием одного из них и развивается при длительном течении сердечно-легочных заболеваний.
- гемодинамическая. ДН развивается на фоне отсутствия кровотока или неадекватной оксигенации части легкого.
- диффузная. Дыхательная недостаточность по диффузному типу развивается при нарушении проникновения газов через капиллярно-альвеолярную мембрану легких при ее патологическом утолщении.
3. По скорости нарастания признаков:
- Острая дыхательная недостаточность развивается стремительно, за несколько часов или минут, как правило, сопровождается гемодинамическими нарушениями и представляет опасность для жизни пациентов (требуется экстренное проведение реанимационных мероприятий и интенсивной терапии). Развитие острой дыхательной недостаточности может наблюдаться у пациентов, страдающих хронической формой ДН при ее обострении или декомпенсации.
- Хроническая дыхательная недостаточность может нарастатьна протяжении нескольких месяцев и лет, нередко исподволь, с постепенным нарастанием симптомов, также может быть следствием неполного восстановления после острой ДН.
4. По показателям газового состава крови:
- компенсированная (газовый состав крови нормальный);
- декомпенсированная (наличие гипоксемии или гиперкапнии артериальной крови).
5. По степени выраженности симптомов ДН:
- ДН I степени – характеризуется одышкой при умеренных или значительных нагрузках;
- ДН II степени – одышка наблюдается при незначительных нагрузках, отмечается задействованность компенсаторных механизмов в покое;
- ДН III степени – проявляется одышкой и цианозом в покое, гипоксемией.
Симптомы дыхательной недостаточности
Признаки ДН зависят от причин ее возникновения, типа и тяжести. Классическими признаками дыхательной недостаточности служат:
- проявления гипоксемии
Гипоксемия клинически проявляется цианозом (синюшностью), степень которого выражает тяжесть дыхательной недостаточности и наблюдается при снижении парциального давления кислорода (РаО2) в артериальной крови ниже 60 мм рт. ст. Для гипоксемии характерны также нарушения гемодинамики, выражающиеся в тахикардии и умеренной артериальной гипотонии. При понижении РаО2 в артериальной крови до 55 мм рт. ст. наблюдаются нарушения памяти на происходящие события, а при снижении РаО2 до 30 мм рт. ст. пациент теряет сознание. Хроническая гипоксемия проявляется легочной гипертензией.
- проявления гиперкапнии
Проявлениями гиперкапнии служат тахикардия, нарушения сна (бессонница ночью и сонливость днем), тошнота, головные боли. Быстрое нарастание в артериальной крови парциального давления углекислоты (РаСО2) может привести к состоянию гиперкапнической комы, связанной с усилением мозгового кровотока, повышением внутричерепного давления и развитием отека головного мозга. Синдром слабости и утомления дыхательных мышц характеризуется увеличением частоты дыхания (ЧД) и активным вовлечением в процесс дыхания вспомогательной мускулатуры (мышц верхних дыхательных путей, мышц шеи, брюшных мышц).
- синдром слабости и утомления дыхательной мускулатуры
ЧД более 25 в мин. может служить начальным признаком утомления дыхательной мускулатуры. Урежение ЧД менее 12 в мин. может предвещать остановку дыхания. Крайним вариантом синдрома слабости и утомления дыхательной мускулатуры служит парадоксальное дыхание.
- одышка
Одышка субъективно ощущается пациентами как нехватка воздуха при чрезмерных дыхательных усилиях. Одышка при дыхательной недостаточности может наблюдаться как при физическом напряжении, так и в спокойном состоянии. В поздних стадиях хронической дыхательной недостаточности с присоединением явлений сердечной недостаточности у пациентов могут появляться отеки.
Осложнения
Дыхательная недостаточность является неотложным, угрожающим для здоровья и жизни состоянием. При неоказании своевременного реанимационного пособия острая дыхательная недостаточность может привести к гибели пациента. Длительное течение и прогрессирование хронической дыхательной недостаточности приводит к развитию правожелудочковой сердечной недостаточности в результате дефицита снабжения сердечной мышцы кислородом и ее постоянных перегрузок. Альвеолярная гипоксия и неадекватная вентиляция легких при дыхательной недостаточности вызывает развитие легочной гипертензии. Гипертрофия правого желудочка и дальнейшее снижение его сократительной функции ведут к развитию легочного сердца, проявляющегося в застое кровообращения в сосудах большого круга.
Диагностика
На начальном диагностическом этапе тщательно собирается анамнез жизни и сопутствующих заболеваний с целью выявления возможных причин развития дыхательной недостаточности. При осмотре пациента обращается внимание на наличие цианоза кожных покровов, подсчитывается частота дыхательных движений, оценивается задействованность в дыхании вспомогательных групп мышц.
В дальнейшем проводятся функциональные пробы для исследования функции внешнего дыхания (спирометрия, пикфлоуметрия), позволяющая провести оценку вентиляционной способности легких. При этом измеряется жизненная емкость легких, минутный объем дыхания, скорость движения воздуха по различным отделам дыхательных путей при форсированном дыхании и т. д.
Обязательным диагностическим тестом при диагностике дыхательной недостаточности является лабораторный анализ газового состава крови, позволяющий определить степень насыщения артериальной крови кислородом и углекислым газом (PаО2 и PаСО2) и кислотно-щелочное состояние (КОС крови). При проведении рентгенографии легких выявляются поражения грудной клетки и паренхимы легких, сосудов, бронхов.
Лечение дыхательной недостаточности
Лечение пациентов с дыхательной недостаточностью предусматривает:
- восстановление и поддержание оптимальной для жизнеобеспечения вентиляции легких и оксигенации крови;
- лечение заболеваний, явившихся первопричиной развития дыхательной недостаточности (пневмонии, экссудативного плеврита, пневмоторакса, хронических воспалительных процессов в бронхах и легочной ткани и т. д.).
При выраженных признаках гипоксии в первую очередь проводится оксигенотерапия (кислородная терапия). Кислородные ингаляции подаются в концентрациях, обеспечивающих поддержание PаО2 = 55— 60 мм рт. ст., при тщательном мониторинге рН и PаСО2 крови, состояния пациента. При самостоятельном дыхании пациента кислород подается масочно или через носовой катетер, при коматозном состоянии проводится интубация и поддерживающая искусственная вентиляция легких.
Наряду с оксигнотерапией проводятся мероприятия, направленные на улучшение дренажной функции бронхов: назначаются антибактериальные препараты, бронхолитики, муколитики, массаж грудной клетки, ультразвуковые ингаляции, лечебная физкультура, проводится активная аспирация секрета бронхов через эндобронхоскоп. При дыхательной недостаточности, осложненной легочным сердцем, назначаются диуретики. Дальнейшее лечение дыхательной недостаточности направлено на устранение вызвавших ее причин.
Прогноз и профилактика
Дыхательная недостаточность является грозным осложнением многих заболеваний и нередко приводит к летальному исходу. При хронических обструктивных заболеваниях легких дыхательная недостаточность развивается у 30% пациентов.Прогностически неблагоприятно проявление дыхательной недостаточности у пациентов с прогрессирующими нейромышечными заболеваниями (БАС, миотония и др.). Без соответствующей терапии летальный исход может наступить в течение одного года.
При всех прочих патологиях, приводящих к развитию дыхательной недостаточности, прогноз разный, однако невозможно отрицать, что ДН является фактором, сокращающим продолжительность жизни пациентов. Предупреждение развития дыхательной недостаточности предусматривает исключение патогенетических и этиологических факторов риска.
Источник
Причины возникновения сердечно-легочной недостаточности

Причины СЛН:
- бронхиальная астма
- обструктивный бронхит
- хроническая обструктивная болезнь легких (ХОБЛ)
- туберкулез легочной локализации
- эмфизема
- системные нарушения соединительной ткани (коллагенозы)
- тромбоэмболия легочной артерии
- деформации грудной клетки и позвоночника (кифосколиоз)
- травмы, в том числе пневмоторакс
- артриты
- полиомиелит
- ботулизм
- васкулиты
- пневмокониозы (накопление в ткани легких твердых частичек силикатов, угольной пыли)
- опухоли
- обширные операции на легких
Факторы риска развития ХСН:
- аритмии
- артериальная гипертензия
- передозировка некоторыми лекарственными препаратами
- курение
- прием наркотических веществ инъекционным путем
- клапанные пороки сердца
- тяжелая степень ожирения
- иммунодефицитные состояния
Механизм развития СЛН
СЛН зачастую развивается как осложнение после заболеваний, которые привели к легочной гипертензии и правосторонней сердечной недостаточности. Первый вариант развития СЛН начинается с патологии легких, приводящей к увеличению жесткости и плотности ткани легких, из-за чего правому желудочку требуется больше усилий для систолы. Впоследствии, его стенка гипертрофируется, а полость расширяется, образуя так называемое “легочное сердце” (ХЛС) . Другой вариант патогенеза связан с прогрессированием левожелудочковой сердечной недостаточности в последнюю стадию, в результате которой кровь застаивается в большом, а потом и малом круге, повышая давление в легочных сосудах.
Клиническое течение болезни
СН может иметь острое начало и хроническое течение. Признаки таковы:

- Диспноэ (одышка) при нагрузке или в покое, удушье
- Слабость, вялость
- Отеки ступней, лодыжек и ног
- Набухание шейных вен
- Боли в правом подреберье
- Учащенное сердцебиение
- Неспособность выполнять привычные физические нагрузки
- Постоянный кашель со светлой или розоватой мокротой
- Необходимость помочиться ночью
- Асцит
- Потеря аппетита или тошнота
- Неспособность сконцентрироваться, рассеянность
- Боль в груди, снимаемые приемом эуфиллина
- Внезапные приступы удушья с кашлем и отделение пенистой розовой мокроты
Экстренная медицинская помощь необходима, если пациент испытывает:
- Боль в грудной клетке
- Потерю сознания или сильную слабость
- Частое или нерегулярное сердцебиение, ассоциированное с одышкой, головокружением или болью в груди
- Внезапный кашель с розовой мокротой или кровохарканье
- Синюшность вокруг рта, кончика носа и пальцев
В случае, если сердечная недостаточность или другое кардиологическое заболевание у вас уже диагностированы и появились описанные выше симптомы, обратитесь за медицинской помощью.
Диагностика
 Для постановки диагноза врачу необходимо произвести такие действия и проанализировать результаты следующих исследований:
Для постановки диагноза врачу необходимо произвести такие действия и проанализировать результаты следующих исследований:
- Сбор анамнеза – какие жалобы беспокоят, когда появились, как изменяются под действием нагрузок или препаратов; наличие сопутствующих заболеваний
- Осмотр – наличие отеков, расширенных вен на передней брюшной стенке и на шее
- Физикальное исследование – аускультация и перкуссия легких определяет уровень жидкости в плевральной полости без использования рентгена. Простукивание сердечных границ позволяет оценить размеры сердца, особенно правой половины. Выслушивание шумов нужно для диагностики клапанных пороков и изменения плотности и структуры легочной ткани.
- Общеклинические анализы – кровь на клеточный состав, липиды, белок, глюкозу, билирубин, коагулограмма и другие.
- Оценка газового состава крови — процентное содержание кислорода и углекислого газа.
- Исследование функции внешнего дыхания (спирография)
- Рентген ОГК – дает информацию о состоянии органов грудной клетки
- Электрокардиограмма
- ЭХО-КГ
- Катетеризация правого желудочка для измерения давления в ветвях легочной артерии
- Биопсия легочной ткани
- КТ, МРТ грудной клетки – визуализируют размеры, структуру сердца и его соотношение с соседними органами, а также строение легких и состояние плевральной полости.
- Ангиография легочных сосудов – позволяет оценить проходимость артерий путем введения йодсодержащего вещества через катетер под контролем рентгеновского аппарата.
Лечение и наблюдение пациента с СЛН
Сердечно-легочная недостаточность — это хроническое заболевание, которое требует пожизненного лечения. Под действием правильно назначенных препаратов симптомы уменьшаются, что существенно повышает качество жизни. Важно лечить не только СЛН, но и ее причину. Для большинства пациентов лечебные предприятия состоят из коррекции диеты, назначения препаратов и хирургических вмешательств.
 Основные медикаменты, применяемые для терапии СЛН:
Основные медикаменты, применяемые для терапии СЛН:
- Ингибиторы АПФ – расширяют сосуды, понижают давление, улучшают кровоток и уменьшают нагрузку на сердце
- Блокаторы рецепторов к ангиотензину – принцип действия сходен с предыдущими препаратами. Назначаются при непереносимости ингибиторов АПФ
- Бета-блокаторы – замедляют частоту сердечных сокращений
- Тромболитические препараты — для консервативного лечения ТЭЛА
- Глюкокортикоиды и цитостатические препараты — для терапии патологии соединительной ткани
- Противотуберкулезные препараты — при соответствующей патологии
- Муколитические препараты — оптимизируют вязкость мокроты и способствуют ее отхождению
- Диуретики – выводят жидкость, формирующую отеки, благодаря чему понижают давление и улучшают дыхание
- Антагонисты альдостерона – действуют подобно диуретикам
- Дигоксин – усиливает сокращения сердца, урежая их частоту
- Нитроглицерин – улучшает кровоток в миокарде
- Статины – применяются для лечения атеросклероза
- Антикоагулянты – используются для снижения свертывающих свойств крови
Препараты подбираются индивидуально, требуют нескольких посещений врача для калибровки (титрования) эффективной дозировки. Очень важно применять их регулярно и не прекращать прием самостоятельно.
Хирургическое лечение
Иногда для терапии первоначального заболевания необходимо хирургические методы лечения, такие как:
- Тромбэмболэктомия при ТЭЛА
- Симпатэктомия
- Удаление опухоли легочной ткани
- Трансплантация сердца и легких
- Баллонная предсердная септостомия
Паллиативное лечение
В тяжелых и запущенных случаях, существующие методы лечения не оказывают эффективность, а сердечно-легочная недостаточность прогрессирует.
В этом случае необходимо предпринять активные действия для поддержания достойного человека качества жизни в условиях специальной клиники (хосписа) или дома.
Рекомендации по изменению образа жизни:
- Прекращение курения
- Контроль веса и поддержание здоровой диеты
- Регулярный осмотр ступней и лодыжек на предмет отеков
- Ограничение употребления соли
- Вакцинация от гриппа и пневмонии
- Ограничение приема алкоголя
- Уменьшение уровня стресса
- Физическая активность
- Контроль выполнения своих назначений (создание расписания, ношение необходимого количества препаратов с собой)
- Обсуждение приема дополнительных медикаментов, биодобавок, витаминов с лечащим врачом
- Ведение дневника для контроля веса, диуреза, давления, выпитой жидкости и принятых препаратов, другие важные заметки.
Выводы
Не все заболевания, которые приводят к развитию сердечно-легочной недостаточности, обратимы, но верно подобранное лечение может свести наличие симптомов до минимума. Изменения образа жизни, такие как регулярная физическая активность, правильное питание, сокращение содержания пищевой соли в рационе, снижение уровня стресса и лишнего веса улучшают прогноз и качество жизни.
Единственный способ профилактики развития СЛН – контроль над основным заболеванием и выполнение назначений лечащего врача.
Источник
