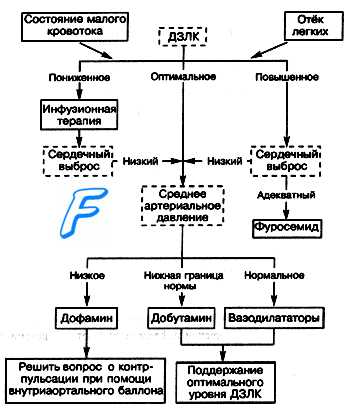
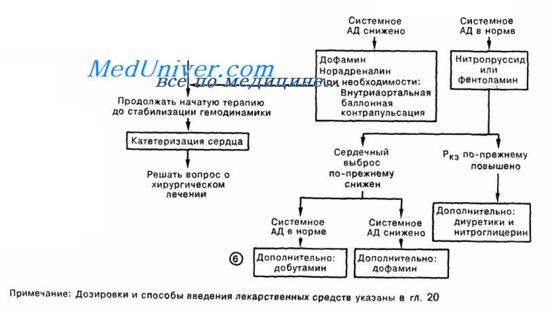
Сердечная астма осложнение инфаркта миокарда
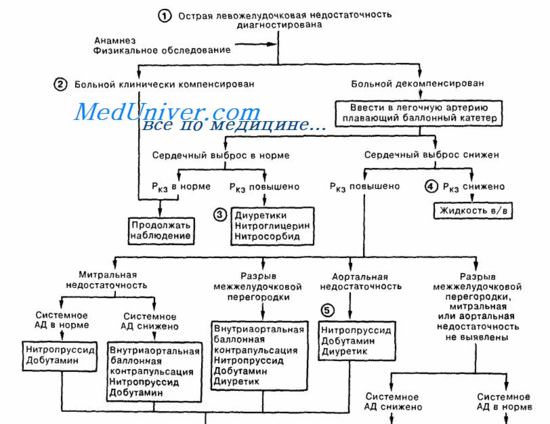
Сердечная астма и отек легких чаще развиваются на фоне ангинозного приступа или через какое-то время после его купирования. В зависимости от используемых диагностических критериев данные разных авторов о частоте этих осложнений у больных острым ИМ существенно различаются. Мы находили признаки отека легких у 10—15% госпитализированных больных.
В патогенезе отека легких принимают участие многие факторы: изменения проницаемости капиллярной стенки, активация симпатико-адреналовой системы, снижение осмотического давления крови. Однако ведущим механизмом в патогенезе отека легких (и сердечной астмы) при ИМ является недостаточность левого желудочка, обусловливающая повышение в нем диастолического давления с соответствующим увеличением кровяного давления в сосудах легких. Обычно пропотевание богатой белком жидкости в легочную ткань наблюдается тогда, когда гидростатическое давление в капиллярах достигает онкотического давления крови или становится больше его [3,47—4 кПа (26—30 мм рт. ст.)]. Этот процесс может начаться и при более низком давлении, если проницаемость капиллярной стенки повышена (например, в результате гипоксии) или уменьшено онкотическое давление крови (при ИМ практически не наблюдается). В пользу того, что недостаточность левого желудочка — ведущее звено патогенеза отека легких при ИМ, говорит, в частности, тот факт, что в этих случаях почти закономерно находят соответствующее повышение давления заполнения левого желудочка [Wolk et al., 1972]. Имеется прямая зависимость между величиной инфаркта, объемом некротизированного миокарда и вероятностью развития недостаточности кровообращения. Характерно, что когда непосредственной причиной смерти были аритмии, масса пораженного миокарда левого желудочка составляла в среднем 23%, а в случаях смерти от недостаточности кровообращения— 51% [Wolk et al., 1972]. Острая недостаточность кровообращения может развиться и после небольшого, даже мелкоочагового [Попов В. Г., 1971], инфаркта миокарда, если он происходит на фоне хронического поражения сердца, например вследствие ранее перенесенных ИМ. Развитию острой левожелудочковой недостаточности способствует увеличение нагрузки на сердце. Часто такую роль играет повышение АД. Особенно благоприятны условия для появления острой декомпенсации левого желудочка при инфаркте папиллярных мышц, при котором отек легких — один из наиболее частых и характерных симптомов. Непосредственной причиной развития отека легких даже при небольшом ИМ могут быть нарушения ритма, в первую очередь пароксизмальные тахиаритмии.
Различают отек легких интерстициальный и альвеолярный. Интерстициальным отек легких называется в тех случаях, когда в результате пропотевания жидкости через стенку капилляров повышается ее содержание в ткани легких. Если этот процесс продолжается, то богатая белком жидкость начинает поступать в альвеолы и развивается характерная картина альвеолярного отека легких.
Интерстициальный отек легких проявляется обычно сердечной астмой, а иногда может быть малосимптомным и поэтому диагностируется с опозданием или (при последующем благоприятном течении заболевания) остается нераспознанным. При сердечной астме характерно ощущение нехватки воздуха, которое в дальнейшем может перейти в тягостное удушье, стремление принять сидячее положение, беспокойство, чувство страха. Нередко выражены серовато-бледный цвет кожи, цианоз слизистых оболочек. В некоторых случаях обращает на себя внимание повышенная влажность кожных покровов. Часто определяются тахикардия, протодиастолический ритм галопа, альтернация пульса, акцент и раздвоение II тона на легочной артерии и другие менее характерные симптомы. Важная роль в диагностике интерстициального отека легких принадлежит рентгенографии, на основании которой диагноз может быть поставлен и при стертой клинической симптоматике.
Легкое покашливание — частый симптом сердечной астмы, так же как шумное дыхание свидетельствует об отечности и набухании слизистой оболочки бронхов. При нарастании отека появляются хрипы в легких, начинает выделяться мокрота, усиливаются одышка и цианоз — развивается картина альвеолярного отека. Чаще всего выслушиваются влажные разнокалиберные хрипы, которые в отличие от хронической левожелудочковой недостаточности вначале появляются в верхних отделах, а затем над всей поверхностью легких. Во многих случаях они хорошо слышны и на расстоянии (клокочущее дыхание, звук «кипящего самовара»), отчетливо улавливаются самим больным, который характеризует их как «хрипы и бульканье в груди». Нередко наряду с влажными выслушиваются сухие хрипы. Иногда они даже преобладают в аускультативной картине, и тогда, сам приступ следует дифференцировать от бронхиальной астмы. Мокрота при отеке легких имеет пенистый характер. Ее количество колеблется от нескольких небольших плевков до 3 л и более. В последнем случае она обильной струей вытекает из полости рта и носа, заполняет все воздухоносные пути и практически делает невозможным дыхание. При этом даже энергичными мерами не всегда удается достичь цели и больной может погибнуть в течение нескольких минут.
Альвеолярный отек легких может развиться очень быстро, но обычно ему предшествует значительно более длительная стадия интерстициального отека. Чрезвычайно важно распознать надвигающееся осложнение еще до того, как появляется его развернутая симптоматика, чтобы своевременно предпринять соответствующие лечебные меры. Ведущая роль в этом принадлежит рентгенологическому исследованию, к которому мы рекомендуем прибегать во всех случаях, когда имеется даже умеренно выраженная картина левожелудочковой недостаточности (синусовая тахикардия, ритм галопа, небольшое количество влажных хрипов в заднебазальных отделах легких, особенно справа и т. п.). Весьма желателен такой контроль у пожилых, когда исходное поражение сердца создает благоприятную основу для развития его недостаточности. Повторная рентгенография позволяет проследить за динамикой процесса.
Отек легких (альвеолярный) свидетельствует о тяжелом течении заболевания и значительно ухудшает прогноз: по нашим данным, госпитальная летальность в этой группе больных составляет около 50%.
Источник
Оглавление темы:
Клиника острой левожелудочковой сердечной недостаточности (сердечная астмы) при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при острой левожелудочковой сердечной недостаточности (сердечная астме).Клиника. Наиболее характерным симптомом является появление нарастающей одышки, переходящей в удушье. Болевой синдром для данного состояния не характерен. Если сердечная астма возникла на фоне постинфарктного кардиосклероза, то данный вариант приступа может протекать в безболевой форме, либо боли в области сердца будут носить «ишемический» характер. Типично занимаемое больным вынужденное положение: полусидячее, с опущенными ногами. Отмечаются беспокойство, возбуждение; кожные покровы бледные, акроцианоз. Тоны сердца, как правило, приглушены и плохо прослушиваются из-за большого количества влажных хрипов в легких. Возможно появление акцента II тона над легочной артерией. АД на первоначальных этапах заболевания повышено (влияние симпато-адреналовой реакции), в последующем снижается. Отмечается тахикардия, возможны нарушения ритма сердечной деятельности. Затруднен вдох. В легких определяются влажные хрипы. Динамика их появления начинается с заднениж-них отделов легких, симметрично с двух сторон. Количество и характер влажных хрипов зависит от выраженности сердечной недостаточности. В наиболее тяжелых случаях у больного из дыхательных путей появляется пена, иногда имеющая розовый оттенок.
Неотложная помощьВсе лечебные мероприятия должны быть устремлены на снижение преднагрузки на сердце, повышение сократительной способности миокарда, «разгрузку» малого круга кровообращения и включать следующие направления: 1. Уменьшение притока крови с периферии в малый круг достигается использованием периферических вазодилататоров (прежде всего — нитратов) или ганглиоблокаторов. С этой целью можно использовать простой способ — назначить таблетки нитроглицерина под язык, по 1 табл. с интервалом в 5—10 мин., или произвести в/в введение препаратов нитроглицерина. При использовании ампульной формы 1% раствора нитроглицерина («Концентрат»), ее содержимое непосредственно перед применением разводят изотоническим раствором натрия хлорида до получения 0,01% раствора (0,1 мг = 100 мкг в I мл). Данный раствор вводят в/в капельно. Начальная скорость введения — 25 мкг в минуту (1 мл 0,01% раствора за 4 мин.). Скорость введения регулируют индивидуально, достигая снижения АД на 10—25% от исходного (систолическое давление должно быть не ниже 90 мм рт. ст.). 2. Эффективным препаратом для лечения альвеолярного отека легких является в/в введение 1—2 мл 1% раствора морфина. В данной ситуации используются не анальгезирующие, а другие свойства данного препарата: Примечание. Вышеуказанный клинический эффект морфина надежен лишь при значительных дозах, близких к угнетающим дыхание. Этим можно пренебречь на фоне ИВЛ, но при спонтанной вентиляции безопаснее применять медикаменты с хорошо управляемым ганглиоблокируюшим эффектом (арфонад, гигроний), а также нитроглицерин или нитро-пруссид натрия, действующие столь же быстро (А. П. Зильбер, 1989). 3. Повышение сократительной способности миокарда. Клинически доказанным положительным эффектом обладают симпатомиме-тики. Препаратом выбора является допмин (дофамин, допамин). Методика его использования описана в теме Кардиогенный шок (см. далнн). 4. Для уменьшения объема циркулирующей жидкости показано в/в введение мочегонных препаратов из группы салуретиков, например, фуросемид, в дозе 60—90 мг. Использование осмодиуретиков при данной патологии противопоказано, так как они в первую фазу своего действия увеличивают объем циркулирующей жидкости в сосудистом русле за счет привлечения воды из интерстициального пространства, что в конечном итоге может усилить отек легких. 5. Если альвеолярный отек легких протекает с выраженным бронхо-спастическим компонентом, на что будет указывать экспираторная одышка и жесткое дыхание, показано в/в медленное введение эуфиллина, в дозе 5—10 мл 2,4 % раствора. 6. Для купирования гипоксии и проведения пеногашения в альвеолах с момента начала лечения больному назначается ингаляция кислорода в объеме 3—5 л/мин., пропущенного через пеногаситель. В качестве пеногасителя рекомендуется использовать антифомсилан; при его отсутствии — этиловый спирт. Следует знать, что данный спирт обладает наиболее выраженным пеногасяшим эффектом при высоких концентрациях (96%), однако в такой концентрации он может вызвать ожог верхних дыхательных путей, поэтому спирт рекомендуется развести до 70—80°. 7. Объем инфузионной терапии должен быть минимальным (200— 300 мл 5% глюкозы) и, в основном, направлен на избежание повторных пункций периферических вен. Примечание: б). Для стабилизации повышенной проницаемости клеточных мембран некоторые врачи используют глюкокортикоиды (преднизолон в первоначальной дозе не менее 90-120 мг). Введение гормонов в данной ситуации целесообразно производить после нормализации ЦВД. Следует знать, что действие данных препаратов на фоне отека легких развивается медленно, выраженный клинический эффект обнаруживается не раньше, чем через 24 часа, поэтому ряд авторов вообще не рекомендуют использовать глю-кокортикоиды при данной патологии. в). Наложение жгутов на нижние конечности вызывает депонирование крови в объеме 1—1,5 л, что с патогенетической точки зрения является хорошим подспорьем в лечении данной патологии. Однако не следует забывать, что после снятия жгутов с конечностей, особенно если они находились от часа и более, у больного может возникнуть подобие «синдрома включения» (см. тему. СИНДРОМ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ), и все проведенное ранее лечение может оказаться неэффективным. Лечение данной патологии необходимо проводить под постоянным контролем ЦВД и почасового диуреза. После выведения больного из критического состояния показано проведение коррекции КЩС и уровня электролитов, особенно калия, потеря которого неизбежна при любых гипоксических состояниях Схема неотложной помощи при инфаркте миокарда и левожелудочковой сердечной недостаточности – сердечной астме
– Также рекомендуем “Острая правожелудочковая сердечная недостаточность при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при острой правожелудочковой сердечной недостаточности.” |
Источник
Астмой (греч. Asthma – удушье) в медицине называют приступ затрудненного дыхания, возникающий внезапно и периодически повторяющийся. Причины приступообразной одышки могут быть различны, но чаще всего этот термин употребляется в отношении бронхиальной астмы (как самостоятельного заболевания) и сердечной астмы (как синдрома при различных болезнях сердечно-сосудистой системы).
Механизм развития сердечной астмы
Наше сердце – это насос. Оно разделено на две половины – левую и правую. Каждая половина имеет предсердие и желудочек, сообщающиеся между собой и разделенные клапанами.
Кровь, идущая от легких (из малого круга кровообращения), попадает в левое предсердие, оттуда – в левый желудочек, который является самой мощной камерой нашего сердца. Он выталкивает кровь в аорту и далее она идет по большому кругу кровообращения ко всем органам и тканям нашего организма.
Сокращение левого желудочка для выброса порции крови называется систолой. После сокращения сердечная мышца расслабляется (диастола), камера вновь готова принять очередную порцию крови из предсердия.
В ситуациях, когда левый желудочек не может вытолкнуть всю кровь, она скапливается в нем и, соответственно, в диастолу он уже может принять крови из предсердия меньше, чем нужно. В нем нарастает диастолическое давление, по цепной реакции оно растет и в предсердии и легочных венах и капиллярах. Но поскольку объем крови остается постоянным, ей нужно куда то деваться. Жидкая часть крови (плазма) вследствие повышенного давления просачивается через стенку легочных капилляров и выходит в интерстициальную ткань, которая окружает мелкие бронхи и альвеолы.
В какой- то период времени жидкости накапливается столько, что она сдавливает мелкие бронхи, приводит к их отеку. Следствием этого и становится приступ удушья.
Таким образом, приступ сердечной астмы – это синдром левожелудочковой или левопредсердной недостаточности (реже). Также его синонимом является интерстициальный отек легких. При прогрессировании патологии он может перейти в альвеолярный отек, когда жидкость пропотевает в полость альвеол. Удушье при этом усиливается и без лечения такое состояние может привести к смерти.
Итак, к сердечной астме приводят три основных патогенетических механизма:
- Слабость сердечной мышцы.
- Повышение сопротивления на выходе из левого желудочка.
- Перегрузка левых камер избыточным объемом крови.
Причины сердечной астмы
Сердечная астма – это не самостоятельный диагноз, а синдром, который может быть при различных заболеваниях сердца. Все эти заболевания имеют свои симптомы, свой патогенез, свои стадии течения. Но в один не очень прекрасный момент у них наступает схожее для всех обострение – острая недостаточность левых отделов сердца, которое ведет к приступу удушья.
Рассмотрим основные заболевания, которые могут к этому привести.
- Острый инфаркт миокарда. Как известно, инфаркт – это отмирание части сердечной мышцы. Какая-то часть миокарда просто выключается из работы и не может выполнять свою насосную функцию. Поэтому помимо боли и падения давления инфаркт может проявляться и сердечной астмой. Существует также атипичная форма инфаркта миокарда – астматическая, которая проявляется только удушьем.
- Постинфарктный рубец. Не только свежий инфаркт, но и ранее перенесенный может стать причиной резкого снижения сердечного выброса.
- Алкогольная кардиомиопатия. Происходит дистрофия сердечной мышцы, камеры сердца растягиваются и не сокращаются с должной силой.
- Миокардит. Воспаление сердечной мышцы различного происхождения также приводит к ее ослаблению
- Стеноз аортального клапана. Порок клапана, чаще после перенесенного ревматизма. Сужение отверстия, ведущего в аорту, приводит к тому, что левый желудочек вынужден преодолевать большое сопротивление и работать на пределе. Стенки его при этом утолщаются, но в определенный момент он все же не справляется со своей работой.
- Гипертоническая болезнь. Механизм развития сердечной астмы при этой патологии аналогичен предыдущему пункту: повышение давления в аорте, гипертрофия сердечной мышцы, недостаточность левого желудочка. Острая недостаточность проявляется при резком скачке давления (гипертоническом кризе).
- Недостаточность митрального клапана. Этот порок характеризуется тем, что клапан между левым предсердием и желудочком не полностью закрывается во время систолы. Кровь в желудочек продолжает поступать, нарушая его нормальную работу. Объем крови увеличивается, давление в левом предсердии нарастает. Далее – все по тому же кругу (малому).
- Митральный стеноз. Здесь механизм несколько другой, и касается в основном предсердия: из-за сужения митрального отверстия предсердие не может перекачать всю скопившуюся в нем кровь в желудочек.
- Нарушения ритма сердца. Различные тахикардии, аритмии приводят к тому, что слаженная работа камер сердца нарушается, объем крови, перекачиваемый за сердечный цикл, уменьшается. Диастолическое давление в левом желудочке повышается, далее механизм прежний.
- Опухоли или тромбы в камерах сердца. Не такая частая причина, но впервые может проявиться именно сердечной астмой.
- Острая или хроническая почечная недостаточность. Почки не выводят полностью мочу, объем крови увеличивается. Сердце (особенно если оно уже нездоровое) не справляется с избыточным количеством крови.
Факторы, провоцирующие приступ сердечной астмы
Пациенты с хроническими сердечно-сосудистыми заболеваниями при соблюдении должного режима, правильном питании и выполнении всех назначений могут прожить всю жизнь и ни разу не испытать на себе сердечную астму.
Провоцирующими моментами для приступа являются:
- физическое переутомление;
- нервное напряжение, стресс;
- прием алкоголя;
- прием большого количества поваренной соли и жидкости;
- внутривенные вливания различных растворов (в реанимации, после операции, при инфекционных заболеваниях);
- заболевания нижних дыхательных путей – бронхиты, пневмонии;
- длительный постельный режим;
- обильная еда и питье на ночь;
- аллергия.
Как проявляется сердечная астма
Сердечная астма редко возникает среди полного здоровья. Как правило, у таких пациентов уже есть признаки хронической сердечной недостаточности, то есть одышка при физической нагрузке для них – привычное дело. Но в покое она их обычно не беспокоит. Здесь же мы имеем дело с присоединением к хронической острой сердечной недостаточности, а новые симптомы и внезапность их появления вызывают страх.
Симптомы сердечной астмы появляются чаще всего ночью, когда человек лежит. Это объясняется тем, что в горизонтальном положении приток крови к сердцу усиливается.
Человек просыпается оттого, что ему тяжело дышать, начинается сухой кашель. Он начинает дышать глубже и чаще. Рефлекторно садится – так ему легче.
Со стороны такой пациент выглядит бледным, губы и носогубная область синюшны. Дыхание учащенное, причем более тяжело дается вдох. Лицо и грудь покрыты холодным потом, руками он обычно опирается на спинку кровати или стула.
Из-за того, что удушье развилось так внезапно, у больного начинается паника, от этого еще более усиливается сердцебиение и состояние только усугубляется.
Приступ может длиться несколько минут, а может и несколько часов. Иногда достаточно сесть, опустить ноги вниз, открыть форточку и состояние улучшается. Иногда без скорой помощи не обойтись. В тяжелых случаях без лечения сердечная астма может перейти в отек легких, и тут уже счет идет на минуты.
Чем отличается сердечная астма от бронхиальной
На первый взгляд, признаки сердечной и бронхиальной астмы схожи. И та и другая проявляются внезапно начинающимся приступом удушья, чаще ночью. Иногда даже медикам без специального обследования сложно их различить.
Но отличить их все же можно, и очень важно не ошибиться, потому что лечение у них принципиально разное.
| Бронхиальная астма | Сердечная астма |
Возраст чаще молодой, до 40 лет Предшествующие состояния – аллергия на запахи, длительный насморк, приступообразный кашель Кровяное давление чаще нормальное Ритм сердца не нарушен Во время приступа – экспираторная одышка (трудно выдохнуть), сухие свистящие хрипы, иногда слышимые на расстоянии, кашель с мокротой приносит облегчение | Встречается чаще у пожилых Как правило, уже имеется известная больному сердечная патология – порок сердца, стенокардия, аритмия, гипертония. Давление чаще повышенное Часто отмечаются нарушения ритма сердца – учащенное сердцебиение или неритмичный пульс При приступе затруднен вдох («не надышаться»), хрипов мало (сухие и влажные), кашель не облегчает состояние. Прогрессирование приводит к отеку легких – шумное, клокочущее дыхание, кашель с пенистой розовой мокротой |
Помощь при сердечной астме
Впервые возникший приступ сердечной астмы вызывает страх и панику, поэтому больной, как правило, вызывает скорую помощь. При повторяющихся приступах он может научиться облегчать себе состояние сам.
Приступу обычно предшествуют предвестники: сухое покашливание, которое появляется в положении лежа. Это уже свидетельство отека бронхов.
Основные принципы помощи при сердечной астме и отеке легких
- Снизить венозный приток к сердцу (мочегонные препараты, сосудорасширяющие).
- Уменьшить сопротивление работе левого желудочка (снижение общего артериального давления, препараты нитроглицерина для уменьшения периферического сопротивления сосудов).
- Успокоить пациента (седативные лекарства).
- Усилить сердечный выброс (сердечные гликозиды, другие инотропы).
- Уменьшить гипоксию (кислород).
- Снизить частоту сокращений сердца (противоаритмические средства, сердечные гликозиды).
Что можно сделать дома самому
- Сесть, опустить ноги вниз.
- Постараться успокоиться.
- Открыть форточку.
- Измерить давление.
- При повышенном или нормальном давлении взять под язык таблетку нитроглицерина, выпить таблетку фуросемида. При низком давлении немедленно вызывать неотложку, положение при этом лучше принять полулежачее.
- Из старых методов допускается ванночка для ног с теплой водой или венные жгуты на конечности на короткое время (в качестве жгутов вполне подойдут капроновые чулки). Раньше применяли кровопускание, делать этого сейчас не стоит, но как крайняя мера в экстренных ситуациях и отсутствии медицинской помощи вполне оправдана.
Что сделает врач скорой помощи
- Осмотрит, оценит состояние больного и примет решение об оказании помощи дома, о госпитализации или о немедленных реанимационных мероприятиях.
- Снимет ЭКГ.
- Внутривенно мочегонный препарат (лазикс).
- Повторно нитроглицерин под язык, в тяжелых случаях – внутривенно капельно.
- Седативный препарат (реланиум, в случае отека легких – морфин).
- При тахикардии и мерцательной аритмии – сердечные гликозиды (строфантин или дигоксин внутривенно).
- Ингаляции кислорода.
Обычно этих мероприятий бывает достаточно, состояние пациента улучшается. Он получает рекомендации вызвать врача из поликлиники или записаться самому на прием для прохождения обследования или коррекции лечения.
Основные препараты для купирования сердечной астмы
| Группа препаратов | Принцип действия | Представители | Способ применения |
| Нитраты | Расширяют мелкие сосуды, снижают периферическое сопротивление, уменьшают приток крови к сердцу |
| Под язык в виде таблеток, капсул, спрея Внутривенно капельно |
| Седативные препараты | Снижают возбудимость Уменьшают тахикардию | Сибазон, реланиум | Внутримышечно или внутривенно |
| Наркотические аналгетики | Уменьшают возбудимость дыхательного центра, обезболивают,уменьшают выброс адреналина |
| Подкожно, внутримышечно или внутривенно |
| Мочегонные | Уменьшают объем циркулирующей крови, снижают давление |
| Внутрь, внутримышечно или внутривенно |
| Гипотензивные препараты | Снижают давление, уменьшают сопротивление |
| Под язык Внутримышечно или внутривенно В/вено капельно |
| Кислород | Уменьшает гипоксию, снижает образование пенистой мокроты | Кислородно-воздушная смесь Или смесь кислорода с парами спирта | Ингаляционно через носовые катетеры |
| Сердечные гликозиды | Усиливают сократимость миокарда, увеличивают ударный объем, уменьшают тахисистолию |
| Внутривенно медленно |
Противоаритмические средства | Воздействуют на поляризационные процессы в миокарде, снимают аритмию |
| Внутривенно капельно |
В каких случаях будет нужна госпитализация
- При неясном диагнозе.
- При подозрении на острый инфаркт миокарда.
- При впервые возникшем приступе аритмии.
- При развитии клиники альвеолярного отека легких (даже после улучшения состояния).
- При низком артериальном давлении.
- При отсутствии эффекта от всех проведенных мероприятий.
Диагностика
Алгоритм диагностики при внезапно возникшем приступе удушья одинаков как для экстренных случаев, так и при плановом обследовании. При неотложной госпитализации обследование проведут быстро (в реально тяжелых ситуациях немедленно).
Если же приступ купирован и больной направлен утром в поликлинику, придется настроиться на не очень скорое обследование и консультации у разных специалистов.
Какие исследования обычно назначают
- ЭКГ. На кардиограмме можно увидеть признаки острого инфаркта миокарда, острого нарушения ритма сердца. При хронических заболеваниях в описаниях ЭКГ могут быть различные формулировки: гипертрофия левого желудочка, блокады ножек пучка Гиса, отклонения электрической оси сердца, нарушения процессов реполяризации.
- Анализы. Общий анализ крови может указать на остроту процесса. Так, при инфаркте идет повышение СОЭ, лейкоцитов, КФК, тропонина.
- Рентгенография легких. Рентгенологически при интерстициальном отеке легких виден нечеткий, «смазанный» легочной рисунок, снижение прозрачности в прикорневых зонах, расширение междолевых перегородок. Тень сердца, как правило, увеличена.
- Спирометрия. Такое исследование проводится, когда все же есть подозрения на бронхиальный характер приступов. При бронхиальной астме будут снижены показатели ПСВ (пиковая скорость выдоха) и ОФВ1(объем форсированного выдоха за 1 с), хотя однократное их измерение не является 100% критерием постановки диагноза, необходимо их измерение несколько раз в течение суток, а также после применения бронхолитиков.
- Эхокардиография (УЗИ сердца). Пожалуй, самый важный метод исследования работы сердца и оценки его функциональной способности. Она позволяет определить размер камер сердца и давление в них, толщину стенок, состояние клапанов, движение крови. С его помощью можно выявить пороки клапанов, повреждение сердечной мышцы, регургитацию (обратный ход) крови.
Какие признаки на ЭХО КГ могут подтвердить, что мы имеем дело именно с сердечной астмой?
- Расширение левого желудочка и левого предсердия.
- Снижение ударного объема.
- Снижение фракции выброса (в норме не менее 50%).
- Патология клапанов (стеноз, недостаточность).
- Повышение давления в легочной артерии (в норме не должно превышать 25 мм р.с.)
- Гипо- или акинез стенок левого желудочка.
- Регургитация (обратный ток крови через митральное отверстие).
Кроме этих основных исследований часто назначаются и другие:
- Суточное мониторирование ЭКГ.
- Велоэргометрия.
- Чрезпищеводная эхокардиография.
- Коронароангиография (КАГ).
Профилактика приступов сердечной астмы
Как уже было сказано, сердечная астма – не самостоятельный диагноз, а осложнение многих заболеваний сердца. В подавляющем большинстве случаев пациент знает о своих заболеваниях, но вот адекватное лечение получают не все, и зачастую это вина самого больного («очень много таблеток, я не буду их пить», «боюсь операции» и т.д.)
Однако пережив хотя бы один приступ сердечной астмы, люди начинают опасаться его повторения, боятся задохнуться и начинают прислушиваться к советам врачей.
Что же нужно делать, чтобы приступ не повторился?
- Пройти все назначенные обследования для точного установления диагноза или уточнения стадии заболевания.
- При установлении диагноза принимать все препараты, назначенные кардиологом. Дозы их необходимо корректировать под наблюдением врача, не отменять и не уменьшать самостоятельно.
- Регулярно контролировать свое давление и пульс.
- При пороке клапанов показана операция, необходима консультация кардиохирурга.
Рекомендации по образу жизни для профилактики приступов сердечной астмы
- Не переутомляться, соблюдать режим труда и отдыха. Посильная физическая нагрузка обычно не противопоказана. Стоит гулять пешком ежедневно, особенно хороши прогулки перед сном. Сон должен быть не менее 8 часов в сутки.
- Отказаться от алкоголя и курения.
- Спать следует с возвышенным головным концом.
- Избегать стрессов, нервного напряжения. Совсем от этого уйти не удастся, но некоторых предвиденных ситуаций можно избежать. Особо впечатлительным лицам можно попринимать седативные препараты (только по назначению врача).
- Избегать переохлаждений и острых респираторных инфекций, прививаться от гриппа.
Рекомендации по питанию
- Пища должна быть легкоусваивоемой, с ограничением животных жиров.
- Основные варианты приготовления блюд – это варка, тушение или запекание.
- Ограничить потребление поваренной соли до 5 г в сутки. Обычно рекомендуют пищу готовить без соли, а затем досаливать, растянув это количество (примерно кофейная ложка) на целый день.
- При избыточном весе следует уменьшить калорийность и объем порций. Необходимо похудеть, это очень важный момент в лечении сердечных болезней.
- Жидкости потреблять не более 1,5 литров в день.
- Ужинать не позднее, чем за 2-3 часа до сна.
Источник