Ревматический порок сердца инсульт
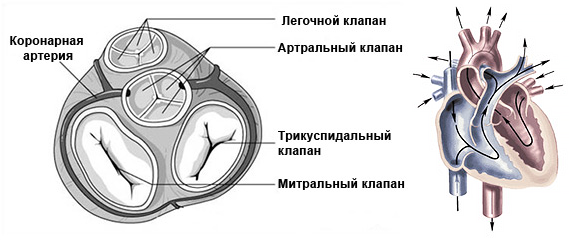
Содержание
- Причины ХРБС
- К чему приводит ОРЛ?
- Классификация ХРБС
- Основные проявления
- Диагностика
- Лечение ХРБС
- Профилактика
Хроническая ревматическая болезнь сердца (ХРБС) — это заболевание, характеризующееся поражением клапанного аппарата в виде фиброза створок клапана или порока сердца, которое сформировалось после перенесенной ранее острой ревматической лихорадки (ОРЛ).
Встречаемость ХРБС среди детей составляет 44 случая на 100 000 детей, а среди взрослого населения — 226 случаев на 100 000 человек. Последствия ХРБС крайне опасны для здоровья, поэтому нужно своевременно обратиться к специалисту.
Причины ХРБС
ХРБС является исходом ОРЛ. Причиной возникновения ОРЛ становится перенесенная ангина (тонзиллит), фарингит, кариес или рожа, вызванные бета-гемолитическим стрептококком группы А (БГСА). БГСА-инфекция чаще встречается у детей в возрасте от 4–5 до 15–18 лет.
Чтобы сформировалась ОРЛ, эти заболевания должны быть недолеченными (то есть должен быть очаг хронической инфекции). В возникновении ОРЛ основную роль играют 2 основных фактора:
- патогенные штаммы БГСА;
- наличие генетической предрасположенности.
Иммунная система человека начинает выработку антител, которые дополнительно, кроме повреждающего действия стрептококка, повреждают сердце. Это происходит в двух случаях:
- Стрептококк вырабатывает вещества, оказывающие кардиотоксическое действие.
- Антигены определенных штаммов БГСА очень похожи с антигенами сердца у предрасположенных лиц.
При несвоевременном или неэффективном лечении ОРЛ стрептококк продолжает присутствовать в организме ребенка, повреждая сердце (преимущество клапанный аппарат). В результате длительного повреждающего эффекта формируется порок сердца.
В отличие от врожденных пороков сердца, эти аномалии формируются в течение нескольких лет (то есть являются приобретенными пороками сердца), поэтому симптомы нарастают по мере прогрессирования болезни.
К чему приводит ОРЛ?
Наиболее часто после перенесенной ранее ОРЛ формируется недостаточность митрального клапана (61–70% среди всех пороков ревматического происхождения). На втором месте среди приобретенных сердечных пороков находится изолированная недостаточность аортального клапана (до 10%). Реже формируется стеноз митрального клапана (до 3%). Еще реже встречается изолированный стеноз аортального клапана (до 1%).
П овторную атаку у пациентов с ОРЛ в прошлом рассматривают как новый эпизод инфицирования БГСА.
При ХРБС нередко происходит формирование приобретенного сочетанного порока – уже к имеющейся недостаточности митрального клапана, после повторной атаки РЛ, присоединяется стеноз митрального клапана.
Классификация ХРБС
Это заболевание включает в себя не только поражение клапанного аппарата с формированием порока, но и ревматический кардит (эндокардит, миокардит или перикардит). Классификация повреждений сердечных клапанов основана на анатомическом дефекте, который возникает в результате ревматического воспаления.
Различают следующие пороки сердца:
- пороки со стенозом (сужением выходного отверстия клапана) — аортальный, митральный стеноз;
- пороки с недостаточностью (неполное смыкание створок клапана при закрытии) — митральная, аортальная недостаточность;
- сочетанные пороки (недостаточность и стеноз аортального клапана);
- комбинированные пороки (аортальный стеноз и митральная недостаточность).
После выставления диагноза ХРБС используют классификацию хронической сердечной недостаточности для установления уровня компенсации работы сердца. Это необходимо для определения тактики лечения и прогноза дальнейшей жизни.
Основные проявления
Симптомы ХРБС могут быть самыми различными. Человек испытывает:
- интоксикацию — недомогание, слабость, повышенная утомляемость;
- одышку при нагрузке и в покое;
- приступы нехватки воздуха во время сна ночью;
- симметричные отеки лодыжек и голеней;
- учащенное сердцебиение, неправильные сокращения сердца;
- боль в груди, которая возникает при нагрузке;
- кашель с мокротой, даже с примесью крови (чаще при поражении митрального клапана);
- румянец на щеках, цианоз носогубного треугольника (при пороках митрального клапана);
- ощущение пульсации сосудов шеи и внутри грудной клетки (при аортальной недостаточности);
- снижение массы тела, а у детей отставание в физическом развитии (при митральном стенозе);
- головокружение и обмороки (при аортальной недостаточности).
Встречаются как отличительные проявления, характерные для определенного порока сердца, так и общие симптомы заболевания.
Диагностика
Для выявления ХРБС доктору необходимо:
- оценить жалобы пациента;
- выявить перенесенную ранее ангину, фарингит, рожу или кариес, ОРЛ, повторные инциденты ревматических атак;
- оценить данные осмотра;
- назначить ЭКГ — для диагностики аритмий;
- назначить ЭХО-КГ — для определения вида порока, а также выраженности нарушений кровообращения;
- назначить консультацию смежных специалистов — кардиолога, ревматолога, кардиохирурга.
Лечение ХРБС
Лечение заболевания разделяется на медикаментозное и хирургическое. Первое направлено на купирование симптомов сердечной недостаточности, аритмий, профилактику осложнений сердечных пороков. Используются следующие препараты:
- бета-адреноблокаторы (для купирования симптомов аритмий и сердечной недостаточности);
- диуретики (для уменьшения нагрузки на сердце);
- антиагреганты и антикоагулянты (для профилактики тромботических осложнений);
- антибиотики (для профилактики бактериального эндокардита).
Хирургическое лечение назначается при выраженном повреждении клапанов сердца, когда уже медикаментозное лечение не улучшает качество жизни пациента.
Профилактика
Последствия ХРБС крайне опасны для здоровья пациента — аритмия, сердечная недостаточность, бактериальный эндокардит, тромбозы и тромбоэмболии. Поэтому врачами уделяется большое значение вопросам профилактики заболевания. Профилактику ХРБС разделяют на первичную и вторичную.
Первичная профилактика предполагает предупреждение развития ОРЛ:
- рациональное питание, закаливание, активный отдых на природе;
- ликвидация всех очагов хронических инфекции в организме (тонзиллит, аденоиды, кариес и др.);
- адекватная терапия ангины, фарингита и других форм, вызванных БГСА;
- соблюдение постельного режима во время терапии.
Наблюдение у кардиолога, профилактика формирования бактериального эндокардита и периодический прием антибиотиков длительного действия после перенесенной ОРЛ помогают предупредить появление рецидивов ревматических атак и прогрессирование ХРБС.
Источник

Ревматический порок сердца – это группа приобретенных хронических дегенеративных заболеваний сердечных клапанов, характеризующаяся прогрессирующим поствоспалительным фиброзом и разрушением клапанных створок.
Болезнь развивается в течение 1-3 лет с момента перенесения острой ревматической лихорадки. Частота встречаемости – 2 случая на 100 000 населения.
Что это такое?
В первую очередь ревматические пороки сердца сопровождаются гемодинамическими значимыми нарушениями сердечных клапанов — аортального, митрального или трикуспидального. Вторичным признаком считаются изменения в камерах сердца. Аутоиммунные антитела — причина нарушения соединительной ткани створок в клапанах.
После такой дезорганизации створки клапана уже не в состоянии закрыть клапанное отверстие. Усиленный ток крови в систолу увеличивает левое предсердие, что приводит к застою крови сначала в малом, далее в большом круге кровообращения.
Среди взрослых такие пороки распространены у женщин 40–60 лет, чуть меньший показатель заболеваемости у мужчин того же возраста. Чаще же ревматизм проявляется у детей от 6 до 16 лет.
Здесь большое значение имеет наследственная и конституциональная предрасположенность к заболеванию. Ревматизм у детей имеет инфекционно-аллергическую природу, он невозможен без предшествующей стрептококковой инфекции (фарингита, скарлатины, ангины).
Больше полезного о ревматическом пороке сердца узнайте из видео Елены Малышевой:
Осложнением каких заболеваний выступает ревматизм, провоцирующий пороки сердца?
Ревматизм — это осложнение острых инфекционных заболеваний горла, кожи, почек и других органов, вызываемых бета-гемолитическим стрептококком группы А.
| Причинное заболевание | Частота, % |
| Тонзиллит (ангина) | 33 |
| Острый гломерулонефрит | 23 |
| Рожистое воспаление кожи | 7 |
| Стрептодермия | 7 |
| Фарингит | 5.2 |
| Скарлатина | 3.3 |
| Менингит | 2.1 |
| Эндокардит | 1.3 |
| Пневмония | 1.2 |
К развитию пороков сердца при ревматизме приводят:
- Ревматический миокардит — воспаление мышечной оболочки сердца, чаще всего не приносящее серьезных осложнений.
- Ревматический эндокардит — воспалению подверглась внутренняя оболочка. Часто является причиной недостаточности митрального клапана.
- Ревматический перикардит — воспаляется внешняя оболочка. Характерен для тяжелого течения ревмокардита.
- Панкардит — наиболее сложный случай, при котором воспалены все слои сердца, и оно не в состоянии нормально сокращаться. Является причиной серьезных осложнения и нарушений кровообращения, а также может привести к остановке сердца.
Классификация, клиника и осложнения
| Нозология | Клиника | Осложнения |
| Митральный стеноз | Одышка, кровохарканье, посинение носогубного треугольника, бледность (в последующем – цианоз) и похолодание кожи | Легочная гипертензия, отек легких |
| Митральная недостаточность | Кашель с прожилками крови, артериальная гипертензия, диффузный цианоз, увеличение печени и живота, плотные отеки | Мерцательная аритмия, острая недостаточность правого желудочка |
| Аортальный стеноз | Бледность и сухость кожных покровов, артериальная гипертензия, обмороки | Сердечная астма |
| Аортальная недостаточность | Бледность, набухание и пульсация вен шеи, лабильность артериального давления, ощущение сердцебиения | Гипертрофия левого желудочка |
| Трикуспидальный стеноз | Посинение кожи, плотные отеки ног, увеличение массы тела, «лягушачий» живот | Острая правожелудочковая недостаточность, фибрилляция желудочков |
| Трикуспидальная недостаточность | Теплые отеки ног, скопление жидкости в брюшной полости, набухание и извитость поверхностных вен | Аритмия, фибрилляция предсердий и желудочков |
Коды по МКБ-10
Митральные:
- I05.0 — стеноз;
- I05.1 — недостаточность;
- I05.2 — сочетанное поражение.
Аортальные:
- I06.0 — стеноз;
- I06.1 — недостаточность;
- I06.2 — сочетанное поражение.
Трикуспидальные:
- I07.0 – стеноз;
- I07.1 — недостаточность;
- I07.2 — сочетанное поражение.
Комбинированные:
- I08.0 – аортально-митральный;
- I08.1 — митрально-трикуспидальный;
- I08.2 – аортально-трикуспидальный;
- I08.3 – аортально-митрально-трикуспидальный.
Другие:
- I09.8 — поражение легочного клапана.
Частота встречаемостиу
| Митральный | 48.3% (70-85% больных — женщины) |
| Аортальный | 32.3% (60-75% больных — мужчины) |
| Трикуспидальный | 14.7% |
| Сочетанные пороки | 4.1% |
| Комбинированные | 2.8 % |
Почему чаще всего поражается митральный клапан?
Преобладающее поражение митрального клапана связано с особенностями его анатомического строения. Клапан состоит из двух створок, поддерживаемых тонкими и растяжимыми волокнами (хордами). В момент сокращения желудочка кровь оказывает на хорды выраженное давление, что приводит к прогибанию створок (пролапсу).
Пролапс в большинстве случаев не имеет клинических проявлений, но является фактором задержки в этой области аутоиммунных комплексов, образующихся при ревматизме, что и вызывает более частое поражение митрального клапана.
Во сколько лет чаще формируется?
Средний возраст развития патологии – 35-45 лет. При естественном течении болезни пятилетняя выживаемость составляет 50%.
Может ли быть врожденным?
Данное заболевание является приобретенным (полученным в течение жизни). У плода вследствие генетических мутаций могут развиться только врожденные аномалии, в образовании которых ревматизм принимает косвенное участие (если обнаруживается у беременной).
У плода ревматизм развиться не может благодаря наличию плацентарного барьера и отсутствию антител против стрептококка.
Методы диагностики
Как выявляются ревматические пороки сердца? Подтвердить ревматическую природу болезни позволяют:
- Опрос и изучение медицинской документации (наличие стрептококковой инфекции в анамнезе);
- Определение уровня антистрептолизина-О в крови (уровень АСЛ-О повышен);
- Выделение стрептококка из зева (мазок);
- Биопсия с последующей гистологией (в микропрепарате сердца выявляют иммунные комплексы).
Cначала врач проводит осмотр и опрос пациента. Обращают внимание на неестественную бледность кожи, доходящую в некоторых местах на лице до синюшности, одышку и отеки. Прослушивание сердца проводится для выявления аритмии и посторонних шумов, природу которых определяют дальнейшие исследования.
Опрос нужен для обозначения возможных причин ревматизма и следующих за ним пороков, больной рассказывает врачу о перенесенных инфекционных заболеваниях и болезнях близких родственников.
При подозрении на ревматические пороки врачи берут у пациента кровь на общий, биохимический и иммунологический анализ. Эти исследования информируют о наличии воспаления и инфекций в организме.
Среди инструментальных исследований самым простым является электрокардиограмма (ЭКГ), которая проверяет ритм сердца и выявляет вид аритмии, блокады, признаки ишемии. С помощью фонокардиографии (ФКГ) определяется наличие шумов в сердце и их отношение к порокам. Размеры сердца проверяют с помощью рентгена грудной клетки.
 Главным обследованием, благодаря которому зачастую подтверждается или опровергается гипотеза о наличии порока, является эхокардиограмма (ЭхоКГ, по-другому — УЗИ сердца).
Главным обследованием, благодаря которому зачастую подтверждается или опровергается гипотеза о наличии порока, является эхокардиограмма (ЭхоКГ, по-другому — УЗИ сердца).
С помощью него диагностируют понижение сократительной способности сердца и нарушения в его структуре.
Большинство методов диагностики могут проводиться на первичном осмотре, когда диагноз еще не подтвержден, или же в диспансерных группах при уже обнаруженном ревматическом пороке.
Применяемые схемы лечения
Консервативное (нехирургическое) лечение направлено на снижение риска осложнений ревматизма, а также на коррекцию сердечного ритма и профилактику недостаточности. Принимать меры рекомендуется сразу же после обнаружения ревматизма. В лихорадочный период больной лечится стационарно, необходим строгий постельный режим.
Прописываются антибактериальные и противовоспалительные препараты. После последней ревматической атаки проводится обязательная профилактика рецидивов в течение следующих пяти лет.
Все пациенты с приобретенными пороками направляются на прием к кардиохирургу, который определяет актуальные сроки для хирургического вмешательства.
Больным со стенозом делается комиссуротомия, сопровождающаяся разъединением створок клапана — это обеспечивает нормальный ток крови. При недостаточности операция сводится к протезированию пораженных клапанов. Сочетанный порок лечится заменой поврежденного клапана на искусственный, изредка вместо этого делают протезирование вместе с комиссуротомией.
 А вы знаете, что такое ревматоидный васкулит и в чем заключается его опасность? Выясните все подробности из отдельного материала.
А вы знаете, что такое ревматоидный васкулит и в чем заключается его опасность? Выясните все подробности из отдельного материала.
Знание причин развития гранулематоза Вегенера — опасного и трудноизлечимого васкулита — поможет предохранить себя от факторов риска.
Последствия
- Мерцательная аритмия;
- Трепетание и фибрилляция желудочков;
- Острая лево- или правожелудочковая недостаточность;
- Хроническая сердечная недостаточность;
- Отек легких.
Меры первичной и вторичной профилактики при стрептококковых заболеваниях
Своевременные профилактические мероприятия позволяют предупредить развитие ревматизма и поражение сердца.
Первичная профилактика:
- Гигиена и закаливание;
- Санация очагов инфекции (лечение ангины, рожистого воспаления и других стрептококковых инфекций) препаратами пенициллинов, макролидов;
- Ежегодные врачебные осмотры со взятием мазком на определение стрептококка.
Вторичная профилактика показана людям с перенесенной инфекцией и проводится с помощью антибиотиков пенициллинового ряда (бициллинопрофилактика):
- Экстенциллин 2,4 млн ЕД внутримышечно;
- Бензатин-бензилпенициллин – 0.6-2.4 млн ЕД внутримышечно.
Незначительные преобразования в клапанном аппарате без нарушений в миокарде поначалу остаются в фазе компенсации и не отражаются на трудоспособности больного. Переход в фазу декомпенсации и прогнозы определяются многими обстоятельствами: инфекциями, перенапряжением, повторными атаками, беременностью и родами. Усиливающиеся поражения клапанов — причина развития недостаточности, а наиболее острая декомпенсация часто приводит к летальному исходу.
Условно положительный прогноз в большинстве случаев возможен только при условии качественного хирургического лечения. При этом нередко полностью излечиваются изменения гемодинамики.
При ревматических пороках рекомендуется отказаться от вредных привычек и стараться уменьшить физическую активность, соблюдать особую диету, заниматься лечебной физкультурой и проходить курсы лечения на кардиологических курортах.
Сердце — один из главных органов человека, и даже небольшие нарушения его работы приводят к серьезным последствиям. Ревматизм и сопровождающие его пороки сердца могут развиться неожиданно, после перенесенных инфекционных заболеваний, но в наибольшей группе риска — люди, расположенные к кардиологическим заболеваниям генетически.
Чтобы избежать осложнений, нужно своевременно обратиться к врачу при первых подозрениях. Современные методы диагностики и лечения позволяют частично или полностью избавиться от приобретенного ревматического порока.
Источник
 Пороками называют стойкие патологические изменения миокарда, сказывающиеся на его функциях. В основном таковые обуславливаются органическими нарушениями одного либо нескольких клапанов (недостаточностью), либо сужением (стенозом) соответствующих отверстий. Митральный порок сердца (далее – МПС) – распространенное явление, в большинстве случаев (не менее 96%) выступает следствием ревматического эндокардита.
Пороками называют стойкие патологические изменения миокарда, сказывающиеся на его функциях. В основном таковые обуславливаются органическими нарушениями одного либо нескольких клапанов (недостаточностью), либо сужением (стенозом) соответствующих отверстий. Митральный порок сердца (далее – МПС) – распространенное явление, в большинстве случаев (не менее 96%) выступает следствием ревматического эндокардита.
Классификация
 По времени возникновения выделяют:
По времени возникновения выделяют:
- врожденный;
- приобретенный МПС.
Исходя из структурно-функциональных нарушений:
- митральный стеноз;
- недостаточность МК;
- пролапс МК.
Также эксперты выделяют компенсированные, субкомпенсированные и декомпенсированные пороки (клиническая картина зависит от того, насколько работа сердца «подстраивается» под соответствующие изменения в мышце), а также комбинированные ПМК (например, аортальные сочетаются с митральными пороками, стенозу сопутствует клапанная недостаточность и т. д.).
Почему возникает проблема
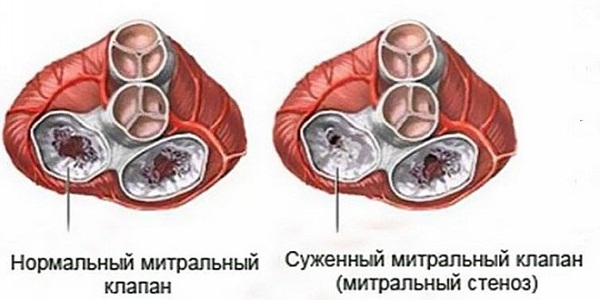
МПС развивается на фоне ревматического поражения митрального клапана сердца. При такой патологии, как ревматизм, в аномальный процесс вовлекаются все структурные элементы миокарда – эндокард, перикард, сосудистая система мышцы. Симптомы и тяжесть течения заболевания определяются тем, насколько сильно поражен клапанный аппарат.
Митральные пороки развиваются следующим образом: фиброзная ткань, образующаяся на клапане, приводит к утолщению и разрастанию его створок – это, в свою очередь, делает их менее подвижными, плотными. Рубцовое сморщивание (следствие разрастания фиброзной ткани) со временем укорачивает клапанные створки, возникает недостаточность клапана.
На более поздних этапах развития патологии сращенные отверстия «обрастают» отложениями солей кальция – это влечет за собой нарушение работы, снижение подвижности (изменение противофазы) митрального клапана (МК).
Важно: слипание и, как следствие, срастание клапанных створок (комиссуры) – причина митрального стеноза (сужения). Примечательно, что с момента начала развития эндокардита до того, как появляются первичные признаки стеноза МК, может пройти несколько лет.
Помимо ревматических патологий митральных клапанов (основная причина проблемы), приводить к появлению пороков могут и другие провоцирующие факторы. Так, по мнению экспертов, МПС в ряде случаев являются следствием и гемодинамических воздействий, которым подвергается функционирующий клапан. Комиссуры подвергаются нагрузке, на них появляются надрывы, которые, в свою очередь, постепенно «обрастают» тромбами. Это влечет за собой дальнейшее развитие стеноза и прогрессирование порока.
Врожденные ПМК (например, пролапс митрального клапана) – следствие нарушения внутриутробного развития ребенка либо результат перенесенного матерью инфекционного заболевания. Приобретенные пороки возникают на фоне ревматизма или бактериального эндокардита.
В редких случаях к стенозу (недостаточности) двустворчатого клапана могут приводить такие причины:
- миксома (доброкачественное опухолевое образование, возникает в области предсердия);
- системные заболевания (склеродермия, волчанка);
- пролапс клапана при тонких, прогнутых, сильно измененных створках и сдерживающих их нитях соединительных тканей;
- аневризма сердца;
- инфаркт миокарда;
- обструктивная гипертрофическая кардиомиопатия;
- тяжелые формы гипертонии;
- аортальная недостаточность;
- синдрома Марфана.
Клиническая картина
Ревматический митральный стеноз, как правило, диагностируется у женщин. В основном пациентки обращаются к врачу с такими жалобами:
- одышка (сопутствует физическим нагрузкам повышенной интенсивности);
- боли в груди;
- иногда – учащенное сердцебиение.
 Одышка – следствие увеличения легочного застоя на фоне усиленного выброса крови в малый круг при повышенной физической активности. Нередко этот симптом дополняется кашлем (проявляется во время ходьбы), а также тахикардией (учащенным сердцебиением), при прослушивании определяется измененный тон открытия митрального клапана.
Одышка – следствие увеличения легочного застоя на фоне усиленного выброса крови в малый круг при повышенной физической активности. Нередко этот симптом дополняется кашлем (проявляется во время ходьбы), а также тахикардией (учащенным сердцебиением), при прослушивании определяется измененный тон открытия митрального клапана.
Сочетанный митральный порок накладывает свой отпечаток на цвет лица пациентов – оно приобретает желтовато-бледный оттенок, губы становятся синюшными. Больные МПС выглядят астеничными, нередко с чертами физического инфантилизма. В ряде случаев течению болезни сопутствует характерный ярко-красный румянец на щеках – следствие синтеза печенью гистаминоподобных веществ.
Клапанная недостаточность крайне редко является самостоятельным заболеванием – это, скорее, промежуточный этап развития митральных и аортальных пороков сердца (комбинированных). После нее, как правило, возникает и стеноз.
Важно: при комбинированных пороках диагностируются серьезные нарушения работы сердца, протекают они крайне тяжело, в большинстве клинических случаев обуславливают быструю декомпенсацию.
Когда стоит незамедлительно обратиться к врачу
МПС умеренной выраженности могут на протяжении многих лет протекать абсолютно бессимптомно. Но в определенный момент пациенты начинают замечать характерные симптомы:
- сильную одышку на фоне повышенной физической активности либо эмоционального потрясения;
- лихорадочные состояния;
- приступы удушья;
- сухой кашель с прожилками крови;
- частые головокружения;
- боли в груди, ощущение тяжести в области сердца;
- периодические обмороки;
- нарастающая слабость во всем теле, чрезмерная утомляемость, снижение трудоспособности.
Все перечисленные признаки – повод для срочного обращения к кардиологу. Так, при развитии инсульта, инфаркта, фибрилляции предсердий и острой недостаточности кровообращения больному требуется квалифицированная медицинская помощь.
Диагностика
 После изучения анамнеза и анализа жалоб пациента, врач-кардиолог приступает к прослушиванию сердца при помощи фонендоскопа. И стеноз, и недостаточность звучат очень характерно (тон открытия митрального клапана, шум регургитации крови), поэтому, как правило, трудностей с постановкой диагноза у специалиста не возникает.
После изучения анамнеза и анализа жалоб пациента, врач-кардиолог приступает к прослушиванию сердца при помощи фонендоскопа. И стеноз, и недостаточность звучат очень характерно (тон открытия митрального клапана, шум регургитации крови), поэтому, как правило, трудностей с постановкой диагноза у специалиста не возникает.
После осмотра врач направляет больного на эхокардиографию – исследование, которое позволяет подтвердить наличие порока и оценить степень тяжести нарушений гемодинамики (кровообращения).
Дополнительные диагностические мероприятия:
- рентген грудной клетки;
- электрокардиограмма;
- общий (при необходимости – биохимический) анализ крови, мочи;
- фонокардиограмма.
Как бороться с проблемой
На этапе компенсации лечение МПС предполагает соблюдение надлежащего режима. Это необходимо для того, чтобы предотвратить возможные осложнения, которые впоследствии могут привести к сердечной недостаточности. Поскольку сочетанный митральный порок в основном следствие ревматического эндокардита, при рецидивах основного заболевания больному показана комплексная противоревматическая терапия (проводится исключительно в условиях стационара под строгим контролем врача).
Пациенты с МПС должны избегать усиленных физических нагрузок, стрессов, то есть всех тех факторов, которые могли бы привести к появлению основных симптомов нарушения работы сердца – одышки, тахикардии.
При врожденных и приобретенных пороках митральных клапанов запрещено употребление алкогольных напитков, курение, а также переохлаждение.
Важно: лекарственное лечение при сочетанном ПМК направлено не только на борьбу с ревматизмом, но и на предупреждение развития сердечной недостаточности.
Медикаментозная терапия также проводится в случае появления осложнений недостаточности митральных клапанов у детей и взрослых (тромбоэмболий, фибрилляции предсердий).
Основные препараты:
- Антикоагулянты.
- Антиагреганты.
- Бета-блокаторы.
Виды операций при МПС:
- Внутрисосудистый метод. В бедренную артерию (либо другой крупный сосуд) вводят специальный катетер, который под контролем рентгенаппаратуры направляют к двустворчатому клапану. Далее, с помощью соответствующих инструментов хирург расширяет клапанное отверстие при стенозе либо, если речь идет о недостаточности, пациенту проводится пластика митрального клапана. Примечательно, что такая операция проводится и внутриутробно, что позволяет предотвратить врожденный МПС.
- Оперативное вмешательство на открытом сердце (предполагает временную остановку кровообращения). С помощью данной методики хирурги могут осуществлять пластику клапанного фиброзного кольца, а также устанавливать биологический имплантат (искусственный протез).
Хирургическое лечение митрального стеноза предполагает комиссуротомию (устранение прогиба, разделение сращенных клапанных створок), вальвулопластику – восстановление их первоначальной формы, протезирование.
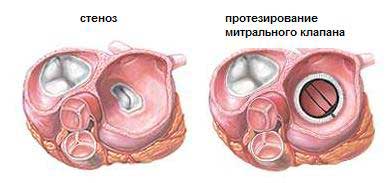 Комиссуротомия – хирургическое вмешательство, которое показано больным с митральным стенозом. При клапанной недостаточности пациентам проводят операцию по протезированию пораженного клапана.
Комиссуротомия – хирургическое вмешательство, которое показано больным с митральным стенозом. При клапанной недостаточности пациентам проводят операцию по протезированию пораженного клапана.
Важно: на поздних стадиях развития патологии оперативное вмешательство неэффективно.
При МПС умеренной выраженности женщинам разрешается рожать ребенка. Тяжелые пороки МК – прямое противопоказание к беременности. В случае если на клапане проводилось оперативное вмешательство, зачатие осуществляется не ранее, чем через год после процедуры.
Прогноз и профилактика
 Даже незначительные МПС со временем прогрессируют при повторяющихся ревматических эпизодах. В дальнейшем при отсутствии надлежащего лечения тромбоэмболические осложнения и сердечная недостаточность могут привести к смерти больных с МПС. Только своевременная операция на митральном клапане существенно снижает риск летального исхода и повышает качество жизни пациентов с соответствующими диагнозами.
Даже незначительные МПС со временем прогрессируют при повторяющихся ревматических эпизодах. В дальнейшем при отсутствии надлежащего лечения тромбоэмболические осложнения и сердечная недостаточность могут привести к смерти больных с МПС. Только своевременная операция на митральном клапане существенно снижает риск летального исхода и повышает качество жизни пациентов с соответствующими диагнозами.
Профилактика митральных пороков сводится к предупреждению возникновения обуславливающих эти нарушения патологических состояний (ревматизма и эндокардита). Таковыми являются:
- хронические инфекционные, воспалительные заболевания верхних дыхательных путей, миндалин, носоглотки;
- кариес;
- дефицит физической активности, неправильное питание, регулярные стрессы.
Пациентам с врожденными МПС рекомендуется закаливание, тренировки умеренной интенсивности, любые профилактические мероприятия, направленные на укрепление иммунитета.
Больные должны полностью отказаться от курения и употребления спиртных напитков, регулярно посещать врача-кардиолога, делать УЗИ сердца, по рекомендации специалиста принимать соответствующие препараты (например, антикоагулянты либо медикаменты для предотвращения сердечной недостаточности).
Основная опасность пороков передней створки митрального клапана заключается в том, что они долгое время «молчат». С большинством проявлений пациенты сталкиваются тогда, когда стеноз (недостаточность) достигли критической фазы, и требуется хирургическое вмешательство. Именно поэтому своевременное обследование у кардиолога и правильно подобранное лечение (профилактика) МПС помогут избежать тяжелых осложнений и операции на сердце.
Источник
