Рекомендации по лечению инфаркта с подъемом st
На проходившем 26-30 августа 2017г. в Барселоне (Испания) ежегодном конгрессе Европейского общества кардиологов (ESC) представлены новые рекомендации этой профессиональной организации по лечению острого инфаркта миокарда с подъемом сегмента ST (ИМПST). Текст документа был опубликован онлайн одновременно в журнале European Heart Journal и на веб-сайте ESC. В этом новом руководстве была изложена позиция ESC по тем вопросам, которые не были освещены в их предыдущей версии (которая была опубликована в 2012г.); кроме того, некоторые рекомендации из более ранней версии были изменены на основании полученной за истекшие годы информации.
В нынешней версии рекомендаций впервые дается четкое определение того, от какого момента следует отсчитывать 90 минут, в течение которых у пациента с ИМПST должно быть начато чрескожное коронарное вмешательство (ЧКВ). До последнего времени существовали разногласия, следует ли начинать отсчет от момента появления у пациента симптомов, или от вызова скорой помощи, от ее приезда, или от момента доставки пациента в больницу. Как поясняют эксперты ESC, мы не знаем, что речь идет о ИМПST до тех пор, пока не будет зарегистрирована ЭКГ, так что отсчет времени до открытия инфаркт-связанной артерии с помощью ЧКВ следует начинать от момента получения ЭКГ-подтверждения этого диагноза. Рабочая группа предлагает убрать из обихода применявший ранее термин «дверь-баллон», поскольку в современных условиях лечение может начинаться не только в больнице, но и в условиях скорой помощи, и понятие «двери» может различаться в разных ситуациях. Также в новом документе дается определение термина «первый медицинский контакт», который определяется как временная точка, когда пациент впервые был осмотрен врачом, парамедиком или медицинской сестрой с регистрацией и интерпретацией ЭКГ.
В тех случаях, когда в качестве стратегии реперфузии выбирается тромболитическая терапия, максимально допустимое время задержки от подтверждения диагноза ИМПST было сокращено с 30 минут в рекомендациях 2012г. до 10 минут.
В версии от 2012г. не рекомендовалось проводить в условиях ИМПST полную реваскуляризацию, и оператору предлагалось ограничиваться инфаркт-связанной артерией.
В нынешних рекомендациях говорится, что у пациентов с ИМПST следует рассматривать возможность полной реваскуляризации, причем вмешательства на не-инфарт-связанных артериях могут проводиться как во время первичного ЧКВ, так и в любой другой момент времени до выписки из стационара.
После получения результатов двух крупных исследований, совокупно охватывающих более 15 000 пациентов, при ИМПST больше не рекомендуется проводить аспирацию тромба. Точно так же не рекомендуется делать отсроченное стентирование, при котором после исходного открытия артерии выжидали 48 часов, прежде чем имплантировать стент. Изменения рекомендаций в отношении ЧКВ также включают более настоятельную степень рекомендации по использованию стентов с лекарственным покрытием, а не простых металлических стентов, а также по предпочтительности радиального доступа перед феморальным.
Что касается рекомендаций по лекарственной терапии, в новом документе говорится, что у отдельных пациентов можно рассматривать возможность продления двойной-антиагрегантной терапии дольше 12 месяцев. Для бивалирудина класс рекомендации был понижен с I до IIa класса, а для эноксапарина, наоборот, повышен с IIb до IIa класса. В новых рекомендациях также появился кангрелор, который вообще не упоминался в документе от 2012 г., а теперь может быть одним из возможных вариантов терапии для отдельных пациентов. Новым является также фрагмент о дополнительных гиполипидемических препаратах для тех пациентов, у которых сохраняется высокий уровень липидов несмотря на прием максимальных доз статинов.
Среди других изменений в новой версии документа следует обратить внимание на снижение пороговых значений сатурации артериальной крови кислородом, которые требуют начала оксигенотерапии, с менее 95% до менее 90%. Также теперь при наличии у пациента ишемических симптомов обнаружение на ЭКГ предположительно свежей полной блокады правой ножки пучка Гиса является столь же веским основанием для экстренной ангиографии, как и регистрация блокады левой ножки.
Наконец, в руководство был добавлен раздел по особенностям инфаркта миокарда при отсутствии обструктивных поражений коронарных артерий, который наблюдается у порядка 14% от всех пациентов с ИМПST и требует проведения дополнительных диагностических тестов и несколько другой тактики лечения.
Члены рабочей группы по созданию рекомендаций также сообщили, что при работе над документом они сотрудничали с рабочими группами по созданию других рекомендаций, выход которых был запланирован на текущий и на следующий год, что позволило выработать согласованную позицию. В первую очередь, это, разумеется, касается документов ESC по двойной антиагрегантной терапии и по универсальному определению инфаркта миокарда.
Источник
Для цитирования: Куценко М.А., Антонов В.Н. Алгоритм оказания медицинской помощи больным инфарктом миокарда с подъемом сегмента ST. РМЖ. Медицинское обозрение. 2015;23(10):549.
Ишемическая болезнь сердца (ИБС) является, по данным ВОЗ, одной из ключевых патологий седечно-сосудистой системы, неслучайно ее называют эпидемией ХХ в. Основаниями для этого послужили возрастающая частота заболеваемости ИБС людей в различных возрастных группах, высокий процент потери трудоспособности, а также то, что она является одной из ведущих причин летальности.
Особую актуальность имеет ведение больных с острым инфарктом миокарда (ИМ) как самым грозным проявлением течения ИБС. При остром ИМ умирает примерно 35% заболевших, причем чуть более половины из них — до того, как попадают в стационар. Еще 15–20% больных, перенесших острую стадию ИМ, умирают в течение первого года. Риск повышенной смертности среди лиц, перенесших ИМ, даже через 10 лет в 3,5 раза выше, чем у лиц такого же возраста, но без ИМ в анамнезе.
Несколько лет назад результаты исследований и международные тенденции были обобщены Всероссийским научным обществом кардиологов в Российских рекомендациях по диагностике и лечению больных с ИМ с подъемом сегмента ST (STИМ) (2007 г.), без подъема сегмента ST и нестабильной стенокардией (2006 г.). В 2010 г. опубликованы рекомендации Европейского общества кардиологов по выбору методов реваскуляризации миокарда, национальные рекомендации по ведению больных с острым коронарным синдромом (ОКС) в Австралии и Великобритании, результаты международного консенсуса по ведению больных с ОКС. В 2013 г. Американское кардиологическое общество (ACCF/AHA) обновило рекомендации по ведению больных ОКС с подъемом сегмента ST.
За прошедшие годы появились новые данные, новые лекарственные препараты и диагностические подходы, которые позволяют успешнее лечить больных ИМ. Еще более очевидной стала важность раннего контакта больного с медицинским работником, раннего начала терапии вообще и реперфузионной терапии в частности. Отсюда — важнейшее значение организации лечения, тесного взаимодействия медработников на догоспитальном и последующих этапах медицинской помощи.
Практический врач нередко встречается с ситуациями, в которых не получается буквально следовать рекомендациям. В таких случаях особенно важны опыт, знания врача, умение реализовать современную идеологию лечебного процесса в конкретных условиях. Положения клинических рекомендаций зачастую трудно реализовать практически в силу их относительной громоздкости и иногда сложного изложения материала. Поэтому актуальным является алгоритмизация основных этапов оказания медицинской помощи, что позволяет упростить донесение информации до практического врача.
Предложенный алгоритм оказания медицинской помощи больным со STИМ (табл. 1–5, прил. 1–6) обобщает основные российские и европейские подходы к ведению больных с ОКС и в достаточно сжатой и логичной форме позволяет использовать их в практической деятельности большинства лечебных учреждений страны.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Источник
Острый коронарный синдром (ОКС) – сочетание клинических симптомов, позволяющих заподозрить у больного обострение ИБС. Все виды обострения ИБС на начальных этапах имеют сходную клинику, этиологию, патогенез, принципы лечения.
Термин ОКС дает возможность врачу начать лечение до постановки окончательного диагноза, что существенно в условиях крайнего дефицита времени. Особенно важно на этом этапе правильно выбрать тактику ведения больного. Если ОКС сопровождается подъемом сегмента ST-на ЭКГ необходимо как можно быстрее полностью восстановить коронарный кровоток.
Виды
Различают две основных формы ОКС, имеющие различные ЭКГ признаки:
- ОКСП ST;
- ОКСБП ST.
ОКС с подъемом ST
ОКС с подъемом ST – длительная ишемия, связанная с полной непроходимостью одной из венечных артерий. Ишемия вызывает дисбаланс между клеточным и внеклеточным содержанием калия, в результате возникают импульсы, повышающие изолинию.
 ОКС c подъемом сегмента ST
ОКС c подъемом сегмента ST
ОКСП ST – тяжелая патология, заканчивающаяся, без врачебного вмешательства, трансмуральным ИМ. Если же проходимость пораженной артерии будет быстро восстановлена, некроза сердечной мышцы не возникает.
ОКС без подъема ST
ОКСБП ST характеризуется развитием ишемии в условиях сохраненного, но недостаточного коронарного кровотока.
В этом случае возможны следующие патологии:
- нестабильная стенокардия (НС);
- ИМ без зубца Q.
Нестабильная стенокардия
НС – транзиторное состояние. При отсутствии лечения НС часто приводит к острому инфаркту, тяжелым аритмиям, внезапной смерти, может перейти в стабильную стенокардию, но с более высоким функциональным классом.
Различают следующие виды НС:
- впервые возникшая стенокардия;

- прогрессирующая стенокардия;
- стенокардия Принцметала (вариантная)
ИМ без зубца Q
При этом варианте заболевания отсутствуют классические изменения ЭКГ, однако, о гибели кардиомиоцитов говорит повышение специфических показателей крови.
Стадии и степени
Все виды ОКС – различные клинические проявления единого патологического процесса – тромбоза коронарной артерии разной степени выраженности.
ОКС – это процесс, стадии которого различаются сменяющими друг друга патологическими изменениями в миокарде и соответствующими им ЭКГ-признаками.
- Острейшая стадия. В эту стадию происходит обтурация тромбом ствола или крупной ветви одной из венечных артерий. Миокард, в результате острой ишемии, становится гибернирующим и оглушенным. Однако клетки сердца на этом этапе еще живы, и процесс полностью обратим. На ЭКГ наблюдается подъем ST и высокие, часто превышающие зубец R, зубцы T.
- Острая стадия. Кардиомиоциты в центре зоны ишемии начинают погибать. На периферии, за счет коллатерального кровообращения, миокард еще некоторое время сохраняется в оглушенном состоянии, однако, если процесс продолжается, и клетки на периферии вскоре начинают гибнуть, расширяя зону некроза. На ЭКГ появляется зубец Q, увеличивающийся по мере разрастания зоны некроза. Сегмент ST постепенно начинает снижаться к изолинии, зубец T становится отрицательным.
- Подострая стадия. Расширение зоны некроза прекращается. Разграничиваются погибшие участки миокарда от выживших зон. Сегмент ST возвращается на изолинию. Заканчивается эта стадия, когда перестает углубляться зубец T.
- Стадия формирования рубца. Погибшие кардиомиоциты замещаются фиброзной тканью. Окружающие рубец клетки миокарда гипертрофируются. Зубец T становится менее глубоким, зубец Q обычно сохраняется, иногда он становится менее выраженным.
Симптомы
ОКС при подъеме сегмента ST, чаще всего проявляется типичным ангинозным приступом.
Для него характерно:
- тяжелые боли, давящего или сжимающего характера в ретростернальной области, усиливающиеся при незначительной нагрузке.
- иррадиация боли чаще в область левого плечевого пояса;
- тахикардия и аритмия разной степени тяжести;
- подъем или снижение АД;
- резкая слабость, холодный пот;
- часто присутствует психическое возбуждение, страх смерти.
Кроме типичной симптоматики возможны следующие варианты развития заболевания, в зависимости от ведущего синдрома:
- абдоминальный тип;
- аритмический тип;
- астматический тип;
- цереброваскулярный тип;
- малосимптомный тип.

Клиника ОКС определяется степенью ишемии миокарда, локализацией патологического процесса, сопутствующей патологией, возрастом пациента.
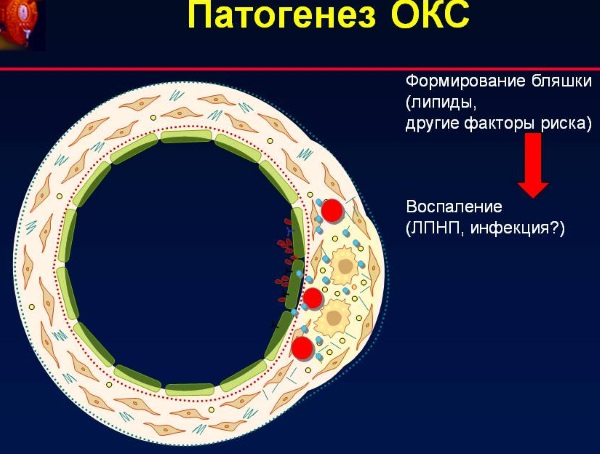
Причины появления
Основная причина ОКС – образование тромба в месте разрыва атеросклеротической бляшки. Разрыву подвергаются атеросклеротические бляшки с крупным растущим липидным ядром и тонкой соединительнотканной оболочкой. Содержимое атеросклеротической бляшки активизирует тромбоциты и каскад коагуляции, результатом чего становится острый тромб.
ОКС с подъемом ST свидетельствует о прекращении кровотока в одной из венечных артерий за счет тромба. В подавляющем большинстве случаев такое состояние заканчивается тяжелым трансмуральным инфарктом миокарда. Только в небольшом проценте случаев исходом подобного состояния является НС. Поэтому, чтобы избежать развития ИМ этим больным необходимо срочно восстановить коронарный кровоток.
В основе возникновения ОКС при НС и ОКСБП ST лежит формирование пристеночного, не закрывающего полностью просвет венечной артерии тромба, в результате возникает субэндокардиальная ишемия миокарда.
Если кислородное голодание не ведет к гибели кардиомиоцитов, говорят о НС, если же разовьется некроз сердечных тканей, то речь идет о ИМБП ST. Различаются эти два состояния биохимическими методами.
Диагностика
При подозрении на ОКС состояние больного начинает рассматриваться как ургентное, а лечебные и диагностические мероприятия должны быть строго выполнены согласно протоколу. Вся ургентная диагностика и лечение выполняются бесплатно.
Электрокардиография
ЭКГ – регистрация электрических потенциалов, возникающих при работе сердца. Во время записи ЭКГ используют наложение электродов по специальной схеме. Электроды фиксируют силу и направление электрических импульсов, а записывающее устройство регистрирует их на носителе, на бумаге или в электронном виде (цена исследования 1800 руб.)
ЭКГ наиболее важный диагностический тест на догоспитальном этапе, способный определить дальнейшую лечебную и диагностическую тактику. ЭКГ обязательно проводится в 12 стандартных отведениях, при необходимости, количество отведений увеличивают.
Если на ЭКГ определяется подъем ST или острая полная блокада левой ножки пучка Гиса, врач должен определить дальнейшую лечебно-диагностическую тактику:
- Если есть возможность в течение 120 мин от первого контакта с больным доставить его в учреждение, где есть кардиографическое оборудование и персонал, способный выполнить КАГ и первичную ЧКВ (чрескожное коронарное вмешательство), больного срочно направляют на первичное стентирование.
- Если такой возможности нет, на догоспитальном этапе начинают тромболитическую терапию, а проведение КАГ откладывают.
Коронароангиография (КАГ)
КАГ – прижизненная визуализация коронарных сосудов.
Бедренную или лучевую артерию прокалывают толстой иглой, через просвет которой вводят тонкий катетер. Используя визуальный контроль, катетер проводят максимально близко к коронарным артериям, а затем через него вводят контрастное вещество (Омнипак, Ультравист). После введения контраста делают серию снимков. Стоимость процедуры в Москве 11-70 тысяч руб.
КАГ при ОКС выполняет и лечебные задачи. После коронарографии выполняется стентирование поврежденной артерии. Восстановление коронарного кровотока фактически прерывает развитие инфаркта миокарда, что снижает смертность и улучшает долгосрочные результаты.
После проведения КАГ выставляется окончательный диагноз, речь уже идет не об ОКС, а о конкретной форме ИБС. Дальнейшая диагностика направлена на решения вопроса о функциональном состоянии всей кардиальной системы у конкретного больного, определяется тактика его дальнейшего лечения и реабилитации.
Если же после проведенной коронарографии выясняется, что болевой приступ был вызван не венечной патологией, то диагностика направлена на выяснение его причин.
Лабораторные исследования крови
- Анализ периферической крови (цена 650-670 руб.). Хотя рутинные анализы не являются значимыми для диагностики, но по изменению этих показателей можно судить о воспалительной реакции в миокарде, вызванной длительной ишемией.
- Коагулограмма крови (цена 250-1300 руб.). С помощью анализа определяется состояние свертывающей системы крови.
- Липидный профиль плазмы крови (цена 1050-1100 руб.).
- Кровь на маркеры повреждения миокарда (КФК-МВ, тропонины I и T, миоглобин) в динамике (цена 1650- 1900 руб.).
Холтеровское мониторирование ЭКГ
Постоянный контроль необходим для предупреждения повторного ангинозного приступа, (цена 2300-3900 руб.).
Эхокардиография сердца
С помощью сонографии определяет размеры сердца, состояние клапанного аппарата, наличие сердечной недостаточности, определяют зоны гиподинамии (цена 2500 руб.).
Магниторезонансная томография сердца
Методика позволяет выявить даже незначительные зоны некроза в миокарде, (цена 6000-38000 руб.).
Сцинтиграфия миокарда
Исследование проводится с помощью радионуклидных веществ, с целью верификации зон некроза и ишемии в миокарде, (цена 5800 руб.).
Когда необходимо обратиться к врачу
Если у больного на высоте физической, психической нагрузки или в покое появляются:
- резкие давящие, режущие боли в ретростернальной (или любой другой) области;
- сердцебиение, аритмии;
- резкий подъем (или снижение) АД;
- одышка, слабость, холодный пот;
- психическое возбуждение.

Необходимо срочно:
- уложить больного;
- дать нитроглицерин (если позволяет АД) под язык;
- попросить разжевать таблетку аспирина;
- вызвать бригаду скорой помощи.
Профилактика
| Виды профилактики ОКС | Профилактические мероприятия |
| Первичная профилактика ОКС |
|
| Вторичная профилактика ОКС |
|
Методы лечения
ОКС с подъемом ST или с острой ПБЛНПГ – неотложное состояние, результативность лечения которого определяется быстротой постановки диагноза и начала терапии.
Лечение, начинающееся одновременно с установлением диагноза, направлено:
- устранение болевого синдрома;
- восстановление проходимости коронарного русла;
- устранение ишемии.
Ургентная терапия
Обезболивание
- Наркотические аналгетики: морфин в/в 2 мг, затем по 2 мг каждые 15 мин до купирования боли.
- Нитроглицерин 1-2 таблетки сублингвально, спрей – 1-2 ингаляции, при отсутствии противопоказаний (резкое снижение ад) внутривенное введение нитроглицерина в дозе 20-200мкг/мин (дозу подбирают индивидуально).

Кислородная поддержка – ингаляции увлажненного кислорода со скоростью 2-4 л/мин.
Бета-адреноблокаторы
При ОКС необходимо максимально раннее назначение бета-блокаторов. Они снижают ЧСС, АД, сократимость миокарда, тем самым уменьшают потребность миокарда в кислороде.
Применяются только препараты с доказанной эффективностью:
- бисопролол 10 мг;
- метопролол 50 мг;
- карведилол 12,5 мг.
Антиагрегантная терапия
Для предотвращения повторного тромбообразования всем больным назначается двойная антиагрегантная терапия: аспирин без кишечнорастворимого покрытия 150-300мг + тикагрелор (Брилинта) 180 мг.
В отсутствии тикагрелора используют клопидогрел (Плавикс) 300-600 мг.
Антикоагулянтная терапия
Антикоагулянтная терапия назначается всем пациентам с ОКСП ST, независимо от основной тактики лечения:
- фондапаринукс (Арикстра) — 2,5 мг/сутки
- эноксапарин – подкожно 1мг/кг массы тела каждые 12 часов.
Восстановление кровотока в пораженной артерии
Сразу же после постановки диагноза ОКСП ST, определяют тактику реперфузионной терапии.
КАГ с последующим восстановлением проходимости поврежденной артерии
Если есть возможность в течение 120 мин. после первого контакта с пациентом доставить его в госпитальное учреждение, где могут провести КАГ с последующей ЧКВ или АКШ (аорто-коронарное шунтирование), то предпочтение отдается этой тактике. Доказано, что она ведет к снижению количества осложнений и смертности. Чаще проводится более простое ЧКВ с введением стентов.
АКШ – это полостная операция, которая проводится на открытом сердце. Существует и малоинвазивная техника АКШ, но она сложна в исполнении и неудобна при наложении нескольких шунтов. Суть операции состоит в создании дополнительного пути току крови.
Показанием к АКШ является:
- поражение главного ствола левой коронарной артерии;
- одновременное поражение трех главных стволов коронарной системы;
- дисфункция левого желудочка;
- поражение артерии в месте бифуркации (постановка стента в таких местах технически затруднена).
Тромболитическая терапия (ТЛТ)
Тромболизис делается не позднее 12 часов о начала заболевания, в более поздние сроки этот способ неэффективен. В результате ТЛТ активизируются тромбоциты, появляется большое количество мелких тромбов, поэтому тромболитическая терапия проводится совместно с терапией антикоагулянтами.
Противопоказания к проведению ТЛТ:
- геморрагический инсульт менее 6 месяцев назад;
- черепно-мозговая травма в анамнезе;
- хирургическое вмешательство в течение последних 3 недель,
- желудочно-кишечное кровотечение в течение последнего месяца;
- расслаивающая аневризма аорты;
- высокие цифры АД, не поддающиеся коррекции.
Для тромболизиса применяются:
- Метализе (тенектеплаза) – используется для проведения ТЛТ на догоспитальном этапе, 1 раз по 30-50 мг, в зависимости от массы тела.
- Актилизе (алтеплаза) – употребляется только в стационаре на фоне непрерывного введения гепарина. Вначале вводят 15 мг болюсно, а затем переходят на капельное введение. Общая доза препарата 100 мг.
Лекарственные препараты
ОКС – это ургентное состояние, поэтому лекарственные средства применяются в основном разово, во время оказания медицинской помощи. При необходимости некоторые препараты больной продолжает принимать и после постановки окончательного диагноза. При этом лекарства назначаются на длительные сроки, понятия курсовое лечение в кардиологии не существует.
Кислород для ингаляций (медицинский газ)
- Введение газа через назальный катетер (4-8 л/мин), если насыщение кислорода меньше 90%.
Нитраты
- нитроглицерин (таблетки 0,0005 сублингвально) – 1-2 таблетки под язык для купирования болей (цена 16 руб.).
- нитроглицерин (раствор для инъекций 0,1% 10мл), начальная скорость введения 0,5-1,0 мг/ч, длительность лечения от 2-3 часов до 3 суток (цена 560 руб.).
- Тринитролонг (пленки для наклеивания на десну 1-2 мг) для купирования часто повторяющихся ангинозных приступов (цена 55 руб.).

- Изокет-ретард (таблетки 20-60 мг) 40-120 мг/сутки на 2 приема до купирования болей (цена 394 руб.).
Наркотические аналгетики
- морфин (раствор 1%-1,0) внутривенно 2,0 мг, затем, если боль не прошла по 2,0 мг каждые 15-20 мин. до купирования боли (цена 570 руб.).
Бета-адреноблокаторы
- бисопролол (таблетки 2,5-10 мг) 10 мг/сутки на 1 прием, длительно (цена 245 руб.).
- метопролол (таблетки 50 мг, ампулы 1%-5,0 мл), 50 мг/сутки, длительно (цена 44 руб.)
- карведилол (таблетки 6,25-12,5 мг) 25 мг/сутки на два приема, длительно (цена 85-90 руб.).
Антиагреганты
- ацетилсалициловая кислота (таблетки 500 мг) применяются лекарственные формы без кишечнорастворимого покрытия, принимают 150 -300 мг/сутки однократно, в разжеванном виде (цена 5-30 руб.).
- тикагрелор (таблетки 90 мг), однократно дают 180 мг, а затем 180 мг/сутки на 2 приема (цена 4500 руб.).
- клопидогрел (таблетки 75 мг), нагрузочная доза 300 мг, поддерживающая доза 75 мг/сутки однократно (цена 260-743 руб.).
Антикоагулянты прямого действия
- НФГ (флаконы по 5000 МЕ), НФГ вводят внутривенно струйно из расчета 70 ЕД./кг веса, но не более 5000 ЕД., а затем капельно 12 ЕД./кг/ч, но не более 1000 ЕД./ч, дальнейшее назначение введение назначают индивидуально, исходя из данных коагулограммы (цена 350 руб.).
- эноксапарин (шприц 0,2-0,4 мл) подкожно 1 мг/кг веса каждые 12 часов (цена 1400-4015 руб.)
Тромболитики
- тенектеплаза (Метализе) – препарат, используемый на догоспитальном этапе, вводится внутривенно струйно в зависимости от веса пациента (30-50 мг), цена – 59000-60000 руб.

- алтеплаза (Актилизе) используется только в стационаре на фоне инфузии гепарина, вначале вводят 15мг струйно, а затем не более 85 мг капельно (цена 17000-30000руб.)
Народные методы
ОКС с подъемом ST – смертельно опасное состояние, требующее экстренной медицинской помощи. Все действия врача расписаны поминутно в соответствующих протоколах, отступление от протокола недопустимо. Народные средства при ОКС не применяются.
Позже, когда будет выставлен окончательный диагноз и состояние больного стабилизируется, возможно, как дополнительная терапия, применение некоторых фитопрепаратов:
- настой фенхеля: 10 гр. плодов фенхеля заливают 200 мл воды и нагревают на водяной бане. Настаивают 8-10 часов. Принимают 30 мл/сутки на 3 приема;
- отвар листьев крапивы: сушеные листья крапивы заливают водой (100мл на 1 столовую ложку травы), выдерживают на огне без кипячения 15 минут, принимают 200мл/сутки на 4 приема.

- настой боярышника: 2 столовые ложки плодов засыпают в литровый термос и заливают горячей водой, настаивают 8-10 часов, принимают 200 мл/сутки (2-3 недели).
Прочие методы
При ОКС альтернативные методы лечения не используются. Когда состояние больного станет стабильным, возможно применение следующих методик:
Гемосорбция и плазмаферез.
Метод используется, когда комплексная терапия нестабильной стенокардии не дает результатов.
При этом отмечается:
- улучшение реологических показателей крови;
- снижение количества атерогенных фракций липидов;
- снижение наклонности крови к тромбообразованию.
Обычно проводят 3-4 процедуры с недельным перерывом между ними.
Ультрафиолетовое облучение крови
В стерильных условиях у пациента берут кровь из вены и помещают ее в кювету аппарата, где она подвергается ультрафиолетовому облучению. После чего кровь вводится в вену пациента
Положительный эффект достигается:
- снижением вязкости крови;
- подавление свертывающей и активация противосвертывающей активности крови.
Проводят 3-5 процедур с интервалом в сутки
Внутривенное лазерное облучение крови
В вену вводится игла, к которой присоединяется световод от прибора, который запускается в необходимом режиме.
В результате процедуры:
- уменьшается вязкость крови;
- уменьшается содержание в плазме атерогенных липидов;
- уменьшается агрегация тромбоцитов;
- возрастает антиоксидантная активность крови.
Курс 3-5 сеансов через день
Возможные осложнения
ОКС, особенно с подъемом сегмента ST, – тяжелое состояние, требующее немедленной терапии.
Если эта помощь не будет оказана, то возможно развитие опасных для жизни состояний:
- внезапная коронарная смерть;
- кардиогенный шок;
- острая левожелудочковая недостаточность (отек легких);
- развитие тяжелых аритмий.
Но даже если больной ОКС с подъемом сегмента ST выживет, разовьются опасные хронические состояния (ССН тяжелых степеней, тяжелые формы ИБС, рецидивирующие формы аритмий), которые могут привести к инвалидности и к смерти.
Видео об ОКС
Про острый коронарный синдром:
Источник
