Q инфаркт миокарда левого желудочка
В современной кардиологии одним из самых опасных и тяжелых состояний является инфаркт миокарда. Причем чаще всего случается поражение левого сердечного желудочка. Своевременно оказанная помощь позволяет не только спасти жизнь пациенту, но и максимально восстановить сердце. Как выглядит острый инфаркт миокарда передней стенки левого желудочка и других его зон, подробно разбираем в статье ниже.
Что такое инфаркт миокарда?
Сердце — это большой мышечный орган, создающий нормальное кровоснабжение всего организма. Благодаря постоянным ритмичным сокращениям ток крови является непрерывным и поставляет ко всем органам и системам достаточное количество кислорода и иных полезных микроэлементов. Однако часто на фоне ишемической болезни сердца (недостаточного питания кровью некоторых его отделов) происходит резкий стеноз (сокращение) коронарной артерии. А именно она питает миокард. В результате такого недополучения питания случается инфаркт миокарда, то есть остановка работы одного или нескольких его отделов. В результате окружающие миокард ткани сердца подвергаются некрозу (отмирают). По МКБ болезнь относят к разделу I21 (болезни сердечно-сосудистой системы).
Инфаркт миокарда левого желудочка
Чтобы уяснить, как выглядит инфаркт левого желудочка, желательно иметь общее представление о структуре сердца в целом. Так, сердце имеет несколько слоев тканей:
- Эндокард. Это ткани, выстилающие все отделы и полости сердца. Толщина эндокарда, состоящего из соединительной ткани и волокон, не более 0,5 мм.
- Миокард. Слой мышц, благодаря которому и происходит сокращение сердца. Основной состав миокарда — это клетки-кардиомиоциты. Они не только отвечают за сократительную способность сердца, но и с оптимальной скоростью передают биоэлектрические импульсы.
- Эпикард. Это соединительная ткань, которая плотно прилегает к миокарду.
Когда случается сердечный удар, ткани отмирают на разную глубину в зависимости от типа и стадии удара. И именно поэтому в зависимости от глубины некроза классифицируют инфаркты:
- Интрамуральный. Некроз тканей происходит только в толще миокарда.
- Трансмуральный. Некротизируются ткани на всю глубину (чаще такой инфаркт бывает крупнноочаговым).
- Субэпикардиальный. Затрагивает миокард только в области его примыкания к эпикарду.
- Субэндокардиальный. Ткани отмирают в миокарде на уровне стыка с эндокардом.
Важно: чаще всего у пациента случается именно инфаркт миокарда левого сердечного желудочка и межжелудочковой перегородки (МЖП) ввиду недостаточного их кровоснабжения по природе. Затронуты некрозом могут быть как передняя/задняя, так и нижняя/верхняя стенки.
Инфаркт передней стенки левого желудочка
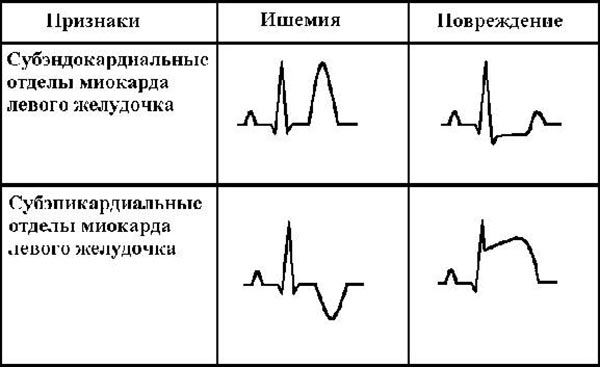
При любом типе крупноочагового инфаркта на ЭКГ (электрокардиограмме) в расшифровке будет вырисовываться зубец Q, являющийся патологическим. Поэтому часто крупноочаговые приступы носят название Q-инфаркт. Здесь стоит отметить, что Q-инфаркт миокарда передней стенки левого желудочка чаще случается на фоне произошедшей закупорки именно передней артерии, которая ответвляется от коронарной артерии слева. В основном при таком переднем или же переднебоковом ударе в электрокардиографических расшифровках будут отмечены такие изменения:
| Q-зубец | Его амплитуда равна или чуть выше колебательной линии зубца R. |
| R-зубец | Ниже или вровень со значением Q. |
| Т-зубец | Отрицателен |
| Сегмент ST | Отмечен в динамике подъема |
Инфаркт нижней стенки левого желудочка
Крупноочаговый инфаркт миокарда нижней стенки левого желудочка чаще всего происходит из-за нарушенной пропускной способности только правой коронарной артерии. Чаще всего это возникает из-за тромбирования просвета артерии. Подобный тип удара имеет очень стремительное развитие. Спустя буквально несколько часов от старта приступа все последствия будут для пациента уже крайне опасными вплоть до летального исхода. На ЭКГ также отмечаются патологический ST-сегмент и зубец Q.
Инфаркт задней стенки левого желудочка
Как правило, инфаркт миокарда задней стенки левого желудочка (ЗСЛЖ) вызывает некроз тканей в этой области сердца. Некроз наступает уже буквально через полчаса от начала приступа. В большинстве случаев поражение задней стенки левого желудочка сложнее поддается диагностике в отличие от поражения некрозом передней стенки. По статистике, более половины подобных приступов на кардиограмме не видны. Чаще всего врач-кардиолог может увидеть лишь признаки стенокардии.
Диагностика инфаркта миокарда
При диагностике инфаркта применяют несколько основных методов обследования пациента:
- Анализ крови. В ней можно выявить миоглобин (белок, который транспортирует кислород к клеткам) примерно через 5–6 часов от начала инфаркта. К тому же через 8–10 часов у пациента в крови выявляют повышенную более чем на 50 % активность креатинфосфокиназы. Она позже снижается до нормального уровня (примерно через два дня).
Важно: чтобы исключить вероятность инфаркта, активность креатинфосфокиназы отслеживают трижды через каждые 5–8 часов. И только при трех подряд отрицательных результатах диагноз «инфаркт» не подтверждается.
- Электрокардиограмма (эхокардиограмма). Этот вид обследования дает врачу полное представление о состоянии здоровья сердца пациента. В расшифровках видны все возможные патологические зубцы/сегменты и пр., возникающие на фоне сердечного удара.
- Ангиография коронарная. Подразумевает введение рентгеноконтрастного вещества в кровь и дальнейшее отслеживание работы всех сосудов и артерий сердца посредством рентгеновского аппарата. На снимке будут видны все зоны стеноза или тромбирования сосудов, что даст возможность врачу выбирать метод оперативного вмешательства (при необходимости).
Помимо перечисленных методик врач может использовать и дифференциальную диагностику. А точнее — отследить состояние пациента по таким важным признакам:
- Интенсивность и периодичность боли. При инфаркте ее не удается купировать даже нитроглицерином.
- Изменения болевых ощущений при смене положения тела.
Только комплексная и быстрая диагностика дает врачу возможность адекватно оценить состояние больного и назначить грамотную терапию.
Купирование острого приступа инфаркта миокарда
Острый приступ инфаркта должны купировать только сотрудники неотложной помощи. До их приезда можно лишь оказать пострадавшему посильную первую помощь при возникновении симптомов патологии. Сделать нужно следующее:
- Устранить причину волнения пациента.
- Усадить больного и снять все сдавливающие шею и грудь предметы одежды.
- Обеспечить приток свежего, но не холодного воздуха в помещение.
- Дать аспирин (больной должен обязательно его разжевать и запить).
- Под язык предложить таблетку нитроглицерина.
- На конечности положить теплые грелки.
- Отслеживать ЧСС и АД.

Лечение мелкоочагового и крупноочагового инфаркта
Любой инфаркт лечится только в стационаре в отделении кардиологии. Здесь по отношению к пациенту могут быть проведены все стандартные лечебные или реанимационные действия.
Реанимация
В случае потери человеком сознания или остановки его сердца медики проводят реанимационную терапию по восстановлению сердечного ритма. С этой целью используют дефибриллятор, который позволяет опять запустить главный орган человека в работу. Если удается восстановить работу сердца, после этого вводят пациенту раствор 5 % гидрокарбоната натрия в объеме 170 мл.
Важно: если дефибриллятора нет, пациенту могут ввести внутривенно хлорид калия (5–10%-ный раствор) и далее проводить непрямой массаж сердца. Также можно проводить пациенту непрямой массаж сердца на жесткой поверхности параллельно с искусственным дыханием до приезда скорой помощи. Показан и перикардиальный удар в область сердца. Часто это хорошо помогает.
Терапевтическое лечение
Как только состояние пациента стабилизируется, проводят медикаментозную терапию. Она включает в себя использование препаратов таких групп:
- Антикоагулянты. Предотвращают образование тромбов.
- Тромболитики. Позволяют успешно расщепить уже имеющиеся тромбы.
- Бета-адреноблокаторы. Делают работу сердца более экономичной на фоне его недостаточного кровоснабжения.
- Обезболивающие. Снимают болевой синдром.
- Успокоительные. Убирают чувство паники, в результате которого адреналин ухудшает работу и без того уставшего сердца.
- Стабилизаторы сердечного ритма.
Хирургическое лечение
При низкой эффективности медикаментозной терапии пациенту показано хирургическое вмешательство. Используют две методики:
- Аортокоронарное шунтирование. Принцип операции заключается в создании новых кровоснабжающих сердце путей в обход пострадавших от стеноза или тромбирования. Часто в качестве шунтов выступают бедренная вена или грудная.
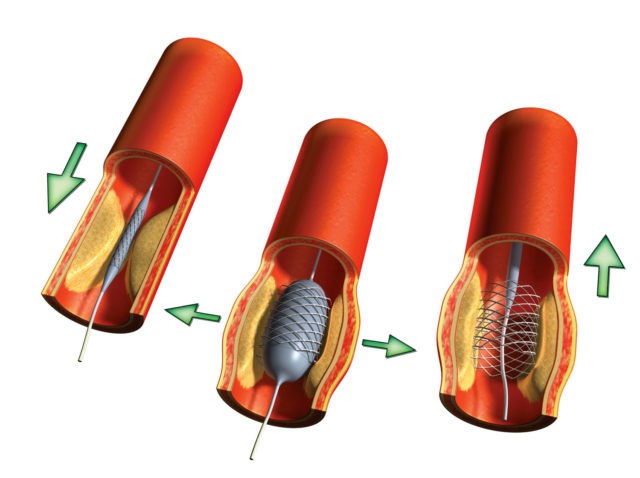
- Баллонная ангиопластика (стентирование). При такой операции врач с помощью искусственного баллона, введенного в просвет вены, раздувает пораженный сосуд и потом закрепляет результат методом установки стента (специальной сетки, удерживающей стенки сосуда в заданном положении).
Народные рецепты
После грамотно проведенной медикаментозной или хирургической терапии в период реабилитации пациент может использовать народные средства для восстановления работы сердца. Применяют такие способы:
- Отвар боярышника. Ягоды заваривают в термосе, как чай, и пьют готовый напиток в течение дня. Еще больше рецептов из боярышника мы собрали здесь.
- Земляника и шиповник. Берут по 50 граммов шиповника и листьев земляники и все это погружают в 500 мл кипяченой воды. Томят на водяной бане около 15 минут. После полного охлаждения цедят. Готовый объем средства доводят до 500 мл с помощью кипяченой воды. Пьют по 50–100 мл дважды в течение дня.
- Мед и сок моркови. Смешивают сок и мед в соотношении 1 стакан на 1 столовую ложку и пьют после приема пищи 2–3 раза в течение дня.
Важно: при язве в острой форме и при энтерите такое лечение противопоказано.
- Ежевика сизая. Из листьев растения готовят отвар. Листья в количестве 2 столовых ложек запаривают 500 мл кипятка и выдерживают не менее 2 часов. Затем все цедят и принимают в теплом виде по 0,5 стакана, предварительно смешав с медом.
Реабилитация
Реабилитационный период длится для каждого пациента с диагнозом «инфаркт» от 4 месяцев и более в зависимости от степени поражения сердца. Реабилитационные мероприятия включают в себя:
- медикаментозную терапию;
- физиотерапевтические процедуры;
- диетотерапию;
- помощь психолога;
- посильные физнагрузки.
Важно: в стационаре пребывание пациента, как правило, занимает от 1 до 3 недель. Все изменения в состоянии пациента врач записывает в историю болезни.
Прогноз
Формально каждый пациент, переживший инфаркт, является инвалидом. Поскольку, если некрозом поражен даже малейший отдел сердца, это уже нарушает процесс питания всего организма кровью и вызывает определенные осложнения. Но прогноз в любом случае будет зависеть от зоны и обширности поражения сердца некрозом, глубины очага поражения, общего физического состояния больного человека и его возраста. Также немаловажную роль при прогнозировании играют и сопутствующие хронические болезни у пациента. Чем их больше и чем они сложнее, тем большей будет вероятность рецидива и повторного уже обширного инфаркта.
Важно: при успешной реабилитации и соблюдении всех рекомендаций врача пациент вполне может продолжать вести привычный образ жизни, приспособившись к новым условиям работы своего организма.
Профилактика
С целью профилактики сердечных приступов нужно заботиться о своем здоровье постоянно и смолоду. Для этого следует:
- отказаться навсегда от табака в любой форме и от алкоголя;
- вести активный образ жизни;
- правильно питаться (с исключением из рациона жирной и жареной пищи);
- правильно организовать режим полноценного отдыха и труда;
- создавать благоприятный эмоциональный фон.
Важно осознавать, что забота о собственном здоровье только в наших руках. Поэтому всегда лучше предотвратить беду, чем потом бороться с ее страшными последствиями.
Источник
Инфаркт миокарда – одно из самых опасных заболеваний сердечно-сосудистой системы, имеющее летальность до 35%. Я убежден в том, что статистические показатели можно заметно улучшить, если больные будут владеть простыми навыками распознавания признаков патологии и оказания первой помощи. Здесь я хочу рассказать о ведущих клинических симптомах болезни, диагностике и лечении. Эти знания однажды могут спасти жизнь.
Что это такое
Начнём с определения. Инфаркт миокарда представляет собой некроз сердечной мышцы, возникший в результате острого нарушения кровоснабжения органа. Главным фактором является длительность ишемии. Если боль, обусловленная недостатком питания сердца, превышает 15-20 минут, то необратимых изменений не избежать. В 99,9% случаев развивается инфаркт левого желудочка, так как именно он берёт на себя всю основную нагрузку.
По объёму вовлечённых тканей выделяют:
- крупноочаговый или инфаркт миокарда с зубцом q;
- мелкоочаговый или инфаркт миокарда без зубца q.
При наличии зубца Q на электрокардиограмме патологию называют Q-инфарктом миокарда.
Причины
В норме сердце получает кровь посредством коронарных сосудов.
Выделяют целый ряд факторов, из-за которых гемодинамика может быть нарушена:
- Атеросклеротическое поражение венечных артерий, питающих сердце. Кроме сужения просвета сосудов наблюдается изъязвление бляшек и наложение в данных очагах тромботических масс, которые ещё больше усугубляют ситуацию, приводя практически к полной окклюзии.
- Острый тромбоз артерий. Тромбы чаще всего образуются в венах нижних конечностей на фоне длительной гиподинамии или варикозной болезни.
- Длительный спазм коронарного русла, который возникает на фоне целого спектра патологий центральной нервной системы (черепно-мозговые травмы, систематические стрессы, невроза и т.п.)
Врачи так же выделяют целый ряд факторов риска, способствующих развитию сосудистой катастрофы:
- сахарный диабет;
- гипертоническая болезнь или симптоматическая артериальная гипертензия;
- вредные привычки (курение, злоупотребление алкоголем и наркотиками);
- ожирение (индекс массы тела выше 30);
- малоподвижный образ жизни;
- дислипидемия (повышение общего холестерина и ЛПНП);
- мужской пол;
- возраст более 45 лет.
Больше информации о факторах рисках и том, как с ними бороться, читайте по ссылке.
Я уверен, что у вас имеется минимум несколько подобных критериев. Если их вовремя не устранить (большинство из них корригируемые), то в будущем не избежать такого грозного осложнения, как инфаркт миокарда. Пожалуйста, не забывайте, что чем раньше начата профилактика, тем меньше риск развития серьезной патологии.
Классификация
Принципов систематики данного заболевания множество и они различаются в разных странах. Остановимся на основных типах, которые имеют практическое значение.
В зависимости от этапа развития некроза выделяют следующие стадии:
- Острейшая – до 6 часов от начала развития. Именно в этот период можно попытаться устранить причину окклюзии коронарных артерий, что приведёт к полному восстановлению жизнедеятельности кардиомиоцитов.
- Острая – от 6 часов до 2 недель.
- Подострая – от 14 дней до 2 месяцев.
- Период рубцевания. Продолжается до 5-10 лет, в ряде случаев может наблюдаться пожизненно.
Классификация заболевания по стадиям основана на ЭКГ-признаках. С тонкостями диагностики мы разберёмся позднее.
К сожалению, статистика показывает, что второй вариант встречается лишь в 20% случаев. При мелком очаге поражения функции миокарда практически не нарушаются, а вероятность развития фатальных осложнений (аневризма с тампонадой сердца, острая сердечная недостаточность) близка к нулю. Все больные быстро возвращаются к привычной жизни. Бывали случаи, когда они самостоятельно сбегали из отделения.
Клиническая картина
Симптоматика заболевания крайне разнообразная.
В продромальном периоде (несколько часов до сосудистого осложнения) больных может беспокоить:
- гипертонический криз;
- приступ нестабильной стенокардии (при наличии ИБС в анамнезе);
- эпизоды аритмий;
- изменение общего состояния (взволнованность, резкие головные боли, повышенная потливость).
Любые изменения состояния организма (особенно в возрасте от 45 лет и при наличии серьёзных сердечно-сосудистых заболеваний) должны насторожить. Всегда рекомендую своим больным в таких ситуациях бросить все дела, присесть или прилечь на кровать, а затем измерить артериальное давление и пульс. При наличии нарушений – принять соответствующие медикаменты, заранее рекомендованные лечащим врачом, или вызвать бригаду скорой помощи.
Типичная клиническая картина сходна практически у всех пациентов.
Боль
Болевой синдром носит интенсивный характер и всегда локализуется за грудиной. Может наблюдаться иррадиация в левое плечо и предплечье, лопатку. Реже развивается дискомфорт в горле и эпигастральной области.
Важный признак – длительность болей свыше 15 минут и полное или частичное отсутствие эффекта от приёма «Нитроглицерина». Если у вас наблюдаются подобные симптомы – срочно вызывайте скорую помощь. Ни в коем случае нельзя принимать анальгетики. Они могут смазать картину боли и обеспечить мнимое благополучие, при котором некроз будет продолжать бессимптомно прогрессировать.
Нарушение функций сердца
При q-образующем инфаркте миокарда могут иметь место признаки сердечной недостаточности со стороны малого (одышка до 40 дыхательных движений в минуту, малопродуктивный кашель с прожилками крови) или большого (отёки ног, бледность кожных покровов, акроцианоз, эпизоды потери сознания) кругов кровообращения.
В зоне некроза часто оказываются зоны проведения импульсов, которые обеспечивают сокращение и расслабление органа.

ЭКГ при инфаркте миокарда
При этом чаще всего наблюдаются:
- экстрасистолия;
- фибрилляция предсердий;
- АВ-блокады любой степени;
- остановка сердца.
Практика показывает, что при развитии таких осложнений вероятность смертельного исхода возрастает в несколько раз, так как значительно нарушается местная и общая гемодинамика.
Большую опасность представляют собой атипичные формы инфаркта миокарда:
- Абдоминальная – боли в верхних отделах живота, тошнота, рвота,вздутие. Признаки напоминают обострение гастрита или панкреатита.
- Астматическая. При таком варианте быстро нарастает одышка, напоминая симптоматику бронхиальной астмы.
- Безболевая. У больных имеется только слабость и различные проявления осложнений (изменение окраса кожных покровов, угнетение сознания). Типична для лиц с сахарным диабетом.
- Церебральная – головокружения, нарушения сознания, бред, галлюцинации.
- Периферическая. При данной форме боли в области сердца отсутствуют полностью, но могут наблюдаться в прочих участках тела: левый мизинец, нижняя челюсть, шейно-грудной отдел позвоночника.
- Отёчная. В течение нескольких минут нарастают отёки ног и внутренних полостей с развитием асцита, гепатомегалии.
При наличии патологий со стороны сердечно-сосудистой системы любое изменение поведения организма должно насторожить вас. Хоть частота развития подобных форм низкая (за последний год встречал около 20 таких больных, что составляет 1-2% от общего потока поступающих), не обращать внимания на них нельзя.
Диагностика
Ведущим методом распознавания заболевания является ЭКГ, который может быть выполнен после приезда скорой помощи.

Точки наложения электродов при снятии электрокардиограммы
Изменения кривой отличаются в зависимости от стадии инфаркта миокарда.
Период | Проявления |
Острейший | Подъём сегмента ST, зубец Q остаётся положительным. |
Острый | Появление патологического Q, уменьшение амплитуды зубца R, замедление подъёма сегмента ST по сравнению с предыдущей стадией. Tлибо сглажен (располагается на изолинии), либо отрицательный. |
Подострый (время начала рубцовых изменений) | Зубец Q остаётся, ST приходит в нормативное расположение (на линии), T–резко отрицательный. |
Рубцовый | Наличие Q, зубец T постепенно возвращается на изолинию. |
Совет специалиста
Сейчас существует множество электронных браслетов, которые кроме показа времени и подсчёта шагов позволяют регистрировать ЭКГ в нескольких отведениях (как правило, в двух). Точки приложения электродов представлены на фото.
Если вы хотите самостоятельно распознать инфаркт миокарда, то просто сравните, похожа ли линия на электрокардиограмме на кошачью спинку, где зубец R является головой кота, сегмент ST – спиной, а правая часть контура T – опущенным хвостом. Посмотрите на изображения. Всё крайне просто, не так ли? Q-инфаркт миокарда будет отличаться лишь наличием патологического зубца.
Большое значение имеет выявление локализации очага некроза. Его легко обнаружить, зарегистрировав вышеописанные изменения в определённых отведениях:
- боковая стенка – I, aVL,V5, V6;
- перегородка – V3;
- передняя область – I, V1 и V2;
- нижняя стенка – II,III, avF;
- верхушка – V
Попутно, при изучении электрокардиограммы, определяются различные нарушения ритма.
Следует отметить, что инфаркт без зубца q имеет некоторые отличия. Вольтаж (дистанция подъёма или опущения) элементов ЭКГ значительно менее выражены, а главный признак крупноочагового поражения (Q) отсутствует.
Лабораторная диагностика
Существуют и другие методы, подтверждающие наличие диагноза. К ним относят:
- Общий анализ крови (наблюдается лейкоцитоз, повышение СОЭ);
- Тропониновый тест – маркёр некроза поперечно-полосатой мускулатуры. Однако он так же будет положительным, при поражении любой скелетной мышцы.
Оба метода могут подтвердить наличие инфаркта миокарда лишь спустя 6-8 часов и выполняются на стационарном уровне после госпитализации больного.
Инструментальная диагностика
Обычно одними лабораторными тестами дело не ограничивается. Дополнительную помощь может оказать коронография – введение контрастного вещества в коронарные артерии, которое визуализируется на рентгенограмме. Метод позволяет оценить локализацию очага поражения, степень окклюзии, а так же принять решение относительно дальнейшего лечения.
Первая помощь
Если у Вас или ваших близких случилась подобная неприятная ситуация – не паникуйте.
Можно предпринять определённый ряд действий, которые помогут облегчить общее состояние:
- Вызвать бригаду скорой медицинской помощи.
- Уложить больного на кровать с приподнятым изголовьем или подложить под спину и шею подушки.
- Обнажить грудную клетку, открыть окна. Нужно как можно больше свежего воздуха.
- Каждые 5 минут давать под язык «Нитроглицерин» или «Нитроспрей». Важно обязательно контролировать давление перед новой дозой нитропрепаратов. Если оно ниже 100/60 мм. рт. ст. или близко к этим цифрам, то оказание медикаментозной помощи следует прекратить. Нужно так же следить за ЧСС, чтобы она не превышало 100 ударов/мин.
- Дать «Аспирин» в дозе 300 мг.
Ни в коем случае не следует употреблять обезболивающие средства и прочие медикаменты. Они могут исказить картину боли и привести к более тяжёлым последствиям.
Лечение
Если специалисты после осмотра и проведения ЭКГ установили диагноз: «Инфаркт миокарда», то они экстренно госпитализируют больного, оказывая неотложную помощь в медицинской карете:
- «Ацетилсалициловая кислота» 0,3, если она не была дана ранее;
- «Бисопролол» 0,0125;
- «Морфин» 1 мл 1% раствора – для купирования болевого синдрома;
- «Атропин» 0,1% 1 мл – при признаках гипотонии и брадикардии;
- «Клопидогрель» 0.3;
- «Гепарин» — 70 ЕД на каждый килограмм массы тела пациента, но не более 4 000 ЕД;
- кислородотерапия – при одышке или других признаках дыхательной недостаточности.
Больной доставляется в реанимационное отделение кардиохирургического стационара. Если с момента инфаркта прошло менее 6 часов – проводится системный или локальный тромболизис. На более поздних сроках – аорто-коронарное шунтирование или постановка стенка.
В больнице назначается симптоматическая терапия.
Методы лечения:
- Предупреждение развития аритмий. Используются b-блокаторы («Метопролол», «Атенолол», «Карведилол»), антагонисты кальциевых каналов («Верапамил», «Амиодарон», «Нифедепин»).
- Профилактика тромбоэмболических осложнений («Гепарин», «Ксарелто», «Клексан»).
- Обезболивание («Фентанил» и «Дроперидол»).
- Предотвращение повторной ишемии миокарда («Нитроглицерин», «Изосорбида динитрат»).
После выхода из реанимации (2-3 сутки) назначается строгая диета с уменьшением пищи по объёму и её калорийности. Исключаются острые, жареные, жирные блюда. Приёмы еды должны быть частыми – до 6-8 раз в день.
Личный опыт показал, что больные, которые не пытались купировать ангинозные боли самостоятельно, а срочно обратились за медицинской помощью, имеют более хорошие шансы на благоприятный исход. В 10% случаев наблюдается полное восстановление сердечной мышцы.
Клинический пример
Встречаются ситуации, когда клиническая картина инфаркта миокарда настолько слабо выражена, что больные не придают ей должного значения и не обращаются за помощью к специалистам.
Больная Д. 59 лет. Пришла ко мне на приём с жалобами на частые загрудинные боли, появление отёков ног и увеличение живота в объёме, одышку при ходьбе на маленькие дистанции.
При физикальном обследовании выявлено повышение артериального давления (165/105 мм.рт.ст.), акроцианоз, отёки ног и асцит. Выслушиваются влажные хрипы в лёгких (нижние отделы), акцент IIтона над аортой. Левая граница сердца смещена влево (на 2 см кнаружи от среднеключичной линии).
В ходе обследования был поставлен диагноз: «ИБС. Стабильная стенокардия напряжения. 3ФК. Состояние после инфаркта миокарда. ГБ 3 ст. АГ 2 ст. Р4. Н2б. ДЛЖ, микроальбуминурия».
Основополагающими методами диагностики были:
- ЭКГ (перегрузка правых отделов сердца, ГЛЖ, рубцовые изменения после ИМ);
- Эхо-КГ (гипокинезия передней и боковой стенки левого желудочка, ДЛЖ и ГЛЖ);
- ОАМ (микроальбуминурия – 0.03 г/л);
- обзорная рентгенография ОГК (застойные явления в лёгких, повышение КТИ).
Получается, что больная в прошлом (около 4-5 лет назад) перенесла инфаркт миокарда с поражением переднебокового отдела левого желудочка. Терапия назначена не была, участки сердца перестали адекватно работать, что привело к застою в малом и большом кругах кровообращения за счёт массивного ремоделирования миокарда. Рекомендованы препараты: «Эналаприл», «Гидрохлортиазид», «Нитроглицерин – при болях за грудиной», «Изосорбида динитрат», «Месидол», «Курантил». Подобная терапия замедлит патологические изменения и продлит жизнь пациентке.
Таким образом, патология представляет серьёзную проблему, способную забрать человеческую жизнь. При инфаркте миокарда, особенно подтверждённом обилием клинических признаков, следует срочно начать оказание первой помощи, предварительно вызвав бригаду врачей. Только уверенные действия и полное спокойствие дают надежду на успех.
Источник
