Проверить на риск инсульта

Инсульт всегда происходит внезапно. Чаще всего тогда, когда занимаемся своими повседневными делами. Симптомы зависят от степени повреждений. Но есть все некоторые симптомы, которые должны насторожить и побудить немедленно обратиться за помощью.
Наиболее распространенные симптомы инсульта
Хотя они действительно очень характерны, многие люди не могут их правильно распознать. Когда происходит инсульт, в первую очередь страдают клетки, которые формируют систему, ответственную за движение, речь или чувство.
Источник: https://www.google.ru/imgres
Именно по этой причине инсульт проявляется внезапным параличом ног, рук и часто также проблемами с речью. Это симптомы, которые должны сигнализировать о том, что происходит что-то плохое, и необходимо обратиться за помощью.
ПРИМЕЧАНИЕ: Если инсульт затрагивает правую сторону мозга, симптомы проявляются на левой стороне. И наоборот, если с левой стороны, то симптомы проявляются с правой. Это очень характерный симптом для инсульта.
Наиболее распространенные симптомы инсульта включают в себя:
- онемение конечностей на одной стороне тела;
- нарушения речи;
- нарушения зрения;
- внезапная сильная головная боль.
Симптом, который часто наблюдается, – это характерная походка, которую сравнивают с походкой человека в алкогольном опьянении.
Как проявляется ишемический инсульт
Перед тяжелым инсультом часто возникают сильные боли и головокружение, нарушение чувствительности в некоторых частях тела. В случае ишемического инсульта симптомы накапливаются в течение нескольких дней. В сосуде головного мозга образуется тромб, и именно он ответственен за ухудшение состояния.
Как проявляется геморрагический инсульт
Наиболее распространенные симптомы геморрагического инсульта включают в себя:
- нарушения сознания;
- проблемы с дыханием;
- потеря сознания.
К этому добавляются очень сильные, трудно переносимые головные боли. Могут быть судороги или рвота. Во время геморрагического инсульта может произойти остановка сердца.
Как узнать, что человека приступ инсульта
Если видите вышеупомянутые симптомы у человека в вашем окружении, не ждите. Зовите на помощь немедленно. Ниже представлен простой тест, который позволит определить, перенес ли этот человек инсульт.
- Попросите человека поднять руки над головой. Если одна рука поднимается, а другая не может, очень вероятно, что мы имеем дело с инсультом.
- Попросите улыбнуться. Если улыбка появляется только с одной стороны, а угол рта с другой стороны опускается, вероятно, инсульт.
- Попросите повторить простое предложение. Если человек не может это сделать, можно быть уверенным, что нужно немедленно вызывать скорую помощь.
Поделитесь этими знаниями со своими друзьями – эти советы могут спасти чью-то жизнь!
Уважаемые читатели! Статья носит информационный характер. Не забудьте проконсультироваться с врачом или соответствующим специалистом.
Что еще почитать:
Инсульт: 10 советов по снижению риска
Какие симптомы могут рассказать о наличии у вас тромба
Шесть странных симптомов, которые могут указывать на приближающийся приступ мигрени
10 признаков, которые могут указывать на проблемы со щитовидной железой
10 симптомов, которые могут говорить о проблемах с печенью
Подписывайтесь на канал “Гармония здоровья”. Тогда никогда не пропустите свежие публикации!
Понравилась статья, поделитесь информацией со своими друзьями в соцсетях и поставьте лайк.
Источник
О повышении угрозы «болезней века» могут сигналить несколько основных параметров
Фото: Shutterstock
– У медиков есть понятие «смертельный квартет», – говорит известный медицинский телеведущий, врач-кардиолог Александр Мясников. – Это повышение холестерина, сахара, давления и объема талии.
Если эти параметры выходят за пределы нормы, у человека повышается риск главных «болезней века», которые чаще всего становятся причиной преждевременной смерти в современном мире. А именно, растет угроза инфаркта, инсульта, рака и сахарного диабета 2-го типа. Вместе с врачами разных профилей мы составили список с нормами самых важных показателей, по которым каждый может проверить себя и сориентироваться — в какой группе риска он находится.
ХОЛЕСТЕРИН: ХОРОШИЙ, ПЛОХОЙ, ОБЩИЙ
Есть три основных показателя: общий холестерин, липопротеины низкой плотности, ЛПНП (их также называют «плохим» холестерином) и липопротеины высокой плотности, ЛПВП («хороший» холестерин).
Норма общего холестерина и ЛПНП отличается для разных людей и зависит от того, есть ли у конкретного человека другие факторы риска: гипертония, лишний вес, возраст 45+.
– Если все эти три условия налицо, нужно следить, чтобы уровень общего холестерина в крови не превышал 4,5 ммоль/л, – поясняет врач-эндокринолог, доцент кафедры эндокринологии лечебного факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова, кандидат медицинских наук Юрий Потешкин. – Если факторов риска нет, то нормой считается показатель до 5,5 ммоль/л.
«Плохой» холестерин у здорового человека должен быть меньше 3,36 ммоль/л, говорит врач-эндокринолог, генетик, эксперт международного биомедицинского холдинга «Атлас» Лариса Бавыкина.
Если же пациент находится в группе высокого риска сердечно-сосудистых заболеваний, в том числе высока угроза инфаркта и инсульта, то уровень «плохого» холестерина должен быть не более 2,6 ммоль/л; а при очень высоком риске – максимум 1,8 ммоль/л, предупреждает профессор кафедры кардиологии, функциональной и ультразвуковой диагностики, директор Института клинической медицины им. Н.В. Склифосовского Сеченовского университета, доктор медицинских наук, врач-кардиолог Филипп Копылов.
Нормы «хорошего» холестерина таковы:
– не менее 1,2 ммоль/л для женщин,
– более 1 ммоль/л для мужчин.
«Отлично, если хороший холестерин превышает значение 1,5 ммоль/л. Он защищает наши сосуды от образования атеросклеротических бляшек», – добавляет Лариса Бавыкина.
НА ЗАМЕТКУ
По международным стандартам рекомендуется проверять свой уровень холестерина раз в год, начиная с 45 лет. А если человек ведет сидячий образ жизни, имеет лишний вес, страдает от стрессов, у членов семьи были ранние инфаркты и инсульты (в возрасте до 50 лет), то нужно сдавать анализ крови на холестерин, начиная с 30 — 35 лет.
ГЛЮКОЗА В КРОВИ: НАТОЩАК, ПОСЛЕ ЕДЫ И ГЛИКИРОВАННЫЙ ГЕМОГЛОБИН
В Интернете можно встретить много разных версий о нормах уровня глюкозы в крови. Самые достоверные данные мы получили у директора Института диабета Национального медицинского исследовательского центра эндокринологии, академика РАН, доктора медицинских наук, врача-эндокринолога Марины Шестаковой.
Якорь – Уровень глюкозы в крови натощак <6 ммоль/л – норма.
– Глюкоза в крови натощак 6,1 – 7 ммоль/л – гипергликемия. Это еще не диабет, но уже опасное повышение уровня глюкозы. Повод обратиться к врачу-эндокринологу.
– Показатель глюкозы натощак 7,1 и более ммоль/л – сахарный диабет.
«Оптимальным считается показатель 3,3 – 5,5 ммоль/л натощак, а после еды глюкоза у здоровых людей не поднимается выше 7,8 ммоль/л», – добавляет врач-терапевт, кардиолог, кандидат медицинских наук, советник генерального директора Фонда международного медицинского кластера Ярослав Ашихмин.
Кроме того, существует анализ крови на гликированный гемоглобин — это среднесуточный показатель глюкозы в крови в течение последних трех месяцев.
– Уровень гликированного гемоглобина в крови до 6% – норма; до 6,4% – состояние предиабета; выше 6,5% – диагноз «диабет 2-го типа», – поясняет Марина Шестакова.
ВАЖНО – Простой анализ крови на сахар, как его называют в народе, не всегда может быть показательным. Самое точное исследование для диагностики диабета – анализ крови на гликированный гемоглобин, – подчеркивает профессор Шестакова. – Мы советуем сдавать такой анализ ежегодно как минимум тем, у кого есть три самых весомых фактора риска: ожирение, гипертония и повышенный уровень холестерина.
Можно сдать этот анализ либо самостоятельно, за свой счет (средняя стоимость – 600-800 руб.), либо бесплатно по полису ОМС, если выдаст направление врач-эндокринолог.
ДАВЛЕНИЕ: НОРМА, ЦЕЛЕВОЕ И ЗАВИСИМОСТЬ ОТ ВОЗРАСТА
– Если вы хотите глубже разбираться в состоянии своего здоровья, то имейте в виду: есть понятие «норма давления» и так называемое целевое давление, – рассказывает профессор Сеченовского университета, доктор медицинских наук, врач-кардиолог Филипп Копылов. – Нормы это градация, на основании которой врачи ставят диагноз. Но гораздо важнее знать уровни целевого давления. Это показатели, которые должен иметь человек в том или ином возрасте. Именно этих цифр нужно добиваться, в том числе, в результате лечения.
– Для людей моложе 65 лет целевое систолическое (верхнее) давление находится в рамках между 120 и 130 мм рт ст, диастолическое (нижнее) – 70-80 мм рт ст.
– Для лиц старше 65 лет целевое давление 130 — 140 мм рт ст верхнее и 70 — 80 мм рт ст нижнее.
! Это то, к чему нужно стремиться. Если есть превышения, человеку нужно обратиться к врачу и начать принимать меры, чтобы добиться целевого давления для своего возраста.
БУДЬ В КУРСЕ
Таблетки от гипертонии нужны не сразу
– Когда начинать прием лекарств, зависит не только от уровня давления, – поясняет профессор Копылов. – Врач должен оценить целый комплекс факторов риска у конкретного пациента. В частности, нужно выяснить: есть ли у пациента уже поражение сердца, сахарный диабет и ожирение. А также пол: у мужчин риск выше. Если пациентка женщина и трех перечисленных факторов риска у нее нет, то при умеренно повышенном уровне давления — до 150 — 159 верхнее и до 99 нижнее — медикаментозную терапию, как правило, сразу назначать не рекомендуется. Сначала в течение 3 — 6 месяцев нужно попытаться изменить образ жизни — исследования и практика показывают, что это может привести к нормализации давления без приема препаратов. И только если мы увидим, что изменение образа жизни не даст эффекта, ставится вопрос о подборе лекарств.
ЛИШНИЙ ВЕС: ИНДЕКС МАССЫ ТЕЛА И ОБЪЕМ ТАЛИИ
Избыточный вес один из самых серьезных факторов риска для всех «болезней века», предупреждают врачи. Исследования показали, что лишние килограммы повышают угрозу и рака, и инсульта, и сахарного диабета.
Степень опасности определяется по индексу массы тела (ИМТ).
Чтобы посчитать его, берем свой рост в метрах, возводим в квадрат. А потом массу тела в кг делим на полученную цифру.
– Если ИМТ попадает в промежуток 18,5 — 24,9, то у вас идеальные значения: как для женщин, так и для мужчин, – радует врач-эндокринолог, генетик, эксперт международного биомедицинского холдинга «Атлас» Лариса Бавыкина.
Дальше расклад такой:
– индекс массы тела от 24,9 до 29,9 – «просто» избыточный вес, его нужно снижать, но пока это еще не медицинский диагноз;
– ИМТ от 30 до 35 – ожирение 1-й степени, полноценный диагноз, требующий обязательного приема мер (то есть худеть надо уже железно, без вариантов);
– ИМТ от 35 до 40 — ожирение 2-й степени,
– ИМТ от 40 и выше — ожирение 3-й степени, или «морбидное». Такое ожирение больше других связано со смертельными заболеваниями.
«Если индекс массы тела находится в промежутке 25 — 28, возможен нюанс: у тех, кто активно занимается силовыми видами спорта, накачивает мышцы, повышенный ИМТ может быть связан не с лишним жиром, а с внушительной мышечной массой», – поясняет Лариса Бавыкина.
Поэтому еще одним важным показателем является объем талии.
– С точки зрения сердечно-сосудистых рисков для мужчин критическая отметка – 102 см и больше, для женщин – 88 см и больше, говорит кардиолог Филипп Копылов.
– С точки зрения поддержания гормонального баланса оптимальный объем талии для мужчин — до 94 см, а для женщин — до 80 см, добавляет врач-эндокринолог Лариса Бавыкина.
КСТАТИ
Те, кто занимается силовыми видами спорта и имеют повышенный индекс массы тела благодаря «горе» мышц, могут столкнуться с опасным явлением. Когда вы качаете мышцы, то накачиваете не только бицепсы и трицепсы, но и сердечную мышцу, миокард. В ряде случаев это может способствовать нарушению работы сердца, предупреждают врачи. Поэтому кардиологи советуют поклонникам фитнеса с большими силовыми нагрузками не реже раза в год делать УЗИ сердца для оценки толщины сердечной мышцы.
Источник

Своевременная диагностика острого нарушения мозгового кровообращения важна не только с медицинской точки зрения, но и с социальной. Сегодня статистика стойкой утраты трудоспособности в результате инсульта сместилась в сторону людей активного возраста от 35 до 65 лет.
Предотвратить и обезвредить
Инсульты часто имеют предвестники – симптомы, на которые человек не всегда обращает внимание. А ведь именно они должны стать поводом, чтобы регулярно проходить профилактические медицинские осмотры и обследования у невролога и кардиолога. К группе повышенного риска относятся диабетики, гипертоники и те, у кого отмечаются признаки атеросклероза и сердечной патологии.
Большая часть инсультов носит ишемический характер. Их патогенез напрямую связан с кардиальными проблемами, а именно с аритмиями. Геморрагический инсульт чаще бывает следствием артериальной гипертензии и патологических изменений стенок сосудов.
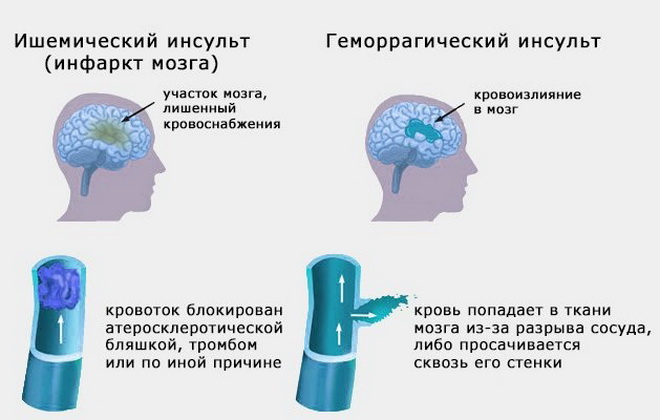
Чтобы предотвратить мозговую катастрофу врачу нужно видеть состояние пациента в динамике, поэтому так важно хотя бы раз в год делать обследования сосудов головного мозга и сердца:
- холтеровское мониторирование (суточная ЭКГ) у больных с мерцательной аритмией более информативно, чем обычная электрокардиограмма;
- ультразвуковая допплерография (УЗДГ) сосудов головного мозга позволит держать под контролем их состояние и своевременно принимать меры.
О том, где и как проверить сосуды головы подробно расскажет лечащий врач.
Ранняя диагностика
Своевременная диагностика инсульта имеет большое значение для минимизации его последствий. Важно чтобы сам больной и его близкие могли распознать первые признаки. На начальной стадии начинается сильная головная боль и головокружение, затем присоединяется тошнота и рвота. Далее они могут сопровождаться:
- онемением конечностей с одной стороны;
- покраснением кожи и склер;
- жаром и сильной потливостью;
- урежением пульса;
- нарушением движений, речи и чувствительности.
В этом случае необходима срочная помощь врача. Он ставит предварительный диагноз, проведя дополнительно тест на инсульт – FAST (лицо-рука-речь-время). Он просит пациента:
- Улыбнуться. Если у человека инсульт, улыбка получается кривая, так как нарушается двигательная активность лицевых мышц.
- Вытянуть перед собой руки. Признак инсульта – пораженная рука полностью не поднимается или начинает опускаться.
- Сказать что-нибудь. Во время инсульта у больной может терять способность разговаривать.
Показатель «время» означает, что чем раньше будет оказана помощь, тем меньше последствий повлечет за собой инсульт.
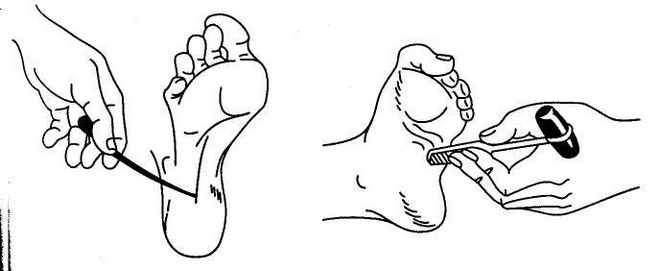
Для диагностики инсульта на догоспитальном этапе показательным также является симптом Бабинского. Рукояткой медицинского молоточка врач проводит по внешней стороне стопы пациента, плавно закругляя линию под пальцы. Нормальная реакция – это их рефлекторное сгибание. Если же во время теста большой палец выпрямляется, а остальные раздвигаются в сторону, значит, у больного поражена кора головного мозга. И причиной этого может быть инсульт.
Однако в дифференциальной диагностике инсульта тест на синдром Бабински не используется, так как он может с одинаковой достоверностью говорить о рассеянном склерозе, опухоли мозга и других серьезных патологиях центральной нервной системы.
Кроме того оцениваются:
- глазодвигательные и зрительные нарушения;
- положение языка (при инсульте он сдвинут в сторону);
- симметричность лицевых складок (лобных, носогубных и уголков рта).
- способность к глотанию и звучность голоса;
- двигательные нарушения (верхняя и нижняя проба Барре);
- чувствительность на разных сторонах тела.
Проводится простой тест на координацию – пациента просят указательным пальцем дотронуться до кончика носа. О нарушении координации также свидетельствует походка на широко расставленных ногах.
Дифференциальная диагностика инсультов
Дифференциальная диагностика двух видов инсульта чрезвычайно важна для назначения лечения. Они отличаются не только клиническими проявлениями. Разные данные показывают и инструментальные исследования. Для диагностики любого инсульта используют:
- компьютерную томографию, она необходима для определения типа инсульта и объема кровоизлияния;
- МРТ дает более точную картину, но из-за продолжительности процедуры ее используют реже;
- диффузно-взвешенную томографию, показывающую участок мозга с нарушенным кровообращением, диагностика занимает всего несколько минут;
- церебральную ангиографию — инвазивный способ, дающий полную картину состояния сосудов, наличие и локализацию тромбов и аневризм.
В дополнение обязательно проводят исследование сердца с целью выявления патологий, способствующих образованию эмболоопасных тромбов. Исследование включает:
- УЗИ сердца;
- суточный мониторинг ЭКГ;
- ЭКГ;
- ЭХО КГ.

Особенности клинических проявлений ишемического и геморрагического инсульта
Разница в симптоматике:
| Признаки | Ишемическая форма | Геморрагическая форма |
|---|---|---|
| Скорость развития болезни | Постепенное начало с утренним или ночным проявлением | Резкое начало в момент физической активности или психического напряжения |
| Внешний вид | Обычный | сильное покраснение лица; |
| непроизвольное подергивание век или их смыкание; | ||
| усиленное выделение пота | ||
| Головная боль, сопровождающаяся тошнотой и рвотой | Иногда | Часто, особенно при субарахноидальном кровоизлиянии (САК) |
| Поражение одной стороны тела, онемение, очаговое изменение мышечного тонуса | Явно выражены | Выражены при кровоизлиянии в мозг, отсутствуют при САК |
| Состояние сознания | Постепенное нарастание нарушения сознания | Может быстро наступить кома |
| Потеря сознания | Возможна кратковременная | Часто бывает продолжительной |
| Повышенное давление | Да | Иногда |
| Частичный паралич или ослабление мышц | Чаще всего с самого начала развития инсульта | Редко |
| Судороги и повышенная двигательная активность | Редко | Да |
| Проблемы с речью | Да | Иногда |
| Сетчатка глаза | Чистая | Наблюдается кровоизлияние |
Одним из видов оценки неврологического статуса пациента являются тест на менингеальный синдром. Для геморрагического инсульта (особенно САК) он иногда является единственными диагностирующими клиническим признаком:
- сильное напряжение затылочных мышц (пациент не может прижать подбородок к груди);
- в положении лежа больной не может разогнуть в колене ногу, согнутую в бедре под прямым углом;
- при попытке в положении лежа поднять голову у него непроизвольно сгибаются ноги в бедрах и коленях;
- пассивное сгибание одной ноги в бедренном суставе вызывает непроизвольное сгибание другой ноги.
Разница в анализах
Также для дифференциальной диагностики ишемического и геморрагического инсульта используется пункция спинномозговой жидкости (ликвора). При ишемии ликвор бесцветный, при кровоизлиянии в нем есть примесь крови.
Обязательно делается коагулограмма – анализ крови на свертываемость. При ишемическом инсульте в остром состоянии повышается способность крови к растворению тромбов. Во время геморрагического характерны следующие изменения:
- повышается свертываемость крови;
- повышается устойчивость к гепарину;
- усиливается образование фибриногена;
- повышается способность тромбоцитов к склеиванию и прикреплению к стенкам сосудов;
- мембраны эритроцитов теряют эластичность.

Таким способом организм отвечает на «несанкционированное» кровотечение. В общем анализе крови также наблюдаются изменения, позволяющие распознавать ишемический и геморрагический инсульт.
В первом случае изменения касаются лейкоцитарной формулы, повышен гемоглобин и количество эритроцитов. Во втором — лишь незначительный лейкоцитоз и снижение количества лимфоцитов.
Дифференциальная инструментальная диагностика
Диагностика инсульта с помощью инструментальных методов позволяет точно поставить диагноз – инсульт ишемический или геморрагический.
Способы исследования одинаковы, но фиксируют разные результаты:
| Метод исследования | Результаты при ишемическом инсульте | Результаты при геморрагическом инсульте |
|---|---|---|
| Электрокардиография | Ишемия миокарда, наличие аритмии | Увеличение отделов сердца |
| Осмотр глазного дна | Атеросклеротические изменения сосудов | Кровоизлияния |
| ЭХО-энцефалография | Срединное эхо без смещения | срединное эхо смещено в сторону здорового полушария; |
| признаки повышения внутричерепного давления и отека мозга | ||
| Компьютерная томография (в первые часы развития инсульта) | Эффективна примерно в 60% случаев | 100% диагностика |
| МРТ | дает изображение зоны некроза; | |
| позволяет установить нарушение ликвородинамики | ||
| дает картину места кровоизлияния и гематомы; | ||
| выявляет отек мозга; | ||
| показывает попадание крови в ликвор |
Для диагностики ишемического инсульта информативной также является УЗДГ сосудов головного мозга. Допплерография показывает наличие бляшек и гемодинамическую значимость сужения сосудов. Также можно определить скорость и направление кровотока.
В целом диагностировать инсульт любой формы помогает:
- электроэнцефалография;
- ангиография с контрастом под контролем рентгена (в основном проводится перед нейрохирургическим вмешательством).
Дифференциальная диагностика инсульта и других неврологических патологий
Симптоматика инсульта часто бывает схожей с другими заболеваниями. Как диагностировать инсульт с полной достоверностью? Ведь ошибка может стоить пациенту жизни.
Инфаркт миокарда
Его первые симптомы могут быть сходны с признаками инсульта, но при этом неврологический статус больного остается нормальным.
Черепно-мозговая травма
Она всегда подразумевает травматическое повреждение.
Эпилепсия
Начало инсульта может протекать с потерей сознания и приступом, похожим на эпилептический. В этом случае отслеживаются аналогичные эпизоды в анамнезе и проводится электроэнцефалограмма.
Токсические энцефалопатии
Они обычно сопровождают острые отравления (алкоголем, угарным газом). При внешнем сходстве состояния отсутствуют очаговые неврологические признаки или их проявление минимально.
Метаболические нарушения
Гипергликемия с признаками кетоацидоза или резкое падение сахара в крови (гипоглекимя) могут давать картину, схожую с ишемическим инсультом. Также аналогичные состояния возможны при тяжелой печеночной и почечной недостаточности, сопровождающейся уремией. Во всех случаях проявление очаговых поражений головного мозга минимальны. Достоверную картину дает развернутый биохимический анализ крови. Также могут быть явно выражены признаки полинейропатии. Обязательно делается анализ крови на сахар.
Менингит
Диагностировать инсульт позволяет анализ цереброспинальной жидкости. Кроме того, как любое инфекционное заболевание менингит сопровождается высокой температурой.
Рассеянный склероз
Гемипарезы, характерные для ишемического инсульта могут возникать при быстром течении рассеянного склероза. В пользу него говорит молодой возраст пациента, отсутствие гипертонии и аналогичные неврологические проявления в прошлом.
Мигрень
Сильные приступы мигрени зачастую сопровождаются тошнотой, рвотой, не говоря уже о страшной головной боли. Симптоматика схожа с субарахноидальным кровоизлиянием. Но от мигрени его отличает отсутствие ригидности мышц шеи и затылка.
Опухоли головного мозга
Разрастаясь, опухоль начинает сдавливать окружающие ткани, что приводит к окклюзии сосудов и повышению внутричерепного давления. Картина похожа на геморрагический инсульт. Однако при опухолевом процессе не происходит раздражение оболочек мозга, нет менингеальных симптомов.
Дифференциальная диагностика учитывает и тот факт, что подобные состояния при других заболевания наступают без предвестников, характерных для инсульта.
Источник

