Пройти реабилитацию после инсульта в красноярске
Найдена информация об 1 подходящем медицинском центре. Реабилитация в клинике после инсульта в клиниках города – цены и отзывы. Как проходит восстановление после последствий инсульта? Медицинская реабилитация больных после ишемического и геморрагического инсульта.
- Как проходит реабилитация после инсульта?
- Восстановление лежачего больного
- Реабилитация пожилых людей
- Где пройти восстановление инсультным пациентам?
Постинсультное состояние ― как восстановиться?
Медицинская реабилитация необходима всем пациентам, перенесшим инсульт. Она включает комплексное физическое и психологическое восстановление. Задача специалистов ― скорректировать возникшие нарушения в работе нервной системы и исправить угнетенное состояние психики.
Врачи рекомендуют начинать нейрореабилитацию как можно раньше, желательно уже через 12 часов после приступа. От этого зависит, насколько хорошо восстановится утраченная функция. Чем позже начнется реабилитация, тем труднее будет вернуть прежнее состояние здоровья.
На сайте Med.Firmika.ru расскажем о программе реабилитации после инсульта и ее специфике для разных групп больных. Также вы узнаете о медицинских реабилитационных центрах и особенностях их работы.

Что входит в программу реабилитации после инсульта?
Реабилитация инсультных больных включает систему мероприятий, которые направлены, в первую очередь, на преодоление дефекта, из-за которого возникло физическое или сенсорное ограничение. Если его нельзя полностью устранить, врачи делают все необходимое, чтобы сгладить нарушение и улучшить качество жизни пациента. Лечение помогает научиться в новых условиях ухаживать за собой и вернуться к трудовой деятельности.
Нейрореабилитация включает следующие направления:
- Общий уход. Человеку назначают правильное питание, специально обученный средний медперсонал регулярно проводит гигиенические процедуры;
- Восстановление утраченных функций. Специалисты разного профиля помогают, восстановить движения, память, речь и другие пострадавшие функции;
- Поддерживающая медикаментозная терапия. Назначают необходимые препараты, в зависимости от вида инсульта и общего состояния после приступа.
Существуют общий и индивидуальный план реабилитации. Общее лечение назначают всем обязательно, в него входят медикаменты и некоторые процедуры. Индивидуальный план составляют, когда есть дефект, который требует дополнительного внимания и лечения: нарушение глотания, речи, зрения, слуха, двигательной способности, чувствительности, координации и мышления.
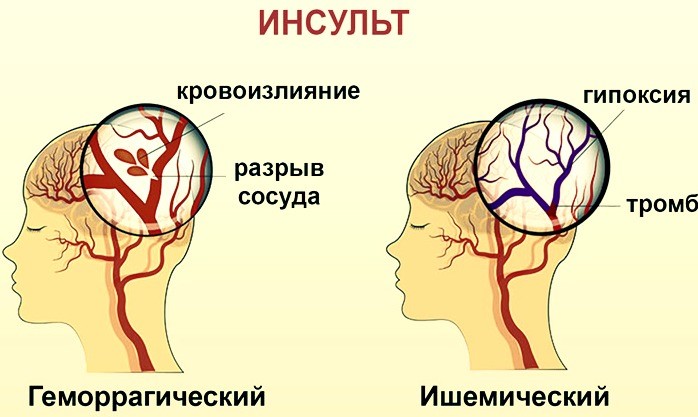
На выбор плана нейрореабилитации влияет также вид инсульта:
- Ишемический легче поддается восстановлению, в некоторых случаях требует операции на сосудах, кровоснабжающих головной мозг;
- Геморрагический ― самая тяжелая форма, которая связана с кровоизлиянием в мозг, требует более длительной и активной нейрореабилитации;
- Спинальный, при котором необходима дополнительная ортопедическая помощь, чтобы зафиксировать позвоночник и создать благоприятные для его восстановления условия, так как патология возникает из-за серьезных болезней или травм спинного мозга и позвоночника.
Нейрореабилитация после инсульта основана на мультидисциплинарном принципе, то есть с больным работает бригада разных специалистов: невролог, кардиолог, физиотерапевт, врач-ЛФК, клинический психолог, психиатр, логопед, эрготерапевт и ортопед. Ведение больных с инсультом целой бригадой специалистов снижает смертность и нарушение трудоспособности в среднем на 30%.
В стационаре пациент лечится в течение нескольких месяцев, иногда до полугода и дольше. После выписки курс реабилитации продолжают уже в амбулаторных условиях.
Специфика реабилитации лежачего больного
Инсульт часто приводит к обездвиживанию пациента, когда большую часть времени он находится в лежачем положении. Помимо общего восстановления здесь важно следить за тем, чтобы не появлялись пролежни. Для этого медработники периодически изменяют положение больного в постели, ежедневно обрабатывают кожу противомикробными растворами и мазями, кладут специальные салфетки от пролежней и назначают физиотерапию.
В медицинских центрах лежачим пациентам выделяют необходимые устройства для ходьбы или инвалидные коляски для перемещения. Проводят регулярную лечебную физкультуру и массаж, чтобы поддерживать обездвиженные конечности и предупредить их контрактуру или патологическое сгибание.
Как проходит реабилитация пожилых людей после инсульта?
После 65 лет инсульт вызывает более глубокие поражения головного мозга, поэтому полностью восстановить утраченные функции удается не всегда. Успех нейрореабилитации у пожилых напрямую зависит от качества профессионального ухода.
Медперсонал обращает особое внимание на предупреждение осложнений: следит за органами дыхания, правильным питанием, опорожнением кишечника и мочевого пузыря. При признаках воспаления назначают общую и местную терапию, чтобы избежать дыхательных и мочевых инфекций.

Где можно пройти реабилитацию после инсульта?
Всем пациентам с инсультом необходимо пройти полный курс реабилитации в инсультном отделении. Постинсультная реабилитация в домашних условиях противопоказана, так как врачи не смогут круглосуточно отслеживать состояние больного, а качество и способы терапии сильно ограничены.
Восстановление инсультных больных проводится в:
- Государственных реабилитационных центрах по госзаказу, который обычно действует только для тяжелых больных.
- Частных медицинских клиниках по реабилитации: они могут быть специализированными и неспециализированными. В первых проходят восстановление только больные с неврологическими расстройствам. В центрах общего профиля наряду с другими отделениями есть и реабилитационное, предназначенное специально для больных с сосудистыми заболеваниями головного мозга.
При выборе частного центра, обращайте внимание на квалификацию врачей, а также на то, есть ли в штате все специалисты, которые требуются для полноценной реабилитации, и прошли ли они специальную подготовку. Также важно, чтобы в клинике было установлено современное оборудование для диагностики и лечения.

Автор статьи:
Мариам Арутюновна Арутюнян
Копирайтер информационного портала Firmika.ru.
Специализация на переводах и авторских статьях по медицине и стоматологии.
Источник
В Центре нейрореабилитации ФГБУ ФСНКЦ ФМБА России реабилитация пациентов, перенесших острые нарушения мозгового кровообращения (ОНМК), ведется в течение многих лет. ОНМК (инсульт) – представляет острое нарушение мозгового крововбращения, характеризующееся внезапным развитием очаговых и/или общемозговых симптомов, которые сохраняются более 24 часов или приводят к смерти больного при исключении иного генеза заболевания.
Показания для проведения нейрореабилитации пациентов, перенесших инсульт
- госпитализируются пациенты, перенесшие ОНМК, ОНСК давностью не более 2-х лет, с сохраняющимся неврологическим дефицитом (парезы, параличи, нарушения речи, координаторные нарушения)
Противопоказания для проведения реабилитации
- онмк, перенесенное более 2-х лет назад
- отсутствие реабилитационного потенциала
- инфекционные заболевания (включая гнойные процессы и венерические заболевания) в острой или заразной формах
- туберкулез
- хронические инфекционные заболевания на стадии прогрессирования, генерализации
- контагиозные дерматозы
- эпилепсия с частыми тяжелыми эпиприступами, не поддающимися коррекции
- декомпенсированный сахарный диабета
- злокачественные новообразования (за исключением прооперированных объемных образований и спинного мозга
- мозговых оболочек, с доказанным отсутствием продолженного роста, рецидива)
- наличие трахеостомы
- выраженные когнитивные нарушения
- психомоторное возбуждение
- апаллический синдром
- наличие пролежней
- обострение любых хронических заболеваний
- острые воспалительные заболевания
- сердечная недостаточность выше iia
- прогрессирующая стенокардия
- перенесенный менее чем 1 год назад инфаркт миокарда
- нарушение ритма сердца высокой градации
- заболевания легких с дыхательной недостаточностью
- язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения, при наличии язвенного кровотечения в анамнезе, госпитализация возможна не ранее чем через 6 месяцев
- хроническая почечная недостаточность более ii ст
- при наличии в анамнезе тромбоэмболических осложнений госпитализация возможна не ранее чем через 6 месяцев
- осложненные формы варикозного расширения вен нижних конечностей
- полиартриты различной этиологии с нарушением функции суставов, выраженным болевым синдромом
- наличие показаний к оперативному вмешательству или применению других специальных методов лечения
- неустраненная компрессия спинного мозга или недостаточная консолидация перелома позвоночника
- все формы наркомании и алкоголизма
- кахексия любого происхождения
- кровотечения различного происхождения (часто повторяющиеся и обильные)
- флеботромбозы любой локализации
- тэла в анамнезе
- другие заболевания, препятствующие применению комплекса восстановительного лечения, необходимого больным
- пациенты не госпитализируются с температурой, катаральными явлениями
При обнаружении по прибытии в Центр сокрытых противопоказаний для проведения нейрореабилиатции, ОТДЕЛЕНИЕ ОСТАВЛЯЕТ ЗА СОБОЙ ПРАВО ОТКАЗАТЬ ПАЦИЕНТУ В ГОСПИТАЛИЗАЦИИ
Пакет документов необходимых для госпитализации:
1. Паспорт
2. Полис ОМС
3. Направление на госпитализацию:
- направления для жителей г.Красноярска, Красноярского края (скачать);
- направления для жетелей других регионов РФ (скачать);
заверенное печатью, с указанием:
- организации, куда направляется пациент (ФГБУ ФСНКЦ ФМБА России, неврологическое отделение, нейрореабилитация);
- развернутого диагноза, включая сопутствующие заболевания;
- коротким описанием неврологического статуса;
- заключением терапевта с развернутым терапевтическим диагнозом.
4. Выписка из амбулаторной карты, включающая в себя результаты параклинического дообследования:
- ЭКГ не позднее 7 дней перед оформлением направления;
- анализа крови и мочи (не позднее 14 дней);
- сахар крови(не позднее 14 дней);
- флюорограмма грудной клетки (либо рентгенографии легких) в течение текущего года (это исследование не заменяет анализ мокроты на БК!);
- кровь на RW в течение текущего года;
- кал на яйца глистов (в течение года);
- для женщин осмотр гинеколога – не позднее 12 месяцев до госпитализации.
5. Выписка из стационара где пациент проходил лечение в остром периоде ОНМК.
6. Протокол МРТ или КТ исследований головного мозга.
Лечение проводится в рамках установленных медико-экономических стандартов. Вопрос о возможности проведения курса реабилитации решает комиссия врачей с учетом имеющихся показаний и противопоказаний на основании предоставленной документации и осмотра пациента.
Для решения вопроса о госпитализации необходимо предварительное ознакомление специалистов центра с медицинской документацией (выписки из других стационаров, протоколы обследований) – отправляются по факсу 8 (391) 262-40-28. Убедительная просьба указывать в документах контактные номера телефонов!
Дата госпитализации согласовывается с заведующим неврологическим отделением. Неврологическое отделение № 1 8 (391) 257-93-29, Неврологическое отделение № 2 8 (391) 227-27-35, Неврологическое отделение № 3 8 (391) 274-31-68.
Госпитализация пациентов, нуждающихся в постороннем уходе, возможна только при обеспечении ухода третьими лицами (родственники, сиделки, социальные работники). Койко-место для ухаживающих не предоставляется. Проблема проживания, питания ухаживающих решается ими самостоятельно.
Госпитализация в центр проводится с 09.00 до 12.00. В приемном покое по адресу Карла Маркса 34 Б (неврологические отделения №№ 2, 3), Коломенская, 26 (неврологическое отделение № 1).
Для иногородних пациентов: по прибытии в город Красноярск, встреча больных нашим Центром не осуществляется. Возможно решение этой проблемы самостоятельно. Социальное такси в Красноярске работает с понедельника по пятницу, с 9.00 до 18.00, по предварительной записи (не позднее, чем за трое суток до дня обслуживания). Заявки принимаются с 9.00 до 16.00 по телефону 8 (391) 202-41-31. Первая платная скорая помощь также оказывает услуги перетранспортировки: 8 (391) 203-03-03, https://www.2-03-03-03.ru/ceny.
Пациенту необходимо иметь при себе предметы гигиены, удобную для занятий одежду и обувь, памперсы, разовые впитывающие пеленки (при необходимости).
Источник
Нарушение мозгового кровообращения (НМК) занимает значительное место в неврологической клинике. Лечение последствий инсульта нередко связано с большими трудностями и это требует не только анализа структуры болезни, особенностей течения основного заболевания, но и выявления сохранившихся цепей функций, на которые можно опираться при лечении инсульта.
Широкая распространенность сосудистых патологий головного мозга, частота НМК ставят перед неврологами задачу внедрения системы восстановления нарушенных вследствие инсульта функций.
Устранение у больных постинсультных дефектов, обучение их самообслуживанию и приспособлению к трудовой и социальной деятельности в новых условиях составляет сущность реабилитации.
Реабилитация опирается на биологические, психологические, социально-экономические, морально-этические и научно-медицинские основы. Реабилитация больных, перенесших мозговой инсульт, строится прежде всего на основе положений, общих для всех больных, независимо от того, что является причиной возникновения инсульта. К таким положениям относятся:
- Раннее начало восстановительной терапии;
- Систематичность и длительность терапии;
- Поэтапное построение восстановительного лечения с учетом характера нарушений функции на каждом этапе болезни;
- Комплексность всех видов восстановительного лечения (медикаментозного, лечебной гимнастики, массажа, физиотерапии и т.д.);
- Поощрение больного к активному участию в реабилитационных мероприятиях.
Наиболее высоким уровнем реабилитации является уровень восстановления. К такому уровню принадлежат возобновление незадействованных важных движений, повышение силы в мышцах, реализующих эти движения. Лечебные мероприятия должны предусматривать, кроме фармацевтических препаратов, массаж и лечебную гимнастику. Таким образом, основным механизмом, на основе которого достигается уровень восстановления, является расторможенность нервных элементов, вследствие чего восстанавливаются и улучшаются двигательные функции.
Другим уровнем реабилитации, очень важным в неврологической практике, является компенсация. Это выработанная в процессе развития живого организма способность других здоровых систем взять на себя функции поврежденных. Причина возникновения компенсации заключается в несоответствии между требованием среды и возможностями больного. Поэтому центральное значение в компенсаторной приспособляемости играет вся центральная и периферическая нервная система. Восстановительные мероприятия, направленные на компенсацию нарушенной функции, предусматривают предупреждение патологических условий, которые могут возникнуть в процессе обратного развития дефекта. Важна профилактика развития контрактур, поэтому важным является применение специальных корректирующих упражнений. Следует помнить, что в основе компенсаторной перестройки никогда не удается достичь полного восстановления функций к исходному состоянию (из-за мозговой катастрофы). Движения на уровне компенсации уже изменены и дефективны. Оба этих уровня – восстановление и компенсация – относятся к медицинской реабилитации.
И важнейшим уровнем реабилитации является реинтеграция. Это социальная адаптация больного к окружающей среде, когда медицинская реабилитация иногда не дает эффекта и задача здесь только одна и главная – приспособить пациента к самообслуживанию, трудоустройству, спортивным занятиям и положительным психологическим настройкам.
Возникновение у больного органического дефекта и исключение его из привычной активной жизни всегда являются для него тяжелой психической травмой. А медленное восстановление нарушенных функций может разочаровать больного и привести его к потере веры в свое выздоровление, к развитию чувства собственной неполноценности. Очень важно привлечение самого пациента к сознательному, активному участию в осуществлении восстановительных мероприятий. Это требует создания системы поэтапной психотерапии, которая будет способствовать мобилизации личности больного для устранения его постинсультных проблем и возвращению к социальной деятельности.
Для достижения этой цели важное значение имеет принцип партнерства, то есть содружество и взаимное доверие между больным, врачом, средним и младшим медперсоналом и специалистами-реабилитологами.
Упражнения на улучшение активности в повседневной жизни – это частое вмешательство, которое проводят трудотерапевты в реабилитации после инсульта. Вмешательства могут быть разделены на личную активность (самообслуживание) и расширенную активность. В целях содействия восстановлению после инсульта трудотерапевты используют процесс анализа активности по классам повседневной активности так, чтобы они были доступными, но сложными. Это может также включать предложения и упражнения с применением адаптивного оборудования, которое компенсирует потерю способности быть активным в повседневной жизни.
Систематический обзор (1258 пациентов) обнаружил, что личная активность в тренировке повседневной деятельности, оказываемая специалистами по трудовой терапии, эффективна для повышения самостоятельности больных после перенесенного инсульта.
Некоторых больных с инсультом отправляют в гериатрические реабилитационные палаты для получения трудотерапии и физиотерапии или только физиотерапии. Длительность каждой программы составляет примерно 3 часа в день в течение около восьми недель. Исследование показало, что личная активность в тренировке повседневной деятельности с помощью трудотерапии в рамках стационарной комплексной программы реабилитации после инсульта эффективнее, чем программы реабилитации после инсульта без трудотерапии. Другое исследование, где сравнивали 30 больных, выполнявших упражнения с применением адаптационного оборудования дома после выписки с 23 пациентами, которые не выполняли после выписки никаких упражнений, показало, что выполнение упражнений с использованием адаптационного оборудования в повседневной жизни более эффективно, чем применение оборудования без выполнения упражнений.
Больным с инсультом рекомендуется личная тренировка навыков повседневной деятельности посредством трудового терапевта. В частности рекомендуются:
- Ортез голеностопный;
- Индивидуальные вмешательства;
- Физическая тренировка ходьбы;
- Упражнения на повторение задачи;
- Тренировка мышечной силы для улучшения силы мышц;
- Повышенная интенсивность реабилитации.
Также рассматриваются:
- Упражнения на беговой дорожке для пациентов, которые могут ходить самостоятельно;
- Функциональная электростимуляция свисания стопы;
- Электромеханическая тренировка ходьбы.
Электромеханическая поддержка для тренировки ходьбы часто предлагается некоторым больным при наличии необходимого оборудования и компетентных специалистов в использовании этого оборудования. Отдельные больные при использовании средств для ходьбы могут получить уверенность. Если средства для ходьбы улучшают передвижение, равновесие, качество жизни и независимость или уменьшают риск падения после перенесенного инсульта, они могут обеспечить экономически эффективное вмешательство. Однако средства для ходьбы могут иметь обратное влияние на передвижение и независимость при ходьбе (без помощи средств). В настоящее время недостаточно доказательств для оценки этих возможных последствий. Средства для ходьбы рассматриваются только после всесторонней оценки потенциальных преимуществ и вреда при ходьбе в зависимости от стадии восстановления больного и его общего состояния.
Укрепление мышц.
Доказательства трёх систематических обзоров поддерживают вывод, что упражнения для укрепления мышц полезны для улучшения силы мышц. Доказательств недостаточно, чтобы обобщить выводы об относительной эффективности конкретных методов укрепления для мышц. Также недостаточно доказательств, чтобы определить, есть ли связь с силой мышц и функциональными результатами, в то же время существует ряд доказательств, которые позволяют предположить, что вмешательство на укрепление мышц не имеют обратного влияния на спастику. Тренировка мышечной силы рекомендуется, когда определенной целью лечения является улучшение мышечной силы.
Три систематических обзора показали, что увеличение интенсивности восстановления благоприятно влияет на функциональные результаты, в том числе на передвижение. Положительный эффект был достигнут при увеличении примерно вдвое «стандартной» физиотерапии и трудотерапии. Среднее время терапии составляет приблизительно 45 минут физиотерапии + 14 минут трудотерапии в день. В испытаниях «увеличенная интенсивность» приравнивается в среднем до около 16 часов дополнительной терапии для каждого конкретного больного. Увеличение до 16 часов (что имеет место в соответствующих эпизодах лечения) было минимумом, необходимым для достижения улучшения результатов. Однако отмечены значительные различия по объему терапии, которая предоставлялась отдельным больным, в отдельных исследованиях и в определенный период.
В основном полученные доказательства могут применяться у больных в первые шесть месяцев после инсульта. Если терапия считается безопасной, любая возможность увеличить ее интенсивность для улучшения передвижения обычно используется.
Успех реабилитационных мероприятий зависит прежде всего от требовательности и терпения самого пациента, от его характера и желание быстрее выздороветь и встать на ноги. Наряду с таким больным обязательно должны быть родственники. В их обязанности входит поддерживать и ободрять больного человека. Постинсультный больной может стать слезливым и раздражительным. Поэтому родные должны концентрировать внимание больных на положительных примерах других больных, которые выздоровели после инсульта и вернулись к полноценной жизни.
Больной, который верит в свое исцеление, выздоравливает гораздо быстрее, чем те люди, которые не имеют веры.
Источник
