Профилактика инфаркта миокарда первичная и вторичная дипломная работа
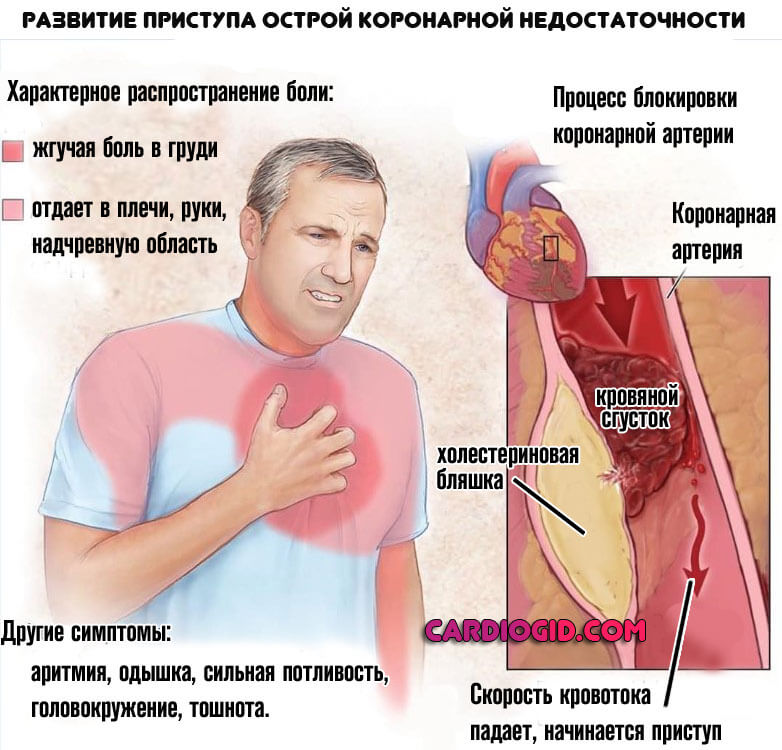
Неотложные состояния кардиологического характера считаются одной из основных причин ранней смерти пациентов любого возраста. Ключевой контингент — лица чуть за 40.
В последние годы в развивающихся странах отмечается тенденция к росту молодых людей с острой коронарной недостаточностью, что, по всей видимости, связано со слабым вниманием к собственному здоровью, отсутствием раннего скрининга и малым количеством времени на посещение врачей.
Инфаркт миокарда — летален почти в 40-60% ситуаций, обширные формы имеют стопроцентную смертность или чуть ниже, но случаи выживания, скорее, относятся к статистической погрешности и редким исключениям.
Причинами гибели оказываются остановка сердца, нарушение питания органов и тотальная дисфункция всех систем, также рецидив неотложного состояния.
Профилактика инфаркта ведется по нескольким направлениям: от регулярных осмотров у кардиолога до применения препаратов.
Вопрос стратегии лучше обсудить с лечащим специалистом, также придерживаясь стандартных рекомендаций.
Первичная профилактика
Под данным термином понимается предотвращение острой коронарной недостаточности и некроза миокарда у пациентов, которые еще не имеют в анамнезе перенесенного инфаркта. Таковых абсолютное большинство.
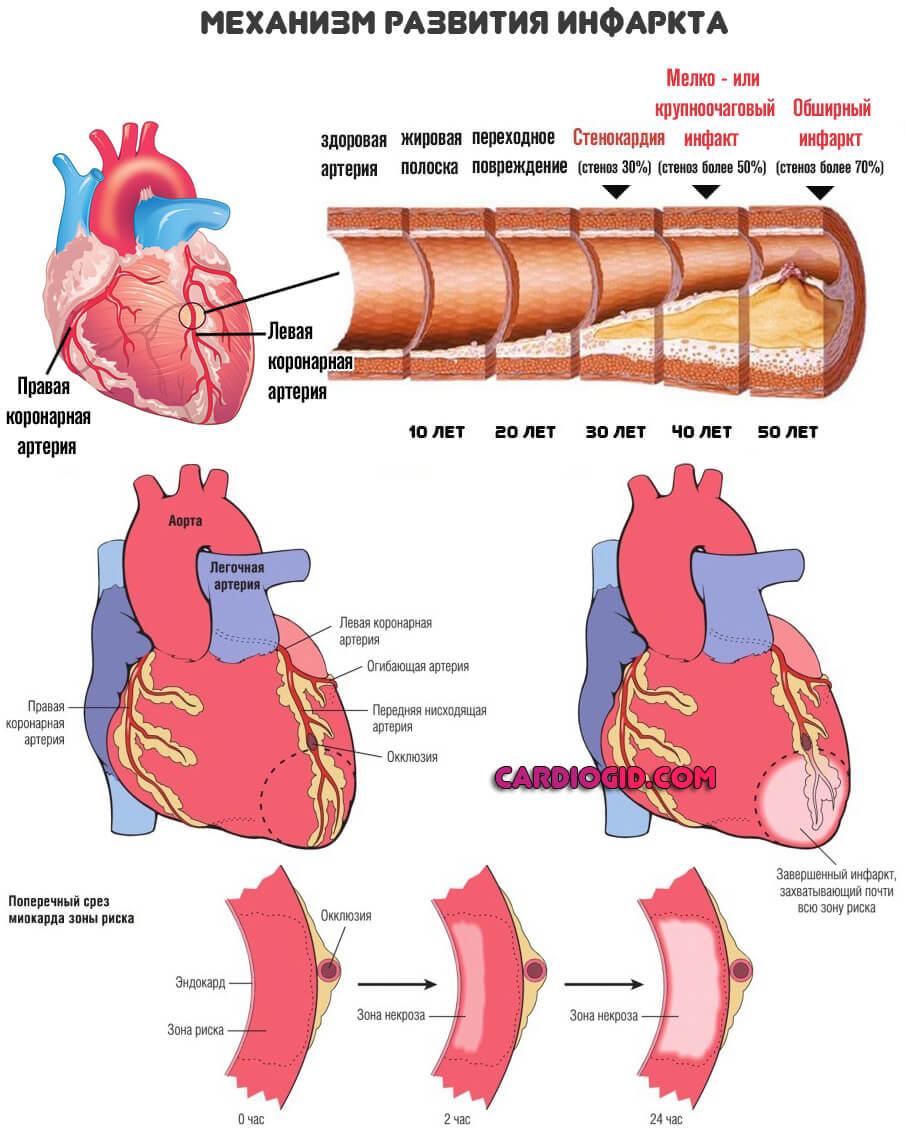
Примерный перечень мероприятий включает в себя следующие моменты.
Отказ от курения
Сигареты не приносят пользы организму при колоссальном отрицательном влиянии. Табачная продукция содержит массу вредных веществ, что обусловлено не столько эффектом самого табака, сколько действием входящих в его состав элементов.
Кадмий, метан, никотин и прочие соединения угнетают нормальное клеточное питание. Это приводит к гипоксии (кислородному голоданию) и хаотизации всего организма.
Дополнительно возникает стеноз всех сосудов. Тело стремится компенсировать собственную работу, интенсифицируется кардиальная активность. Растет число сердечных сокращений в минуту, артериальное давление.
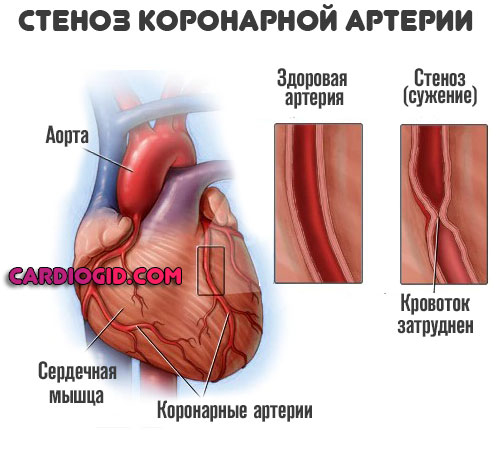
На фоне двойственного процесса риск инфаркта миокарда повышается почти в три раза, а с увеличением стажа потребления табака — в 5-6 раз, что дополнительно накладывается на преклонный или старческий возраст большинства больных. Сосуды теряют эластичность, и остаются в суженном состоянии на постоянной основе.
Рекомендация по отказу от курения адресуется не только людям из группы риска, но и всем, желающим сберечь здоровье на долгие годы.
Не всегда отказаться от пагубной привычки удается своими силами. Тогда стоит обратиться к наркологу, психотерапевту. Учитывая особенности специфической помощи в России и странах СНГ — лучше на анонимный, частный прием, а не в ПНД или наркологический диспансер.
Существует несколько эффективных методик лечения — от применения медикаментов до эриксоновского (неглубокого или мягкого) гипноза. В трансовом состоянии внедряется установка на отказ от курения.
Коррекция рациона
Неправильное питание считается одним из ключевых факторов риска. В особой опасности пациенты с нарушенным липидным обменом. Их легко отличить по избыточной массе тела.
Вопрос лучше решать под контролем диетолога. Необходимо составить грамотный рацион, чтобы помимо пользы наблюдалась удовлетворенность процессом питания.
Важно соблюсти несколько условий:
- малые порции при увеличении частоты «трапез»;
- минимум соли, не более 7 граммов в сутки;
- незначительное количество жирного, жареного, копченого в рационе.
- больше витаминов, содержащихся во фруктах, овощах.
Также рекомендуется есть в тишине, без сторонних раздражителей, чтобы не переедать рефлекторно.
Вопрос об алкоголе дискуссионный. Одни доктора считают, что полный отказ не приносит вреда, но и пользы никакой не дает. Другие настаивают на тотальном исключении спиртного из жизни.
Доказано одно: 20-30 мл в день не приносят вреда, насчет пользы также сказать ничего нельзя. Есть ряд исследований, указывающих на результативность в деле выведения холестерина и борьбы с атеросклерозом.
Если наблюдается склонность к коронарной недостаточности или же пациент перенес предынфаркт в прошлом, рисковать и экспериментировать не стоит.

Достаточная физическая активность
Помощь в вопросе оказывают теоретические наработки врачей ЛФК, которые нашли экспериментальное подтверждение.
Чтобы избежать инфаркта, в неделю рекомендуется проходить не менее 6 км. Это, примерно, час пеших прогулок средним темпом.
Стоит внимательно следить за частотой сердечных сокращений. Показатель ЧСС не должен превышать 60% от максимально возможного или пикового у данного конкретного человека.
Вычисление предела у не имеющих спортивной подготовки проводится по формуле «220 – возраст пациента».
Пример:
Человек 25 лет. Пик составляет 220 – 25 = 195 ударов в минуту. 60% от количества сокращений — 117 уд. соответственно, это и есть максимально допустимая нагрузка для пациента, которая несет опасности здоровью.
Другой вариант — 50 лет. 220 – 50 = 170. 60% — 102.
Избыток механической активности скорее приведет к падению ЧСС, острой сердечной недостаточности и смерти. Потому перетруждаться в надежде на здоровье категорически воспрещается.
Нормы пульса по возрастам у женщин приведены здесь, у мужчин — тут.
Нормализация режима ночного отдыха
Эталонные выкладки по сну зависят от возраста человека. Детские годы в расчет не берутся, потому, как вне кардиальных патологий вероятность инфаркта определяется однозначным числом или даже десятичной дробью с нулем до запятой.
Что касается молодых людей, с 18 и до 60 лет нормальное время ночного сна составляет 7-8 часов. Можно больше, но меньше — нет. Затем длительность увеличивается до 9-10 часов, когда речь идет о старческом возрасте.
Помимо сна, рекомендуется делать перерывы в течение дня. Постоянная работа негативно сказывается на состоянии здоровья. Каждые час-два нужно делать передышку по 10-20 минут. Особенно, если характер профессиональной деятельности физический.
Несоблюдение рекомендаций приводит к быстрому «износу» сердечной мышцы, потому как в кровь выбрасывается большое количество кортизола, адреналина и прочих веществ, сужающих сосуды. Возникает тотальный гормональный дисбаланс.
Вероятность фатальных осложнений, не обязательно инфаркта, при годичном соблюдении такого жесткого режима составляет 10-15% и растет на 10% каждые 12 месяцев до достижения вероятности в 50-60%.
Избегание стрессов
В условиях современного мира это почти невозможно. Но существует «обходной» путь. Стоит освоить техники релаксации. Они помогут не только снизить напряжение, но и повысить устойчивость к конфликтным ситуациям.
Техник существует множество. Начать рекомендуется с самых легких: глубокого ритмичного дыхания с размеренным счетом до 10-20, пока не наступит расслабление. Затем есть возможность перейти к более сложным вариантам.
Подробнее этот момент следует уточнить на очной консультации психотерапевта, он подберет методику, которая подойдет конкретному пациенту.
Регулярный медицинский осмотр
Для здоровых людей, которые не входят в группу риска, это раз в два года. Для лиц с повышенной вероятностью острой коронарной недостаточности — 1 раз в 12 месяцев.
Подытожим
Первичная профилактика инфаркта включает в себя широкий спектр путей, направленных на устранение негативных факторов и усиление сопротивляемости организма отрицательному влиянию.
Из не названных можно посоветовать психотерапию под контролем специалиста. Эффективный способ работы со стрессами — эриксоновский гипноз.
При грамотном вмешательстве в психику, возникает стойкое улучшение. Но рекомендуется тщательно выбирать врача, потому как возможно устранение только внешнего проявления при полной сохранности соматического компонента.
В тяжелых случаях могут прибегать к медикаментозной коррекции легкими препаратами седативного действия. К таковым относятся транквилизаторы. Но это крайняя мера.
У пациентов без выраженных проблем с психической составляющей удается достигнуть качественного эффекта без препаратов.
Те же методики используются в рамках терапии зависимостей. От алкогольной до никотиновой и наркотической.
Также известны случаи лечения эриксоновским гипнозом с неглубоким погружением невозможности отказаться от кофеина, что само по себе не редкость, но на таковую привычку обращают недостаточное внимание.
Вторичная профилактика
Показана пациентам с уже произошедшим инфарктом миокарда, для предотвращения рецидива. По статистике, вероятность смерти после очередного эпизода острой коронарной недостаточности, оставляет 60-70%.
Коррекция основных факторов риска позволяет снизить показатель почти втрое, если не больше. Зависит от индивидуальных особенностей организма.
Вторичная профилактика инфаркта миокарда включает в себя все тот же перечень, однако одна из основных ролей отводится медикаментозной терапии.
Использование лекарственных средств
- Показаны статины для устранения избытка холестерина, растворения липидных отложений-бляшек (подойдет Аторис).
- Ацетилсалициловая кислота нормализует реологические свойства крови, разжижают ее (Аспирин-Кардио).
- Обязательно используются протекторы (Милдронат) для улучшения обмена веществ миокарде, средства на основе магния и калия (Аспаркам и аналогичные).
Дозировки и схемы разрабатываются кардиологом. Корректируются по мере необходимости.
Если имеет место артериальная гипертензия, показаны ингибиторы АПФ, бета-блокаторы, калий-сберегающие диуретики, антагонисты кальция. В строго выверенных количествах.
Внимание:
Самостоятельно применять их недопустимо. Неправильные сочетания за считанные месяцы приведут к почечной или сердечной недостаточности.
Психотерапия
Нормализует эмоциональный фон. Имеет смысл проходить регулярные курсы аутотренинга, групповой помощи, арт и пет-терапии. Это помимо уже названного эриксоновского гипноза.
Продолжительность определяется специалистом. Обычно для стойкой коррекции достаточно 6-12 сеансов по 1-2 раза в неделю.
Нормализация режима труда
После инфаркта физическая работа строго противопоказана. Нужно менять сферу деятельности.
Переквалификация позволит избежать рецидива. В остальном рекомендации прежние — каждый час или два делать перерыв.
Адекватная физическая нагрузка
Выкладки для здоровых людей не годятся для пациентов с перенесенным инфарктом. Интенсивность не должна превышать 30-40% от максимально возможной.
Формула та же. 220 – возраст и вычисление указанного числа. Если брать уже названный пример молодого человека — 220 – 25 = 195, допустимая ЧСС определяется в 78-80 ударов с поправкой на индивидуальную норму (таковая составляет 10-20 уд. как в ту, так и в другую сторону).
Идеальный вариант — прогулки на свежем воздухе неспешным шагом.
Внимание:
Алкоголь полностью противопоказан. Как и курение. Это прямой путь к рецидиву, на сей раз фатальному.
Полноценное питание
В рационе должно быть больше витаминов, минералов. Меньше животного жира, соль не более 6 граммов. Переедать нельзя, чтобы не перегружать сердце. Порции около 100-200 г или меньше.
Для предупреждения инфаркта (в рамках того же направления) показана коррекция массы тела. Ожирение само по себе повышает риск острой коронарной недостаточности несущественно, а вот нарушения липидного обмена, метаболизма, которое стоит за ростом массы тела, увеличивает вероятности на 20%.
Помимо уже названных мероприятий, в первичную и вторичную профилактику входят регулярные медицинские осмотры у кардиолога и прочих специалистов (зависит от заболеваний в анамнезе).
Что же касается пациентов с перенесенным неотложным состоянием — 1 раз в 3-6 мес., далее на усмотрение доктора, исходя из динамики восстановления.
В обязательном порядке проводится лечение патологий, которые могли бы стать причиной острого нарушения кровообращения в сердечной мышце.
От чего зависит эффективность профилактики
Как красноречиво свидетельствует медицинская статистика, также и практика, выраженная в клинических исследованиях, эффективность профилактических мер зависит от массы моментов:
- Возраст пациента. Чем старше человек, тем труднее устранить основные факторы. Потому как наблюдаются процессы дегенерации тканей, клеточных структур. Это нормальное явление. Однако требования к превенции и уровень ответственности пациента и его лечащего врача намного выше. Нужно больше времени на коррекцию нарушений и достигается эффект труднее.
- Пол. Мужчины имеют большую склонность к развитию инфаркта при общих меньших рисках смерти от патологического процесса. Потому у представителей сильной половины человечества меры по превенции более активные.
Уровень ответственности сравнивается у обоих полов в возрастной группе 50+, потому как менопауза у женщин нивелирует «преимущество» в виде специфического гормонального фона.
- Профессиональная активность. Лица, занятые интенсивным физическим трудом рискуют больше. Это закономерно: растет артериальное давление, повышается ЧСС. Компенсаторным механизмом становится тренированность организма, разрастание стенок сердца.
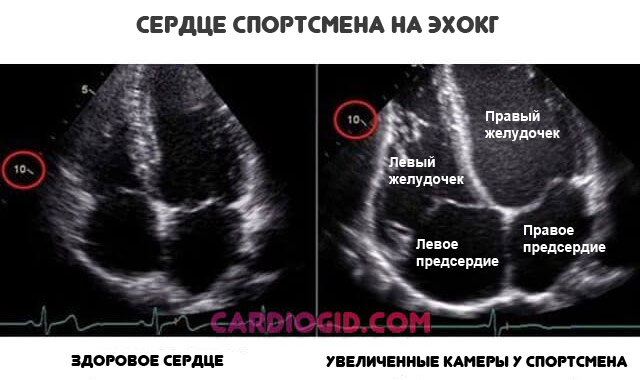
Но это изначально неполноценный путь устранения негативного влияния. Потому при сохранении прежнего режима исход очевиден.
Другая сторона медали — гиподинамия, присущая работникам умственного труда. Золотой серединой станет установление регулярных перерывов в 10-20 минут. Каждые два часа или чаще по возможности. Для отдыха или легкой зарядки.
- Наличие соматических заболеваний. Сердечнососудистых (аномалии, пороки врожденные или приобретенные, недостаточность, ИБС, артериальная гипертензия и иные), эндокринных, неврогенных и прочих. Чем меньше таковых у человека в анамнезе, тем проще профилактика инфарктов.
- Вредные привычки, образ жизни вообще. Постоянное курение. Злоупотребление спиртным, наркозависимость, отсутствие контроля собственного рациона, нерегулярность сна, прочие моменты усложняют превенцию и повышают вероятность состояния.
- Семейная история. Генетическая предрасположенность играет одну из ключевых ролей. Это не значит, что человек обречен перенести инфаркт при наличии такой проблемы у родственника, а то и не у одного. Но риски определенно выше.
При грамотном подходе к профилактике удается нивелировать все изменения в организме и сократить вероятность негативного итога до минимума.
- Стрессы. Высокий уровень эмоционального, психического напряжения повышает риск коронарной недостаточности почти на 30%.
В заключение
Мероприятия по первичной превенции неотложного состояния, также по профилактике повторного инфаркта миокарда включают в себя отказ от вредных привычек, коррекцию рациона, физическую активность, изменение образа жизни, стабилизацию психоэмоционального напряжения.
По показаниям используются медикаменты. Придерживаясь всех рекомендаций специалиста, возрастают и шансы избежать катастрофы.
Источник
Профилактика инфаркта миокарда– это система мер, направленных наустранение или снижение влияния факторов риска инфаркта и предупреждение развития атеросклероза. Цель профилактики– предотвратить развитие острой или повторной сердечной катастрофы, минимизировать проявления хронической сердечной недостаточности и исключить возможность летального исхода. Программу «профилактика инфаркта миокарда» можно применять и в одиночку, но значительно большую пользу принесет регулярное наблюдение врача– диспансеризация, когда есть возможность своевременно заметить ухудшение показателей здоровья, и принять адекватные меры.
Первичная профилактика инфаркта миокарда
Первичная профилактика инфаркта миокарда предусматривает:
- · правильное питание, устранение ожирения;
- · активный образ жизни;
- · отказ от курения;
- · отказ от употребления алкоголя;
- · нормализацию уровня артериального давления;
- · предупреждение развития сахарного диабета.
Правильное питание– это соблюдение диеты с низким содержанием холестерина и насыщенных жиров (жирного мяса, рыбы, сливок, сметаны) с целью понижения содержания холестерина в крови, включение в рацион продуктов, богатых клетчаткой и антиоксидантами (овощи, фрукты, зелень, крупы), а также исключение избыточного употребления соли и сахара. Стоит заметить, что правильное питание экономически выгоднее, чем лечение болезней.
Физическая активность. Прежде чем перейти от сидячего образа жизни к активному, следует проконсультироваться с доктором, так как не все нагрузки могут быть полезны разным пациентам, учитывая состояние их здоровья. Желательно регулярно давать сердцу «разгонять кровь» по30-40 мин. в день — гимнастика, ходьба, бег, плавание, катание на лыжах. Рекомендуется заниматься упражнениями не реже трех раз в неделю.
Отказ от вредных привычек. Прекращение курения и употребления алкоголя значительно снижают вероятность появления ишемической болезни сердца или осложнения имеющейся ИБС инфарктом миокарда. Для избавления от вредных привычек можно рекомендовать консультации психолога, а также применение заменителя никотина («Никорет») и препаратов, уменьшающих абстинентный синдром (физическое ипсихическое страдание от внезапного прекращения поступления никотина, алкоголя или наркотиков в организм).
Контроль артериального давления. Большая вероятность развития инфаркта у пациентов, имеющих артериальное давление выше 140/90мм рт.ст. Опасность заключается в том, что порой такое давление в начальных стадиях гипертонической болезни может ничем себя не проявлять, и наносить вред организму молча, повреждая мелкие сосуды.
Контроль уровня сахара крови значительно снижает риск заболеваний сердца. Диета с ограниченным потреблением углеводов, переход к активному образу жизни с регулярными физическими нагрузками нормализуют уровень сахара крови. Нормальным показателем уровня сахара натощак для многих пациентов являются значения менее 6,1ммоль/л.
Вторичная профилактика инфаркта миокарда
Необходимость вторичной профилактики возникает при состоявшемся инфаркте и имеет своей целью предупреждение повторения сердечного приступа и перевод организма на режим, отдаляющий подобную перспективу. Кроме соблюдения принципов первичной профилактики, в Вторичная предусматривает следующее:
- · проведение стационарного и санаторного лечения инфаркта миокарда для стабилизации повреждений;
- · подбор медикаментозного лечения осложнений — нарушений ритма сердца и сердечной недостаточности;
- · диспансерное наблюдение для коррекции лечения и своевременной помощи при ухудшении состояния.
Профилактика ранних осложнений
Профилактика ранних осложнений, прежде всего фибрилляции желудочков, особенно важна в первые часы инфаркта миокарда. Чем меньше времени прошло от начала ангинозного приступа, тем больше опасность внезапного резкого (вплоть до остановки кровообращения) ухудшения течения болезни. Поэтому во всех случаях (даже если состояние больного формально удовлетворительное) необходимо обеспечить постоянное наблюдение и мониторировать сердечный ритм.
В первые часы заболевания или при нестабильном состоянии пациента показана профилактическая катетеризация периферической вены. Аппараты, инструменты, растворы и лекарственные средства для усложненной СЛР должны находиться в постоянной готовности к немедленному применению.
Основу предупреждения осложнений, в т.ч. и фибрилляции желудочков, у больных с инфарктом миокарда составляет комплекс лечебных мероприятий: своевременное полноценное обезболивание, раннее и адекватное назначение блокаторов р-адренорецепторов и нитроглицерина, стрептокиназы или гепаринаиаспирина, коррекция артериального давления и сердечного ритма, щадящая транспортировка, оксигенотерапия и чуткое отношение к больному.
Пропранолол. О высокой терапевтической ценности блокаторов р-адренорецепторов при инфаркте миокарда было сказано выше. В исследовании PREMIS доказано, что внутривенное введение 2-8 мг пропранолола на догоспитальном этапе в первые 4 ч заболевания способствует снижению частоты фибрилляции желудочков.
Лидокаин. В результате мета-анализа 14 контролируемых исследований выявлено, что профилактическое введение лидокаина при остром инфаркте миокарда уменьшает частоту фибрилляции желудочков на 35%, ,но не снижает летальность вследствие значительного увеличения числа случаев развития асистолии. Поэтому в рекомендациях Европейского кардиологического общества и Европейского совета по реанимации подчеркивается, что профилактическое назначение лидокаина при остром инфаркте миокарда не показано.
Магния сульфат. В ряде исследований установлено, что применение магния сульфата в первые часы инфаркта миокарда достоверно снижает частоту тяжелых желудочковых аритмий (включая фибрилляцию), наджелудочковых аритмий и летальность. В контролируемом исследовании LIMIT-2 обнаружено снижение ранней летальности и частоты сердечной недостаточности при внутривенном введении магния сульфата в первые сутки инфаркта миокарда.
При остром инфаркте миокарда магния сульфат может быть эффективен в первые часы заболевания, при желудочковых или наджелудочковых аритмиях, рефрактерных к лечению лидокаином или пропранололом, либо при наличии противопоказаний к их назначению. Для подавления аритмий магния сульфат вводят внутривенно струйио очень медленно в дозе 2 г (8 мл 25% раствора). При необходимости инъекцию повторяют.
Для профилактики аритмий (при наличии показаний) в первые сутки инфаркта миокарда магния сульфат рекомендуют вводить внутривенно капельно в суточной дозе до 7,5 г (30 мл 25%раствора).
Профилактика поздних осложнений
Под термином «поздние осложнения» приступа миокарда подразумеваются последствия, которые возможно проявятся спустя месяц после приступа. Наиболее частыми последствиями инфаркта миокарда считаются хронические аритмии, а также хроническая сердечная недостаточность.
Среди заболеваний, возникающих на фоне инфаркта миокарда на позднем этапе, отмечают:
- 1. Постинфарктный синдром. Параллельно с данным синдромом воспаляется плевра, легкие. Бывает, что развивается одна патология, как правило, перикардит, с последующим присоединением плеврита и пневмонита. Данный синдром является иммунологической реакцией организма на некроз ткани. Пациенту рекомендуется гормональное лечение.
- 2. Поздний перикардитразвивается как аутоиммунное заболевание и может развиваться, начиная с первой до восьмой недели. На начальной стадии врачи рекомендуют прием аспирина, затем в некоторых случаях назначают глюкокортикоиды.
- 3. Пристеночный тромбоэндокардитможет начать свое развитие после трансмурального инфаркта. Заболевание характеризуется образованием тромбов на стенках сосудов.
- 4. Хроническая сердечная недостаточность. Данное осложнение весьма опасно, поскольку в данном случае сердце теряет возможность в полной мере перекачивать кровь и снабжать ткани и органы кислородом. Данная патология характеризуется отеками и одышкой. Специалисты рекомендуют таким пациентам избавиться от вредных привычек и наладить здоровый образ жизни. Не менее важно следить за артериальным давлением. Для снижения потребности сердца в кислороде, врачи назначают бета – блокаторы.
- 5. Хроническая аневризмаобразуется спустя 1-2 месяца. За пройденное время она рубцуется и мешает работе сердца. Далее наблюдается сердечная недостаточность. В данном случае медики рекомендуют оперативное вмешательство для иссечения аневризмы и ушивания сердечной мышцы.
- 6. Постинфарктный кардиосклероз. Данное осложнение случается в результате замещения погибших тканей миокарда соединительной тканью. На сердце образуются рубцы, что ведет к ухудшению сократительной функции сердца. Эти факторы в дальнейшем приводят к нарушению проводимости и сердечного ритма. Пациентам с постинфарктным кардиосклерозом рекомендовано ограничить физические и эмоциональные нагрузки, и постоянно принимать прописанные медикаменты. В тяжелых случаях показано хирургическое вмешательство.
После перенесенного инфаркта миокарда случаются и другие осложнения, не связанные с сердечной деятельностью. К примеру, со стороны мочеполовой системы или ЖКТ. Встречаются также случаи нарушения психики.
Реабилитация
Важным этапом на пути выздоровления является реабилитация после инфаркта миокарда. Восстановительные мероприятия дают больному возможность преодолеть трудности и вернуться к нормальной жизни. Процесс этот длительный и достаточно сложный. Он начинается в больнице, куда привозят пациента во время приступа, и продолжается всю оставшуюся жизнь. Реабилитация больных с инфарктом миокарда является важнейшей медико-социальной задачей. Как известно, инфаркт имеет высокую летальность, при этом наблюдается рост заболеваемости.
После инфаркта произошло значительно снижение функциональных возможностей организма, и чем обширнее зона некроза, тем они более выражены. После инфаркта часто возникают осложнения. Нахождение на больничной койке в неподвижном состоянии приводит к детренированности организма. Поэтому реабилитация больных, перенесших инфаркт миокарда, жизненно необходима.
Задачи программы реабилитации
- 1. Восстановление работы сердечно-сосудистой системы: улучшение сократительной функции сердца, нормализация ЧСС и артериального давления.
- 2. Снижение в крови уровня холестерина.
- 3. Повышение выносливости при физических нагрузках.
- 4. Восстановление трудоспособности.
- 5. Решение психологических проблем.
- 6. Повышение стрессоустойчивости.
Реабилитация должна быть комплексной, поскольку только так можно добиться максимального и скорейшего выздоровления. Она включает следующие мероприятия:
- · медикаментозное лечение;
- · специальное питание;
- · лечебную гимнастику;
- · двигательную активность;
- · отказ от алкоголя и курения;
- · помощь психолога.
Этапы реабилитации
Физическая реабилитация состоит из трех периодов:
- · Стационарный – проводится в кардиологическом или реанимационном отделении больницы. Он включает лечение в стационаре после острого инфаркта миокарда и продолжается до наступления клинического выздоровления.
- · Постстационарный – осуществляется в поликлинике, специализированном реабилитационном центре или санатории. Начинается со дня выписки больного из отделения и длится до возвращения к трудовой деятельности.
- · Поддерживающий – проходит в кардиологическом или врачебно-физкультурном диспансере. На этом этапе происходит поддержание и дальнейшее развитие физической трудоспособности.
Успешность и скорость восстановления зависят от обширности инфаркта, характера возникших осложнений во время острого периода, а также от тяжести сердечной недостаточности. Пациентов принято относить к четырем функциональным классам. К I-III классу причисляют больных с неосложненным инфарктом: мелкоочаговым, крупноочаговым, трансмуральным. К IV классу относятся больные с тяжелыми осложнениями после обширного инфаркта миокарда: сердечной недостаточностью, стенокардией покоя, нарушениями проводимости и ритма, тромбоэндокардитом. Осложнения инфаркта делятся на три группы: легкие нарушения, средней тяжести и тяжелые.
К основным задачам ЛФК на стационарном этапе относят:
- · Улучшение психического состояния больного.
- · Улучшение периферического кровообращения.
- · Профилактика нарушений в работе ЖКТ, развития пневмонии, артроза левого плеча.
- · Снижение мышечной напряженности.
- · Улучшение дыхательной функции.
- · Улучшение процесса клеточного питания.
- · Повышение толерантности к нагрузкам.
Программу реабилитации составляют согласно принадлежности больного к функциональному классу. Состоит она, как правило, из четырех ступеней активности, для каждой из которых предусмотрены определенные нагрузки.
- 1. Первая ступень. Поворот на бок, пользование прикроватной тумбочкой и судном, прием пищи сидя, присаживание на кровати свесив ноги на 10 минут по 2-3 раза в день.
- 2. Вторая ступень. Присаживание на кровати на 20 минут до 3 раз в день, пересаживание на стул, пользование туалетом.
- 3. Третья ступень. Ходьба по палате, прием пищи за столом, нахождение в сидячем положении без ограничений, выход в коридор, ходьба по лестнице (один пролет).
- 4. Четвертая ступень. Ходьба по коридору без ограничений, подъем на один этаж, самообслуживание, прием душа. Ходьба от 500 до 1000 метров с ускорением, велоэргометрия.
На постстационарном этапе реабилитации перед пациентом и врачом стоят следующие задачи:
- · Восстановление сердца.
- · Профилактика ишемической болезни сердца.
- · Повышение толерантности к нагрузкам и достижение максимальной физической активности.
- · Социальная, бытовая, профессиональная адаптация.
- · Улучшение качества жизни.
- · Снижение доз медикаментов.
Восстановление в санаториях и реабилитационных центрах заключается в проведении групповых занятий. В комплекс включены упражнения для всех мышечных групп, а также дыхательные и упражнения на внимание и координацию движений. Упражнения выполняются сидя и стоя, с отягощениями от 1 до 5 кг, на снарядах и с предметами. Завершают комплекс упражнения на расслабление и статическое дыхание. В течение дня показана ходьба, спортивные игры, беговые лыжи. Занятия в бассейне начинаются с нахождения в теплой воде без движений конечностями, затем переходят к плаванию и упражнениям в воде.
Физическая реабилитация
В последние годы врачи не назначают больным, перенесшим инфаркт, длительный постельный режим. Медики считают, что адекватные нагрузки под контролем врача ускоряют восстановление. Двигательная активность способствует быстрейшему выздоровлению, вселяет в больного оптимизм, устраняет напряжение.
Для реабилитации больных, перенесших инфаркт миокарда разработаны специальные комплексы лечебной гимнастики. При выполнении упражнений главное соблюдать уровень нагрузок и не перенапрягаться. Выполняя гимнастику в домашних условиях, необходимо следить за давлением и общим самочувствием. Всем, перенесшим инфаркт, медики настоятельно рекомендуют заниматься физкультурой в течение всей жизни. Физические нагрузки не только повышают толерантность к нагрузкам и увеличивают потребление кислорода, но и повышают реакцию на медикаментозное лечение.
Психологическая помощь
Невозможно представить восстановление после инфаркта без психологической поддержки. Это особенно нужно понимать родственникам больного, от которых во многом зависит, как будет продвигаться выздоровление. Близкие люди должны выработать правильную тактику поведения. Больному необходимо уделять больше времени, окружить его заботой, оберегать от эмоциональных потрясений, обеспечить правильное питание. Однако излишняя опека и всяческое стремление уберечь от физической активности могут сыграть и отрицательную роль.
Большое значение в реабилитации больных с инфарктом миокарда имеет помощь психолога или психотерапевта. После инфаркта человек испытывает страх повторения сердечного приступа, не верит в возможность возврата к полноценной жизни. Задача специалиста – убедить пациента в том, что жизнь после инфаркта миокарда не закончилась. Возможно, придется полностью изменить образ жизни, но только так человек сможет вернуться к профессиональной деятельности и вновь наслаждаться всеми радостями бытия. Основные действия психолога:
- · настроить пациента на положительный лад;
- · помочь изменить образ жизни, отказаться от пагубных привычек и вредных продуктов питания;
- · улучшить восприятие больным действительности.
Источник
