Пристеночный тромб после инфаркта

Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
Тромбоэмболические осложнения (системные тромбоэмболии) встречаются редко (у 4% больных, чаще с обширным передним ИМ, отягощенным СН), тогда как образование пристеночного тромба в ЛЖ отмечается у 20-50%. На вскрытии у половины больных ИМ находят тромбоэмболии. Следовательно, они часто протекают бессимптомно, обусловливают 15% летальности в первые 7 дней ИМ. Обычно тромбозы возникает в первую неделю ИМ, а большая часть тромбоэмболии — в течение первых 2—3 месяцев. Зона ИМ прямо связана с риском тромбоэмболии.
ФР тромбоэмболии: гиперкоагуляция, наличие пристеночного тромба в зоне ИМ или тромба в ушке левого предсердия, тромбофлебиты ног, длительный постельный режим.
Тромбоэмболические осложнения при ИМ можно разделить на четыре вида:
• периферический венозный тромбоз и ТЭЛА;
• пристеночные (муральные) тромбы в зоне субэндокардиального ИМ (обычно их можно выявить в первые 10 дней, даже уже через 36 ч; возникают у 20—40% больных с передним ИМ и, как правило, хорошо видны на ЭхоКГ) или аневризмы с последующей потенциальной опасностью системной артериальной эмболизации;
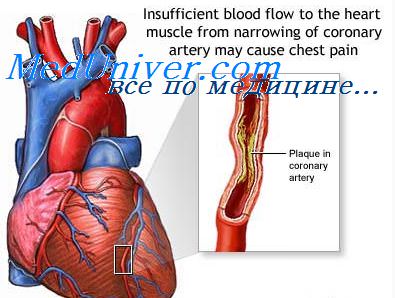
• прогрессирование тромбоза коронарных артерий и ИМ (его распространение) или тромбоза сосудов конечностей;
• повторная закупорка коронарной артерии после успешного тромболизиса.
При ИМ эмболии возникают чаще в системе легочной артерии на фоне имеющихся тромбофлебитов ног (с последующими венозными эмболиями) вследствие длительного постельного режима и фоновой ФП. Так, тромбоз глубоких вен голеней отмечается у трети больных ИМ и гораздо чаще у лиц старше 70 лет с наличием ХСН, варикоза ног и гиперкоагуляции. Реже могут возникать ТЭЛА при ИМ ПЖ. Небольшие ТЭЛА отмечаются у 20% больных ИМ на секции. Массивные ТЭЛА ответственны в 10% случаев за летальность при ИМ. Обычно ТЭЛА мелких ветвей в клинике не диагностируется. Иногда на ЭКГ появляются признаки ОЛС, а на рентгенограмме легких — разнообразная инфильтрация и повышение купола диафрагмы на стороне поражения.
Несколько реже (в 5—10% случаев) эмболии из пристеночных тромбов ЛЖ (особенно при переднем ИМ) возникают в системе кровообращения большого круга (по убывающей частоте): почечные артерии -> артерии селезенки -» артерии мозга -> артерии нижних конечностей. Эти тромбоэмболические осложнения обычно возникают в первые 10 дней ИМ, их трудно распознать.
Симптоматика зависит от места тромбоэмболии (тромбоза). Так, при эмболии в сосуды почек появляется триада: сильные, но не иррадиирующие боли в животе или пояснице (несколько часов), повышение АД, мочевой синдром (микрогематурия, лейкоцитурия и белок; могут быть и олигурия, азотемия). Вскоре вслед за болями в пояснице может появиться лихорадка. При тромбоэмболии в мезентериальные сосуды возникают признаки «острого живота»: сильная, разлитая боль неопределенной локализации, резкое вздутие живота, кровавый понос и парез кишечника (симптомы перитонита). Позднее развивается клиническая картина кишечной непроходимости и симптоматика нарастающей интоксикации.
Проявления поражения артерий мозга могут быть различные: от легких неврологических до отека мозга с нарушением сознания и рвотой. При эмболии артерий нижних конечностей возникают: нарастающая сильная боль в ноге, мраморность кожи, похолодание ног, снижение их чувствительности, исчезновение пульса на бедренной артерии. Если кровообращение не восстанавливается, то на коже появляются пузыри, очаги некроза. Позднее развивается гангрена конечности.
Лечение тромбоэмболии. Лечение эмболии сводится к немедленному назначению внутривенно струйно гепарина — 5000—10 000 ЕД, затем внутривенно капельно, постоянно с начальной скоростью 1000 ЕД/ч (до 30 000 ЕД/сут) под контролем АЧТВ, которое должно повыситься в 2 раза по сравнению с исходным уровнем (до 50—65 с). Показания к полной дозе антикоагулянтов при ИМ: наличие ТЭЛА или системных эмболии в анамнезе; активный венозный тромбоз; большие размеры сердца; наличие пристеночных тромбов; ХСН; ФП; ожирение; выраженный варикоз ног. После 5—10 дней внутривенного введения гепарина назначают орально варфарин в течение 3-6 месяцев (больным с видимыми муральными тромбами, особенно если они мобильные, или тем, у кого уже были эпизоды эмболии).
Для профилактики артериальных тромбоэмболии всем больным ИМ назначают аспирин (тиклопидин).
– Также рекомендуем “Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.”
Оглавление темы “Разрыв миокарда. Аневризмы сердца. Постинфарктные тромбоэмболии и перикардиты.”:
1. Лечение разрыва сердца. Разрыв межжелудочковой перегородки.
2. Диагностика разрыва межжелудочковой перегородки. Лечение разрыва межжелудочковой перегородки.
3. Разрывы сосочковых мышц. Диагностика и лечение разрыва сосочковых мышц.
4. Острая дисфункция сосочковых мышц. Митральная регургитация при инфаркте миокарда.
5. Острая аневризма левого желудочка. Клиника аневризмы при инфаркте миокарда.
6. Диагностика аневризмы левого желудочка. Лечение аневризмы левого желудочка.
7. Тромбоэмболические осложнения инфаркта миокарда. Тромбоэмболии при инфаркте миокарда.
8. Венозный тромбоз и ТЭЛА при инфаркте миокарда. Тромбоэндокардит.
9. Перикардит при инфаркте миокарда. Синдром Дресслера.
10. Постинфарктный синдром Дресслера. Диагностика и лечение постинфарктного синдрома Дресслера.
Источник
Тромбоз камер сердца – широко распространенная патология, обусловленная нарушениями в комплексе систем и реакций. Чаще всего в основе возникновения находится кардиальные заболевания, а главную роль в формировании тромба играет патологическая активация плазменных факторов свертывания крови. Морфологический субстрат патологии заключается в образовании кровяных сгустков в полости сердца. Этот процесс грозит не только возникновением серьезных осложнений, но и возможностью летального исхода.
Что такое тромб и как он образовывается?
 Для запуска процесса тромбообразования необходимы несколько условий:
Для запуска процесса тромбообразования необходимы несколько условий:
- поврежденная стенка сосуда;
- снижение скорости кровотока;
- расстройства реологических свойств крови.
Эти факторы являются пусковым механизмом для целого ряда биохимических реакций, принимающих участие в образовании тромба.
Выделяют три основные стадии процесса:
- Высвобождение из разрушенных тромбоцитов фермента тромбопластина.
- Тромбопластин с помощью ионов Са2+ ускоряет превращение неактивного белка плазмы протромбина в тромбин.
- Под влиянием тромбина из фибриногена образуется нерастворимый фибрин. Из нитей последнего формируется сетка, в которой задерживаются клетки крови. Образовавшееся конструкция плотно закрывает повреждённое место, останавливая кровотечение. В норме этот процесс занимает 5-10 минут.
После заживления пораженного участка рассасывание образовавшегося тромба обеспечивает система фибринолиза. Нарушение баланса между взаимодействием этих двух систем определяет риск возникновение и развития тромбоза.
Почему происходит формирование згустка?
В норме тромбообразование – физиологический процесс, который не ведет к развитию патологий. И только под воздействием некоторых факторов, образовавшиеся сгустки не рассасываются, а прикрепляются к сосудам, закупоривая их просвет и нарушая кровоток.
К факторам риска относятся такие заболевания сердечно-сосудистой системы:
- аневризма сердца;
- мерцательная аритмия;
- инфаркт миокарда;
- ишемическая болезнь сердца;
- врождённые и приобретённые пороки клапанов;
- дилатационная кардиомиопатия;
- хроническая сердечная недостаточность (ХСН).
Риск развития тромбоза значительно увеличивается при наличии у больного нескольких из вышеперечисленных болезней.
Образовавшийся тромб в сердце классифицируют на право- или левосторонний, предсердный и желудочковый (пристеночные). Особая разновидность сгустков (шаровидные) встречаются при митральном стенозе.
Осложнения и их последствия
 Наиболее опасным осложнением тромбоза сердца является отрыв флотирующей части и закупорка сосудов. При расположении кровяного сгустка в венах большого круга кровообращения, правом предсердии или желудочке наибольшей опасностью обладает тромбоэмболия легочной артерии. Тяжесть состояния зависит от калибра закупоренного сосуда.
Наиболее опасным осложнением тромбоза сердца является отрыв флотирующей части и закупорка сосудов. При расположении кровяного сгустка в венах большого круга кровообращения, правом предсердии или желудочке наибольшей опасностью обладает тромбоэмболия легочной артерии. Тяжесть состояния зависит от калибра закупоренного сосуда.
При обтурации больших — наступает легочной инфаркт. В таком случае пациенты могут чувствовать боль за грудиной, нарушение дыхания, повышение температуры и выраженную слабость. Возможно падение артериального давления и нарастание частоты сердцебиений. Прогноз неблагоприятный — в большинстве случаев наступает мгновенная смерть.
В большой круг кровообращения тромбы попадают из левых отделов, откуда могут перемещаться в двух направлениях — вверх и вниз. Если отрывается тромб в сердце и двигается вверх, он в конечном итоге попадает в сосуды головного мозга (ГМ). Как результат — развиваются симптомы ишемического инсульта.
Тромбоэмболии артерий нижних конечностей, поражение почечных и мезентериальных сосудов возникает при движении тромба вниз. Наиболее сложно протекает тромбоз брыжеечных артерий – развивается клиника перитонита с последующим некрозом брыжейки. Обтурация в нижних конечностях имеет более благоприятный исход из-за развитого в них коллатерального кровотока.
Отрыв тромба из левой половины сердца может привести к таким последствиям:
- тромбоз артерий ГМ с клиникой ишемического инсульта;
- обтурация яремной вены, для которой характерно выраженная головная боль, головокружение, сильное сердцебиение и нарушения зрения;
- клиника острого инфаркта миокарда (ИМ) при попадании эмбола в коронарные артерии;
- тромбоз почечных артерий сопровождается сильной болью в поясничной области, нарушением мочеиспускания;
- закупорка мезентериальных сосудов проявляется перитонитом с последующим некрозом кишечника;
- наличие тромба в артериях конечностей сопровождается побледнением и посинением кожи, исчезновением в них пульсации, при отсутствии своевременной помощи может образоваться гангрена.
Каждое из этих осложнений требует специально подобранной терапии, основная цель которой — удаление оторвавшегося сгустка и избежание появления новых. Кроме того, важно помнить, что отслоение тромба в независимости от его первичной локализации является самой распространенной причиной сердечных приступов.
Профилактика внутрисердечного тромбоза
Профилактика возникновения и прогрессирования данного заболевания заключается в правильном питании, регулярных физических нагрузках и поддержании нормальной вязкости крови. Также важное место в предотвращении развития тромбоза занимает своевременное и адекватное лечение способствующих ему заболеваний.
Существуют специальные шкалы, по которым можно классифицировать степень риска развития венозного или артериального тромбоэмболизма. Последние включают:
-
 возраст пациента старше 65 лет;
возраст пациента старше 65 лет; - наличие злокачественных ноовобразований;
- повышенная свертываемость крови;
- беременность;
- длительный постельный режим после травмы;
- ожирение;
- прием гормональных препаратов (пероральных контрацептивов, стероидная терапия ревматологических патологий);
- большие полостные операции;
- наличие сопутствующих патологий сосудов (атеросклероз, тромбофлебит, варикозное расширение вен).
Кроме того, оценивается общее состояние пациента, наличие признаков сердечной недостаточности (тотальной или для отдельного желудочка) и симптомов со стороны других органов и систем.
Трудности в постановке диагноза внутрисердечного тромбоза возникают из-за того, что неподвижные тромбы никак себя не проявляют, которые только усиливают характерные признаки основного заболевания.
Диагностика и лечение пациента
После выявления пациента из группы высокого риска необходимо проведение комплекса исследований. Стандартная процедура электрокардиографии (ЭКГ) в данном случае не информативна. Лабораторные маркеры повышенной свертываемости крови и угнетение фибринолиза не являются специфическими, так как характерны для многих заболеваний сердечно-сосудистой системы.
Для верификации диагноза потребуются:
-
 УЗИ с допплерографией – отображает скорость и направление тока крови в сердце;
УЗИ с допплерографией – отображает скорость и направление тока крови в сердце; - сцинтиграфия — определяет локализацию нарушений в коронарных сосудах и степень кровоснабжения миокарда;
- МРТ – отображает состояние сердечных тканей;
- рентген сердца — позволяет диагностировать аневризму, гипертрофию миокарда, дилатационную кардиомиопатию, а также наличие тромботических бляшек;
- рентгенокимограмма – позволяет диагностировать место локализации тромба.
Постановка диагноза тромбоза требует начала лечения. Препараты выбора для длительной медикаментозной терапии:
- антиагреганты, которые снижает степень агрегации и адгезии тромбоцитов. К ним относятся Ацетилсалициловая кислота, Дипиридамол, Клопидогрель;
- антикоагулянты, механизм действия которых направлен на угнетение процессов активации факторов свёртывания крови. Наиболее часто используются Дабигатран, Ривароксабан, Гепарин.
Больным с тромбоэмболией легочной артерии, инфарктом миокарда и ишемическим инсультом показана тромболитическая терапия (Альтеплаза, Урокиназа, Тенектоплаза), в последующем добавляются антиагрегантные и антикоагулятные средства.
Процедура тромболизиса противопоказана при наличии аневризмы аорты, кишечных кровотечений, инсультов и тяжелых травм черепа в анамнезе. Заболевания сетчатки, состояние беременности и лактации, повышенное или пониженное артериальное давление являются относительными противопоказаниями.
Кроме побочных эффектов, тромболитическая терапия может сопровождаться следующими осложнениями:
- реперфузионные аритмии;
- феномен «оглушенного миокарда»;
- повторная окклюзия;
- кровотечения;
- артериальная гипотония;
- аллергические реакции.
Терапию тромболитиками рекомендовано прекратить, если её применение несёт большую угрозу для жизни пациента, чем само заболевание.
 Удаление внутрисердечных сгустков хирургическим методом возможно только в специализированных отделениях. Суть операции лежит в извлечении тромботических масс с помощью эндоскопа, проведенного в сердечную полость.
Удаление внутрисердечных сгустков хирургическим методом возможно только в специализированных отделениях. Суть операции лежит в извлечении тромботических масс с помощью эндоскопа, проведенного в сердечную полость.
Также эффективными в случае тромбоза венечных артерий будут аортокоронарное шунтирование и стентирование под контролем рентгена (на экран постоянно поступают фото в режиме реального времени). Суть первой операции лежит в обходе пораженного участка с помощью сосудистых протезов, а второй – в установлении в просвете сосуда специального каркаса для его расширения.
Важно помнить, что оперативное вмешательство не ликвидирует сам патологический процесс, а проводится для возобновления кровотока или же во избежание возможных осложнений в случае отрыва сгустка.
Выбор метода лечения и рекомендации по реабилитации индивидуален в каждой конкретной ситуации. Необходимо учитывать все возможные риски и противопоказания для получения максимально позитивного результата.
Выводы
На сегодняшний день профилактика и лечение тромбоза полости сердца является передовым направлением кардиологии. Сам процесс тромбообразования имеет две стороны: с одной – защита организма от больших кровопотерь, с другой – возникновение тяжелых заболеваний с риском смерти. Поэтому необходимо знать какие болезни приводят к патологическому формированию кровяных сгустков, симптомы и возможные осложнения тромбоза сердца, чтобы успеть вовремя получить медицинскую помощь и шанс на полное выздоровление.
Источник

При нарушении внутрисердечного кровообращения, повреждении внутренней оболочки и высокой свертываемости крови в предсердиях и желудочках формируются тромбы. Нередко аневризма аорты также сопровождается тромбозом. Течение этих заболеваний зависит от размеров и подвижности кровяных сгустков. Для лечения назначают операции, менее эффективным является медикаментозное лечение.
Причины появления и виды тромбов в сердце, аорте
На образование тромбов в сердце влияют несколько факторов:
- нарушение линейного движения крови – завихрения, турбулентные течения при пороках сердца и искусственных клапанах, аневризматическом выпячивании стенок, мерцательной аритмии;
- повреждение эндокарда и близлежащего мышечного слоя – инфаркт миокарда, инфекционный эндокардит;
- повышенная свертывающая активность крови – сгущение крови при избытке клеток или повышенной вязкости плазмы, обезвоживании, антифосфолипидном синдроме, сахарном диабете, курении, ожирении, приеме гормональных препаратов, контрацептивов.
Эритроциты, связанные нитью фибрина (тромб)
Внутрисердечные тромбы имеют чаще всего неоднородную структуру и слоистый вид. Они состоят из головки, в ней обнаруживают тромбоциты и нити фибрина, тела (смешанный состав), хвоста, в котором преобладают эритроциты. В зависимости от того, насколько у тромба имеется возможность перемещения, их подразделяют на:
Классификация | Описание |
Подвижные | Свободно плавают в полостях сердца, имеют, как правило, форму шара |
Статичные | Крепятся головкой к внутреннему слою (эндокарду) |
Пристеночные | Чаще появляются при воспалении клапанов или инфаркте миокарда, слабости сократительной функции желудочка, располагаются в полости аневризмы |
Обтурирующие | Закрывают просвет сосуда или отверстия клапана. |
В развитии тромбоза аорты важную роль играет атеросклеротическое разрушение внутреннего слоя и стойкое повышение артериального давления. Если кровяной сгусток формируется в полости аневризматического мешка, то он постепенно расширяет его объем, поэтому его называют дилатирующим, такие образования приближают разрыв аневризмы.
Симптомы тромбоза левого желудочка и верхушки сердца
Если тромб сердца неподвижен, то его проявления могут отсутствовать. При значительных размерах он усиливает признаки сердечной недостаточности, нарушает заполнение левого желудочка кровью, препятствует полноценному сердечному выбросу. У пациентов появляется и нарастает бледность кожных покровов с синюшным оттенком, затруднения при дыхании, учащается и ослабевает пульс, падает давление крови.
Когда сгусток отрывается или разрушается на части, то его фрагменты перемещаются в артериальное русло и приводят к закупорке сосудов миокарда, головного мозга, почек, кишечника, нижних конечностей. В таких случаях картина болезни определяется локализацией тромбоэмболии. У больных возможно развитие инфаркта, инсульта, гангрены.
Проявления тромбоза как осложнения существующего инфаркта не всегда можно отличить от основной болезни, так как состояние пациентов исходно тяжелое. Косвенными признаками образования пристеночных тромбов являются:
- затяжное течение;
- развитие новых очагов;
- выраженные воспалительные реакции – повышение СОЭ, специфических ферментов и лейкоцитов крови, температура с резкими перепадами;
- сердечная недостаточность, устойчивая к медикаментозной терапии;
- сильная слабость;
- обморочные состояния;
- ночное интенсивное выделение пота.
Обнаружение эндокардита, аневризмы, тромбоэмболических осложнений также свидетельствуют в пользу внутрисердечного тромбоза.
Признаки пристеночного тромба при аневризме аорты
Кровообращение в полости аневризматического выпячивания замедлено и его направление имеет завихрения. Ниже аневризмы поступает менее половины крови, которая в ней содержится. Это связано с тем, что образовавшийся кровяной сгусток существенно сдерживает кровоток. Поэтому в органах, которые питают артерии со слабым наполнением, развиваются ишемические процессы, нарушающие их функционирование.
При отрыве части тромба возникает острая закупорка сосудов конечностей – синюшность и боли в пальцах стоп, сетчатый кожный рисунок, затруднения при ходьбе. Если тромб продвигается в почечные артерии, то нарастает артериальная гипертензия, снижается фильтрация мочи. Закупорка сосудов кишечников проявляется болью в животе, тошнотой, метеоризмом.
Диагностика сердечного и аортального тромбоза
При подозрении на внутрисердечный тромбоз проводится комплексная диагностика. Она включает:
- рентгенокимографию – в месте кровяного сгустка амплитуда зубцов низкая, а выше и ниже его повышена;
- КТ и МРТ – выявляют двойные контуры сердца, аневризму стенки сердца или аорты, тромбоз ее полости, признаки расслоения тромботических масс;Анализы крови и мочи
- УЗИ сердца – определяет локализацию, размер и подвижность тромба;
- катетеризацию полостей – обнаруживает кровяной сгусток
- вентрикулографию – дает возможность оценить остаточный объем сердечных камер и их сократимость;
- аортографию – используется для диагностики аневризмы и тромбообразования в ней;
- коагулограмму – малоинформативная при тромбозе полостей сердца, так как при длительном существовании тромба может показывать нормальные значения, а при многих болезнях миокарда без тромбоза выявляют повышенные показатели;
- ЭКГ (если тромб возник после инфаркта) – отрицательная динамика или отсутствие изменений длительный период времени.
Лечение патологии
Внутрисердечные тромбы практически не поддаются растворению стандартной антикоагулянтной терапией. Ее применяют чаще для профилактики тромбоэмболических осложнений или лечения при их возникновении. Оперативное удаление также проводится крайне редко – только при угрозе для жизни пациента. При наличии аневризмы аорты и образования кровяного сгустка, тормозящего движение крови, ее полость иссекается, а дефект замещается протезом.
Если тромб перекрывает отверстие клапана внутри сердца и у пациента останавливаются сокращения, то проводится непрямой массаж сердца и искусственная вентиляция легких. В некоторых случаях для перемещения тромба и ликвидации блокировки достаточно сменить положение тела.
Рекомендуем прочитать статью о посттравматическом тромбозе. Из нее вы узнаете о причинах и клинической картине развития острой формы посттравматического тромбоза, а также о методах диагностики и лечения вен нижних конечностей.
А здесь подробнее о тромбозе глубоких вен.
Пристеночные тромбы образуются на стенках сердца и аорты при пороках сердца, инфаркте, аневризме, аритмии на фоне повышенной свертывающей активности крови. Их проявления неспецифичны, а клиническая картина зависит от основного заболевания, размеров кровяных сгустков и их подвижности.
Крупные образования в полостях сердца нарушают местную и системную гемодинамику, при отрыве частей возникают тромбоэмболические осложнения. Тромбоз аневризматического мешка аорты нарушает питание тканей, приводит к инсульту, инфаркту, гангрене. Лечение проводится при угрозе для жизни больного – тромб удаляется оперативным путем, медикаменты малоэффективны.
Полезное видео
Смотрите на видео о том, кому грозит смертельный тромб:
Источник
