При инфаркте миокарда левого желудочка развивается при
Содержание:
Инфаркт миокарда (ИМ) – самая серьезная клиническая форма ишемии сердца. Это острое, угрожающее жизни, состояние, обусловленное относительным либо абсолютным недостатком кровоснабжения определенной части миокарда вследствие тромбоза коронарной артерии, в результате чего формируется очаг некроза, т.е. область с отмершими клетками – кардиомиоцитами.
Инфаркт сердца – одна из ведущих причин смертности населения планеты. Его развитие напрямую зависит от возраста и пола человека. В связи с более поздним появлением атеросклероза у женщин инфаркты диагностируются у них в 3–5 раз реже, чем у мужчин. В группу риска попадают все представители мужского пола, начиная с 40-летнего возраста. У людей обоих полов, перешедших рубеж 55–65 лет, заболеваемость примерно одинакова. По статистике 30–35% всех случаев острого инфаркта сердечной мышцы заканчиваются летальным исходом. До 20% внезапных смертей вызваны этой патологией.
Причины инфаркта
Главные причины развития ИМ:
- Атеросклероз сосудов сердца, в частности коронарных артерий. В 97% случаев атеросклеротическое поражение стенок сосудов приводит к развитию ишемии миокарда с критическим сужением просвета артерий и длительным нарушением кровоснабжения миокарда.
- Тромбоз сосудов, к примеру, при коронарите различного генеза.Полное прекращение кровоснабжениямышцы происходит вследствиеобтурации (закупорки) артерий или мелких сосудов атеросклеротической бляшкой или тромбом.
- Эмболия венечных артерий, например, при септическом эндокардите, реже заканчивается образованием некротического очага, тем не менее являясь одной из причин формирования острой ишемии миокарда.
Нередко встречается сочетание вышеперечисленных факторов: тромб закупоривает спастически суженный просвет артерии, пораженной атеросклерозом или формируется в области атеросклеротической бляшки, выпяченной из-за произошедшего кровоизлияния в ее основание.
- Пороки сердца. Коронарные артерии могут отходит от аорты вследствие формирования органического поражения сердца.
- Хирургическая обтурация. Механическое вскрытие артерии или ее перевязка во время проведения ангиопластики.
Факторы риска инфаркта миокарда:
- Пол (у мужчин чаще).
- Возраст (после 40–65 лет).
- Стенокардия.
- Порок сердца.
- Ожирение.
- Сильный стресс или физическое перенапряжение при имеющейся ИБС и атеросклерозе.
- Сахарный диабет.
- Дислипопротеинемия, чаще гиперлипопротеинемия.
- Курение и прием алкоголя.
- Гиподинамия.
- Артериальная гипертония.
- Ревмокардит, эндокардит или другие воспалительные поражения сердца.
- Аномалии развития коронарных сосудов.
Механизм развития инфаркта миокарда
Течение болезни делится на 5 периодов:
- Прединфарктный (стенокардия).
- Острейший (острая ишемия сосудов сердца).
- Острый (некробиоз с формированием некротической области).
- Подострый (стадия организации).
- Постинфарктный (образование рубца в месте некроза).
Последовательность патогенетических изменений:
- Нарушение целостности атеросклеротического отложения.
- Тромбоз сосуда.
- Рефлекторный спазм поврежденного сосуда.
При атеросклерозе избыточный холестерин откладывается на стенках сосудов сердца, на которых образуются липидные бляшки. Они сужают просвет пораженного сосуда, замедляя кровоток по нему. Различные провоцирующие факторы, будь то гипертонический криз или эмоциональное перенапряжение, приводят к разрыву атеросклеротического отложения и повреждению сосудистой стенки. Нарушение целостности внутреннего слоя артерии активирует защитный механизм в виде свертывающей системы организма. К месту разрыва прилипают тромбоциты, из которых формируется тромб, закупоривающий просвет сосуда. Тромбоз сопровождается выработкой веществ, приводящих к спазмированию сосуда в области повреждения либо по всей его длине.
Клиническое значение имеет сужение артерии на 70% размера ее диаметра, при этом просвет спазмируется до такой степени, что кровоснабжение не может быть компенсировано. Это возникает вследствие атеросклеротических отложений на стенки сосудов и ангиоспазма. В результате нарушается гемодинамика области мышцы, получающей кровь через поврежденное сосудистое русло. При некробиозе страдают кардиомиоциты, недополучая кислород и питательные вещества. Нарушается метаболизм и функционирование сердечной мышцы, ее клетки начинают отмирать. Период некробиоза длится до 7 часов. При незамедлительно оказанной в этот промежуток времени медицинской помощи происходящие изменения в мышце могут быть обратимы.
При формировании некроза в пораженной области восстановить клетки и повернуть процесс вспять невозможно, повреждения приобретают необратимый характер. Страдает сократительная функция миокарда, т.к. некротизированная ткань не участвует в сокращении сердца. Чем обширнее область поражения, тем сильнее снижается сократимость миокарда.
Единичные кардиомиоциты или небольшие их группы гибнут спустя примерно 12 часов от начала острого заболевания. Через сутки микроскопически подтверждается массовое омертвление клеток сердца в зоне поражения. Замещение области некроза соединительной тканью начинается через 7–14 дней от начала инфаркта. Постинфарктный период продолжается 1,5–2 месяца, в течение которых окончательно формируется рубец.
Передняя стенка левого желудочка – наиболее частое место локализации некротической зоны, поэтому в большинстве случаев выявляется трансмуральный ИМ именно этой стенки. Реже поражается верхушечная область, задняя стенка или межжелудочковая перегородка. Инфаркты правого желудочка в кардиологической практике встречаются редко.
Классификация инфаркта миокарда
Относительно размера поражения ткани инфаркт миокарда бывает:
- Мелкоочаговый. Формируется один или несколько маленьких по размеру некротических участков. Диагностируется в 20% случаев от общего числа инфарктников. У 30% пациентов мелкоочаговый инфаркт трансформируется в крупноочаговый.
- Крупноочаговый (чаще трансмуральный). Образуется обширная область некроза.
По глубине некротического поражения различают:
- Трансмуральный. Некротическая область охватывает всю толщу миокарда.
- Субэпикардиальный. Участок с отмершими кардиомиоцитами прилегает к эпикарду.
- Субэндокардиальный. Некроз сердечной мышца в районе прилегания к эндокарду.
- Интрамуральный. Участок некроза находится в толще левого желудочка, но не доходит до эпикарда или эндокарда.
В зависимости от кратности возникновения:
- Первичный. Возникает первый раз.
- Повторный. Развивается через 2 месяца или позже после начала первичного.
- Рецидивирующий. Появляется на стадии формирования рубцовой ткани первичного инфаркта, т.е. в течение первых 2 мес. от первичного острого поражения миокарда.
Относительно локализации процесса:
- Левожелудочковый.
- Правожелудочковый.
- Септальный, или инфаркт межжелудочковой перегородки.
- Сочетанный, к примеру переднебоковой ИМ.
Отталкиваясь от электрокардиологических изменений, фиксируемых на кардиограмме:
- Q-инфаркт. Электрокардиограмма фиксирует сформировавшийся патологический з. Q или желудочковый комплекс QS. Изменения характерны для крупноочаговых ИМ.
- Не Q-инфаркт с инверсией з. Т и без патологии з. Q. Чаще встречается при мелкоочаговых инфарктах.
В зависимости от развития осложнений:
- Неосложненный.
- Осложненный.
Формы острого ИМ, относительно наличия и места расположения болей:
- Типичная. Боль сосредоточена в прекардиальной либо загрудинной области.
- Атипичная. Форма заболевания с атипичной локализацией болей:
Периоды заболевания:
- Острейший.
- Острый.
- Подострый.
- Постинфарктный.
Симптомы инфаркта миокарда
Интенсивность и характер болевых ощущений зависят от нескольких факторов: размера и локализации некротического очага, а также стадии и формы инфаркта. У каждого пациента клинические проявления различны в силу индивидуальных особенностей и состояния сосудистой системы.
Признаки типичной формы инфаркта миокарда
Яркая клиническая картина с типичным и выраженным болевым синдромом наблюдается при крупноочаговом (трансмуральном) инфаркте сердца. Течение болезни разделяю на определенные периоды:
- Прединфарктный, или продромальный период. У 43–45% инфарктников этот период отсутствует, т.к. болезнь начинается внезапно. Большинство пациентов перед инфарктом отмечают учащение приступов стенокардии, загрудинные боли становятся интенсивными и продолжительными. Изменяется общее состояние – снижается настроение, появляется разбитость и страх. Эффективность антиангинальных средств значительно снижается.
- Острейший период (от 30 мин до нескольких часов). При типичной форме острый инфаркт сопровождается нестерпимой загрудинной болью с иррадиацией в левую сторону туловища – руку, нижнюю челюсть, ключицу, предплечье, плечо, область между лопатками. Редко под лопатку или левое бедро. Боли могут быть жгучими, режущими, давящими. Некоторые ощущают распирание в груди или ломоту. В течение нескольких минут боль достигает своего максимума, после чего сохраняется до часа и дольше, то усиливаясь, то ослабевая.
- Острый период (до 2 суток, при рецидивирующем течении до 10 дней и дольше). У подавляющего большинства больных ангинозная боль проходит. Ее сохранение свидетельствует о присоединении эпистеноперикардиального перикардита либо о продолжительном течении ИМ. Нарушения проводимости и ритма сохраняются, также как и артериальная гипотензия.
- Подострый период (длительность – 1 мес). Общее состояние пациентов улучшается: температура нормализуется, проходит одышка. Полностью или частично восстанавливается сердечный ритм, проводимость, звучность тонов, но блокада сердца регрессу не поддается.
- Постинфарктный период – завершающий этап течения острого ИМ, длящийся до 6 месяцев. Некротическая ткань окончательно заменяется плотным рубцом. Сердечная недостаточность устраняется за счет компенсаторной гипертрофии сохранившегося миокарда, но при обширной площади поражения полная компенсация невозможна. В этом случае проявления сердечной недостаточности прогрессируют.
Начало боли сопровождается сильной слабостью, появлением обильного липкого (профузного) пота, чувством страха смерти, учащением сердцебиения. При физикальном обследовании выявляется бледность кожи, липкий пот, тахикардия и другие нарушения ритма (экстрасистолия, фибрилляция предсердий), возбуждение, одышка в покое. В первые минуты повышается артериальное давление, потом резко понижается, что свидетельствует о развивающейся недостаточности сердца и кардиогенном шоке.
При тяжелом течении развивается отек легких, иногда сердечная астма. Тоны сердца при аускультации приглушены. Появление ритма галопа говорит о левожелудочковой недостаточности, от степени выраженности которой зависит аускультативная картина легких. Жесткое дыхание, хрипы (влажные) подтверждают застой крови в легких.
Ангинозная боль в этом периоде нитратами не купируется.
В результате перифокального воспаления и некроза появляется лихорадка, сохраняющаяся на протяжении всего периода. Температура поднимается до 38,50 С, высота ее подъема зависит от размера некротического очага.
При мелкоочаговом инфаркте мышцы сердца симптоматика менее выражена, течение болезни не такое четкое. Редко развивается недостаточность сердца. Аритмия выражается в умеренной тахикардии, которая бывает не у всех больных.
Признаки атипичных форм инфаркта миокарда
Подобные формы характеризуются нетипичной локализацией болей, затрудняющей своевременную установку диагноза.
- Астматическая форма. Характерен кашель, приступы удушья, проливной холодный пот.
- Гастралгическая (абдоминальная) форма проявляется болями в эпигастральной области, рвотой, тошнотой.
- Отечная форма бывает при массивной очаге некроза, приводящем к тотальной сердечной недостаточности с отеками, одышкой.
- Церебральная форма характерна для пожилых пациентов с выраженным атеросклерозом не только сердечных, но и мозговых сосудов. Проявляется клиникой ишемии головного мозга с головокружениями, потерей сознания, шумом в ушах.
- Аритмическая форма. Единственным ее признаком может быть пароксизмальная тахикардия.
- Стертая форма отличается отсутствием жалоб.
- Периферическая форма. Боли могут быть только в руке, подвздошной ямке, нижней челюсти, под лопаткой. Иногда опоясывающая боль схожа с болями, возникающими при межреберной невралгии.
Осложнения и последствия инфаркта миокарда
- Тромбоз в желудочках.
- Острый эрозивный гастрит.
- Острый панкреатит либо колит.
- Парез кишечника.
- Желудочное кровотечение.
- Синдром Дресслера.
- Острая, а в дальнейшем хроническая прогрессирующая недостаточность сердца.
- Кардиогенный шок.
- Постинфарктный синдром.
- Эпистенокардиальный перикардит.
- Тромбоэмболии.
- Аневризма сердца.
- Отек легких.
- Разрыв сердца, приводящий к его тампонаде.
- Аритмии: пароксизмальная тахикардия, экстрасистолия, внутрижелудочковая блокада, фибрилляция желудочков и другие.
- Инфаркт легких.
- Пристеночный тромбоэндокардит.
- Психические и нервные расстройства.
Диагностика инфаркта миокарда
Анамнез болезни, электрокардиографические признаки (изменения на ЭКГ) и характерные сдвиги ферментативной активности в сыворотке крови являются основным критериями при диагностике острого ИМ.
Лабораторная диагностика
В первые 6 часов острого состояния в крови выявляется повышенный уровень белка – миоглобина, участвующего в транспортировке кислорода внутрь кардиомиоцитов. В течение 8–10 часов больше чем на 50% увеличивается креатинфосфокиназа, показатели активности которой нормализуются к концу 2 суток. Этот анализ повторяют каждые 8 часов. Если получают троекратный отрицательный результат, то инфаркт сердца не подтверждается.
На более позднем сроке необходим анализ на определение уровня лактатдегидрогеназы (ЛДГ). Активность этого фермента увеличивается спустя 1–2 суток от начала массового омертвления кардиомиоцитов, по прошествии 1–2 недель приходит в норму. Высокой специфичностью отличается повышение изоформ тропонина, увеличение уровня аминотрансфераз (АСТ, АЛТ). В общем анализе – повышение СОЭ, лейкоцитоз.
Инструментальная диагностика
ЭКГ фиксирует появление отрицательного з. Т либо его двухфазность в определенных отведениях (при мелкоочаговом ИМ), патологии комплекса QRS или з. Q (при крупноочаговом ИМ), а также различные нарушения проводимости, аритмии.
Электрокардиография помогает определить обширность и локализацию области омертвения, оценить сократительную способность сердечной мышцы, выявить осложнения. Рентгенологическое исследование малоинформативно. На поздних этапах проводят коронарографию, выявляющую место, степень сужения или непроходимости коронарной артерии.
Лечение инфаркта миокарда
При подозрении на инфаркт сердца срочно вызывают скорую помощь. До приезда медиков нужно помочь больному принять полусидячее положение с согнутыми в коленях ногами, ослабить галстук, расстегнуть одежду, чтобы она не стягивала грудь и шею. Открыть форточку или окно для доступа свежего воздуха. Под язык положить таблетку аспирина и нитроглицерина, которые предварительно измельчить или попросить больного их разжевать. Это необходимо для более быстрого всасывания действующего вещества и получения скорейшего эффекта. Если ангинозные боли не прошли от одной таблетки нитроглицерина, то его следует рассасывать через каждые 5 минут, но не больше 3 таблеток.
Больной с подозрением на инфаркт сердца подлежит незамедлительной госпитализации в кардиологическую реанимацию. Чем раньше реаниматологи начнут лечение, тем благоприятнее дальнейший прогноз: можно предупредить развитие ИМ, предотвратить появление осложнений, сократить площадь очага некроза.
Основные цели первоочередных лечебных мероприятий:
- снятие болевого синдрома;
- ограничение некротической зоны;
- предотвращение осложнений.
Купирование болевых ощущений – один из важнейших и неотложных этапов лечения ИМ. При неэффективности таблетированного нитроглицерина, его вводят в/в капельно либо наркотический анальгетик (например, морфин) + атропин в/в. В некоторых случаях проводят нейролептанальгезию – в/в нейролептик (дроперидол) + анальгетик (фентанил).
Тромболитическая и антикоагулянтная терапия направлена на сокращение зоны некроза. Впервые сутки от появления первых признаков инфаркта для рассасывания тромба и восстановления кровотока возможно проведение процедуры тромболизиса, но для предотвращения гибели кардиомиоцитов эффективнее ее делать в первые 1–3 часа. Назначают тромболитические препараты – фибринолитики (стрептокиназа, стрептаза), антиагреганты (тромбо-АСС), антикоагулянты (гепарин, варфарин).
Антиаритмическая терапия. Для устранения нарушений ритма, сердечной недостаточности, восстановления метаболизма в ткани сердца применяют антиаритмические препараты (бисопролол, лидокаин, верапамил, атенолол), анаболики (ретаболил), поляризующую смесь и т.д.
Для лечения острой недостаточности сердца используют сердечные гликозиды (коргликон, строфантин), диуретики (фуросемид).
Для устранения психомоторного возбуждения применяют нейролептики, транквилизаторы (седуксен), седативные средства.
Прогноз заболевания зависит от быстроты оказания первой квалифицированной помощи, своевременности проведения реанимационных мероприятий, размера и локализации очага поражения миокарда, наличия либо отсутствия осложнений, возраста пациента и имеющихся у него сопутствующих сердечно-сосудистых патологий.
Источник
В современной кардиологии одним из самых опасных и тяжелых состояний является инфаркт миокарда. Причем чаще всего случается поражение левого сердечного желудочка. Своевременно оказанная помощь позволяет не только спасти жизнь пациенту, но и максимально восстановить сердце. Как выглядит острый инфаркт миокарда передней стенки левого желудочка и других его зон, подробно разбираем в статье ниже.
Что такое инфаркт миокарда?
Сердце — это большой мышечный орган, создающий нормальное кровоснабжение всего организма. Благодаря постоянным ритмичным сокращениям ток крови является непрерывным и поставляет ко всем органам и системам достаточное количество кислорода и иных полезных микроэлементов. Однако часто на фоне ишемической болезни сердца (недостаточного питания кровью некоторых его отделов) происходит резкий стеноз (сокращение) коронарной артерии. А именно она питает миокард. В результате такого недополучения питания случается инфаркт миокарда, то есть остановка работы одного или нескольких его отделов. В результате окружающие миокард ткани сердца подвергаются некрозу (отмирают). По МКБ болезнь относят к разделу I21 (болезни сердечно-сосудистой системы).
Инфаркт миокарда левого желудочка
Чтобы уяснить, как выглядит инфаркт левого желудочка, желательно иметь общее представление о структуре сердца в целом. Так, сердце имеет несколько слоев тканей:
- Эндокард. Это ткани, выстилающие все отделы и полости сердца. Толщина эндокарда, состоящего из соединительной ткани и волокон, не более 0,5 мм.
- Миокард. Слой мышц, благодаря которому и происходит сокращение сердца. Основной состав миокарда — это клетки-кардиомиоциты. Они не только отвечают за сократительную способность сердца, но и с оптимальной скоростью передают биоэлектрические импульсы.
- Эпикард. Это соединительная ткань, которая плотно прилегает к миокарду.
Когда случается сердечный удар, ткани отмирают на разную глубину в зависимости от типа и стадии удара. И именно поэтому в зависимости от глубины некроза классифицируют инфаркты:
- Интрамуральный. Некроз тканей происходит только в толще миокарда.
- Трансмуральный. Некротизируются ткани на всю глубину (чаще такой инфаркт бывает крупнноочаговым).
- Субэпикардиальный. Затрагивает миокард только в области его примыкания к эпикарду.
- Субэндокардиальный. Ткани отмирают в миокарде на уровне стыка с эндокардом.
Важно: чаще всего у пациента случается именно инфаркт миокарда левого сердечного желудочка и межжелудочковой перегородки (МЖП) ввиду недостаточного их кровоснабжения по природе. Затронуты некрозом могут быть как передняя/задняя, так и нижняя/верхняя стенки.
Инфаркт передней стенки левого желудочка
При любом типе крупноочагового инфаркта на ЭКГ (электрокардиограмме) в расшифровке будет вырисовываться зубец Q, являющийся патологическим. Поэтому часто крупноочаговые приступы носят название Q-инфаркт. Здесь стоит отметить, что Q-инфаркт миокарда передней стенки левого желудочка чаще случается на фоне произошедшей закупорки именно передней артерии, которая ответвляется от коронарной артерии слева. В основном при таком переднем или же переднебоковом ударе в электрокардиографических расшифровках будут отмечены такие изменения:
| Q-зубец | Его амплитуда равна или чуть выше колебательной линии зубца R. |
| R-зубец | Ниже или вровень со значением Q. |
| Т-зубец | Отрицателен |
| Сегмент ST | Отмечен в динамике подъема |
Инфаркт нижней стенки левого желудочка
Крупноочаговый инфаркт миокарда нижней стенки левого желудочка чаще всего происходит из-за нарушенной пропускной способности только правой коронарной артерии. Чаще всего это возникает из-за тромбирования просвета артерии. Подобный тип удара имеет очень стремительное развитие. Спустя буквально несколько часов от старта приступа все последствия будут для пациента уже крайне опасными вплоть до летального исхода. На ЭКГ также отмечаются патологический ST-сегмент и зубец Q.
Инфаркт задней стенки левого желудочка
Как правило, инфаркт миокарда задней стенки левого желудочка (ЗСЛЖ) вызывает некроз тканей в этой области сердца. Некроз наступает уже буквально через полчаса от начала приступа. В большинстве случаев поражение задней стенки левого желудочка сложнее поддается диагностике в отличие от поражения некрозом передней стенки. По статистике, более половины подобных приступов на кардиограмме не видны. Чаще всего врач-кардиолог может увидеть лишь признаки стенокардии.
Диагностика инфаркта миокарда
При диагностике инфаркта применяют несколько основных методов обследования пациента:
- Анализ крови. В ней можно выявить миоглобин (белок, который транспортирует кислород к клеткам) примерно через 5–6 часов от начала инфаркта. К тому же через 8–10 часов у пациента в крови выявляют повышенную более чем на 50 % активность креатинфосфокиназы. Она позже снижается до нормального уровня (примерно через два дня).

Важно: чтобы исключить вероятность инфаркта, активность креатинфосфокиназы отслеживают трижды через каждые 5–8 часов. И только при трех подряд отрицательных результатах диагноз «инфаркт» не подтверждается.
- Электрокардиограмма (эхокардиограмма). Этот вид обследования дает врачу полное представление о состоянии здоровья сердца пациента. В расшифровках видны все возможные патологические зубцы/сегменты и пр., возникающие на фоне сердечного удара.
- Ангиография коронарная. Подразумевает введение рентгеноконтрастного вещества в кровь и дальнейшее отслеживание работы всех сосудов и артерий сердца посредством рентгеновского аппарата. На снимке будут видны все зоны стеноза или тромбирования сосудов, что даст возможность врачу выбирать метод оперативного вмешательства (при необходимости).
Помимо перечисленных методик врач может использовать и дифференциальную диагностику. А точнее — отследить состояние пациента по таким важным признакам:
- Интенсивность и периодичность боли. При инфаркте ее не удается купировать даже нитроглицерином.
- Изменения болевых ощущений при смене положения тела.
Только комплексная и быстрая диагностика дает врачу возможность адекватно оценить состояние больного и назначить грамотную терапию.
Купирование острого приступа инфаркта миокарда
Острый приступ инфаркта должны купировать только сотрудники неотложной помощи. До их приезда можно лишь оказать пострадавшему посильную первую помощь при возникновении симптомов патологии. Сделать нужно следующее:
- Устранить причину волнения пациента.
- Усадить больного и снять все сдавливающие шею и грудь предметы одежды.
- Обеспечить приток свежего, но не холодного воздуха в помещение.
- Дать аспирин (больной должен обязательно его разжевать и запить).
- Под язык предложить таблетку нитроглицерина.
- На конечности положить теплые грелки.
- Отслеживать ЧСС и АД.
Лечение мелкоочагового и крупноочагового инфаркта
Любой инфаркт лечится только в стационаре в отделении кардиологии. Здесь по отношению к пациенту могут быть проведены все стандартные лечебные или реанимационные действия.
Реанимация
В случае потери человеком сознания или остановки его сердца медики проводят реанимационную терапию по восстановлению сердечного ритма. С этой целью используют дефибриллятор, который позволяет опять запустить главный орган человека в работу. Если удается восстановить работу сердца, после этого вводят пациенту раствор 5 % гидрокарбоната натрия в объеме 170 мл.
Важно: если дефибриллятора нет, пациенту могут ввести внутривенно хлорид калия (5–10%-ный раствор) и далее проводить непрямой массаж сердца. Также можно проводить пациенту непрямой массаж сердца на жесткой поверхности параллельно с искусственным дыханием до приезда скорой помощи. Показан и перикардиальный удар в область сердца. Часто это хорошо помогает.
Терапевтическое лечение
Как только состояние пациента стабилизируется, проводят медикаментозную терапию. Она включает в себя использование препаратов таких групп:
- Антикоагулянты. Предотвращают образование тромбов.
- Тромболитики. Позволяют успешно расщепить уже имеющиеся тромбы.
- Бета-адреноблокаторы. Делают работу сердца более экономичной на фоне его недостаточного кровоснабжения.
- Обезболивающие. Снимают болевой синдром.
- Успокоительные. Убирают чувство паники, в результате которого адреналин ухудшает работу и без того уставшего сердца.
- Стабилизаторы сердечного ритма.
Хирургическое лечение
При низкой эффективности медикаментозной терапии пациенту показано хирургическое вмешательство. Используют две методики:
- Аортокоронарное шунтирование. Принцип операции заключается в создании новых кровоснабжающих сердце путей в обход пострадавших от стеноза или тромбирования. Часто в качестве шунтов выступают бедренная вена или грудная.
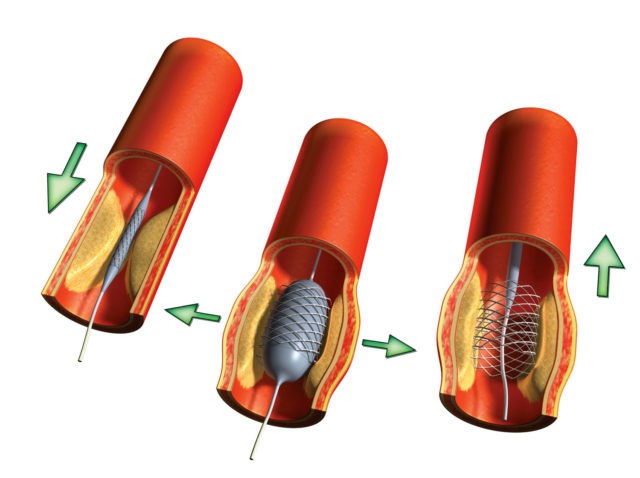
- Баллонная ангиопластика (стентирование). При такой операции врач с помощью искусственного баллона, введенного в просвет вены, раздувает пораженный сосуд и потом закрепляет результат методом установки стента (специальной сетки, удерживающей стенки сосуда в заданном положении).
Народные рецепты
После грамотно проведенной медикаментозной или хирургической терапии в период реабилитации пациент может использовать народные средства для восстановления работы сердца. Применяют такие способы:
- Отвар боярышника. Ягоды заваривают в термосе, как чай, и пьют готовый напиток в течение дня. Еще больше рецептов из боярышника мы собрали здесь.
- Земляника и шиповник. Берут по 50 граммов шиповника и листьев земляники и все это погружают в 500 мл кипяченой воды. Томят на водяной бане около 15 минут. После полного охлаждения цедят. Готовый объем средства доводят до 500 мл с помощью кипяченой воды. Пьют по 50–100 мл дважды в течение дня.
- Мед и сок моркови. Смешивают сок и мед в соотношении 1 стакан на 1 столовую ложку и пьют после приема пищи 2–3 раза в течение дня.
Важно: при язве в острой форме и при энтерите такое лечение противопоказано.
- Ежевика сизая. Из листьев растения готовят отвар. Листья в количестве 2 столовых ложек запаривают 500 мл кипятка и выдерживают не менее 2 часов. Затем все цедят и принимают в теплом виде по 0,5 стакана, предварительно смешав с медом.
Реабилитация
Реабилитационный период длится для каждого пациента с диагнозом «инфаркт» от 4 месяцев и более в зависимости от степени поражения сердца. Реабилитационные мероприятия включают в себя:
- медикаментозную терапию;
- физиотерапевтические процедуры;
- диетотерапию;
- помощь психолога;
- посильные физнагрузки.
Важно: в стационаре пребывание пациента, как правило, занимает от 1 до 3 недель. Все изменения в состоянии пациента врач записывает в историю болезни.
Прогноз
Формально каждый пациент, переживший инфаркт, является инвалидом. Поскольку, если некрозом поражен даже малейший отдел сердца, это уже нарушает процесс питания всего организма кровью и вызывает определенные осложнения. Но прогноз в любом случае будет зависеть от зоны и обширности поражения сердца некрозом, глубины очага поражения, общего физического состояния больного человека и его возраста. Также немаловажную роль при прогнозировании играют и сопутствующие хронические болезни у пациента. Чем их больше и чем они сложнее, тем большей будет вероятность рецидива и повторного уже обширного инфаркта.
Важно: при успешной реабилитации и соблюдении всех рекомендаций врача пациент вполне может продолжать вести привычный образ жизни, приспособившись к новым условиям работы своего организма.
Профилактика
С целью профилактики сердечных приступов нужно заботиться о своем здоровье постоянно и смолоду. Для этого следует:
- отказаться навсегда от табака в любой форме и от алкоголя;
- вести активный образ жизни;
- правильно питаться (с исключением из рациона жирной и жареной пищи);
- правильно организовать режим полноценного отдыха и труда;
- создавать благоприятный эмоциональный фон.
Важно осознавать, что забота о собственном здоровье только в наших руках. Поэтому всегда лучше предотвратить беду, чем потом бороться с ее страшными последствиями.
Источник
