Препарат для тромболитической терапии инфаркта миокарда

Для растворения тромба используют ферментные препараты, способные разрушать нити фибрина. Их применяют в первые часы после инсульта, инфаркта миокарда, легочной тромбоэмболии. Введение происходит обычным внутривенным способом или локальным подведением медикамента к тромбу. Самым частым и тяжелым последствием тромболитической терапии является кровотечение.
Основные препараты тромболизиса
Закупорка сосудов кровяным сгустком приводит к острым нарушениям кровообращения – инфаркт миокарда, почек, кишечника, инсульт, тромбоэмболия легочной артерии. Основой тромба являются нити фибрина. Для их растворения применяются ферментные препараты. Их механизм действия основан на активации образования плазмина из плазминогена, обладающего способностью разрушать фибриновые волокна.
Эффективность этих препаратов сохраняется недолго, но из-за снижения содержания фибриногена повышенные антисвертывающие свойства крови продолжаются до суток. Ферменты, растворяющие тромбы, имеют одну важную особенность – при болезнях почек они не меняют свою скорость выведения, но при патологии печени их дольше обнаруживают в крови. Это может приводить к нежелательным последствиям – кровотечениям.
Все используемые тромболитики делятся на три поколения:
- первое – Стрептокиназа, Урокиназа;
- второе – Актилизе (альтеплаза);
- третье – Метализе (тенектеплаза).
У первых средств для тромболитической терапии имеется ряд недостатков: способность вызывать тяжелые аллергические реакции, кровотечения, короткое время нахождения в крови, что требует длительных инъекций (не менее часа). Это послужило поводом для разработок новых медикаментов, они имеют ощутимые преимущества в первые четыре часа после закупорки артерии или вены.
В дальнейшем их эффективность практически равная. Из всех этих препаратов чаще всего используется Стрептокиназа, в основном из-за низкой стоимости.
К главным противопоказаниям к тромболитической терапии относятся:
- неконтролируемое повышение давления крови (более 180/100 мм рт. ст.);
- кровотечение явное или недавнее желудочно-кишечное;
- кровоизлияние в головной мозг;
- тяжелые заболевания печени.
Рекомендуем прочитать статью о тромболизисе при инфаркте миокарда. Из нее вы узнаете о рассасывании тромбов, методике проведения процедуры, показаниях и противопоказаниях, возможных осложнениях.
А здесь подробнее о медикаментозном лечении инсульта.
Лекарства, которые наиболее эффективны при инфаркте миокарда, инсульте
Первое поколение препаратов представлено природными ферментами – Стрептокиназа (получена из стрептококка), Урокиназа (выделена из крови и мочи). Второе поколение действует непосредственно на фибриновые нити. Это тканевой активатор плазминогена, выделенный из тканей матки и меланомы – Актилизе. Методом генной инженерии его усовершенствовали и создали средство третьего поколения – Метализе.
Стрептокиназа
Она может проникать внутрь кровяного сгустка, запуская в нем процесс разрушения фибриновых нитей. Действует только на тромбы, которым не больше 7 дней. Максимальный тромболитический эффект наступает через 30 — 40 минут, длится на протяжении суток.
Для предотвращения распространенных аллергических реакций всегда вводится с гормональными средствами (Преднизолон или Дексаметазон). Нужно учитывать, что после ее применения на протяжении 2 — 3 лет сохраняется риск тяжелой аллергии.
Ее не рекомендуется назначать для тромболитической терапии повторно, так как к ней вырабатывается устойчивость. Считается основным средством для тромболизиса.
Введение Стрептокиназы реже приводит к геморрагическим инсультам, поэтому ее лучше использовать для пожилых людей, на фоне гипертонической болезни, при перенесенных инсультах или атаках ишемии мозга. Может быть эффективна при небольшом очаге некроза на задней стенке левого желудочка даже после 4 часов от начала приступа боли в сердце.
Урокиназа
Получают генно-инженерным путем или из клеток почек, мочи. Урокиназа обладает большей избирательностью действия, чем Стрептокиназа, растворяет преимущественно фибрин, но риск кровотечений не исключается. Так как является естественным для человека ферментом, то реже вызывает аллергию. Ее эффективность повышается при сочетании с Гепарином.
При распространенном атеросклерозе, повторной тромбоэмболии или инфаркте, повышенном весе тела и холестерине в крови нужны высокие дозы или внутрисосудистое введение.
Актилизе
Считается препаратом избирательного действия, так как влияет на предшественника плазмина, который находится в тромбе и связан с фибрином.
Через 20 минут в крови остается менее 10% от введенного средства. Актилизе не нарушает активность других факторов свертывания, способен растворять кровяные сгустки, которые не поддаются альтернативному лечению, не вызывает тяжелой аллергии, падения давления. Его применение ограничено стоимостью – одни флакон обойдется примерно в 27 000 рублей или 17 000 гривен.
Показан в первые 6 — 12 часов от начала инфаркта миокарда, 3 — 4,5 часа от развития инсульта или при массивной закупорке легочной артерии. Назначается пациентам, которым была применена Стрептокиназа ранее полугода назад, или есть на нее аллергия. Чаще рекомендуется больным молодого возраста, особенно при сопутствующей артериальной гипотензии.
Метализе
Произведен на основе альтеплазы рекомбинантным методом. Обладает такими преимуществами:
- быстрее начало тромболизиса;
- высокое сродство к фибрину (реже риск кровотечений);
- проходит в тромб на большую глубину;
- действует дольше Актилизе;
- Эффективное восстановление кровотока;
- сохраняет ткани, окружающие очаг разрушения;
- снижает смертность.
Может вызывать кровотечения в местах прокола сосуда при введении катетера или иглы. Растворение тромба в коронарных сосудах может привести к аритмии. До введения Метализе рекомендуется прием Аспирина, а после инфузии применяется Гепарин. Используется для больных до 75 лет, при обширном инфаркте или поражении передней стенки, максимально эффективен в первые 4 часа от появления острой боли в сердце.
Смотрите на видео о показаниях и противопоказаниях к проведению тромболизиса:
Способы растворения тромба
Для восстановления кровообращения в закупоренном сосуде используется два метода – внутривенное введение традиционным способом или локальное – непосредственно в сосуд, в котором находится тромб. Есть исследования, доказывающие, что оба метода достаточно эффективны в первые 6 часов от момента приступа, но максимум положительных результатов тромболизиса отмечается до окончания третьего часа.
Легче всего растворить тромб в вене, поэтому при тромбоэмболии легочной артерии (несет венозную кровь) нужны меньшие дозы ферментов, чем при атеросклеротическом поражении (инфаркте миокарда или головного мозга). При этом нужно учитывать, что растворение кровяного сгустка в глубокой вене нижних конечностей опасно его продвижением к сосудам легких.
При системном тромболизисе (внутривенное поступление медикамента в капельнице) есть недостаток – угроза кровотечения. Это вызвано высокой дозой препарата, что также повышает риск нежелательных последствий.
Но у него есть и достоинство – тромбоз практически никогда не бывает изолированным, поэтому растворению подвергаются и сгустки других локализаций.
При локальном (селективном) введении ферментов требуется рентгенологический контроль за продвижением катетера к месту закупорки. Это позволяет точно доставить тромболитик в зону нарушения кровотока и применить меньшую дозу. Его проведение возможно только в специализированных учреждениях врачами, владеющими внутрисосудистыми методиками. Он может быть эффективен на более поздних сроках (6 — 12 часов), чем системный.
Признаки успешного тромболизиса
При разрушении тромба артерии и вены постепенно восстанавливают свою проходимость, что отражается на клинической симптоматике. Наиболее очевидно это при ишемическом инсульте – у пациента нормализуется чувствительность конечностей и постепенно возвращается сила в мышцах, улучшается речь и сухожильные рефлексы. При легочной тромбоэмболии приходит к норме системное и легочное давление, снижается тяжесть одышки.
Для оценки изменений при инфаркте миокарда оценивают интенсивность боли и общую нормализацию самочувствия. Но для объективной оценки требуется проведение ЭКГ и лабораторной диагностики. Критериями эффективности являются:
- восстановление положения ST – возврат к изоэлектрической линии или не менее 70% положительной динамики на протяжении 2 часов;
- появление аритмий (недостаточно достоверный и опасный признак) – после возобновления кровотока возникают экстрасистолы, желудочковые тахикардии и фибрилляции, блокада проведения импульсов по миокарду;
- нормализация активности креатинфосфокиназы более быстрым темпом.
Для точного определения проходимости сосудов применяется ангиография, УЗИ с допплерографией.
Возможные осложнения
Самой тяжелой и частой нежелательной реакцией тромболитический терапии является высокий риск развития кровотечений. Они могут появиться в любой части тела, вызывать существенную потерю крови или даже завершиться смертью пациента. Встречаются как наружные, так и внутренние геморрагии.
Не исключается и внутричерепное кровоизлияние, которое сопровождается нарушением речи, параличом конечностей на половине тела, судорожным синдромом, нарушением сознания. Ишемический инсульт может трансформироваться в геморрагический, что замедляет восстановление головного мозга. Помимо этого, в результате введения фибринолитиков возникают:
- аллергические реакции;
- спазм бронхов;
- кожная сыпь, крапивница;
- отечность тканей;
- снижение давления, сосудистый коллапс;
- шоковое состояние;
- скопление крови в перикардиальной сумке;
- внутрипеченочное или легочное кровотечение;
- тромбоз и эмболия сосудов;
- кровохарканье;
- кровоточивость слизистых оболочек, десен, носа;
- желудочные и кишечные геморрагии;
- кровавая рвота;
- появление крови в кале, моче.
Ишемический инсульт как осложнение после тромболизиса
При инфаркте миокарда специфическим осложнением тромболизиса являются реперфузионные нарушения ритма – мерцательная аритмия, экстрасистолия, приступы тахикардии, фибрилляции. Эти состояния могут привести к остановке сокращений и необходимости медикаментозной терапии или дефибрилляции.
Также при восстановлении проходимости появляется или расширяется зона спящего (гибернирующего) миокарда, что сопровождается падением сократительной способности сердечной мышцы и развитием устойчивой формы сердечной недостаточности.
Развитие осложнений возрастает у пожилых пациентов и больных старческого возраста, а также при наличии:
- сахарного диабета;
- проведенного лечения антикоагулянтами (Варфарин), антиагрегантами (Аспирин, Курантил);
- недавнего кровотечения, операции, травмы, родов;
- проведенной сердечно-легочной реанимации;
- тяжелого поражения печени;
- острого панкреатита, язвенной болезни;
- злокачественного течения гипертонической болезни;
- новообразований;
- аневризмы или мальформации сосудов;
- инсульта с тяжелым течением, судорожным синдромом, мозговой комой.
Рекомендуем прочитать статью о гепарине при инфаркте. Из нее вы узнаете о фармакологическом действии препарата, противопоказаниях к применению, лечении и возможных осложнениях.
А здесь подробнее об илеофеморальном тромбозе.
Тромботическая терапия помогает восстановить проходимость артерий и вен при помощи фибринолитиков. Эти ферментные препараты способствуют растворению тромбов. Известно три поколения медикаментов. Стрептокиназа является первым и наиболее назначаемым средством благодаря своей ценовой доступности.
Тромболитики второго и третьего поколения имеют большую избирательность действия и меньший риск побочных реакций. Критерием эффективности является ликвидация симптоматики ишемии и инструментальное подтверждение растворения тромба. В связи с большой вероятностью кровотечений требуется индивидуальная оценка предполагаемой опасности для жизни при введении ферментов.
Источник
Экстренная помощь при ОИМ на догоспитальном этапе должна быть направлена на:
- адекватное обезболивание;
- возобновление проходимости поврежденного сосуда, предупреждение реокклюзии (повторного прекращения кровообращения);
- поддержание проходимости венечных артерий, уменьшение агрегации тромбоцитов;
- ограничение зоны ишемии, профилактику или устранение осложнений.
Что такое тромболизис и как его проводят?
Тромболизис (ТЛТ) – это процесс растворения тромба под влиянием введённого в системный кровоток фермента, который вызывает разрушение основы тромба.
 Препараты для проведения ТЛТ (тканевые активаторы плазминогена) делятся на прямые (Стрептокиназа) и непрямые (Альтеплаза, Актилизе, Тенектеплаза).
Препараты для проведения ТЛТ (тканевые активаторы плазминогена) делятся на прямые (Стрептокиназа) и непрямые (Альтеплаза, Актилизе, Тенектеплаза).
В механизме действия ТАП условно выделяют 3 этапа:
- Связывание фермента с плазминогеном, который находится на фибрине (образование тройного комплекса);
- ТАП способствует проникновению плазминогена в фибрин, превращая его в плазмин;
- Образовавшийся плазмин расщепляет фибрин на мелкие фрагменты (разрушает тромб).
Существует прямая зависимость между временем начала ТЛТ и прогнозом для пациента. В методических рекомендациях Европейской ассоциации кардиологов указано на проведение тромболизиса до 12 часов от начала заболевания (далее введение препарата нецелесообразно).
Процедура ТЛТ вызывает активацию тромбоцитов, повышает концентрацию свободных мелких тромбов. Поэтому ТЛТ необходимо проводить вместе с адъювантной антитромбоцитарной терапией.
Тенектеплазу используют для ТЛТ на догоспитальном этапе. Ее вводят внутривенно болюсно (внутривенно струйно, с помощью шприца) на протяжении 10 секунд. Это ТАП III поколения, который имеет высокий профиль безопасности (низкий риск развития геморрагических и гемодинамических осложнений, аллергических реакций), не требует специфических условий хранения и просто в использовании.
 Альтеплаза вводится в условиях стационара. После введения 5 тис ОД гепарина, болюсно вводят 15 мг препарата. Далее переходят на капельное введение 0,75 мг/кг на протяжении 30 минут и 0,5 мг/кг за 60 минут. Общая доза составляет 100 мг. Вся процедура проводиться на фоне непрерывной инфузии гепарина.
Альтеплаза вводится в условиях стационара. После введения 5 тис ОД гепарина, болюсно вводят 15 мг препарата. Далее переходят на капельное введение 0,75 мг/кг на протяжении 30 минут и 0,5 мг/кг за 60 минут. Общая доза составляет 100 мг. Вся процедура проводиться на фоне непрерывной инфузии гепарина.
Стрептокиназа вводится внутривенно капельно в дозировке 1,5 млн ОД разведенной на 100 мл физиологического раствора на протяжении 30-60 минут. Перед применением препарата вводят болюсно 5 тыс ОД гепарина с последующим возобновлением инфузии не ранее чем через 4 часа после окончания введения Стрептокиназы.
Согласно приказу министерства, после проведения ТЛТ пациента нужно доставить в специализированный стационар с возможностью проведения балонной ангиопластики или стентирования не позже 12 часов.
Показания к проведению
Показаниями к тромболизису при инфаркте миокарда являются:
- Длительный (более 20 минут) ангинозный приступ в первые 12 часов от его начала;
- Элевация сегмента ST на 0,1 мВ и более в двух смежных стандартных или 0,2 мВ в соседних перикардиальных отведениях ЭКГ;
- Полная блокада левой ножки пучка Гиса, которая возникла впервые в присутствии болевого синдрома.
ТЛТ показана в условиях отсутствия возможности проведения ПКВ за 90-120 минут с момента первого контакта с больным.
Тромболизис в случае инфаркта миокарда имеет право выполнять специализированная кардиологическая бригада скорой помощи укомплектована всем необходимым для купирования возможных осложнений.
Противопоказания
Абсолютные противопоказания к тромболизису при инфаркте миокарда:
- Перенесенное геморрагическое ОНМК менее 6 месяцев назад;
- ЧМТ в анамнезе, хирургическое вмешательство до 3 недель;
- Желудочно-кишечное кровотечение менее 1 месяца назад;
- Нарушения свертывающей системы крови;
- Расслаивающая аневризма аорты;
- Рефрактерная артериальная гипертензия (САТ более 200 мм.рт.ст., ДАТ выше 110 мм.рт.ст.).
Относительные противопоказания:
- ТИА менее 6 месяцев назад;
- Систематическое применение прямых антикоагулянтов;
- Беременность, первые 28 дней после родов;
- Пунктированные сосудов крупного диаметра недоступных для компрессии;
- Длительная травматическая сердечно-легочная реанимация;
- Недавняя лазеротерапия заболеваний сетчатки глазного дна;
- Печеночная недостаточность;
- Язвенная болезнь желудка в стадии обострения;
- Инфекционный эндокардит;
- Диабетическая геморрагическая ретинопатия и другие кровоизлияния в сетчатку глаза.
Врач обязан предупредить пациента обо всех возможных противопоказаниях и осложнениях процедуры. Согласие на ТЛТ пациент подтверждает письменно в протоколе проведения тромболизиса.
Возможные осложнения тромболитической терапии (встречаются не более чем у 0,7% случаев):
- Паренхиматозные кровоизлияния, кровотечение в месте введения;
- Острые нарушения ритма – фибрилляция предсердия рассматривается как показатель реканализации (восстановление кровообращения) сосуда;
- Аллергическая реакция, лихорадка.
Клинические критерии успешной реперфузии (возобновление кислородного питания) миокарда:
- Быстрая регрессия болевого синдрома;
- Проявления во время введения тромболитика реперфузионных аритмий;
- Инволюция изменений ЭКГ (приближение сегмента ST к изолинии;
- Снижение уровня кардиоспецифических биохимических маркеров некроза.
На эффективность ТЛТ влияет и время суток – реканализация происходит хуже в утренние часы. В это время имеют максимальную дневные показатели активность тромбоцитов, коагуляторных процессов, вязкости крови, вазомоторного тонуса и природного ингибирования фибринолиза.
Выводы
Тромболитическая терапия входит в перечень стандартных мероприятий при оказании помощи больным с острым коронарным синдромом на догоспитальном этапе. Использование ТЛТ в первые часы от появления симптомов ОИМ позволяет спасти пациентов с потенциально некротизированным миокардом, улучшить функцию левого желудочка и снизить показатель смертности от ОИМ. Риск ретромбоза (повторная закупорка) снижает комбинация тромболизиса с гепаринотерапией и длительным применением Аспирина.
Источник
Тромболизис при инфаркте является эффективным вариантом облегчения состояния пострадавшего. Эта процедура позволяет уменьшить размеры пораженного участка и снизить смертность. Но ее должны провести как можно раньше на протяжении первых 12 часов после начала приступа.
Когда стали применять
Процедура заключается во введении в организм большого количества тромболитических препаратов. Они помогут рассосаться тромбам и восстановят процесс кровообращения.
Применение этой методики при инфаркте начали с 1980 года. Сперва она относилась к экспериментальной медицине. Только после многократного подтверждения ее эффективности, терапию начали широко применять для реанимации людей после острого приступа.
Прежде проводились испытания на животных. Это позволило усовершенствовать метод и определить, какое действие используемые лекарства оказывают на состав крови, выявить возможные побочные реакции и осложнения.
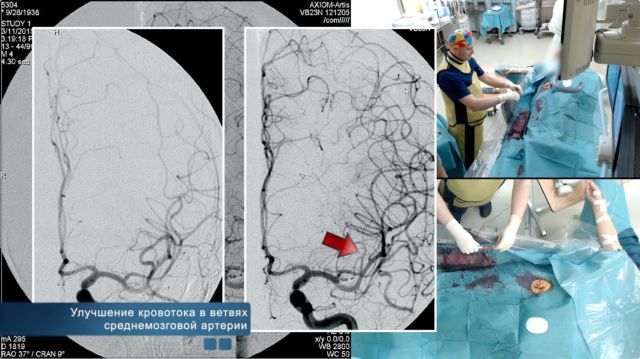
За рубежном процедуру начали проводить только с 1995 года. А на территории СНГ тромболизис применяется лишь последние десять лет.
Проводить лечение необходимо на протяжении первых трех часов после приступа. Эффективность сохраняется и если ее провести позже, но не позднее половины суток, так как, в противном случае, существует высокий риск осложнений.
Очень часто процедуру выполняют врачи скорой помощи, чтобы вовремя остановить патологический процесс.
Как действует
Препараты для тромболизиса при инфаркте миокарда растворяют образовавшийся в сосудистом русле тромб. В нормальном состоянии небольшие сгустки крови в организме растворяются под влиянием специальных ферментов. Но если они слишком крупные, то организм не может самостоятельно справиться с этой ситуацией. При этом сосуд закупоривается и развивается инфаркт.
Ишемические нарушения сопровождаются отмиранием тканей сердечной мышцы. Если не оказать больному помощь, то некротические изменения приведут к тому, что сердце потеряет способность сокращаться и остановится.
Препараты, используемые в ходе тромболитической терапии, могут в короткий срок растворить тромбы и остановить инфарктное поражение. Благодаря этому, большая часть миокарда сохранится. Процедура способна полностью восстановить процесс кровообращения и питания клеток сердца.
Тромболитики приводят к:
- сохранению функции желудочков перекачивать кровь;
- снижению риска развития аневризмы;
- сокращению площади поражения;
- возобновлению электрической проводимости сердечной мышцы.
 Препараты не только сформируют просвет сосуда на месте закупорки, а и полностью растворят тромб и восстановят нормальный кровоток.
Препараты не только сформируют просвет сосуда на месте закупорки, а и полностью растворят тромб и восстановят нормальный кровоток.
Также определили, что действие препаратов зависит от времени введения. Если тромболизис проведут на протяжении первых трех часов после начала приступа, то это снизит риск летального исхода на 25%; если ввести тромболитики через 6 часов, то шансы смертности снижаются на 18%.
Чем раньше будет восстановлен кровоток, тем меньше будет обширных поражений миокарда.
Виды
В зависимости от времени проведения тромболизиса, процедура может быть:
- селективной;
- неселективной.
В первом случае введение препаратов осуществляют на протяжении первых шести часов от начала острого нарушения кровообращения. Главной особенностью неселективной методики является выполнение реанимационных мероприятий на протяжении первых трех часов.
С учетом метода введения лекарственных средств тромболизис бывает:
- локальным. Если в условиях стационара было проведено обследование с применением оборудования для внутрисосудистого введения, разжижающие средства подводят как можно ближе к пораженному месту;
- системным. Его применяют, когда нет информации о том, в каком месте расположен тромб, вызвавший приступ инфаркта миокарда. Препараты при этом вводят обычным способом в вену.
Ход процедуры
Тромболитическая терапия при инфаркте проводится либо врачами скорой помощи, либо в реанимационном отделении. После поступления пациента в больницу, все подготовительные мероприятия должны осуществляться в течение часа. За это время больного необходимо обследовать на сопутствующие заболевания и наличие противопоказаний к процедуре.
Инфаркт миокарда – это опасная патология, при которой каждая минута может спасти жизнь человеку. Во время выполнения тромболизиса врач должен придерживаться таких рекомендаций:
- до введения тромболитических препаратов устанавливают мочевые катетеры;
- на протяжении первых суток после лечения нельзя в крупные артерии вставлять катетеры;
- в течение суток запрещены любые внутримышечные инъекции;
- при подборе дозировки должны учитывать вес больного.
 Возраст не является противопоказанием для применения тромболитиков. Чем меньше времени прошло от начала приступа, тем больше эффекта будет от проведенной терапии. Это связано с тем, что свежие тромбы обладают более мягкой консистенцией и легче рассасываются.
Возраст не является противопоказанием для применения тромболитиков. Чем меньше времени прошло от начала приступа, тем больше эффекта будет от проведенной терапии. Это связано с тем, что свежие тромбы обладают более мягкой консистенцией и легче рассасываются.
Со временем они уплотняются, что значительно затрудняет процесс лечения.
Для проведения тромболитической терапии используют:
- Пуроплазу – проурокиназу рекомбинантную.
- Альтеплазу. Это фибрин-специфический антиген. Его вводят после 4 часов.
- Тенектеплазу. Средство используют для ведения в догоспитальном периоде.
Также в процессе лечения часто применяют Актилизе в следующей дозировке:
- На протяжении первых трех часов делается струнное введение 15 мг Актилизе. После этого инфузионным способом вводят 50 мг. Через час на протяжении 60 минут – еще 35 мг вещества. Нельзя вводить больше 100мг препарата.
- Если лечение проходит в срок от 6 до 12 часов, то сначала струнным способом вводят 10 мг, после этого – 59 мг инфузионно. Затем раз в полчаса вводят по 10 мг, пока общая дозировка не достигнет 100 мг.
Врач, который осуществляет процедуру, должен строго следовать инструкции.
Показания и противопоказания
Показания к тромболизису при инфаркте миокарда достаточно ограничены. Решение о том, нужно ли проводить такое лечение принимают еще в скорой помощи или в больнице. Проведение процедуры практикуют в таких случаях:
- на протяжении первых нескольких часов при инфаркте;
- если не произошла гибель сердечной мышцы и болезненные ощущения не прекращаются, результаты электрокардиографии показывают наличие зубца Q, то провести лечение могут в течение первых двенадцати часов;
- при наличии идиовентрикулярного ритма;
- если подозревают приступ острого нарушения кровообращения в сердечной мышце.
 Чаще всего своевременное применение тромболизиса дает хорошие результаты. Если поражение не затронуло большую часть сердечной мышцы, то шансы на выживание большие.
Чаще всего своевременное применение тромболизиса дает хорошие результаты. Если поражение не затронуло большую часть сердечной мышцы, то шансы на выживание большие.
Но существуют и противопоказания к тромболизису при инфаркте миокарда. Это связано с высокой вероятностью сильных кровопотерь при:
- открытом кровотечении в органах желудочно-кишечного тракта;
- геморрагическом инсульте;
- хирургических вмешательствах, которые были проведены недавно;
- родах;
- черепно-мозговых травмах.
В этих случаях проводить лечение тромболитическими препаратами нельзя. Осторожно, применять его следует при:
- расслоении аорты;
- повторных приступах инфаркта;
- нарушениях кровообращения в головном мозге;
- язвенной болезни желудка;
- травмах;
- поражениях печени в виде гепатита или цирроза;
- гломерулонефрите;
- беременности;
- индивидуальной непереносимости некоторых тромболитических средств.
Большинство врачей отказываются проводить тромболизис, если незадолго до приступа больной перенес операцию на глазах, особенно с применением лазерных технологий.
Оценка эффективности
Степень эффективности тромболитической терапии оценивают с помощью коронарографии. Благодаря этому исследованию определяют уменьшение размеров тромба, степень проходимости коронарных сосудов на протяжении 30 минут после начала лечения. В некоторых случаях обнаруживают повторное тромбообразование.
Результаты тромболизиса оценивают с помощью электрокардиографии и анализа крови, а также с применением специальной шкалы от нуля до трех:
- при нулевой эффективности кровоток отсутствует, и контрастное вещество находится ниже места образования сгустка крови;
- кровообращение слабое, из-за чего через небольшие отверстия в тромбе артериальное русло заполняется не полностью;
- кровоток замедлен, наблюдается частичное заполнение русла;
- просвет артерии целиком заполнился контрастным веществом, что свидетельствует о том, что тромб полностью рассосался и проходимость сосуда восстановлена.
Благодаря своевременно проведенному лечению можно снизить риск развития кардиогенного шока и других последствий.
Осложнения
В редких случаях тромболизис сопровождается развитием осложнений. У некоторых больных после введения препарата начинается кровотечение. При этом гематокрит и гемоглобин быстро снижаются. Анализ крови показывает уменьшение количества тромбоцитов. Если это произошло, то лечение прекращают и используют другие методики.
У каждого десятого пациента наблюдается резкое снижение артериального давления. Восстановление состояния замечают после прекращения терапии.
Бывают случаи появления сыпи под воздействием тромболитиков. Для устранения этого побочного эффекта проводят терапию кортикостероидами.
Прогноз после тромболизиса при инфаркте в большинстве случаев благоприятный. Процедура значительно повышает шансы на выздоровление.
Источник
