После инсульта сколько держат в реанимации

Инсульт у близкого человека – это полная тревоги и опасений неожиданность для большинства людей. На место растерянности и отсутствию понимания, что делать дальше в сложившихся обстоятельствах, редко приходит четкий план действий.
У близких попавшего в больницу с инсультом возникают 2 главных вопроса: чем я могу ему помочь и какие у него шансы на возвращение к прежней жизни.
Сформируем
вместе представление о происходящем в первые сутки лечения в больнице и
понимание того, чем вы можете быть
полезны вашему близкому.
Инсульт– это экстренное состояние, которое требует внимательного врачебного наблюдения и тщательного сестринского ухода. Его тяжесть, зачастую, расценивается врачами как тяжелое или крайне тяжелое.
В первые 7 дней риск осложнений, включая повторный инсульт, в 2-3 раза выше в сравнении с последующим периодом восстановления
Задача врача – не допустить этого и оказать помощь вовремя, когда она понадобится.
Из-за этого, зачастую, первые часы после поступления в больницу проходят в реанимации или палате интенсивной терапии.
Госпитализация в отделение анестезиологии и реанимации (ОАИР)
Общее время лечения в реанимации зависит от тяжести инсульта и продолжается 12 часов и более. В зависимости от состояния, в реанимации после инсульта лежат от 12 часов до 3-х недель. В отдельных случаях срок больше.
Тяжелый инсульт – это риск присоединения осложнений, особенно первые 7 суток.
В
случае тяжелого инсульта возникает отек головного мозга, который угнетает
сознание. Общее состояние пациента осложняется комой.
Кома – это угнетение сознания, при котором человек не реагирует на внешние раздражители. Находится будто во сне.
Нарушение функции дыхания – частый спутник таких состояний. При нарушении самостоятельного дыхания используют аппарат искусственной вентиляции легких для насыщения крови кислородом.
Помимо нарушения работы дыхательного центра, угнетается кашлевой рефлекс, из-за чего в просвете верхних дыхательных путей скапливается слизь.
Растет риск присоединения инфекции с переходом в застойную пневмонию, которую можно лечить очень долго, особенно если она внутрибольничная.
Внутрибольничная – значит, вызванная патогенной микрофлорой, устойчивой к антибиотикам, поэтому этот вид инфекции особо опасен.
В коме человек не контролирует физиологические отправления. Чтобы мочиться нужно осознанное опорожнение мочевого пузыря, в угнетенном сознании человек этого не может. Моча наполняет мочевой пузырь, который не опорожняется пациентом.
Возникает риск острой задержки мочи. Во избежание задержки мочеиспускания ставят мочевой катетер, по которому отходит моча. При длительно установленном мочевом катетере растет риск инфекции мочевыводящих путей.
Пролежни – грозный спутник долгого нахождения в бессознательном состоянии. О предупреждении их появления читайте вот здесь
Это нарушение питания мягких тканей организма, вызывающие их гибель (некроз) и последующее отторжение.
Некрозы возникают в местах длительного сдавливания кожи и мышц между костью и поверхностью, на которой лежит пациент- в области крестца, пяток, затылка и между лопаток.
Врачи реаниматологи знают об этих осложнениях и стараются их не допускать, что не всегда удается, так как главное место в борьбе за здоровье и жизнь отводится организму пациента, иногда у него недостаточно сил для этого.
Лечение затягивается надолго, особенно при долгом угнетении сознания до комы. При обширных инсультах – это недели, а иногда и месяцы бессознательного состояния. Задача медиков – помочь пациенту из него выйти.
Кома при инсульте. Чем помочь?
Угнетения сознания до комы сопровождает тяжелые обширные инсульты по ишемическому типу или по геморрагическому типу с внутримозговыми гематомами, распространяющимися в желудочки мозга. Те и другие- причина отека головного мозга, который угнетает сознание до комы в большинстве случаев. Состояние тяжелое.
Поговорите с реаниматологом, узнайте, чем вы можете быть полезны.
Питание необходимый источник энергии для жизни и восстановления, что очень важно для выхода из состояния комы. Часто самостоятельное глотание невозможно, а кормить надо.
При сохранении глотания и сознания, кормят с приподнятым головным концом кровати. В реанимации кормят медицинские сестры, вашей помощи в этом не потребуется.
Для поддержания чистоты тела нужны подгузники и одноразовые пеленки. Иногда их не хватает. Узнайте у врача – есть ли средства гигиены в нужном количестве.
Когда человек приходит в себя, его часто мучает жажда, спросите- нужна ли чистая питьевая вода без газа
В случае комы при инсульта, пациент не может глотать самостоятельно, используют альтернативные пути введения питательных веществ в организм. В бессознательном состоянии кормят через зонд. Читайте ниже какие питательные смеси подойдут.
Что может понадобиться при нахождении пациента в реанимации. Резюмируем
Для гигиены
- подкладные одноразовые впитывающие пеленки;
- влажные салфетки 30 * 40 см;
- жидкое мыло для мытья кожи;
- камфорный спирт;
- пена с пантенолом для обработки пролежней;
- подгузники (уточните, какой размер и впитывающая способность)
Для зондового кормления:
- питательные смеси (кисель, жидкая каша, бульоны);
- готовые формы для зондового кормления (есть в аптеке)
Обсудите
с врачом, что нужно на данный момент, что вы можете принести и в каком
количестве.
Правила посещения пациента
Реанимация – это особое отделение, режим работы которого отличается от установленного в общей палате отделения больницы. Если лечащий врач разрешил навестить пациента в реанимации, придерживайтесь следующих правил:
- Не посещайте пациента, если вы болеете инфекционным заболеванием. Отложите посещение до выздоровления;
- Перед входом в реанимацию или палату интенсивной терапии снимите верхнюю одежду. Наденьте халат, маску и шапочку;
- Посетителям в состоянии алкогольного и наркотического опьянения посещения запрещены;
- Говорите тихо, не кричите. Не прикасайтесь к медицинской технике и соблюдайте указания медицинского персонала;
- Разрешается одновременное посещение не более чем 2-мя посетителями;
- Запрещается посещение детей в возрасте до 14 лет;
- Во время медицинских манипуляций и процедур посещения запрещены;
Перевод в отделение
Лечение в реанимации при инсульте необходимо для поддержания стабильного состояния (стабильно тяжелого) и предупреждения возможных осложнений. При стабилизации состояния пациента, переводят в отделение неврологии. Под стабилизацией имеется ввиду:
- поддержка стабильных показателей АД и пульса, самостоятельное дыхание без признаков дыхательной недостаточности
- возвращение сознания или сохранения на одном уровне, если оно было утрачено или возвращение контакта с пациентом
- нет нарастания неврологических нарушений или симптомы частично регрессировали
В всех случаях решение о перевод в отделение больницы решается коллегиально неврологом и реаниматологом.
О том, чем вы можете помочь в общей палате больницы читайте в следующей статье.
Вы можете сказать мне спасибо, поделившись статьей в соцсетях, нажав кнопку ниже, если считаете её полезной. Буду вам признателен.
С уважением, врач-невролог Постников Александр Юрьевич
Вы можете меня отблагодарить за статью, подписавшись на канал о неврологии и нейрореабилитации. Спасибо!

Источник
Пугающее и настораживающее обывателя слово «реанимация» переводится как «оживление». Здесь происходит настоящая борьба за жизнь человека. В этом отделении сутки не делятся на день и ночь: медицинские работники занимаются больными каждую минуту. Реанимация – закрытая зона больницы. Это вынужденная мера, которая необходима, чтобы никто и ничто не отвлекало врачей от спасения человеческой жизни. Ведь кто-то из пациентов так и не сможет выйти из холодных реанимационных стен.

Родственники таких больных волнуются, ведь они не знают, сколько времени лежат в реанимации. Как проводится реанимационное лечение, с какими факторами связано длительность пребывания больного в «спасательном» отделении, узнаете из нашей статьи.
Специфика реанимационного состояния
Реанимация – отделение больницы, где проводят экстренные действия, устраняющие нарушения жизненно важных функций организма. Сколько дней проведет пациент между жизнью и смертью, ответить не сможет никто. Сроки восстановления всегда индивидуальны и зависят от вида травмирования, состояния больного и наличия сопутствующих осложнений, появившихся после травмы.
Например, после операции был восстановлен ток крови и самостоятельное дыхание. Однако на этом этапе диагностируется осложнение: отек мозга или инфекционное поражение. Поэтому контроль над состоянием больного в отделении интенсивной терапии будет продолжаться до тех пор, пока не будут устранены все осложнения. После этого пациента переведут в обычную палату.
Важно понимать, что родственники, знакомые и друзья не могут навещать больного в реанимационном отделении. Это правило распространяется на всех посетителей за редким исключением. Расскажем почему.
Все посетители приносят на своей одежде, теле и руках множество бактерий и вирусов. Для здорового человека они абсолютно безопасны. А вот для больных в тяжелом состоянии они станут причиной сложнейшей инфекции. Более того, сами пациенты могут заразить посетителей.
В общем реанимационном зале находится несколько больных. Их местоположение не зависит от полового признака: пациенты раздеты и подключены к многочисленной аппаратуре. Не все смогут спокойно отреагировать на такой внешний вид близких им людей. Поэтому людям, переживающим за состояние родных, нужно дождаться, когда больных переведут в терапию. Там уже можно будет нормально общаться, регулярно посещая друзей и родственников.
Рассмотрим особенности реанимационного лечения у пациентов, у которых критическое состояние здоровья связано с самыми распространенными патологиями: инсультом и инфарктом.
Инсульт
Инсульт – опасное изменение в кровяном обращении мозга. Он не щадит ни женщин, ни мужчин в любом возрасте. При этом 80 % случаев развития инсульта характеризуется патологией ишемического характера и только 20% – геморрагической разновидностью. Предугадать, когда произойдет само кровоизлияние в мозг, невозможно: течение патологии уникально для каждого больного. Поэтому в реанимации после инсульта каждый пациент находится разное время.

Сколько инсульт «заставит» человека находится в больнице, зависит от нескольких факторов:
- Локализация и размер поражения мозговых тканей;
- Тяжесть симптоматики;
- Наличие или отсутствие коматозного состояния;
- Функционирование систем и органов: дыхания, сердцебиения, глотания и других;
- Возможность рецидива;
- Наличие сопутствующих заболеваний.
Как видим, находиться в реанимационном отделении больной будет столько, сколько того требует его состояние. Находящихся в отделении больных ежедневно тщательно обследуют, вынося вердикт об их дальнейшем нахождении в больнице.
Следует отметить, что при патологических изменениях мозга находиться в реанимации пациенту положено 3 недели. Это время нужно для врача, чтобы он смог отследить возможные рецидивы и предотвратить их.
Общая стандартизация лечения инсульта предусматривает месяц. Такой срок утвержден Министерством здравоохранения для полного восстановления больного. Однако в индивидуальном порядке срок терапии продлевается, если будет установлено, что больной нуждается в дальнейшем лечении и реабилитации.
Терапия инсульта включает в себя 3 этапа.
Первый терапевтический курс состоит из базовых лечебных мероприятий:
- Наладить функционирование органов дыхательной системы;
- Откорректировать гемодинамику;
- Устранять повышенные показатели температуры тела и психомоторные нарушения;
- Бороться с отеком мозга;
- Осуществлять правильное питание и уход за пациентом.
После восстановления первичных функций организма следует дифференцированное лечение. Оно зависит от вида инсульта и состояния пациента.
Геморрагический инсульт:
- Устранить отек мозга;
- Откорректировать показатели внутричерепного и артериального давления;
- Оценить необходимость оперативного вмешательства.
Ишемический инсульт:
- Восстановить хорошее кровообращение в тканях мозга;
- Улучшить метаболизм;
- Устранить проявления гипоксии.
Чем больше пораженный очаг в тканях мозга, тем больше времени понадобится больному на восстановление.
Также родственники должны знать, что происходит с больным, когда он впадает в кому. Это опасное осложнение возникает только в 10 % случаев. Коматозное состояние возникает из-за мгновенного расслоения сосудов головного мозга. Сколько времени оно продлится, не знает никто. Поэтому в этой ситуации важно быстро оказать квалифицированную неотложную помощь и обеспечить регулярное наблюдение за состоянием пациента.
Диагностическая и корректирующая терапия при коматозном состоянии состоит в таких действиях:
- С помощью постоянного аппаратного мониторинга отслеживается функционирование жизненно важных органов и систем человека;
- Используются мероприятия, направленные против пролежней;
- Питание пациента обеспечивается с помощью зонда;
- Пища перетирается и подогревается.
Обратите внимание!
Если пациент находится в крайне тяжелом состоянии, показано его введение в искусственную кому. Это нужно, чтобы в экстренном порядке провести хирургическое вмешательство на головном мозге.
После того, как больной придет в себя, терапию направляют на борьбу с последствиями приступа: восстановление речи и двигательной активности.
Поводом для перевода в общую палату являются такие улучшения в самочувствии пациента:
- Стабильные показатели пульса и артериального давления за час диагностики;
- Наличие самостоятельной возможности дышать;
- Полное осознание обращенной к нему речи, появившаяся возможность контактировать с лечащим врачом;
- Полное исключение рецидива.
Лечение проводят в неврологическом отделении. Терапия состоит из приема медикаментозных средств и восстановительных упражнений, направленных на развитие двигательной активности.
Инфаркт
Самое опасное последствие заболеваний сердца – инфаркт миокарда. Тяжелая патология требует постоянного наблюдения медиков, сроки которого зависят от тяжести и критичности состояния.
Как правило, инфаркт и все другие сердечные недуги требуют реабилитационных мер в течение 3 суток с начала приступа. Затем в общей палате начинается восстановительная терапия.
Лечение проблем, связанных с сердцем, проходит 2 этапа.
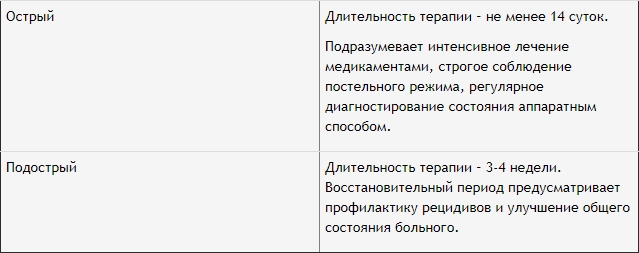
Обратите внимание!
7 дней после приступа – самое критическое и опасное время для жизни больного. Поэтому крайне важно провести в больнице ему несколько недель, чтобы полностью устранить возможные негативные последствия приступа.
Острый приступ инфаркта требует реанимационных действий. Они направлены на обеспечение миокарда кислородом, чтобы сохранить его жизнеспособность. Пациенту прописывают такое лечение:
- Полный покой;
- Анальгетики;
- Снотворное;
- Лекарства, снижающие частоту пульса.
Первый день реанимации – важный для дальнейшего лечения. В эти сутки решается необходимость в использовании таких видов хирургического вмешательства:
- Установка катетера в сердце;
- Расширение или сужение травмированного сосуда;
- Аортокоронарное шунтирование (помогает восстановить кровоток).
Обязательно показано введение препаратов, купирующих образование тромбов.
После восстановления нужного функционирования сердечной мышцы больной переводится в кардиологическое отделение для прохождения дальнейшей терапии. Затем лечащий врач предоставит план реабилитационных действий, с помощью которых сердечная деятельность вновь возобновится в естественном режиме.
Длительность восстановительного периода зависит от таких факторов:
- Своевременности неотложной помощи при приступе;
- Возрастная категория (лица старше 70 лет переносят инфаркт тяжелее);
- Наличие или отсутствие осложнений;
- Вид инфаркта;
- Возможность развития осложнений.
Выписка пациента из больницы производится только в том случае, если состояние больного соответствует таким показателям:
- Полное восстановление сердечного ритма;
- Не выявлено никаких осложнений.
Период восстановления после реабилитационного лечения продолжается и после выписки из больницы. Пациент должен сменить образ жизни, правильно чередуя периоды отдыха и физической активности. Важно полностью пересмотреть вопросы питания, отказаться от вредных привычек. Период реабилитации лучше продолжить в условиях санаторно-курортного лечения.
Источник
Где и как получить? На какой срок дают?
Сколько держат в реанимации, если не становится лучше?
Имеется ряд стандартных правил при которых, в реанимационном отделении содержатся пациенты от 21 дня до 30. Данный срок необходим для качественного лечения и запуска функций жизнедеятельности пациента.
В данном случае всё зависит от следующих критериев:
- при условии тяжёлой патологии;
- наблюдается угнетённое сознание, переходящее в кому;
- обширное кровоизлияние в мозговой ткани;
- у пациента просматривается частичная дисфункция важных органонов;
- наблюдаются сопутствующие патологии, которые имеют отрицательное воздействие.
Перечисленные факты определяют длительность времени нахождения в реанимационном отделении. Максимальный срок нахождения в реанимации предугадать не в состоянии даже самый квалифицированный врач.
Сколько дней обычно лежат в стационаре?
Прибывший в стационар пациент находится от 21 до 30 дней в больнице. Срок может быть продлен, в зависимости от масштаба поражения пациента и типа инсульта.
При переводе пациента в общую палату, необходимо руководствоваться следующими критериями:
- Если пациент в состоянии самостоятельно призвать на помощь доктора.
- У пациента наблюдается стабильный уровень артериального давления.
- У пациента наблюдается стабильная частота сердечных сокращений.
- Пациент способен самостоятельно дышать, без использования специальных аппаратов.
- Если наблюдается ясное, восстановленное сознание. Имеется возможность беспрепятственно наладить контакт с больным.
- Если исключены возможные осложнения после пережитого инсульта.
При положительной динамике больного, по пришествию 21 день, он может быть выписан в соответствии всем требованиям медицинского учреждения.
Где продолжить лечение после выписки?
Перед выпиской медицинские сотрудники определяют конкретные действия, для дальнейшего выздоровления пациента. После того, как врач выписал пациента после инсульта из больницы, он обязан подсказать ему, где продолжить дальнейшее лечение.
Пациент может продолжить своё лечение:
- На дому, под чётким присмотром родственников. Врач даёт сопутствующие рекомендации для скорейшей реабилитации.
- В реабилитационный центр.
- В специальные учреждения с сестринским уходом (дом престарелых).
- Врач выписывает больного домой, заранее предоставив ему социального работника.
Больничный лист
Больничный лист – это документ, который признаёт временную нетрудоспособность, и выдаётся лицензированной организацией. Этот документ даёт право на получение соответствующего пособия.
Где и как получить?
Больничный лист выдаётся на основании нетрудоспособности пациента, его предоставляют:
- медицинские работники, имеющие лицензию;
- лечащие врачи клиник научно-исследовательских учреждений (институтов), в том числе клиник научно-исследовательских учреждений (институтов) протезирования или протезостроения;
- фельдшеры медицинских организаций.
На какой срок дают?
Срок больничного листа может достигать 10 месяцев, однако, если пациенту необходимо продлить реабилитационную программу, то срок больничного листа увеличивается до полного выздоровления.
Таким образом, в соответствии с рядом общих медицинских правил, определенно четкое содержания пациентов при пережитом инсульте. Пациент обязан пройти весь реабилитационный период под наблюдением медицинских работников, и следовать всем рекомендациям по выздоровлению. Все приведенные сроки рассчитываются сугубо индивидуально для каждого больного.
Мнение эксперта
Эта статья была проверена нашими экспертами, практикующими врачами с многолетним опытом.
Задать вопрос
Если вы хотите проконсультироваться со специалистами сайта или задать свой вопрос, то вы можете сделать это совершенно бесплатно в комментариях.
А если у вас вопрос, выходящий за рамки данной темы, воспользуйтесь кнопкой Задать вопрос выше.
Источник
