После инсульта ограничены движения

Атаксия – один из видов двигательных расстройств, который встречается у пациентов после инсульта. Это сборное понятие, которое включает несколько видов нарушений координации движений. В клинической практике чаще всего встречается мозжечковая атаксия, причина которой – нарушение кровообращения в мозжечке. Согласно статистическим данным, мозжечковый инсульт встречается не так часто – примерно в 10% случаев.
Однако, более половины эпизодов этого типа инсульта заканчиваются летально, а среди выживших регистрируется очень большой процент потери работоспособности.

Атаксия – это нарушение координации движений и моторики
Классификация атаксий
В норме координация движений регулируется такими отделами головного мозга:
- продолговатый и средний мозг;
- мозжечок;
- вестибулярный аппарат;
- лобно-височная кора больших полушарий.
В задней части ствола головного мозга проходят пучки Голля и Бурдаха. Они отвечают за глубокую мышечную чувствительность. Основная задача мозжечка – дополнение и согласование работы двигательных центров. Благодаря ему, движения становятся плавными, четкими и соразмерными. Червь мозжечка поддерживает нормальный тонус мышц и равновесие. Благодаря согласованной деятельности вестибулярных ядер, достигается поддержание равновесия во время движений. Кора лобной доли отвечает за произвольные движения.
Тяжело сказать, какой из этих отделов является самым важным в координации движений. Все они связаны многочисленными синаптическими связями, что обеспечивает нормальную двигательную активность. В зависимости от того, где произошел инсульт, врачи-клиницисты различают такие виды нарушений координации движений, или атаксий:
- сенситивная;
- мозжечковая;
- вестибулярная;
- корковая.
Сенситивная атаксия
Этот вид атаксии развивается после инсульта в задних столбах спинного мозга, таламуса. Она может проявляться в обеих конечностях, одной руке или одной ноге. Этот вид двигательного расстройства характеризуется потерей проприоцептивной чувствительности. Пациент не может оценить положение собственных частей тела. Наблюдается так называемая штампующая походка – больной чрезмерно сгибает ноги и очень сильно ступает на пол. Часто жалуется на ощущение ходьбы по мягкому ковру. Пострадавший постоянно смотрит себе под ноги, пытаясь таким образом смягчить патологические симптомы. При закрывании глаз проявления атаксии усиливаются.
Мозжечковая атаксия
Развивается после мозжечкового инсульта. Наблюдается шаткость при ходьбе. Пациент отклоняется в сторону очага поражения, в тяжелых случаях падает. Если поражён червь мозжечка, падение возможно в любую сторону и назад. Ходьба шаткая, с широко расставленными ногами. Ходьба приставным шагом невозможна или резко нарушена. Движения рук несоразмерны, замедлены. В большей степени страдают рука и нога со стороны поражения. Речь замедляется, становится растянутой, скандированной. В отличие от афазий, где в основе речевых расстройств лежит гибель нейронов корковых центров, у пациентов после мозжечкового инсульта нарушается координация движений. Изменяется почерк – буквы стают размашистыми, крупными.

Отличительные особенности походки больного с атаксией
Вестибулярная атаксия
Вестибулярная атаксия проявляется при движении, в положении сидя или стоя. Симптомы усиливаются при поворотах головы, туловища, глаз. Человек отказывается выполнять эти движения, заменяет их другими или выполняет в медленном темпе. Благодаря зрительному контролю удается значительно компенсировать нарушения координации. При одностороннем поражении вестибулярных ядер шаткость и отклонения тела происходят в сторону поражения. Особенно заметны двигательные расстройства при ходьбе с закрытыми глазами. Вестибулярная атаксия сопровождается выраженными вегетативными нарушениями – тошнотой, головокружением, нистагмом.
Корковая атаксия
Специфическое нарушение координации движений, которое развивается у пациентов после инсульта в лобной доле больших полушарий головного мозга. В основном в таких ситуациях страдают ноги. Руки при этом не задействованы. Походка больного неуверенная, шаткая, по одной линии. Корпус отклоняется назад. Пациент не может стоять и ходить, при том что у него нет признаков пареза или паралича.

Клинические проявления корковой атаксии
Диагностические тесты
Диагностика нарушений координации движений у пациентов после инсульта основывается на таких моментах:
- жалобы больного;
- данные осмотра;
- результаты диагностических тестов;
- данные результатов дополнительных методов исследования.
Координаторные пробы позволяют определить вид атаксии, установить место локализации инсульта.
Первой определяется статическая атаксия. Пациента ставят в позу Ромберга – ноги вместе, руки вперед, глаза закрыты. Оценивается устойчивость больного. После обычной пробы Ромберга проводится усложненная – руки просят протянуть перед собой на уровне плеч, пальцы растопырить в стороны, ноги поставить так, чтобы носок одной касался пятки второй конечности.

Исследование функции мозжечка
Затем оценивается походка. Пациента просят пройти обычной походкой по прямой линии, приставляя пятку к носку и фланговой походкой.
После этого проводится диагностика динамической атаксии. Пациента просят вытянуть руки перед собой и достать указательным пальцем кончика носа или молоточка. Проба проводится с открытыми и закрытыми глазами.
Оценить симметричность и синхронность движений можно с помощью пробы на асинергию – пациента просят вытянуть руки перед собой и сделать движения, похожие на вкручивание лампочек. Еще одна диагностическая проба – на дисметрию. Больному необходимо поднять обе руки до уровня плеч и вытянуть их перед собой. После этого нужно одну руку поднять вертикально вверх и опустить до уровня второй. Пробу повторяют с противоположной стороны.
Пяточно-коленная проба – в положении лежа больной должен коснуться пяткой одной ноги колена противоположной.
Асинегрия Бабинского – пациента просят сесть, скрестив руки на груди. Если причина нарушения координации движений в мозжечке – поднимается не корпус, а ноги.
Лечение
К сожалению, четких рекомендаций по поводу лечения различных видов атаксий нет. Основополагающая лечебного процесса – это лечение основного заболевания.
У больных после инсульта в первые часы после заболевания на первый план выходит возобновление кровообращения в очаге некроза. Затем назначаются ноотропные и сосудистые средства. Основная их задача – уменьшить размер очага, помочь выжившим нейронам интегрироваться в общую деятельность ЦНС.
Как только станет возможным, пациент начинает двигательную гимнастику.
Чтобы улучшить координацию, необходимо выполнять сложные целенаправленные действия – поднимать небольшие предметы с пола, открывать замки, «догонять» руками движущиеся объекты, нажимать кнопки, расположенные на некотором расстоянии от больного. Если нужно согласовать движения двух суставов, то один из них фиксируют и проводят движения без него.
При вестибулярной атаксии проводят упражнения с увеличением и уменьшением площади опоры, с устранением зрительного контроля – в темноте, с завязанными глазами, с наушниками. Рекомендуется ходьба по неровной местности, спиной вперед, по трафарету. Очень полезно комбинировать подобные упражнения с гимнастикой для глаз.
Немаловажную роль играют массаж, пассивная гимнастика, физиотерапевтические процедуры.
Источник
Лечение положением
Чрезвычайно важное значение имеет лечение положением тела пациента.
Назначается в ранний период до появления спастичности мышц в то время, когда тонус мышц еще остается низким.
Лечение положением – это специальная укладка больного, которая должна предупредить развитие мышечных контрактур и тугоподвижности в суставах, придать суставам и паретичным мышцам оптимальное положение, способствовать более раннему восстановлению активных движений, улучшению периферического кровообращения, препятствовать образованию пролежней и трофических язв.
Выделяется два вида лечения положением: общего характера (для всего туловища и конечностей) и, локальное (для отдельных конечностей и мышечных групп). Больного укладывают так, чтобы мышцы, склонные к спастическим контрактурам, были растянутыми, а точки прикрепления их антагонистов сближены.
Придание телу неподвижного больного оптимального положения помогает:
- предотвратить формирование мышечно-скелетных деформаций;
- предупредить развитие пролежней;
- предупредить нарушение кровообращения;
- способствовать восстановлению центростремительной импульсации от проприорецепторов мышц и сухожилий, временно утраченной непосредственно после инсульта;
- лучше распознать и оценить состояние пораженной стороны тела. После перенесенного инсульта пациент не должен находиться в постели в одной позе в течение нескольких часов. Только постоянная смена положений обеспечит разнообразную стимуляцию, которая поможет восстановлению сенсорных функций.
Неправильное положение в постели (рис. 1.) приводит к развитию мышечной ригидности, ограничению объема движений и мышечным ретракциям. Эти нарушения еще более усугубляют состояние беспомощности, вызванное инсультом.

Рис. 1. Неправильное положение в постели приводит к развитию мышечной ригидности
Правильное положение пациента в постели следует постоянно контролировать и менять каждые 2/3 ч. Варианты позиций могут быть самыми разнообразными – от положения «лежа на спине» (рис. 1.1.) до положения «лежа поочередно на каждом боку» (рис. 3.1.) и ряд других.

Рис. 1.1. Коррекция положением: а – по методу Loew; б – по методу Reischauer; в -по методу Perl; г – коррекция разгибанием (по Perl).
В каждой из позиций суставам и отдельным частям тела придают новое положение, в результате чего, импульсация, устремляющаяся от рецепторов мышц в головной мозг, постоянно меняется аналогично тому, как это происходит при нормальной двигательной активности. Диапазон позиций не следует сужать, и сами они не должны быть статичными. П
Позиционирование должно предупредить возникновение ограниченности движения суставов, и само не должно стать причиной последующих ограничений. Лечение положением осуществляется следующим образом. При лечении контрактур верхних конечностей разогнутую в локте руку отводят от туловища на 90°, супинируя плечо и предплечье.
Пальцы выпрямляют и удерживают с помощью валика или мешочка с песком на ладони, устанавливая больной палец в оппозиции к остальным и отведении. Иногда для этой цели применяют специальные шины. В таком положении руку укладывают на тумбочку, стоящую рядом с кроватью.
При лечении контрактур нижних конечностей вдоль наружной стороны больной ноги устанавливают длинный мешок с песком или помещают ногу в противоротационную шину, чтобы ограничить супинацию бедра. В область подколенной ямки подкладывают валик, предупреждающий переразгибание коленного сустава. Для всей стопы, включая пальцы, создается упор.
Стопа несколько пронируется и устанавливается под углом 90° в голеностопном суставе. Важно подчеркнуть, что при спастических параличах сеанс лечения положением непродолжителен (15-20 мин). Сеанс лечения вялых параличей и парезов может составлять при необходимости до 3-4 ч, но надо следить, чтобы не увеличилась мышечная напряженность. При вялых параличах и парезах такое лечение предусматривает среднефизиологическое положение конечностей – такое, чтобы мышцы не испытывали излишнего растяжения, а суставы не подвергались деформации.
Бережное позиционирование должно сопровождать весь курс восстановительного лечения. Следует постоянно помнить о том, что отдельные части тела пациента представляют собой единое целое, и соответственно этому выполнять их перемещение. Если какое-либо упражнение проводится с верхней частью тела, необходимо учитывать положение нижней его части и наоборот.
Пассивная гимнастика
Один из основных методов растормаживания – система пассивных движений для паретичных конечностей. С помощью пассивных движений сохраняется или восстанавливается утраченная схема нормально совершаемых движений, предотвращается появление патологических синкинезий. Особое внимание должно быть уделено зрительному контролю больного за выполнением упражнений и положением других частей тела. В основе такого зрительного контроля лежит осознанное ощущение глубокого мышечно-суставного чувства.
При проведении пассивных упражнений важно правильно определить их амплитуду и скорость, которые зависят от неврологического статуса больного и степени повышения тонуса, так как высокие амплитуда и скорость могут усилить и без того повышенный тонус.
Пассивные упражнения при благополучном течении болезни можно назначать в первые дни после заболевания или травмы. Большое значение для больного имеет выбор исходного положения, которое способствовало бы расслаблению спазмированных мышц.
Такие упражнения помогают сохранять нормальную подвижность в суставах, предупреждают и уменьшают патологически повышенный тонус мышц, восстанавливают и сохраняют у больного представление о нормально совершаемых движениях. Пассивные движения нужно совершать плавно, ритмично, многократно. Каждая серия движений должна выполняться строго в одной плоскости при постепенном увеличении амплитуды движений и постоянном зрительном контроле больного.
Перед выполнением пассивного движения проводится его «разучивание» на здоровой стороне, а затем активные движения здоровой конечностью совершаются одновременно или попеременно с пассивными движениями в паретичной конечности. Объем и темп движений необходимо постепенно увеличивать, учитывая субъективные ощущения больного и степень испытываемого сопротивления.
Особое внимание следует уделять следующим пассивным движениям: отведению и супинации плеча, разгибанию и супинации предплечья, разгибанию кисти и пальцев, отведению и противопоставлению большого пальца руки, сгибанию и ротации бедра, сгибанию голени при разогнутом бедре, тыльному сгибанию и пронации стопы. Эти движения проводятся в исходном положении лежа на спине, лежа на животе (особенно сгибание голени при фиксации таза), лежа на боку (разгибание бедра, ротация плеча).
Вначале положение пациента регулируется пассивно. Его можно поддерживать с помощью мягких подушек и свернутых простыней или полотенец. Надо избегать сильных воздействий на кожу. Чтобы колено находилось в правильном, слегка согнутом положении (особенно при полном параличе мышц ноги), под него следует подкладывать подушку.
В дальнейшем пациента надо обучать и помогать занимать и поддерживать нужные положения без посторонней поддержки и вспомогательных средств. При постоянном правильном позиционировании способность занимать такие положения самостоятельно возникает очень быстро.
При перемене положений тела пациента никогда не следует тянуть его руку, удерживая ее за дистальные части – кисть или предплечье (рис. 1.2). Руку нужно одновременно удерживать за дистальный и проксимальный участки (рис. 1.3) и только таким образом перемещать в нужные положения. Через некоторое время пациент будет нуждаться во все меньшей поддержке или даже обходиться без нее.

Рис. 1.2. Не тяните руку, удерживая её только за кисть и предплечье

Рис. 1.3. Правильный способ с поддержкой на проксимальном и дистальном уровнях
Правильный уход и позиционирование предупреждают развитие нежелательных осложнений. Они также способствуют восстановлению функциональной двигательной активности. Различные виды повседневных бытовых движений становятся «лечебными процедурами».
А.П. Григоренко, Ж.Ю. Чефранова
Опубликовал Константин Моканов
Источник
Время восстановления двигательных функций после инсульта
а) Очень раннее восстановление — до 24 ч. В течение первых часов после инсульта с развитием тяжелого гемипареза, вызванного эмболической окклюзией основной артерии, кровоснабжающей лучистый венец или внутреннюю капсулу, у некоторых пациентов происходит значительное восстановление двигательной функции до уровня, при котором сохраняется только умеренная слабость в руке или ноге. Объяснить это можно следующими причинами.
• Произошла фрагментация эмбола с восстановлением части или всего просвета основных ветвей артерии.
• Падение артериального давления на уровне окклюзированной артерии привело к ретроградному кровенаполнению из периферических ветвей через мелкие артериальные анастомозы, расположенные в пограничной зоне, показанной на рисунке ниже.
б) Раннее восстановление — первые несколько дней. Более ограниченное восстановление (в течение недели и более) может быть обусловлено исчезновением (уменьшением) отека с возобновлением доставки кислорода и глюкозы к жизнеспособным нейронам.
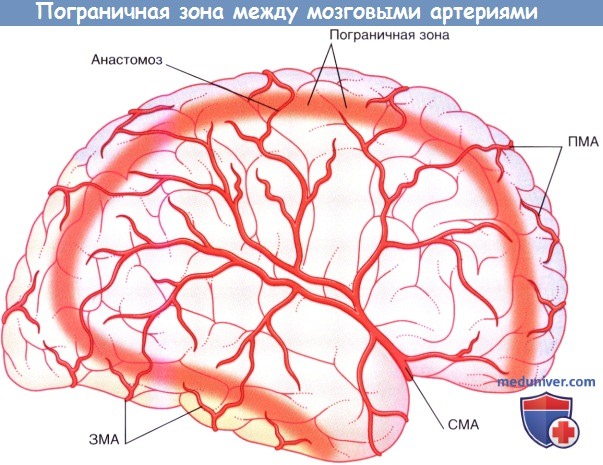
Пограничная зона анастомотического бассейна между средней (СМА),
передней (ПМА) и задней (ЗМА) мозговыми артериями.
в) Позднее восстановление. Медленное, но прогрессирующее восстановление двигательной функции в течение последующих месяцев происходит всегда, особенно при проведении корригирующей терапии с участием физиотерапевта. Поскольку в большинстве случаев инсульта происходит поражение белого вещества, а не коры, осуществляется двустороннее воздействие на все участки коры, передающие информацию через корково-спинномозговой путь (вклад теменной доли не считают значительным, так как она отвечает только за сенсорную регуляцию).
Важный признак при фМРТ—гипервозбудимость корковых зон, взаимодействующих с пораженным участком. Гипервозбудимость, связанная с уменьшением локальной активности тормозных гладких звездчатых ГАМК-ергических нейронов, развивается в течение нескольких дней и постепенно снижается в течение года или более.
г) Реорганизация в пораженной М1:
• Клеточные колонны, прилежащие к колоннам, пораженным при инфаркте, освобождаются от латерального (периферического) торможения и становятся гиперактивными. Вероятнее всего, возбуждаются ранее «молчащие» кисть-специфические колонны в областях, где представлены плечо и плечевой пояс. Существование отдаленных кисть-специфических колонн было бы аналогично существованию представления языка в коре, который на показанном гомункулусе полностью расположен ниже лица, однако отдаленные язык-специфические колонны встречают вплоть до среднего отдела моторной коры.
• Изменение принадлежности. У обезьян большое значение в восстановлении после паралича (например, кисти) обусловлено включением прилежащих (например, отвечающих за плечо) участков моторной коры, клеточные колонны которых больше возбуждают двигательные нейроны кисти, а не плеча в спинном мозге. Этот феномен легко объясняют значительным перекрытием территорий корковых двигательных нейронов в спинном мозге. Фокусирующим фактором в норме служит возвратное торможение клетками Реншоу, которые окружают зону максимальной активации. Постоянное возбуждение колонн клеток спинного мозга обусловлено потерей периферического торможения, что приводит к переключению «молчащих» двигательных нейронов в состояние возбуждения через коллатеральные ветви прилежащих корково-спинномозговых волокон.
д) Вклад коры за пределами пораженной М1:
• К вторичным моторным зонам, передающим информацию через противоположный пораженному (левый) корково-спинномозговой путь, относят префронтальную кору, ДМЗ и переднюю поясную кору, а также зону плеча/плечевого пояса левой М1. Все три зоны активны в период восстановления. При фМРТ было установлено, что у пациентов с наибольшим поражением корково-спинномозгового пути вторичные моторные зоны вносят максимальный вклад в создание части двигательных импульсов. Их участие обычно двустороннее, преимущественно благодаря двустороннему представлению кисти. Мнения, касающиеся вклада зоны кисти левой М1 в восстановление двигательной функции, различны, однако некоторое участие М1 все же имеется с учетом того, что 10% ее волокон проходит через левый латеральный корково-спинно-мозговой путь.
• Мозжечок и двигательные ядра таламуса (вентролатеральное ядро) с обеих сторон также принимают участие, компенсируя прогрессирующее снижение активности на поздних стадиях. Благодаря мозжечковой активности при моторном обучении, «контрольная копия» активности пирамидного пути, представляющая произвольные движения, передается в кору больших полушарий через красное ядро и нижнее ядро оливы. Сенсорная обратная связь при совершении движения позволяет мозжечку выявлять любые несоответствия между запланированными и выполненными движениями, коррекция которых происходит путем регулирования моторной корой активности мозжечка через таламус. При повышении точности движения корректирующая активность мозжечка исчезает.
е) Вклад сенсорных систем. Зрительная и тактильная зоны коры в период восстановления проявляют повышенную активность; это же касается и дорсолатеральной префронтальной коры. При их активности увеличивается уровень сенсорного внимания, что приводит к оптимизации выполнения задач.
В целом фМРТ-исследования доказали вклад альтернативных проводящих путей в возбуждение клеток переднего рога, лишенных функциональной регуляции в результате инсульта.
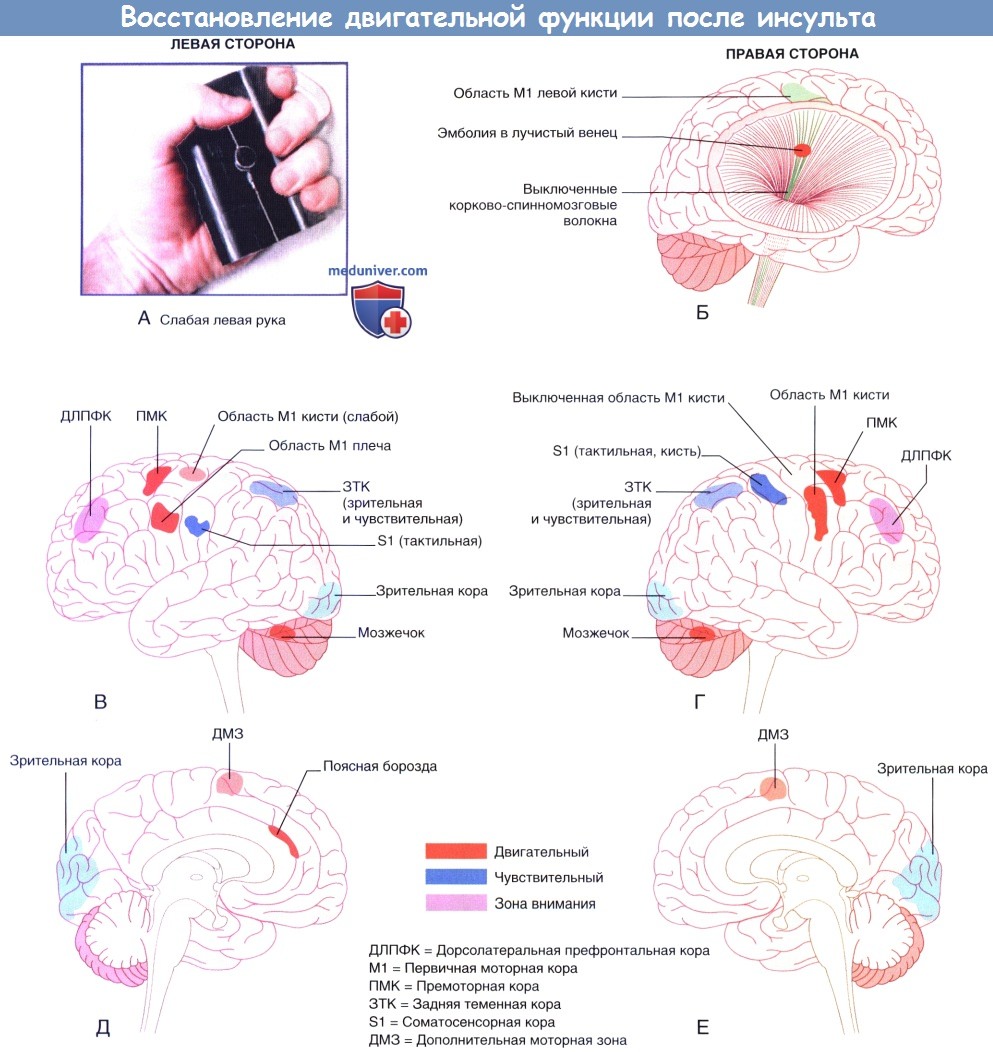
Зоны активности коры, выявленные при функциональной магнитно-резонансной томографии (фМРТ) в период восстановления после инсульта, вызванного эмболией в белое вещество, включающее правый корково-спинномозговой путь.
(А) «Манипулятор», используемый Ward и соавт. для измерения силы сжатия в пораженной руке.
(Б) Изображение эмболического поражения правого корково-спинномозгового пути.
(В) Области повышенной корковой активности в левой (противоположной поражению) коре головного мозга и мозжечка, вид сбоку.
(Г) Соответствующий вид правой (пораженной) стороны.
(Д) Левое полушарие, вид с медиальной стороны.
(Е) Правое полушарие, вид с медиальной стороны.
ж) Резюме:
1. Этиология цереброваскулярных событий. Три основные причины—атеросклероз внутренней сонной артерии или вертебрально-базилярной системы, тромбоэмболия из левых отделов сердца и артериальная гипертензия. Гипертензия может стать причиной как острого кровоизлияния в белое вещество, так и небольших лакунарных инфарктов. Кровоизлияние в опухоль может имитировать симптомы геморрагического инсульта. Около 10% геморрагических инсультов вызваны разрывом «мешотчатых» аневризм.
2. Артериальное кровоснабжение внутренней капсулы. Передняя артерия сосудистого сплетения кровоснабжает заднюю ножку и зачечевицеобразный отдел. Медиальная артерия полосатого тела кровоснабжает переднюю ножку и колено. Латеральные ветви артерии полосатого тела кровоснабжают переднюю ножку, колено и заднюю ножку.
3. Транзиторные ишемические атаки (ТИА). ТИА — эпизоды нарушения кровоснабжения, приводящие к временной потере мозговой функции с полным восстановлением обычно в течение 30 мин, не сопровождающиеся какими-либо признаками инфаркта. ТИА в переднем бассейне могут вызывать двигательные и/или чувствительные нарушения и/или афазию, а в некоторых случаях—монокулярную слепоту. ТИА в заднем бассейне могут сопровождаться головокружением, диплопией, атаксией или амнезией.
4. Окклюзия артерий переднего бассейна кровоснабжения. Синдром передней артерии сосудистого сплетения развивается вследствие окклюзии передней артерии сосудистого сплетения. Полный синдром включает гемипарез на противоположной стороне с атаксией верхней конечности (атактический гемипарез), гемигипестезию и гемианопсию.
Очаг внутримозгового кровоизлияния наиболее часто распространяется от скорлупы к внутренней капсуле, приводя к тяжелому вялому гемипарезу на противоположной стороне. Достаточное восстановление может в итоге завершиться спастической походкой с использованием трости.
Клинические симптомы окклюзии в вертебрально-базилярном бассейне представлены в основном тексте.
5. Аневризмы. Субарахноидальное кровоизлияние связано со спонтанным разрывом мешотчатой аневризмы в основании мозга. Типичная последовательность клинических проявлений у выживших пациентов включает внезапную ослепляющую головную боль, сопровождающуюся коллапсом и потерей сознания, а также развитием ригидности шейных мышц. Примерно у четверти пациентов в течение 2-х недель развиваются неврологические нарушения.
– Также рекомендуем “Внутричерепное кровоизлияние у новорожденного – диагностика, лечение”
Редактор: Искандер Милевски. Дата публикации: 25.11.2018
Источник
