После инфаркта колет сердце
Смертность в следствии инфаркта миокарда повысилась, сейчас каждый третий человек в мегаполисе погибает от этого недуга. Распознать подступающий приступ можно не всегда, иногда люди не ощущают боли за грудиной и страх смерти (что характерно в данном случае), из-за этого упускают время. Пациенты чувствуют, что болит сердце после инфаркта, если не соблюдают диету, игнорируют указания кардиолога, либо переживают боль, не связанную с перенесенной болезнью.
Инфаркт миокарда – нарушение работы сердечной мышцы, прекращение ее кровоснабжения путем тромбоза одной или нескольких артерий, ведущих к сердцу. Из-за отсутствия кровотока поражается участок мышцы, происходит некроз тканей. В случае гипертонии, атеросклероза, повышенной свертываемости крови ощущения могут повторяться, снова возникают боли после инфаркта, перенесенного впервые. Чтобы избежать подобной ситуации, врачи назначают лекарственные препараты, курс реабилитации.
Причины инфаркта
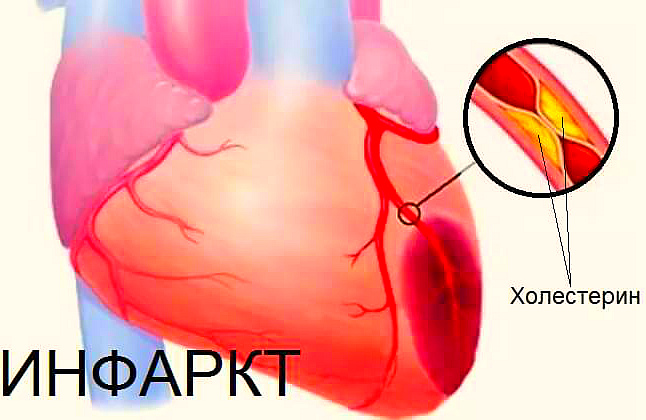
На стенках крупных сосудов откладываются атеросклеротические бляшки, которые могут оторваться и перекрыть поток крови, насыщенной кислородом, проход к сердцу. Через 20-30 минут клетки начинаю погибать, ткань отмирает.
Этот процесс проходит постепенно, человек может длительное время не подозревать о происходящем в его сосудах. По мере скапливания холестериновых бляшек, начинают проявляться признаки подступающей болезни: сдавливающие или жгучие боли в грудной клетке, одышка.
Повреждение внутренней оболочки сосуда также приводит к инфаркту. Тромбоциты скапливаются в травмированной зоне, пытаясь «залатать» брешь в артерии, формируют кровяной сгусток, который может перекрыть ток крови к сердечной мышце.
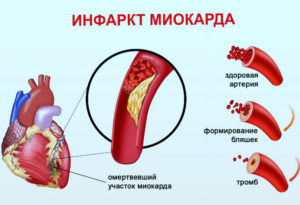 Признаки инфаркта
Признаки инфаркта
Первым симптомом инфаркта является нестерпимая жгучая боль в грудине, отдающая в разные участки тела, но всегда выше пупка. Есть и другие признаки заболевания:
- гипергидроз
- одышка
- гипотония, головокружение
- психологическое возбуждение
- тошнота, рвота
Иногда инфаркт можно не заметить, то есть симптомы присутствуют, но они не ярко выражены. Это может быть одышка после физического или эмоционального напряжения, приступ аритмии, слабость или ломота в теле. В таком случае диагностировать инфаркт можно сделав ЭКГ.
Кто в зоне риска?
85 % людей, отметивших 65-летие, погибают от инфаркта миокарда. Мужчины более склонны к заболеваниям сердечно-сосудистой системы, приступы у них возникают раньше, чем у женщин. Женский пол часто это заболевание настигает после наступления климакса.
Генетика тоже влияет на склонность к инфаркту, например, если ребенку по наследству передался диабет, гипертония, высокий уровень холестерина, возможность заработать это заболевание возрастает.
Не последнюю роль в развитии болезней сердца играет образ жизни. Курильщики на первом месте в зоне риска, потому как сигареты способствуют образованию липких тромбоцитов, кровь становится гуще, возникает большая вероятность закупорки сосудов.
Алкоголь в разумных дозах (1 бокал вина в день) даже благоприятно влияет на организм, разжижает кровь, предотвращает воспаление. Пьянство же ведет к необратимым процессам в организме, сердце не выдерживает постоянного высокого давления и человек умирает.
Диагностика инфаркта
Чтобы поставить диагноз, врач должен провести внешний осмотр, собрать сведения анамнеза жизни больного, назначить необходимые анализы. В них входит:
- забор крови (общий, биохимический анализ)
- ЭКГ, УЗИ сердца
- анализ мочи
- рентген грудной клетки
- коронароангиография
 Лечение и профилактика
Лечение и профилактика
В стационарных условиях больной круглосуточно находится под наблюдением. Врачи действуют четко по протоколу интенсивной терапии, отслеживают и контролируют пациента. При помощи препаратов стабилизируют состояние, восстанавливают гемодинамику. В отдельных случаях проводится экстренное оперативное вмешательство, проводится аорто-коронарное шунтирование.
Послеоперационный, восстановительный период для всех индивидуален. Иногда могут возникать боли в сердце после инфаркта, по этому, необходимо постоянно находится под наблюдением кардиолога, выполнять рекомендации, прописанные в выписке.
Чтобы сердечный приступ не повторился необходимо кардинально изменить образ жизни, следить за уровнем «плохого» холестерина, который должен быть существенно меньше 100 мг/дл.
Физические нагрузки – неотъемлемая часть восстановительной терапии, упражнения необходимо выполнять не реже 5 дней в неделю по 30 – 60 мин. (по предписанию врача).
Необходимо полностью исключить как активное, так и пассивное курение.
Эмоциональная терапия ускоряет процесс восстановления организма после перенесенного заболевания. Многим врачи прописывают антидепрессанты, дабы избежать появление депрессий, в следствии которых пациент может нерегулярно принимать препараты, поддерживающие нормальную работу сердца.
Источник
Инфаркт – одна из форм ишемической болезни сердца. Боль во время него возникает, когда кровоснабжение сердечной мышцы прекращается вследствие блокировки просвета венечной артерии разорвавшейся атеросклеротической бляшкой. Кризис кровотока может наступить из-за спазма сосуда (сильный стресс, употребление кокаина), но подобные случаи довольно редки. Современная медицина в состоянии предотвратить летальный исход и восстановить проходимость коронарных артерий, однако это не гарантирует, что инфаркт не возникнет снова.
Причина боли
Даже если инфаркт развился на фоне полного благополучия, пациенту ставят диагноз ИБС, который требует постоянного наблюдения и контроля с помощью препаратов. Когда после перенесенного прежде инфаркта снова болит сердце – это тревожный знак. Сердечный приступ возникает в двух случаях:
- в реваскуляризированной венечной артерии образуется закупорка (рецидивирующий ИМ);
- очаг некроза наступает вследствие закупорки другой артерии (повторный ИМ).
Рецидивирующий инфаркт происходит от 72 часов до 8 дней после первичного. В это время пациент зачастую лежит в стационаре и может быстро получить полный объем медицинской помощи.
Опасность представляет повторный инфаркт, который случается через 28 дней после выписки. Это происходит, когда больной не следует рекомендациям лечащего врача и самостоятельно прекращает прием назначенных медикаментов. Если появляются боли в сердце после инфаркта миокарда, пациент должен знать алгоритм действий для сохранения здоровья и жизни.
Свойства и характеристики симптомов: как распознать проблему
Типичные признаки инфаркта миокарда:
- интенсивный болевой синдром;
- иррадиация боли в левую руку, лопатку, зубы;
- изжога, тошнота, рвота;
- одышка;
- холодный пот;
- слабость, помутнение сознания.
Однако существуют несколько вариантов начала инфаркта миокарда с симптомами более обширного диапазона. Их легко спутать с другими заболеваниями и состояниями, что приводит к плачевным последствиям.
- Болевой (ангинозный) вариант встречается чаще. Симптоматика, как при приступе стенокардии, – тяжесть центральной части грудной клетки и надчревной области, иррадиирующая в левую руку, лопатку, шею, зубы нижней челюсти. Часто такую боль характеризуют как «кинжальную», «кол в груди». Она пульсирует, интенсивность снижается и возрастает, но не прекращается. Возникает страх смерти, возбуждение и беспокойство. У молодых людей ощущения боли очень яркие, а у пожилых пациентов они притуплены, из-за чего инфаркт часто не диагностируют вовремя.
- Абдоминальный вариант характерен болью в надчревной области, тошнотой и рвотой, вздутием живота и повышением температуры. Возникают перебои в работе сердца, удушье, посинение кожных покровов.
- Аритмический вариант проявляется безболевым сбоем ритма и проводимости, ощутимым сердцебиением, потерей сознания.
- Цереброваскулярный вариант протекает на фоне артериальной гипотензии или гипертензии, встречается у больных с неврологическими патологиями. Сопровождается головной болью, слабостью, нарушением сознания, зрения, тошнотой и рвотой, потерей сознания вплоть до комы. У пожилых пациентов проявляется психозом.
- Астматический тип часто возникает при повторном инфаркте миокарда у больных с сердечной недостаточностью. Сопровождается резкой внезапной одышкой или удушьем, посинением кожных покровов, отеком легких (отделение пенистой розовой мокроты).
- Бессимптомная форма – самая непростая для диагностики. Характерны жалобы на слабость, нарушение сна, раздражительность, неприятные ощущения в области сердца. Чаще встречается у пожилых людей, особенно у болеющих сахарным диабетом.
Подробнее о том, какие атипичные формы сердечного приступа встречаются и как их распознать читайте в статье по ссылке.
Что делать
Грудная боль – грозный симптом, который требует немедленной реакции. Очень важно иметь при себе запас «Нитроглицерина». Это может спасти жизнь, когда болит сердце при инфаркте. Алгоритм доврачебных действий:
- Вызовите неотложную медицинскую помощь.
- Примите горизонтальное положение с приподнятой головой.
- Возьмите одну-две таблетки «Нитроглицерина» под язык (существует в виде спрея).
- Повторите прием медикамента через пять минут.
- Если боль не проходит 20 минут, выпейте 160-325 мг (1-2 таблетки) ацетилсалициловой кислоты («Аспирина»).
Для лишенного кровоснабжения каждая минута на счету, поэтому на этапе экстренной помощи действуют активно: купируют болевые ощущения сильными обезболивающими, подают кислород, проводят тромболитическую терапию. О том, как правильно от А до Я оказать неотложную помощь при инфаркте, читайте в соответствующей статье.
Специализированная помощь состоит из медикаментозной тромболитической терапии и хирургических методов восстановления проходимости венечных артерий. Доказали эффективность такие варианты лечения: коронарная пластика, стентирование и шунтирование. Инфаркт – одна из форм ишемической болезни сердца. Боль при нем возникает, когда кровоснабжение сердечной мышцы прекращается вследствие блокировки просвета венечной артерии разорвавшейся атеросклеротической бляшкой. Кризис кровотока наступает и из-за спазма сосуда (сильный стресс, употребление кокаина), но подобные случаи редки. Современная медицина в состоянии предотвратить летальный исход и восстановить проходимость коронарных артерий, однако это не гарантирует, что инфаркт не возникнет снова.
Чтобы избежать повторного возникновения инфаркта, тщательно пересматривают привычный уклад и убирают из него неблагоприятные факторы. Курение, пассивный образ жизни, питание, включающее большое количество животных жиров и поваренной соли, провоцируют повтор инфаркта.
Шаги вторичной профилактики, которые советует Всемирная организация здравоохранения:
- «Аспирин». Ежедневный рутинный прием 75 мг средства (существует множество препаратов, содержащих такую дозировку в таблетке, поэтому лечение будет необременительным и войдет в привычку). Бета-блокаторы, ингибиторы АПФ (ангиотензинпревращающего фермента) уменьшают риск ишемии миокарда.
- Статины. Снижают уровень холестерина в крови, препятствуют развитию или усугублению атеросклероза.
- Прекращение курения. Для уменьшения тяжести синдрома отмены эффективны никотиновые пластыри и жевательные резинки, методики самовнушения.
- Физическая активность. Достаточно больше ходить пешком и подниматься по лестнице вместо лифта. Объем возможных дополнительных физических нагрузок определяет врач, основываясь на данных методов исследований состоятельности сердечной мышцы (сцинтиграфии миокарда с нагрузкой).
- Правильное питание. Добавить в рацион рыбу, фрукты и овощи, цельнозерновой хлеб и крупы, животные жиры заменить растительными. Уменьшить до минимума употребление соли, исключить досаливание готовых блюд.
Выводы
Перенесенный инфаркт требует внимательного отношения к здоровью с пониманием того, какую фундаментальную роль выполняет сердечная мышца в организме человека, и относиться к ее состоянию бережно. Повторные инфаркты ухудшают сократительную функцию сердца, влияют на проводимость, что негативно сказывается на качестве жизни. Умения распознать симптомы инфаркта и оказать себе помощь до приезда неотложки значительно увеличивают шанс на выживание и быструю реабилитацию.
Источник
Почему может болеть сердце, и когда нужна экстренная помощь?
Проблемы с сердцем у каждого человека вызывают беспокойства и опасения. И это неудивительно, ведь от деятельности этого органа зависит жизнь. Почему болит сердце? На самом ли деле это опасное состояние? Важно уметь отличать истинную сердечную боль от внесердечных симптомов и знать, как оказывать грамотную помощь.
Описание болей
Чтобы правильно определить причины боли в сердце, попав к врачу на прием, важно подробно описать свои ощущения. Боль бывает колющей и резкой или же тупой, но постоянной. Режущая боль в сердце может развиваться в состоянии полного покоя, или после тяжелых физических нагрузок, эмоциональных переживаний. Иногда сильный дискомфорт появляется при резких движениях, наклонах или после подъема по лестнице.
Иногда болевые ощущения сопровождаются и другими симптомами:
- высокой температурой;
- онемением конечностей;
- тахикардией;
- чувством нехватки кислорода, одышкой;
- кашлем.
Разной может быть и продолжительность болей. У кого-то приступ длится 2-3 минуты, а у других продолжается несколько дней. Когда сердце побаливает не сильно, многие не придают этому значения. Но сердечные проблемы – это не шутки. Важно пройти обследование и убедиться, что с этим жизненно важным органом все в порядке.
Стоит детально рассказать врачу об образе жизни, который ведете, роде занятий и степени физической подготовки. Некоторые люди жалуются на тупые сердечные боли от недосыпания, а у кого-то дискомфорт в области сердца возникает после бани или другого температурного воздействия на область грудины. Дискомфорт в груди после бассейна может быть вызван активной нагрузкой и даже некоторыми заболеваниями опорно-двигательного аппарата. Предоставив врачу подробную информацию, можно надеяться на постановку точного диагноза.
Если появилась боль в области сердца, истинные причины может определить только врач. При этом иногда достаточно одного осмотра и консультации.
Причины болей
Предупреждение осложнений после инфаркта
Предупреждение осложнений после перенесённого инфаркта миокарда заключается в правильном образе жизни, выполнение всех врачебных рекомендаций. Необходимо пересмотреть свой рацион. Должны быть исключены следующие продукты:
- жирные;
- соления и копчения;
- сладости;
- колбасы;
- полуфабрикаты.
Они приводят к задержке жидкости в организме, увеличению нагрузки на сердце, повышению холестерина. Следует контролировать свой вес. После консультации с врачом необходимо вернуться к социально-активной жизни, только избегать сильного физического и эмоционального перенапряжения.
Физическая активность, умеренные занятия спортом должны присутствовать непременно. Это может быть гимнастика, йога, ходьба, плавание, подъём по лестнице. Полезны прогулки на свежем воздухе в любое время года. Режим сна и бодрствования необходимо сбалансировать. Обязательно следует делать небольшие периоды для отдыха в течение дня. Курение, приём алкоголя должны быть исключены.
Для больных, перенесших инфаркт, является обязательным ежедневный приём таблеток, содержащих аспирин. Врач пропишет бета-блокаторы, ингибиторы АПФ, что уменьшит риск ишемии. Понизить уровень холестерина, предупредить дальнейшее прогрессирование атеросклероза помогут статины.
Причины, диагностика и лечение болей в сердце
Здоровое сердце функционирует так, что его владелец не замечает этого. Однако каждый взрослый человек хотя бы раз в жизни испытывал дискомфорт в левой части груди. Боль в сердце может быть разной — кто-то испытывает сжатие и давление, или жжение и покалывание. Интенсивность боли также может отличаться.
Причины
Кардиогенные причины включают в себя заболевания сердца, из-за которых человек ощущает боль, отдающую в левую руку:
- Ишемическая болезнь: инфаркт миокарда, стенокардия, кардиосклероз. При этих заболеваниях, сопровождающихся нарушением кровоснабжения сердца и некрозом некоторых его участков, человек ощущает боль, которая локализуется за левой частью грудины. Также она может отдавать в шею, лопатку и челюсть. Существенный дискомфорт отмечается при инфаркте миокарда. Боль при ишемических болезнях сердца называется ангинозной.
- Миокардит: воспаление сердечной мышцы, отражающееся на его функционировании. Чаще всего имеет инфекционных характер. При миокардите человек ощущает давящую и тупую боль в сердце, которая ощущается за левой стороной груди. Болезненные ощущения, возникшие при воспалении в сердце и при пороках этого органа, называют кардиалгией.
- Перикардит: воспаление оболочки сердца. При этом заболевании человек страдает от острой боли в сердце, которая ощущается в левой стороне туловища. К болевому симптому также присоединяется сильная затрудненность дыхания, отечность конечностей и аритмия.
- Кардиомиопатия: застойная, гипертрофическая, рестриктивная, аритмогенная, правожелудочковая. Это патологические изменения в миокарде, приводящие к нарушениям его функций. У человека, имеющего такой недуг, не только болит и колет сердце, но и присоединяются другие симптомы, специфика которых зависит от характера кардиомиопатии.
- Аритмия: кроме нарушения ритма у человека наблюдается дискомфорт в области сердца.
- Поражения сердца, возникшие на фоне уремии и сахарного диабета: сопровождаются нарушением метаболизма в сердце (уремия) и поражением коронарных артерий (сахарный диабет). При диабете боль в сердце напоминает чувство тяжести, а при уремии человек ощущает сильный дискомфорт в левой части грудной клетки.
- Травмы сердца и новообразования: ушиб, сотрясение, разрыв, травматический инфаркт миокарда. Интенсивность боли зависит от характера и силы повреждения. При доброкачественных и злокачественных опухолях у человека возникает сильная одышка и давящая боль, которая может распространяться на всю левую половину груди.
Болезненные ощущения в сердце, распространяющиеся по левой руке, зачастую никак не ассоциируются с кардиогенными причинами. Неприятные ощущения в левой части груди возникают при кардионеврозе — психосоматическом расстройстве, спровоцированном длительным стрессом или переутомлением. При кардионеврозе человек ощущает, что у него болит в левом подреберье, причем дискомфорт может иметь разный характер: пострадавшему кажется, что сердце «покрывается льдом» или «печет огнем». Боль также может отдавать в лопатку или шею.
Интенсивный болевой симптом, распространяющийся по грудине, может свидетельствовать о межреберной невралгии. Колющая и пронзающая боль может длиться на протяжении нескольких дней. При остеохондрозе также возникают похожие ощущения. Боль зачастую отдает в руку или в лопатку.
Сильной болью, отдающей в спину или руку, сопровождается воспаление средостения, возникающее после операций и травм пищевода. Кроме того, человек ощущает лихорадку и наблюдает у себя отечность верхней части туловища. Человек может ощущать дискомфорт в области сердца, отдающий в левую руку, при артрите плечевого сустава, воспалении сухожилия плечевой мышцы, невралгической амиотрофии и плечелопаточном периартрозе.
Если ребенок жалуется на то, что у него болит в левой части груди и руке, то причиной болевого синдрома может быть:
- перикардит;
- врожденный порок сердца;
- ревматическое поражение сердца после ангины или скарлатины;
- невроз.
Если у человека болит и колет в левой части груди, он начинает подозревать у себя серьезные проблемы с сердцем. Однако характер сердечной боли отличается от характера дискомфорта, спровоцированного некардиогенными факторами:
- несердечная боль характеризуется покалыванием и простреливанием, сердечная — тяжестью, жжением и сжатием;
- при некардиогенных причинах человек ощущает острую боль в груди или руке при кашле или резком движении;
- если боль не связана с сердечными проблемами, она будет носить не приступообразный, а постоянный характер;
- боль, возникшую в сердце, можно устранить приемом нитроглицерина, но если дискомфорт имеет иное происхождение, препарат не поможет;
- при сердечных недугах боль иррадиирует в левую часть туловища: в лопатку, руку, шею и челюсть.
Интенсивно болит сердце у людей, переживающих инфаркт миокарда, вызванный блокировкой коронарных артерий тромбом. Данное состояние требует экстренной помощи медиков. К симптомам инфаркта относят:
- боль, распространяющуюся по левой руке, лопатке, шее и челюсти;
- головокружение;
- онемение рук;
- чувство нехватки воздуха;
- обильное потоотделение;
- кашель.
При подобных симптомах как можно скорее вызывают скорую помощь. До приезда медиков нужно принять 2 таблетки Аспирина. Препарат поможет предотвратить закупорку артерий. Утолить сердечную боль поможет нитроглицерин. Пострадавший должен находиться в лежачем положении, а тесную одежду желательно снять. Человека с сердечным приступом госпитализируют в стационар с целью дальнейшего лечения.
Диагностика
Дискомфорт в левой части грудины, даже тот, который не связан с заболеваниями сердца и сосудов, требует диагностики. Изучением состояния пациента, у которого появилась подобная жалоба, занимаются невропатолог, гастроэнтеролог, кардиолог и пульмонолог. Также может понадобиться консультация онколога. Обследуемому показаны следующие диагностические мероприятия:
- Электрокардиография: позволяет оценить электрическую активность миокарда и сердечный ритм.
- Электрокардиография с физической нагрузкой или ее имитацией: оценка активности миокарда при нагрузке.
- Суточный мониторинг электрокардиографии по методике Холтера: регистрация активности миокарда в разное время суток.
- Фонокардиография: исследование шумов в сердце.
- Эхокардиография: позволяет оценить состояние и функционирование миокарда и клапанного аппарата.
- Коронарография: диагностика коронарных артерий.
- Рентгенография грудной клетки: позволяет оценить физические параметры сердца.
- Магнитно-резонансная томография позвоночника: позволяет диагностировать остеохондроз и его осложнения (межпозвоночные грыжи, протрузии).
- Флюорография: оценка состояния легких.
- Эндоскопия желудка (пищевода): позволяет оценить состояние органов пищеварения.
Также может понадобиться сдача общего анализа крови.
Лечение
Недопустимо приступать к лечению сердечной боли без предварительного выяснения причины такого явления. Самолечение может нанести непоправимый вред здоровью!
Терапия направлена в первую очередь на устранение заболевания, спровоцировавшего боль. К примеру, инфаркт миокарда лечится исключительно в стационарных условиях. Суть терапии заключается в восстановлении кислородного снабжения сердца, профилактике образования тромбов, устранении боли, а также нормализации артериального давления и сердечного ритма.
При воспалительных процессах в сердце назначается постельный режим, а также прием антигистаминных средств, противовирусных препаратов или антибиотиков. Кардиомиопатию лечат диуретиками, ингибиторами АПФ и противоаритмическими препаратами. При аритмии прописываются противоаритмики, также врач может принять решение в пользу установки электрокардиостимулятора, который нормализует сердечный ритм.
Суть терапии кардионевроза заключается в устранении факторов, негативно влияющих на нервную систему, а также в нормализации образа жизни. Это правильное питание, спорт, минимизация стрессов, отказ от алкоголя, достаточный сон. Врач может прописать пациенту легкие седативные препараты. При остеохондрозе пациент должен выполнять все рекомендации невропатолога, а при заболеваниях желудочно-кишечного тракта — гастроэнтеролога.
Источник
