Портальная гипертензия инфаркт селезенки
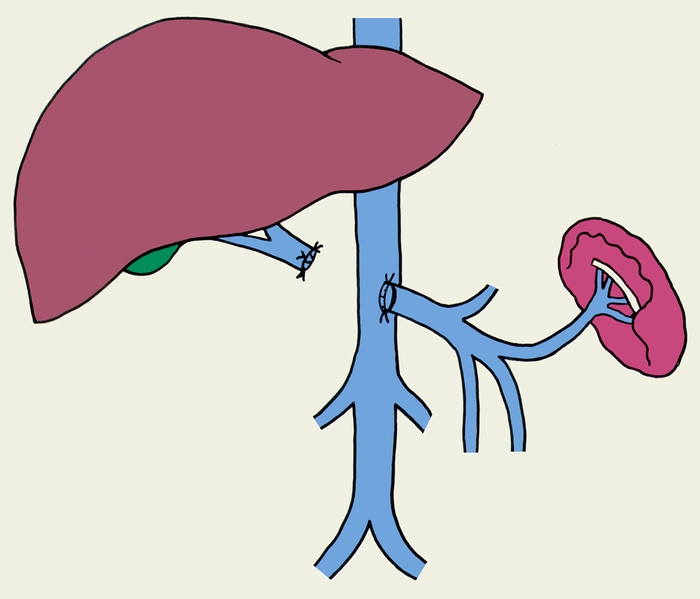
Симптомы портальной гипертензии. Застойная селезенка.
При всех формах портальной гипертонии наблюдаются 3 основных симптома:
1) увеличение селезенки;
2) развитие абдоминально-торакального коллатерального кровообращения;
3) асцит.
Степень выраженности этих симптомов различна в зависимости от того, где расположена блокада. Селезенка особенно увеличена при стволовом и селезеночном типах блокады и в меньшей степени — при внутрипеченочной и корешковых внепеченочных формах. Однако при дифференциальном диагнозе нельзя исходить из размеров селезенки.
Развитие абдоминально-торакального коллатерального кровообращения с расширением или новообразованием венозных сосудистых сплетений в области живота (голова медузы), прямой кишки (геморроидальные узлы), желудка и особенно пищевода наблюдается при всех 3 формах. Варикозные расширения вен пищевода особенно резко выражены при селезеночной, стволовой и внутрипеченочной формах блокады. Голова медузы и расширение вен на боковых отделах грудной клетки наблюдаются прежде всего при внутрипеченочной и послепеченочной формах.
Асцит относительно рано образуется при внутрипеченочной блокаде и лишь в поздних стадиях — при внепеченочном типе блокады.
Субъективные симптомы соответствуют описанным при тромбозе селезеночных вен.
В дифференциально-диагностическом отношении можно прежде всего выделить по признаку положительного выпадения функциональных проб печени внутрипеченочную форму блокады. Локализация препятствия при внепече-ночной блокаде может быть установлена с помощью спленопортографии. Ценные указания могут быть получены опытным исследователем и при применении пневмоперитонеума и лапароскопии.
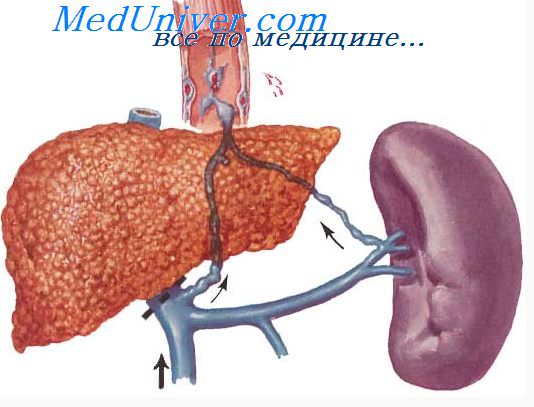
Застойная селезенка.
При гемодинамической недостаточности сердца селезенка почти никогда не бывает настолько увеличенной, чтобы ее можно было пропальпировать (Naegeli). Ibrahim, Sorour и Elsherif на 206 больных с недостаточностью сердца лишь у 5 обнаружили увеличенную селезенку и именно в связи с активной ревматической инфекцией. Я наблюдал несколько раз увеличение селезенки при митральных пороках, что согласуется с данными Zollinger о том, что патологоанатомически селезенка при правожелудочковой недостаточности наиболее поражается из всех застойных органов.
Лишь при слипчивом перикардите, который приводит к развитию застойного псевдоцирроза печени Фридль — Пика (Friedl — Pick) часто с одновременным асцитом и большими отеками нижних конечностей, нередко наблюдается значительное увеличение селезенки. В этих случаях печень плотна, но функциональные печеночные пробы отрицательны или слабо положительны.
В общем, однако, как правило, при сочетании порока сердца с увеличенной селезенкой врач должен прежде всего подумать о возможности затяжного септического эндокардита.
Констриктивный перикардит характеризуется следующими симптомами:
1) явлениями гемодинамической недостаточности сердца.
2) систематическим втяжением верхушечного толчка (также при перемене положения тела).
3) отсутствием смещения сердца при перемене положения тела — ведущий признак медиастинального перикардита. Наиболее демонстративно это обнаруживается на ЭКГ в пробе с изменениями положения тела (Dieuaide опыт). В норме на ЭКГ, снятых при положении больного на прабом или левом боку, имеются характерные изменения, обусловленные смещениями оси сердца. Если сердце фиксировано, ЭКГ не изменяется при перемене положения тела (эти данные не патогномоничны);
4) выраженным протодиастолическим третьим тоном сердца;
5) незначительной амплитудой сокращений желудочков при просвечивании и на рентгенокимограммах.
Решающее значение имеет обнаружение обызвествлений перикарда, которые наиболее отчетливо видны в косых проекциях.
Увеличения селезенки при новообразованиях:
– системные поражения неопластического типа — гемобластозы;
– лейкозы – неоплазии лейкоцитарных элементов.
– Также рекомендуем “Увеличение селезенки при лейкозах. Гиперспленизм при лейкозе.”
Оглавление темы “Причины спленомегалий. Механизмы увеличения селезенки.”:
- Воспалительные спленомегалии. Шистозоматоз
- Невоспалительные спленомегалии. Гемолитические анемии
- Симптомы портальной гипертензии. Застойная селезенка
- Увеличение селезенки при лейкозах. Гиперспленизм при лейкозе
- Диагностика лейкозов. Диагностика эритролейкозов
- Лимфатический лейкоз. Мегакариоцитарный лейкоз
- Миелома. Признаки миеломы. Диагностика миеломы
- Клиника миеломы. Макроглобулинемия Вальденстрема
- Опухоли селезенки. Кисты селезенки
- Болезнь Гоше. Амилоидная селезенка
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 17 ноября 2018;
проверки требуют 3 правки.
Порта́льная гиперте́нзия — синдром повышенного давления в системе воротной вены, вызванного нарушением кровотока в портальных сосудах, печёночных венах и нижней полой вене. Портальная гипертензия сопровождается спленомегалией, варикозным расширением вен пищевода и желудка, асцитом, печеночной энцефалопатией.
Этиология[править | править код]
Среди этиологических факторов портальной гипертензии могут быть:
- Гепатиты, жировой гепатоз, цирроз печени различного происхождения (алкогольный, вирусный, билиарный), составляющие около 70-80 % всех этиологических причин.
- Портальный фиброз печени (воспалительный либо ипосттравматический), болезнь Кароли, миелофиброз, опухолевые заболевания органов панкреатобилиарной области, паразитарные заболевания (шистосомоз, эхинококкоз, альвеококкоз).
- Аномалии сосудов печени
- Кардиальный цирроз Пика
- Врождённые и приобретённые патологии печеночных вен и нижней полой вены: болезнь Киари (облитерирующий эндофлебит печеночных вен), синдром Бадда-Киари.
- Пилефлебиты, флебосклероз, облитерация либо тромбоз воротной вены, врождённый стеноз и атрезия воротной вены и её ветвей.
Общее[править | править код]
Портальная гипертензия сопровождается спленомегалией (увеличением селезёнки), варикозным расширением вен пищевода и желудка, асцитом, печеночной энцефалопатией (печеночной недостаточностью).
В норме давление в системе портальных вен составляет 5-10 мм рт. ст. Повышение давления в системе портальных вен выше 12 мм рт. ст. свидетельствует о развитии портальной гипертензии.
Варикозное расширение вен возникает при давлении в портальной системе больше 12 мм рт. ст.
В большинстве случаев портальная гипертензия является следствием цирроза печени, шистосоматоза (в эндемичных районах), структурных аномалий печеночных сосудов.
Если при портальной гипертензии давление в малой печеночной вене больше или равно 12 мм рт. ст., между портальной системой и системной венозной сетью возникает коллатеральное кровообращение. По коллатералям (анастомозам) отводится часть портального кровотока от печени, что способствует уменьшению портальной гипертензии, но никогда полностью не устраняет её. Коллатерали возникают в местах близкого расположения ветвей портальной и системной венозной сети: в слизистой оболочке пищевода, желудка, прямой кишки; на передней брюшной стенке (между пупочными и эпигастральными венами).
Диагноз портальной гипертензии устанавливается на основании данных клинической оценки, визуализирующих методов обследования и эндоскопии.
Лечение заключается в медикаментозных и эндоскопических мероприятиях, направленных на профилактику кровотечений из расширенных вен пищевода, желудка, кишечника. К хирургическим методам терапии относится портосистемное шунтирование.
Классификация[править | править код]
Классификация на основе локализации портального блока
1. Надпеченочная:
– тромбоз печеночных вен (синдром Бадда-Киари, инвазия опухолью);
– обструкция нижней полой вены (мембрана в просвете нижней полой вены, инвазия опухолью);
– заболевания сердечно-сосудистой системы (констриктивный перикардит, выраженная трикуспидальная регургитация).
2. Внутрипеченочная:
2.1 Пресинусоидальная:
– болезнь Рандю-Ослера;
– врождённый фиброз печени;
– тромбоз ветвей портальной вены (тяжелый бактериальный холангит, злокачественные новообразования);
– первичный билиарный холангит, первичный склерозирующий холангит;
– гранулематозы (шистосомоз, саркоидоз, туберкулёз);
– хронический вирусный гепатит;
– первичный билиарный цирроз;
– миелопролиферативные заболевания;
– нодулярная регенераторная гиперплазия;
– идиопатическая (нецирротическая) портальная гипертензия;
– болезнь Вильсона;
– гемохроматоз;
– поликистоз;
– амилоидоз;
– воздействие токсичных веществ (медь, мышьяк, 6-меркаптопурин);
2. 2 Синусоидальная:
– все случаи цирроза печени;
– острый алкогольный гепатит;
– тяжелый вирусный гепатит;
– острая жировая печень беременных;
– интоксикация витамином А;
– системный мастоцитоз;
– печеночная пурпура;
– цитотоксичные лекарства;
2.3 Постсинусоидальная:
– веноокклюзионная болезнь;
– алкогольный центролобулярный гиалиновый склероз;
3. Подпеченочная:
– тромбоз воротной вены;
– кавернозная трансформация воротной вены;
– тромбоз селезеночной вены;
– висцеральная артериовенозная фистула;
– идиопатическая тропическая спленомегалия.
4. Смешанная.
Классификация портальной гипертензии по уровню повышения давления в портальной системе:
– I степени – давление 250-400 мм вод.ст.;
– II степени – давление 400-600 мм вод.ст.;
– III степени – давление более 600 мм вод.ст.
По размерам варикозных узлов в пищеводе (N.Soehendra, K.Binmoeller 1997):
– диаметр менее 5 мм – малые, вытянутые, располагаются только в нижней трети пищевода;
– 5-10 мм – средние, извитые, расположены в средней трети пищевода;
-более 10 мм – большие, напряжённые, с тонкой стенкой, расположены вплотную друг к другу, на поверхности вен «красные маркеры».
Другой вариант классификации варикозных вен пищевода по их размерам:
– I степень – единичные вены, уменьшающиеся при надавливании на них эндоскопом;
– II степень – несколько столбов вен, не сливающихся по окружности пищевода, но не уменьшающихся при надавливании на них эндоскопом;
– III степень – вены сливаются по всей окружности пищевода.
Японское научное общество по изучению портальной гипертензии в 1991 году разработало правила для регистрации эндоскопических признаков варикозно расширенных вен (ВРВ) пищевода и желудка, состоящие из 6 основных позиций:
1. Определение распространенности ВРВ по пищеводу и ВРВ желудка относительно кардии.
2. Форма (внешний вид и размер).
3. Цвет как косвенный признак толщины стенок ВРВ.
4. «Красные маркеры» – телеангиэктазии, пятна «красной вишни», гематоцистные пятна.
5. Признаки кровотечения: при остром кровотечении устанавливается его интенсивность; в случае спонтанного гемостаза оценивается характер тромба.
6. Изменение слизистой оболочки пищевода.
Типы “красных маркеров”
1. Пятна «красной вишни» – при эндоскопии выглядят как незначительно выступающие участки красного цвета, располагающиеся на вершинах варикозно расширенных вен подслизистого слоя. Они имеют диаметр до 2 мм, часто множественные. Данный признак наблюдается у 50% больных с варикозными венами пищевода.
2. Гематоцистные пятна – расширенные интраэпителиальные венозные узлы. При эндоскопии выглядят как пузырьки красного цвета, обычно солитарные (одиночные), диаметром около 4 мм. Данный признак наблюдается у 8% пациентов с варикозными венами пищевода. Гематоцистные пятна являются наиболее слабыми участками варикозной стенки и местом развития профузного кровотечения.
3. Телеангиэктазии – сеть мелких извитых сосудов микроциркуляторного русла, расположенных субэпителиально, преимущественно в нижней трети пищевода.
Примечания[править | править код]
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
Литература[править | править код]
- Ерамишанцев А. К. Развитие проблемы хирургического лечения кровотечений из варикозно расширенных вен пищевода и желудка // Анн. хир. гепатол. — 2007. -Т.12, № 2. — С.8-16.
- Шерцингер А. Г., Жигалова С. Б., Мусин Р. А. и др. Осложнения после эндоскопических вмешательств у больных портальной гипертензией // Анн. хир. гепатол. — 2007. — Т.12, № 2. — С.16-21.
- Гарбузенко Д. В. Лечебная тактика при кровотечениях из варикозно расширенных вен желудка // Анн. хир. гепатол. — 2007. — Т.12, № 1.- С.96-103.
- Лебезев В. М., Ерамишанцев А. К., Григорян Р. С. Сочетанные операции в профилактике гастроэзофа-геальных кровотечениий у больных с портальной гипертензией // Анн. хир. гепатол. — 2006. — Т.11, № 2. — С.16-20.
- Гарбузенко Д. В. Фармакотерапия портальной гипертензии // Клинич. медицина.- 2004.- № 3. — С.16-20
- Гарбузенко Д. В. Профилактика кровотечений из варикозно расширенных вен пищевода и желудка у больных циррозом печени // Рос. журн. гастроэнтерол., гепатол., колопроктол. — 2004. — Т. 14, № 4. — С. 8-14.
- Ерамишанцев А. К., Киценко Е. А., Нечаенко А. М. Операции на пищеводе и желудке у больных с портальной гипертензией // Клинич. перспективы гастроэнтерол., гепатол. — 2002. — № 6. — С.8-14.
- Гарбузенко Д. В. Патогенез портальной гипертензии при циррозе печени // Рос. журн. гастроэнтерол., гепатол., колопроктол. — 2002. — Т. 12, № 5. — С. 23-29.
- Пациора М. Д. Хирургия портальной гипертензии. — Ташкент : Медицина, 1984. — 319 с.
- Углов Ф. Г., Корякина Т. О. Хирургическое лечение портальной гипертензии. — Л. : Медицина, 1964. — 220 с.
Ссылки[править | править код]
- Портальная гипертензия и варикозные вены пищевода и желудка
- Портальная гипертензия: причины, диагностика, контроль лечения, обучающий фильм
Источник
- Медицинская энциклопедия
Порта́льная гипертензия
(позднелат. [vena] portae воротная вена; синоним портальная гипертония)
повышение кровяного давления в системе воротной вены, возникающее при затруднении оттока из нее крови. Основные признаки П. г. — варикозное расширение вен пищевода, желудка и передней брюшной стенки, пищеводное и Желудочно-кишечное кровотечение, Спленомегалия, Асцит.
Причиной П. г. могут быть разные заболевания. В зависимости от локализации препятствия различают надпеченочную, внутрипеченочную, внепеченочную (подпеченочную) и смешанную ее формы. Надпеченочная П. г. наблюдается при формировании препятствия току крови на уровне печеночных вен в результате их первичного (тромбофлебит, аномалии развития) или вторичного (см. Бадда — Киари болезнь) поражения. Наиболее частая причина внутрипеченочной П. г. — Цирроз печени, при котором ветви воротной вены сдавливаются узлами регенерирующей паренхимы или соединительной тканью, и опухоли печени. Внепеченочная П. г. обусловлена врожденной патологией сосудов системы воротной вены (атрезией, кавернозной трансформацией), а также их склерозом или тромбозом. Препятствие оттоку крови возникает обычно на уровне ствола воротной вены или на уровне селезеночной вены. Смешанная форма характерна, например, для цирроза печени, сопровождающегося вторичным тромбозом ветвей воротной вены.
Клинические проявления зависят от уровня блокады, однако при всех формах П. г. имеются и общие симптомы, наиболее ранними из которых являются диспептические расстройства (снижение аппетита, тошнота, метеоризм). Появляются слабость, быстрая утомляемость, чувство тяжести или боли в левом и правом подреберьях, желтуха, похудание, увеличивается печень.
Спленомегалия, обусловленная застойными явлениями, разрастанием соединительной ткани и гиперплазией ретикулогистиолимфоцитарных элементов, наблюдается у всех больных, однако степень увеличения зависит от уровня блокады. Она является основным и наиболее выраженным симптомом в большинстве случаев внепеченочной П. г. — так называемая тромбофлебитическая спленомегалия. Селезенка увеличивается также при внутрипеченочной и в меньшей мере при надпеченочной П. г. При локализации препятствия оттоку крови в брыжеечных венах, ниже уровня впадения селезеночной вены в воротную, увеличение селезенки не значительно. Спленомегалия при П. г. часто сочетается с синдромом гиперспленизма — анемией, лейкопенией и тромбоцитопенией, обусловленными повышенным разрушением и частичным депонированием форменных элементов крови в селезенке (см. Селезенка (Селезёнка)).
Асцит развивается при внутрипеченочной и надпеченочной П. г. В последнем случае он является основным и ранним симптомом, отличается упорным течением, плохо поддается лечению. При внепеченочной П. г. асцит часто не возникает или присоединяется на поздних стадиях процесса.
Затруднение оттока крови из воротной вены по сосудам печени приводит к расширению портокавальных анастомозов (см. Кровеносные сосуды) и активизации коллатерального кровообращения по венам пищевода, кардиальной части желудка, передней брюшной стенки, прямой кишки и др. Из них наибольшее практическое значение имеют анастомозы в области кардиальной части желудка и пищевода, в связи с тем, что по ним оттекает наибольшее количество крови и кровотечение из варикозно-расширенных вен этой области является одним из самых грозных осложнений П. г. Такие кровотечения наиболее часто возникают при внутрипеченочной форме. Они развиваются обычно внезапно на фоне полного благополучия и проявляются кровавой рвотой и меленой, могут рецидивировать. При внепеченочной П. г. кровотечения протекают значительно легче и представляют меньшую опасность для жизни.
Характерным симптомом П. г., обусловленным развитием венозных коллатералей, является расширение вен вокруг пупка (так называемая голова Медузы), которое бывает особенно выражено у больных с асцитом. В ряде случаев внепеченочная П. г. не сопровождается расширением вен пищевода (например, при окклюзии брыжеечных вен, когда расширяются в основном геморроидальные вены), что может затруднить диагностику.
Диагноз П. г. и ее форм устанавливают на основании клинической картины и комплекса инструментальных исследований, основным из которых является рентгенографическое, включающее кавографию, мезентерикографию, портографию, спленопортографию, целиакографию. Наиболее информативна в отношении уровня блокады и состояния сосудов спленопортография. При внепеченочном блоке она позволяет выявить различные нарушения проходимости сосудистого русла вплоть до полного прекращения кровообращения, определить место блока, а также возможность наложения спленоренального анастомоза. При внутрипеченочном блоке характерно контрастирование лишь основных стволов воротной вены при обеднении сосудистого рисунка печени. О надпеченочной П. г. наибольшую информацию получают при кавографии.
Для измерения давления в системе воротной вены применяют чрескожную спленоманометрию. При П. г. давление в селезенке может достигать 51 Па (500 мм вод. ст.), в то время как в норме оно не превышает 12,2 Па (120 мм вод. ст.). Расширенные вены пищевода и желудка выявляют при рентгенологическом и эндоскопическом исследовании этих органов, расширенные геморроидальные вены — при ректороманоскопии. Косвенным способом определения состояния печеночного кровотока является радионуклидный метод (введение в кровь коллоидных препаратов, меченных радионуклидами). Существенную помощь в диагностике может оказать эхография. Для уточнения локализации блока, и в частности для выявления внутрипеченочной П. г., применяют также пункционную биопсию печени, лапароскопию, при необходимости прибегают к лапаротомии.
В распознавании формы П. г., что нередко связано с большими трудностями, большую помощь может оказать тщательно собранный анамнез. Указания на перенесенный гепатит, злоупотребление алкоголем могут навести на мысль о внутрипеченочной П. г. Увеличение селезенки с раннего детства, наличие в анамнезе пупочного сепсиса, травм или нагноительных процессов в брюшной полости свидетельствуют о внепеченочной П. г. Острое начало заболевания, протекающего с высокой температурой тела, болями в области печени, быстрое прогрессирование процесса (увеличение печени, асцит) характерны для надпеченочной формы П. г. Большое значение имеют особенности клинической картины (выраженность и последовательность появления тех или иных симптомов, наличие клинических и лабораторных признаков поражения печени и др.). Так, при надпеченочном блоке основным и наиболее ранним симптомом является асцит. Отмечается выраженная гепатомегалия при умеренной спленомегалии. Желтуха и печеночные знаки, как правило, отсутствуют. Функциональные пробы печени даже при формировании цирроза печени изменены незначительно. Увеличение печени и селезенки, варикозное расширение вен пищевода, желудка, прямой кишки, асцит на фоне упорных диспептических расстройств и похудания, а также наличие желтухи, печеночных знаков, выраженной диспротеинемии и изменение других биохимических показателей свидетельствуют о внутрипеченочной П. г. Главное проявление подпеченочной окклюзии — спленомегалия. Печень, как правило, не увеличена. Подпеченочная П. г. обычно развивается медленно, постепенно, она может протекать без кровотечений и асцита, реже с повторными пищеводно-желудочными кровотечениями, вслед за которыми развивается асцит. Функциональные пробы печени обычно не изменены.
Лечение П. г. только оперативное. Консервативное лечение назначают в качестве вспомогательной меры, в т.ч. и с целью подготовки к операции, в период активности воспалительного процесса в печени. Кровотечение из варикозных вен пищевода или желудка также следует попытаться остановить вначале консервативными методами. Одним из таких методов является сдавление варикозно-расширенных вен пищевода и желудка специальным зондом, снабженным пневматическими баллонами (зонд Блейкмора), в сочетании с мероприятиями, направленными на возмещение кровопотери, коррекцию функциональных нарушений печени (стероидная терапия), снижение портальной гипертензии (используют 1% спиртовой раствор нитроглицерина, питуитрин). Кровотечение можно остановить также путем обкалывания (через эндоскоп) кровоточащих сосудов склерозирующими препаратами (например, раствором тромбовара или этаксисклерола). Эти же методы остановки кровотечения применяют при П. г. на фоне активного цирроза печени, а также при значительных нарушениях ее функции.
Необходимость оперативного вмешательства возникает в основном в связи с угрозой развития кровотечения из варикозно-расширенных вен пищевода и желудка, что наблюдается главным образом у больных с внепеченочной и внутрипеченочной формами П. г. При компенсированном функциональном состоянии печени (отсутствие признаков активности цирротического процесса) накладывают сосудистый портокавальный анастомоз (рис. 1), который позволяет создать соустье между воротной веной или ее основными притоками (селезеночной, верхней брыжеечной венами) и нижней полой или почечной веной. При этом для больных циррозом печени предпочтительным является селективный спленоренальный анастомоз без удаления селезенки, позволяющий сохранить перфузию крови, оттекающей от кишечника, через печень. У больных с внепеченочной П. г. наиболее часто удается выполнить мезентерико-кавальный анастомоз Н-типа с интерпозицией сегмента внутренней яремной вены.
При невозможности наложить сосудистый анастомоз или наличии противопоказаний к нему (острое кровотечение, общее тяжелое состояние) прибегают к прямым вмешательствам на варикозно-расширенных венах пищевода и желудка, заключающимся в прошивании их через слизистую оболочку (рис. 2) с использованием чрезбрюшинного или чресплеврального доступа. Этот же вид оперативного вмешательства показан и при остро возникшем кровотечении, когда консервативные мероприятия по его остановке оказываются безрезультатными.
В исключительно редких случаях показанием к операции могут служить такие проявления болезни, как спленомегалия и гиперспленизм. Проводимая в этих случаях спленэктомия при наличии варикозно-расширенных вен пищевода и желудка должна сочетаться с наложением спленоренального анастомоза или прошиванием измененных сосудов.
Прогноз для жизни и трудоспособности больных зависит от характера заболевания, обусловившего развитие П. г. В большинстве случаев, особенно при внутрипеченочной форме, он неблагоприятный. Больные обычно погибают от массивного пищеводно-желудочного кровотечения, а также от развившейся на фоне кровотечения острой или прогрессирования уже имеющейся печеночной недостаточности, часто при явлениях печеночной комы. Оперативное вмешательство может продлить жизнь на несколько лет (иногда до 10—15 лет и более). Относительно доброкачественно протекает внепеченочная форма П. г.: при отсутствии кровотечений больные довольно длительное время могут сохранять трудоспособность.
Особенности портальной гипертензии у детей. В детском возрасте наиболее часто встречается внепеченочная форма П. г., обусловленная в большинстве случаев (80%) аномалиями развития воротной вены в виде ее кавернозной трансформации. Определенную этиологическую роль играет тромбоз сосудов системы воротной вены, возникающий при тромбофлебите пупочной вены в результате ее катетеризации в неонатальном периоде. Причиной П. г. у детей бывают также врожденные или приобретенные диффузные заболевания печени: вирусный гепатит, фетальный гепатит, холангиопатии новорожденных с различной степенью поражения желчных ходов (от незначительной их гипоплазии до полной морфофункциональной несостоятельности) и др. Быстрому прогрессированию П. г. способствует сопутствующий этим процессам выраженный перидуктулярный фиброз.
Основным признаком внепеченочной П. г. у детей является выраженная спленомегалия. Селезенка малоподвижна, безболезненна. Характерны симптомы гиперспленизма. Часто при этой форме П. г. возникает варикозное расширение вен пищевода и кардиальной части желудка, приводящее к кровотечениям, которые возникают примерно у 85% больных и нередко бывают первым проявлением заболевания. В периоды между кровотечениями общее состояние больных остается удовлетворительным. Гепатомегалия не характерна, она развивается лишь в некоторых случаях тромбоза воротной вены вследствие пупочного сепсиса. Асцит наблюдается редко. Функциональные печеночные пробы почти не изменяются. При циррозе печени декомпенсация П. г. отмечается преимущественно у детей старшего возраста. Кровотечения из варикозно-расширенных вен развиваются редко.
Единственным радикальным методом лечения является наложение сосудистых анастомозов (спленоренальных и мезентерико-кавальных). Оперативное вмешательство у детей сопряжено с трудностями, связанными с малым диаметром сосудов, отсутствием полноценных анатомических образований, пригодных для наложения анастомоза. Поэтому операции показаны детям старше 7—8 лет, когда диаметр сосудов становится не меньше 8 мм, что необходимо для нормального функционирования соустья. Все мероприятия, проводимые детям более младшего возраста, носят консервативный характер.
Прогноз после наложения сосудистых анастомозов в основном благоприятный. В отличие от взрослых печеночная энцефалопатия у детей развивается редко.
См. также Печень.
Библиогр.: Акопян В.Г. Хирургическая гепатология детского возраста, с. 297, М., 1982; Алажилль Д. и Одьевр М. Заболевания печени и желчных путей у детей, пер. с франц., с. 360, М., 1982; Бондарь З.А. Клиническая гепатология, с. 338, М., 1970; Ерамишанцев А.К., Шерцингер А.Г. и Киценко Е.А. Сравнительная оценка различных методов перевязки варикозно-расширенных вен пищевода и желудка у больных внепеченочной портальной гипертензией, Хирургия, № 7, с. 63, 1983, библиогр.; Крылов А.А. и др. Неотложная гастроэнтерология, с. 120, Л., 1988; Мадьяр И. Дифференциальная диагностика заболеваний внутренних органов, пер. с венгер., т. 2, с. 801, Будапешт, 1987; Мишаров О.С. и Овчаренко В.А. Лигирование пищевода при кровотечении на почве портальной гипертензии у детей, Вестн. хир., т. 138, № 6, с. 76, 1987; Пациора М. Д. Хирургия портальной гипертензии, с. 140, Ташкент, 1984; Подымова С.Д. Болезни печени, М., 1984; Хэгглин Р. Дифференциальная диагностика внутренних болезней, пер. с нем., с. 226, М., 1965.
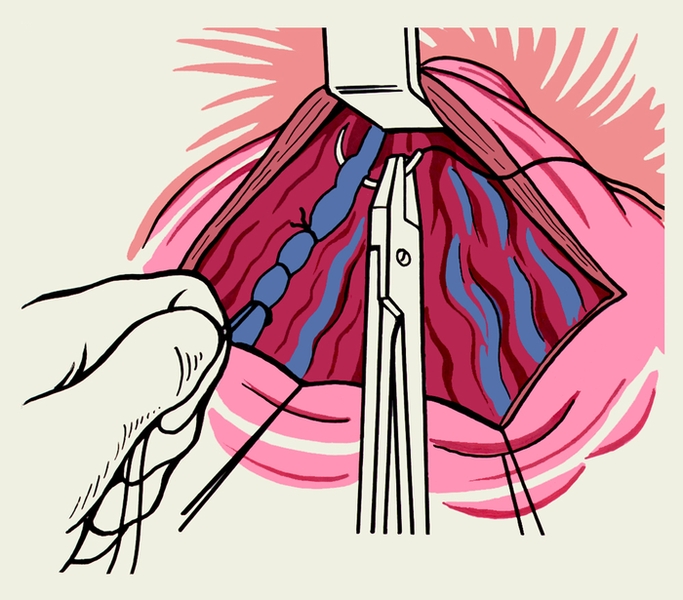
Рис. 2б). Схема прошивания варикозно-расширенных вен пищевода и желудка через покрывающую их слизистую оболочку: из чрезбрюшинного доступа путем вскрытия просвета желудка.
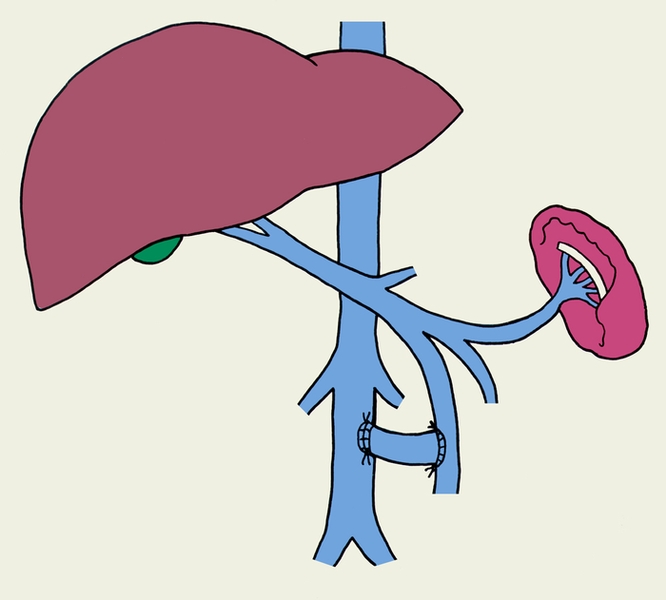
Рис. 1б). Схемы наиболее распространенных вариантов сосудистых портокавальных анастомозов: мезентерико-кавальный анастомоз Н-типа с интерпозицией сегмента из внутренней яремной вены.
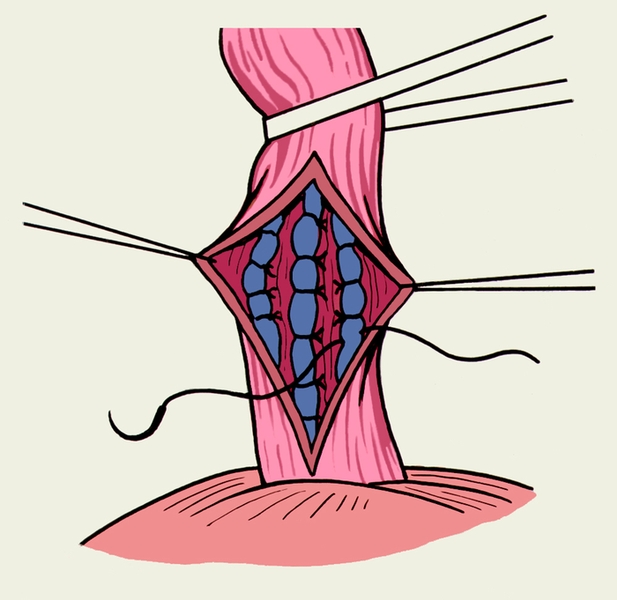
Рис. 2а). Схема прошивания варикозно-расширенных вен пищевода и желудка через покрывающую их слизистую оболочку: из чресплеврального доступа путем вскрытия просвета пищевода.
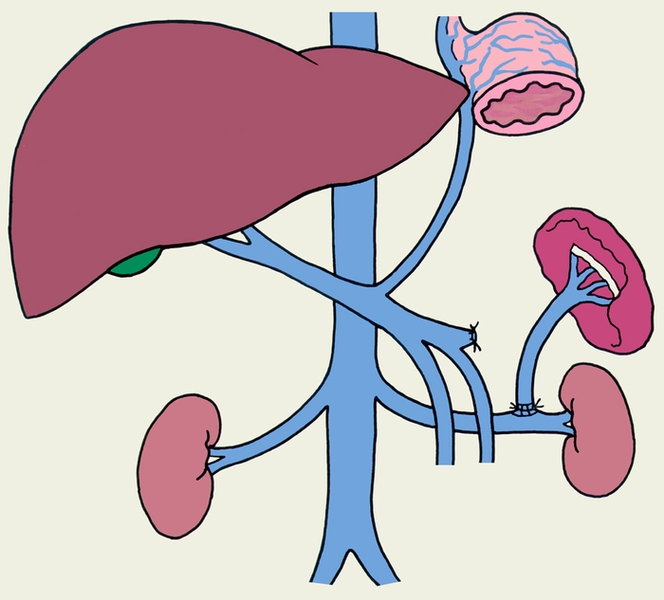
Рис. 1а). Схемы наиболее распространенных вариантов сосудистых портокавальных анастомозов: селективный спленоренальный анастомоз без удаления селезенки.

Рис. 1г). Схемы наиболее распространенных вариантов сосудистых портокавальных анастомозов: прямой портокавальный анастомоз конец в бок.
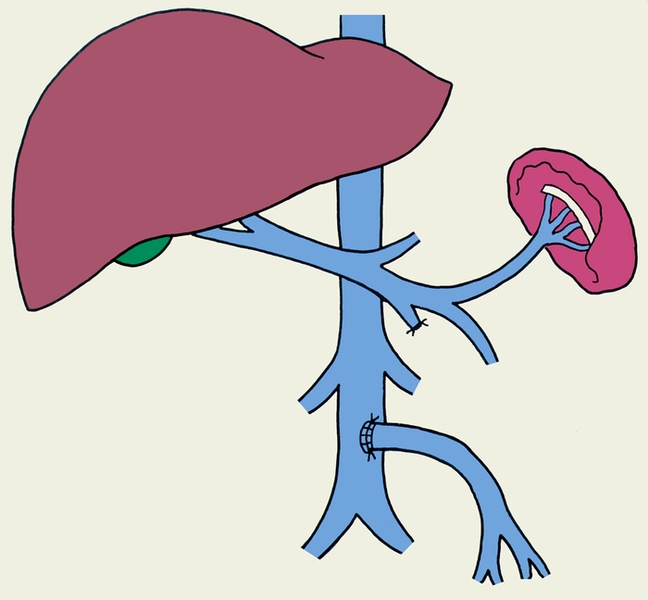
Рис. 1в). Схемы наиболее распространенных вариантов сосудистых портокавальных анастомозов: мезентерико-кавальный анастомоз конец в бок с пересечением верхней брыжеечной вены.
Источник:
Медицинская энциклопедия
на Gufo.me

Источник
