Полная поперечная блокада при инфаркте миокарда
Оглавление темы “Аритмии при инфаркте миокарда.”:
- Классификация аритмий при инфаркте миокарда
- Фибрилляция желудочков (ФЖ) при инфаркте миокарда
- Желудочковая тахикардия (ЖТ) при инфаркте миокарда
- Фибрилляция предсердий (ФП) при инфаркте миокарда
- Брадикардия при инфаркте миокарда
- Атриовентрикулярная блокада при инфаркте миокарда
Атриовентрикулярная блокада при инфаркте миокарда
Лечение АВ-блокады и дальнейший прогноз при нижнем и переднем инфаркте миокарда (ИМ) существенно различаются.
Атриовентрикулярная блокада при нижнем инфаркте миокарда
При нижнем инфаркте миокарда (ИМ) АВ-блокада наблюдается довольно часто и нередко обусловлена ишемией АВ-узла. Необратимое поражение АВ-узла встречается лишь в исключительных случаях. Прогноз при нижнем ИМ считается относительно благоприятным, однако некоторые исследования указывают на увеличение госпитальной летальности.
АВ-блокада I степени и АВ-блокада II степени типа Мобитц 1 (блокада Венкебаха) не требуют каких-либо действий за исключением прекращения приема лекарственных средств, которые могут ухудшить АВ-проводимость (в частности, верапамила, дилтиазема, БАБ).
При развитии полной АВ-блокады ритм желудочков контролируется замещающими водителями ритма, локализующимися в пучке Гиса. Обычно эти водители ритма работают с адекватной частотой. Однако иногда частота сокращений желудочков падает до очень низких значений (ниже 40 уд./мин) с возможным развитием артериальной гипотензии, олигурии или желудочковых аритмий.
В такой ситуации требуется проведение временной ЭКС. Не следует применять стероиды или катехоламины, при этом в течение первых 6 часов эффективным может оказаться атропин.
Почти всегда АВ-блокада разрешается в течение 3 нед. после инфаркта. Необходимость постоянной ЭКС маловероятна.
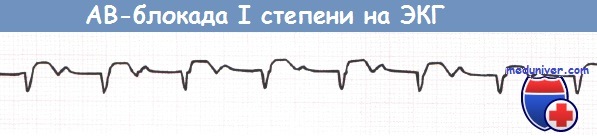
АВ-блокада I степени (отведение aVF).
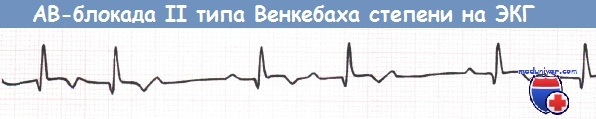
АВ-блокада II степени типа Венкебаха при нижнем ИМ (отведение aVF).
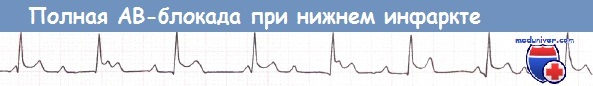
Нижний ИМ, осложнившийся полной АВ-блокадой (отведение II).
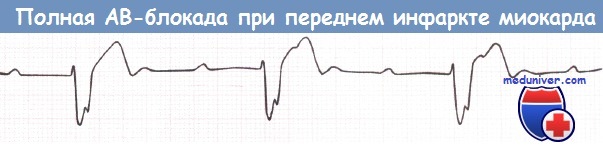
Атриовентрикулярная блокада при переднем инфаркте миокарда
При переднем инфаркте миокарда (ИМ) повреждению чаще подвергаются ножки пучка Гиса, а не АВ-узел. АВ-блокада более серьезна, чем при нижнем инфаркте, по двум причинам. Во-первых, водители ритма следующего порядка, располагающиеся ниже уровня блокады, в таких случаях локализуются в дистальных отделах проводящей системы сердца и функционируют с меньшей частотой и менее надежны. Таким образом, часто наблюдается гипотензия, обусловленная низкой частотой сокращений желудочков, нередко возникает асистолия.
Во-вторых, для повреждения обеих ножек пучка Гиса инфаркт должен быть достаточно обширным. Прогноз после ИМ зависит от объема повреждения. Следовательно, пациенты с передним ИМ, осложнившимся АВ-блокадой, имеют более тяжелый прогноз.
Признаки билатерального повреждения ножек пучка Гиса (альтернирующая блокада ЛНПГ и ПНПГ или блокада ПНПГ в сочетании с блокадой передней или задней ветви ЛНПГ) часто предшествуют развитию АВ-блокады II степени типа Мобитц 2 или полной АВ-блокады. Вероятность прогрессирования билатерального повреждения ножек пучка Гиса до АВ-блокады II или III степени составляет около 30%.
Причем первым проявлением этих блокад более высокой степени может служить асистолия желудочков. Поэтому при появлении признаков билатерального повреждения ножек пучка Гиса (на фоне острого переднего ИМ. – Прим. ред.) следует рассмотреть вопрос о временной ЭКС, но только при наличии опытного оператора – в противном случае риск процедуры превышает ее потенциальную пользу.
АВ-блокада II или III степени, развившаяся на фоне переднего инфаркта миокарда (ИМ), всегда является показанием для временной ЭКС. Нередко через несколько дней восстанавливается синусовый ритм, однако в некоторых случаях сохраняющаяся АВ-блокада может потребовать постоянной ЭКС.
Летальность высока в течение первых 3 недель переднего инфаркта миокарда (ИМ), осложненного АВ-блокадой, поэтому до истечения этого срока имплантацию постоянного ЭКС проводить не следует.
Несмотря на восстановление синусового ритма, бифасцикулярная блокада часто сохраняется. Полная АВ-блокада может рецидивировать через несколько недель или даже месяцев после ИМ. Тем не менее нет убедительных доказательств того, что имплантация ЭКС улучшит прогноз. Это связано с тем, что обширное поражение миокарда, имеющее место в таких случаях, само по себе способствует развитию ФЖ или прогрессированию сердечной недостаточности.
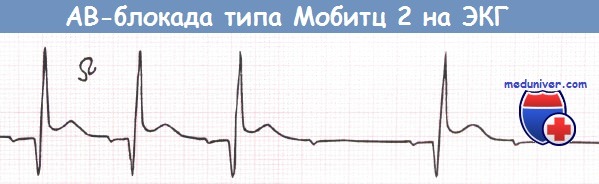
Интермиттирующая АВ-блокада типа Мобитц 2 у пациента с бифасцикулярной блокадой на фоне переднего инфаркта миокарда (ИМ) (отведение V2).
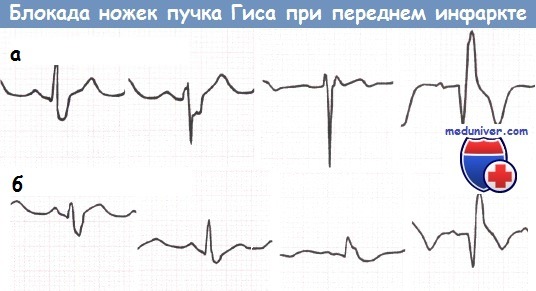
а – Блокада передней ветви ЛНПГ и блокада ПНПГ у пациента с передним ИМ (отведения I, II, III, V1).
б – Блокада задней ветви ЛНПГ и блокада ПНПГ у пациента с передним ИМ (отведения I, II, III, V1).

Полная АВ-блокада у пациента с передним инфарктом миокарда (ИМ).
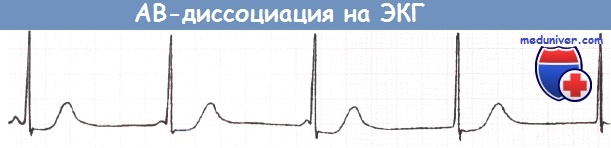
Атриовентрикулярная диссоциация
В отличие от полной АВ-блокады, при АВ-диссоциации ритм предсердий медленнее ритма желудочков. Специального лечения не требуется.
Учебное видео выявления АВ-блокады и ее степеней на ЭКГ
При проблемах с просмотром скачайте видео со страницы Здесь
– Вернуться в оглавление раздела “Кардиология.”
Источник
Почему возникает данная блокада
| Причина | Описание |
|---|---|
| «Спортивное сердце» | Усиление влияния парасимпатической нервной системы, в частности блуждающего нерва, увеличение толщины стенок сердца и изменение размера камер, скорости прохождения импульса |
| Передозировка лекарств, блокирующих проведение импульса | Бета-блокаторы, противоаритмические средства, сердечные гликозиды, «Но-шпа» при внутривенном введении, блокаторы кальциевых каналов |
| Болезни сердца, приводящие к склерозу и фиброзу проводящих путей | Инфаркты, ревматические процессы, ишемическая болезнь сердца, миокардиты, кардиосклероз |
Болезней, вызывающих AV блокады, очень много. Можно выделить ревматические поражения сердца, амилоидоз, болезнь Аддисона, тиреотоксикоз, коллагенозы и другие состояния. Исследователи утверждают, что вероятность блокад сердца наследуется: активно изучаются мутации генов, ответственных за проведение импульса.
Независимо от вызвавшей причины, атриовентрикулярная блокада может быть разной степени тяжести. Лечением легких заболеваний занимается врач-кардиолог, в более сложных случаях требуется участие кардиохирурга.
Причины
АВ-блокада 1 степени может встречаться в норме у здоровых людей, если нет фонового поражения миокарда. В большинстве случаев она является транзиторной (преходящей). Такой тип блокады нередко не вызывает клинических проявлений, поэтому выявляется при плановом прохождении ЭКГ во время профилактических медицинских осмотров.
Также 1 степень может быть обнаружена у пациентов с гипотоническим типом вегето-сосудистой дистонии, когда преобладают парасимпатические влияния на сердце. Однако стойко сохраняющаяся блокада 1 степени может свидетельствовать и о более серьезной патологии сердца.
2 и 3 степень в подавляющем большинстве случаев свидетельствуют о наличии у пациента органического поражения миокарда. К таким заболеваниям относятся следующие (по частоте выявления блокады):
- Ишемическая болезнь сердца. В связи с тем, что при ишемии миокард испытывает длительную, хроническую нехватку кислорода (гипоксию), работоспособность сердечной мышцы резко снижается. Возникают микроскопические очаги ткани, не сокращающиеся полноценно и не проводящие импульсы. Если такие очажки расположены на границе предсердий и желудочков, то возникают препятствия на пути следования импульса, и развивается блокада.
- Острый и подострый инфаркт миокарда. Механизм возникновения блокады аналогичный, только причиной нарушения проведения импульсов являются как очаги ишемизированной ткани, так и некротизированной (погибшей) ткани миокарда.
- Врожденные и приобретенные пороки сердца. Механизм развития блокады заключается в грубом нарушении морфологического строения мышечных волокон, так как пороки сердца приводят к формированию кардиомиопатии —
структурного изменения камер сердца. - Кардиосклероз, в частности после перенесенного миокардита. Это замена обычной сердечной ткани рубцовыми волокнами, которые импульсы проводить не могут совсем, вследствие чего и возникает препятствие для них.
- Артериальная гипертония, длительно существующая и приводящая к гипертрофической или обструктивной левожелудочковой кардиомиопатии. Механизм развития блокады аналогичный предыдущим болезням.
- Заболевания других органов — эндокринологические болезни (сахарный диабет, особенно 1 типа, гипотиреоз — недостаток в крови гормонов, выделяемых щитовидной железой и др); язвенная болезнь желудка; отравления и интоксикации; лихорадка и инфекционные болезни; черепно-мозговые травмы.
Этиология
Причины АВ-блокады приведены в таблице. Самая частая причина — изолированная болезнь проводящей системы (болезнь Ленегра). Кроме того, АВ-блокада может возникать при инфаркте миокарда, обычно в первые 24 ч. Она возникает у больных с нижним инфарктом миокарда и у 2% больных с передним инфарктом.
| Причины АВ-блокады |
|---|
Лекарственные средства
|
| ИБС |
Изолированная болезнь проводящей системы сердца
|
Врожденные пороки сердца
|
| Обызвествление клапанных колец |
| Кардиомиопатии |
Инфильтративные болезни миокарда
|
Воспалительные заболевания
|
| Коллагенозы (системная склеродермия, ревматоидный артрит, синдром Рейтера, системная красная волчанка, анкилозируюший спондилит, полимиозит) |
Метаболические нарушения
|
Эндокринные болезни
|
Повреждение АВ-узла
|
Опухоли
|
Нейрогенные причины
|
Нервно-мышечные заболевания
|
Клиническая картина
АВ-блокада 1-й степени обычно протекает бессимптомно.
АВ-блокада 2-й степени, если только это не далеко зашедшая АВ-блокада, редко вызывает жалобы, однако она может переходить в полную АВ-блокаду.
Полная АВ-блокада может проявляться слабостью или обмороками — все зависит от частоты замещающего ритма.
Величина артериального пульса непостоянна, поскольку сокращения предсердий попадают на разные фазы работы желудочков.
Для АВ-блокады 2-й степени характерно периодическое изменение амплитуды пульсовой волны. При полной АВ-блокаде наполнение артериального пульса меняется хаотично. Кроме того, при полной АВ-блокаде отмечаются высокие («пушечные») волны А пульса яремных вен (они возникают, когда сокращение предсердий происходит при закрытых АВ-клапанах).
Громкость тонов сердца тоже меняется из-за меняющегося наполнения желудочков.
- При удлинении интервала PQ I тон сердца становится тише, поэтому для АВ-блокады 1-й степени характерен тихий I тон, при АВ-блокаде 2-й степени типа Мобитц I громкость I тона уменьшается от цикла к циклу, а при полной АВ-блокаде она все время разная.
- При полной АВ-блокаде может возникать функциональный мезосистолический шум.
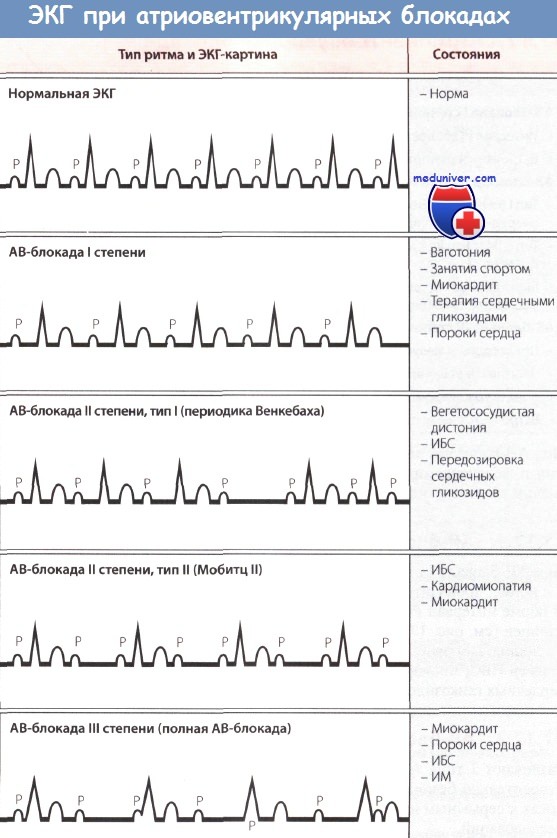
Классификация АВ-блокад
- устойчивость блокады:
- транзиторная (преходящая);
- интермиттирующая (перемежающаяся);
- постоянная (хроническая).
- топография блокирования:
- проксимальный уровень — на уровне предсердий или атриовентрикулярного узла;
- дистальный уровень — на уровне ствола пучка Гиса или его ветвей (наиболее неблагоприятный вид блокады в прогностическом отношении).
- степень АВ-блокады:
- АВ-блокада I степени — замедление проводимости на любом участке проводящей системы сердца;
- АВ-блокада II степени — постепенное (внезапное) ухудшение проводимости на любом участке проводящей системы сердца с периодическим полным блокированием одного (двух, трех) импульсов возбуждения;
- АВ-блокада III степени (полная АВ-блокада) — полное прекращение атриовентрикулярной проводимости и функционирование эктопических центров II, III порядка.
- Межузловая блокада;
- Узловая блокада;
- Стволовая блокада;
- Трехпучковая блокада;
- Комбинированная блокада.
Клинические симптомы АВ-блокады:
- неодинаковая частота венного и артериального пульса (более частые сокращение предсердий и более редкие сокращения желудочков);
- «гигантские» пульсовые волны, возникающие в период случайного совпадения систолы предсердий и желудочков, имеющие характер положительного венного пульса;
- периодическое появление «пушечного» (очень громкого) I тона при аускультации сердца.
АВ-блокада I степени
ЭКГ признаки:
- все формы АВ-блокад I степени:
- правильный синусовый ритм;
- увеличение интервала PQ (более 0,22 с при брадикардии; более 0,18 с при тахикардии).
- узловая проксимальная форма АВ-блокады I степени (50% всех случаев):
- увеличение продолжительности интервала PQ (преимущественно за счет сегмента PQ);
- нормальная ширина зубцов P и QRS-комплекса.
- предсердная проксимальная форма:
- увеличение интервала PQ более 0,11 с (преимущественно за счет ширины зубца P);
- нередко расщепленный зубец P;
- длительность сегмента PQ не более 0,1 с;
- QRS-комплекс нормальной формы и продолжительности.
- дистальная трехпучковая форма блокады:
- увеличенный интервал PQ;
- ширина зубца P не превышает 0,11 с;
- уширенный QRS-комплекс (более 0,12 с) деформированный по типу двухпучковой блокады в системе Гиса.
ЭКГ признаки:
- все формы АВ-блокад II степени:
- Синусовый неправильный ритм;
- Периодическое полное блокирование проведения отдельных импульсов возбуждения от предсердий к желудочкам (отсутствие QRS-комплекса после зубца P).
- узловая форма АВ-блокады (тип I Мобитца):
- постепенное увеличение ширины интервала PQ (от одного комплекса к другому), прерывающееся выпадением желудочкового QRST-комплекса при сохранении зубца P;
- нормальный, слегка уширенный интервал PQ, регистрирующийся, после выпадение комплекса QRST;
- вышеописанные отклонения носят название периодики Самойлова-Венкебаха — соотношение зубцов P и QRS-комплексов составляет 3:2, 4:3, 5:4, 6:5 и т.д.
- дистальная форма АВ-блокады (тип II Мобитца):
- регулярное или беспорядочное выпадение QRST-комплекса при сохранении зубца P;
- постоянный нормальный (уширенный) интервал PQ без прогрессирующего удлинения;
- расширенный и деформированный QRS-комплекс (иногда).
- АВ-блокада II степени типа 2:1:
- выпадение каждого второго QRST-комплекса при сохраненном правильном синусовом ритме;
- нормальный (уширенный) интервал PQ;
- возможно расширенный и деформированный желудочковый QRS-комплекс при дистальной форме блокады (непостоянный признак).
- прогрессирующая АВ-блокада II степени:
- регулярные или беспорядочные выпадения двух (или более) подряд желудочковых QRST-комплексов при сохраненном зубце P;
- нормальный или уширенный интервал PQ в тех комплексах, где есть зубец P;
- расширенный и деформированный QRS-комплекс (непостоянный признак);
- появление замещающих ритмов при выраженной брадикардии (непостоянный признак).
ЭКГ признаки:
- все формы полной АВ-блокады:
- атриовентрикулярная диссоциация — полное разобщение предсердного и желудочкового ритмов;
- регулярный желудочковый ритм.
- проксимальная форма АВ-блокады III степени (эктопический водитель ритма находится в атриовентрикулярном соединении ниже места блокады):
- атриовентрикулярная диссоциация;
- постоянные интервалы P-P, R-R (R-R
Источник
Е. полная поперечная блокада сердца
36. Какой основной ЭКГ-признак перенесенного трансмурального инфаркта
миокарда?
б. зубец Q менее 1/4 зубца R
в. отрицательный зубец T
г. стойкая депрссия сегмента ST
** 37. Важнейшими диагностическими критериями инфаркта миокарда яв-
в. АЛТ
** 40. К методам лечения, позволяющим улучшить клинический исход при остром крупноочаговом инфаркте миокарда относят применение
Нарушение проводимости сердца. Неотложная помощь при нарушениях проводимости.
Полная (поперечная) атриовентрикулярная блокада — означает полный перерыв волны возбуждения из предсердий на желудочки. Это вызывает полный асинхронизм в деятельности предсердий и желудочков. При этом предсердия и желудочки сокращаются каждый в своем ритме.
Частота ритма предсердий при этом обычно не превышает нормальную, т.е. колеблется в пределах 60-80 сокращений в мин. в то время как желудочки сокращаются примерно в 2 раза медленнее с частотой ритма в пределах 30-40 сокращений в минуту. Причины возникновения:
— ИБС (атеросклеротический, постинфарктный кардиосклероз);
— инфаркт миокарда (чаще при задней локализации инфаркта миокарда);
— болезнь Ленегра, Леве (первичный идиопатический склеро-дегенеративного происхождения тип атриовентрикулярной блокады);
— миокардиты (ревматической или другой этиологии);
— врожденные блокады;
— результат применения лекарственных препаратов (сердечные гликозиды, бета-блокаторы);
— осложнение хирургического лечения пороков сердца.

Диагностические ориентиры при нарушениях проводимости
— головокружение;
— одышка;
— кратковременная потеря сознания, во время которых могут быть и судороги (приступ Морганьи-Адамса-Стокса);
— «пушечный» тон Стражеско при аускультации. Электрокардиографические:
— зубцы Р и QRS следуют в независимом правильном ритме, комплекс обычно не деформирован;
Неотложная помощь при нарушениях проводимости.
Больные с остро возникающей полной атриовентрикулярной блокадой. особенно в случаях с приступами Морганьи-Адамса-Стокса, нуждаются в оказании экстренной помощи и постоянном наблюдении в условиях стационара, что включает:
• строгий постельный режим;
• постоянное ЭКГ наблюдение;
• применение медикаментов, улучшающих проводимость и повышающих возбудимость миокарда;
• при отсутствии эффекта от медикаментозной терапии показана электрическая стимуляция сердца.
Больные с полной атриовентрикулярной блокадой должны быть без промедления госпитализированы. Перед транспортировкой в вену вводят 1 мл 0,1% раствора атропина. При начинающемся приступе Морганьи-Адамса-Стокса, а также в разгаре приступа — непрямой массаж сердца, внутривенное (предпочтительнее в подключичную вену) капельное введение новодрина (2 мл 0,05% раствора новодри-на, т.е. 1 мг, растворяют в 250 мл 5% раствора глюкозы) с начальной скоростью введения от 15 до 30 кап/мин. скорость введения повышают каждые 5-10 мин. пока частота желудочковых сокращений не достигает 45-50 в мин. Капельное введение новодрина продолжают и в машине «скорой помощи», наблюдая по кардиоскопу за деятельностью сердца, периодически контролируя АД.
Можно использовать изадрин по 1 таблетке под язык неоднократно. Необходимо учитывать, что остановка кровообращения при AV блокаде может быть обусловлена не только асистолией, но и фибрилляцией или трепетанием желудочков, особенно, если применялись симпатомиметики, или имеет место гликозидная интоксикация. Поэтому, если первые попытки не привели к восстановлению сердечной деятельности, необходимо срочно зарегистрировать ЭКГ. При выявлении фибрилляции — немедленная дефибрилляция разрядом 200-300 Дж (в крайнем случае, выполнить дефибрилляцию «вслепую», так как при асистолии она не наносит существенного вреда, при фибрилляции же является единственным эффективным средством).
Последующая терапия полной атриовентрикулярной блокады должна быть этиотропной.
При полной атриовентрикулярной блокаде. развивающейся на фоне острого воспалительного процесса в сердце, назначают глюкокортикоиды; при интоксикации лекарствами (сердечные гликозиды, бета-блокаторы и др.) показана их отмена; при гиперкалиемии (и даже без этого) применяют калий выводящие препараты (гипотиазид, фуросемид).
Фармакологическая терапия. как правило, малоэффективна при органическом поражении AV узла (инфаркт миокарда, кардиосклероз, тяжелый миокардит и т.п.).
AV блокада чаще всего осложняет инфаркт миокарда нижней локализации. Полная AV блокада развивается примерно у 20% больных инфарктом правого желудочка. Узловые нарушения проводимости с широкими комплексами QRS и желудочковым замещающим ритмом чаще всего развиваются у больных крупноочаговым передним инфарктом миокарда и свидетельствуют о неблагоприятном прогнозе.
Показано проведение электрокардиостимуляции.
Наиболее действенным и радикальным методом лечения AV блокад является трансвенозная электрокардиостимуляция.
Она показана больным инфарктом миокарда с блокадой второй степени или полной поперечной AV блокадой. По экстренным показаниям проводится чрезкожная или временная эндокардиальная ЭКС.
При хронической AV блокаде высоких степеней — имплантация постоянного электрокардиостимулятора в специализированном отделении.
Оглавление темы «Неотложная помощь в кардиологии.»:
Экстренная медицина

Нарушения проводимости сердца развиваются при различных заболеваниях: атеросклеротическом кардиосклерозе, инфаркте миокарда, миокардите, ревмокардите, а также при воздействии ряда медикаментозных средств (препараты дигиталиса, хинидин, р-блокаторы)
В результате поражения проводящей системы сердца возможно нарушение проведения импульса. Такое замедление или перерыв проведения импульса — возбуждения называется блокадой сердца. Блокада может возникать в любом месте проводящей системы: чаще наблюдается синоаурикулярная, атриовентрикулярная или внутриже-лудочковая блокады.
Синоаурикулярная и внутрижелудочковая блокады у большинства больных не вызывают резких нарушений гемодинамики и протекают бессимптомно. Иногда развивается недостаточность кровообращения, а при полном блокировании возможно даже остановка сердца.
Наибольшую опасность представляет атриовентрикулярная блокада, которая развивается, когда импульс возбуждения переходит с запаздыванием (неполная блокада) или совсем не проводится с предсердий на желудочки (полная блокада). При полной (поперечной) блокаде предсердия и желудочки сокращаются независимо друг от друга. Желудочки сокращаются в медленном правильном ритме (рис. 32). Развитие полной атриовентрикулярной блокады резко отягощает прогноз и течение многих заболеваний. Так, у больных острым инфарктом миокарда с полной атриовентрикулярной блокадой часто развивается шок, обусловленный снижением сердечного выброса.

Рис. 32. ЭКГ при полной (поперечной) блокаде сердца.
Неотложная помощь. Для борьбы с атриовентрикулярной блокадой применяют атропин (1 мл 0,1% раствора) и стимуляторы р-адренергических рецепторов (орципреналина сульфат, изадрин, алупент, эуспиран, изупрел). Эти препараты можно вводить внутрь, а также подкожно и внутривенно капельно. Если причиной атриовентрикулярной блокады является миокардит, то назначают кортикостероиды (преднизолон — 60— 90 мг/сут).
Надежным и эффективным в борьбе с полной атриовентрикулярной блокадой является электрическая стимуляция сердца. Существуют несколько способов стимуляции сердца. При непрямом (наружном) методе электрод помещают на коже груди на уровне сердца. Этот способ имеет ряд серьезных недостатков (болевые ощущения, невозможность длительного использования).
Из прямых методов практическое значение имеют миокардиальный и эндокардиальный. Электроды можно вводить в миокард желудочков путем пункции через грудную клетку. При эндокардиальной стимуляции электрод вводят в полость правого желудочка через подключичную, бедренную или локтевую вену. Эндокар-диальная стимуляция в последние годы получила широкое распространение.
Синдром Морганьи—Эдемса—Стокса является одним из наиболее грозных осложнений атриовентрикулярной блокады. Он заключается в возникновении повторных приступов потери сознания, остановки или редкого судорожного дыхания, что иногда сопровождается судорогами, непроизвольным мочеиспусканием. Эти приступы возникают вследствие резкого урежения или прекращения сократительной деятельности сердца и развивающейся при этом ишемии головного мозга. Возможны два варианта остановки кровообращения: а) асистолия желудочков и б) фибрилляция желудочков. Нередко наблюдается смешанная форма синдрома Морганьи — Эдемса —Стокса. Приступ длится от нескольких секунд до нескольких минут, проходит спонтанно или после реанимационных мероприятий, иногда отмечается летальный исход.
Неотложная помощь должна быть направлена на восстановление эффективной деятельности сердца. Начинают с непрямого массажа сердца, обычно в течение нескольких секунд сердечная деятельность восстанавливается. Если эффективная деятельность не восстанавливается, то продолжают непрямой массаж сердца и одновременно проводят искусственное дыхание. При продолжающейся фибрилляции необходимо немедленно произвести электрическую дефибрилляцию. При отсутствии эффекта показана пункционная миокардиальная электростимуляция. В процессе реанимации необходимо внутривенно вводить бикарбонат натрия под контролем кислотно-щелочного состояния крови. Если процесс реанимации затягивается, производят интубацию и аппаратное дыхание. Наиболее эффективное средство предупреждения приступов — эндокардиальная электростимуляция сердца, которая показана во всех случаях атриовентрикулярной блокады с синдромом Морганьи— Эдемса — Стокса.
Скорая медицинская помощь, под ред. Б. Д. Комарова, 1985
Источник
