Показатель крови при инфаркте миокарда
Обязательной процедурой при инфарктном состоянии миокарда является сдача анализов крови. Они помогут выявить стадию развития заболевания, наличие сопутствующих патологий и непосредственно причину возникновения приступа. Из этой статьи вы узнаете обо всех особенностях биохимического, общего и специфического анализа крови.
Зачем нужны анализы крови при инфаркте?
Во время приступа в составе кровяной жидкости происходит ряд характерных изменений – в неё вбрасываются определенные белки, превышаются ферменты КФК и т.д. В зависимости от стадии развития инфаркта, анализы крови могут показать:
- В острейший период практически на 20% увеличивается количество миоглобина (вид белка). Исходя из степени увеличения белка, можно определить точное время начала приступа. Также в крови обнаруживается лейкоцитоз нейтрофильного характера, ускоряется оседание эритроцитов, влево сдвигается лейкоцитарная формула. По окончании данной стадии начинает активироваться фагоцитоз, вследствие чего возрастает число эозинофилов, тропонина I и Т. Отмечается общая креатинкиназа.
- В подострый период число КФК и миоглобина снижается, но уровень тропонина остается еще таким же.
- В постинфарктном состоянии обнаруживается минимальное количество клеток, которые функционируют.

Показатели общего анализа крови
Это исследование дает возможность воссоздать точное представление о состоянии больного. При инфаркте миокарда чаще всего возникает анемия, поэтому важным моментом является установление уровня гемоглобина и эритроцитов. Немаловажны и показатели лейкоцитов.
На инфаркт миокарда указывают такие показатели:
- Увеличиваются белые кровяные клетки – лейкоциты. У взрослого здорового человека показатели соответствуют цифрам 4-9/109 (для 1 литра крови). При инфаркте изменяются первые показатели, они увеличиваются до отметки 10-15.
- Сдвигается в левую сторону лейкоцитарная формула.
- Увеличиваются эозинофилы, то есть фагоцитирующие клетки. Инфаркт диагностируется в том случае, если эозинофилов находится в крови более 5%, нейтрофилов (палочкоядерной формы) – свыше 12%, а нейтрофилов – более 80%.
- Изменяется скорость оседания эритроцитов, но на второй день после приступа. Нормальные показатели СОЭ для женщин: от 3 до 15 мм/ч; для мужчин: от 2 до 10.
- У больного отсутствует инфаркт, если эритроциты соответствуют такой норме: у женщин – 3,7-4,7/1012; у мужчин – 4,5-4,7/1012.
- Гемоглобин в норме должен иметь такие показатели: женский пол – от 120 до 140 г/л; мужской пол – от 129 до 160.
- Если причина инфаркта миокарда заключается в тромбообразовании, то уровень тромбоцитов будет увеличен, начиная с 320/109.
Это средние показатели, но они могут варьироваться, в зависимости от особенностей возникновения инфаркта, а также норм конкретной лаборатории.
Биохимический анализ крови
Такое исследование выявляет изменения белков плазмы крови. Белки высвобождаются стремительно, но эта скорость во многом зависит от расположения веществ в клетках. Немалую роль в этом играет и молекулярная масса, локальное кровоснабжение и отток лимфы. Крайне важно проводить биохимический анализ на ранних этапах обследования.
При инфаркте миокарда отмечается увеличение таких веществ:
- фибриноген;
- гаптоглобин;
- серомукоид;
- сиаловая кислота;
- гамма-глобулин;
- с-реактивный белок.

Специфические анализы крови
Позволяют глубоко исследовать маркерные белки, указывающие на некрозирование тканей, что и происходит на фоне инфаркта.
Что исследуется:
| Вид белка | Фиксация маркеров по времени | Пики значений | Когда белок возвращается в норму | Особенности показателей |
| Тропонины Т | От 150 до 180 минут | Минимум 10 часов, максимум 96 | 20 суток | Норма тропонина Т составляет 0,5 нг на 1 мл крови. Этот белок может увеличиться до 400 раз. В этом случае диагностируется обширный инфаркт или его трансмуральная форма. С отсутствующим зубцом Q при инфаркте этот тропонин увеличивается максимум в 35-37 раз. |
| Тропонины I | 2 часа | Минимум 6 часов, максимум 48 | 1 неделя | Норма тропонина I практически не обнаруживается. Но если она превышена до 2 нг/мл минимум, то это свидетельствует о патологических нарушениях сердечно-сосудистой системы. |
| Общая креатинкиназа (КФК) | 6-12 часов | Минимум 12 часов, максимум сутки | 96 часов | В норме креатинкиназы должно быть: для женщин 160-167, для мужчин 180-190 ед./л. При инфаркте миокарда уровень увеличивается минимум в 3 раза, максимум в 30. |
| Миоглобины | Полчаса | Минимум 6-12 часов | Сутки | Миоглобин увеличивается минимум в 15 раз. Референтные (нормальные) показатели для мужчин 22-66, для женщин 21-49 мкг/л. |
| Креатинфосфокиназа (КФК МВ) | 3 часа | 12 часов | От 3 до 6 суток | Референтные данные составляют максимум 24 ед./л. Любое увеличение говорит об инфаркте миокарда. |
| Ас-Ат (аспартат-аминотрансфераза) | 4 часа | 12-24 часа | Неделя | Норма для женщин – 31, для мужчин – 37 ед./л. Любое превышение свидетельствует о некрозе. |
| ЛДГ (лактатдегидрогеназное тестирование крови) | 8 часов | 48-72 часа | 12 суток | Исследованию подвергается ЛДГ-1. Норма ЛДГ составляет от 240 до 480 ме/л. А ЛДГ-1 достигает до 25% по общей активности. |
При любом лабораторном исследовании обязательно учитываются факторы, которые могли спровоцировать рост белков. Например, если пациент накануне употреблял алкогольные напитки, антибиотики. Биохимический анализ нужно сдавать неоднократно.
Дополнительно назначается коагулограмма, которая оценивает показатели свертываемости кровяной жидкости. При инфаркте обычно увеличивается концентрация D-димера. Обязательно исследуется содержание вредного холестерина при помощи анализа на липидный профиль.
С более подробной информацией обо всех анализах при инфаркте миокарда можно ознакомиться, просмотрев видео:
Анализы крови при возникновении инфаркта миокарда играют не последнюю роль. С их помощью выявляются значительные и мельчайшие изменения в организме больного. Расшифровать результаты анализов может только лечащий врач, так как учитывают особенности конкретного организма и прочие факторы.
Источник
Измерение уровней кардиомаркеров ускоряет и уточняет такого мероприятия, как диагностика инфаркта миокарда, а также возможность предсказать его дальнейшее развитие. Основные биохимические маркеры, которые использует диагностика инфаркта миокарда — миоглобин, тропонин I, тропонин Т, креатин-фосфокиназа и лактатдегидрогеназа.
Миоглобин
Миоглобин — кислородсвязывающий белок поперечно-полосатых скелетных мышц и миокарда. Его молекула содержит железо, структурно похожа на молекулу гемоглобина и отвечает за транспорт 02 в скелетных мышцах. Миоглобин является одним из самых первых маркеров повреждения миокарда, так как повышение его уровня в крови определяется уже через 2-4 часа после возникновения острого инфаркта миокарда. Пик концентрации достигается в срок до 12 часов, а затем в течение 1-2 суток снижается до нормы. В связи с тем, что выход свободного миоглобина в кровь может быть обусловлен рядом другим патологических состояний, для точной постановки диагноза инфаркта миокарда лишь одного этого маркера недостаточно.
Тропонины
Наиболее специфичные и надежные маркеры некроза миокарда — кардиальные тропонины Т и I (позволяют выявить даже самые незначительные повреждения миокарда).
Тропонины представляют собой белки, участвующие в процессе регуляции мышечного сокращения. Тропонин-I и тропонин-Т миокарда и скелетных мышц имеют структурные различия, что позволяет изолированно выделять их кардиоспецифичные формы методами иммуноанализа. Приблизительно 5% тропонина-I находится в свободном виде в цитоплазме кардиомиоцитов. Именно за счет этой фракции тропонин-I обнаруживается в плазме крови уже через 3-6 часов после повреждения сердечной мышцы. Большая же часть тропонина-I в клетке находится в связанном состоянии и при повреждении миокарда освобождается медленно. В результате увеличенная концентрация тропонина в крови сохраняется в течение 1 −2 недель. Обычно пик концентрации тропонина-I наблюдается на 14-20 часах после появления болей в груди. Приблизительно у 95% пациентов через 7 часов после развития острого инфаркта миокарда определяется увеличение концентрации тропонина-I.
Небольшой подъем уровня сердечного тропонина-I должен интерпретироваться со значительной осторожностью, так как это может быть обусловлено разными патологическими состояниями, вызывающими повреждение клеток миокарда. То есть увеличенный уровень тропонина изолированно не может служить основанием для постановки диагноза инфаркта миокарда.
Если у больного с подозрением на острый коронарный синдром без подъема сегмента ST повышен уровень тропонина Т и/или тропонина I, то такое состояние следует расценивать как инфаркт миокарда и проводить соответствующую терапию.
Определение тропонинов позволяет обнаружить повреждение миокарда примерно у трети больных, не имеющих повышения МВ-КФК. Для выявления или исключения повреждения миокарда необходимы повторные взятия крови и измерения в течение 6- 12 часов после поступления и после любого эпизода сильной боли в грудной клетке.
Креатинфосфокиназа (креатинкиназа)
Креатинфосфокиназа (креатинкиназа) — фермент, содержащийся в миокарде и скелетных мышцах (в небольшом количестве содержится в гладких мышцах матки, желудочно-кишечного тракта и головном мозге). В мозге и в почках содержится преимущественно изоэнзим ВВ (brain), в скелетных мышцах — ММ (muscle) и в сердце MB энзим. Наибольшей специфичностью обладает именно креатинкиназа MB. Имеется высокая корреляция между уровнем ее активности и массой некроза. При повреждении миокарда и скелетных мышц наблюдается выход фермента из клеток, приводящий к повышению активности креатинкиназы в крови. Через 2-4 часа после ангинозного приступа уровень креатинкиназы MB в крови значительно повышается, в связи с чем определение креатинфосфокиназы и креатинкиназы MB в крови широко применяется в ранней диагностике инфаркта миокарда.
Нормальный уровень креатинкиназы в крови у мужчин < 190 Ед/л и < 167 Ед/л у женщин. Нормальным содержанием креатинкиназы-МВ в крови считается 0-24 Ед/л. Креатинфосфокиназа (КФК) и ее изофермент MB КФК недостаточно специфичны, так как возможны ложноположительные результаты при травме скелетных мышц. Кроме того, имеет место значительное перекрывание между нормальными и патологическими сывороточными концентрациями указанных ферментов.
Лактатдегидрогеназа (ЛДГ)
Лактатдегидрогеназа (ЛДГ) — фермент, участвующий в процессе окисления глюкозы и образовании молочной кислоты. Она содержится практически во всех органах и тканях человека. Больше всего ее содержится в мышцах. Лактат в норме образуется в клетках в процессе дыхания и, при полноценном снабжении кислородом, в крови не накапливается. Происходит его разрушение до нейтральных продуктов, после чего он выводится из организма. При гипоксических состояниях лактат накапливается, вызывая чувство мышечной усталости и нарушая тканевое дыхание.
Более специфично исследование изоэнзимов этого фермента ЛДГ1-5. Наибольшей специфичностью обладает ЛДГ1. При инфаркте миокарда специфично превышение соотношения ЛДГ1 и ЛДГ2 более 1 (в норме ЛДП/ЛДГ2 < 1). Норма лактатдегидрогеназы для взрослых составляет 250 Ед/л.
При некрозе миокарда повышение концентрации этих маркеров в сыворотке крови происходит не одновременно. Наиболее ранний маркер — миоглобин. Увеличение концентрации MB КФК и тропонина происходит несколько позже. Следует учитывать, что при пограничных уровнях кардиомаркеров существует следующая тенденция:
- чем ниже их уровень, тем больше ложноположительных диагнозов;
- чем выше, тем больше ложноотрицательных диагнозов.
Определение тропонина и кардиомаркеров
Экспресс диагностика инфаркта миокарда легко осуществима в любое время с помощью различных качественных тест-систем для определения «Тропонина Т». Результат определяется через 15 минут после нанесения крови на тест-полоску. Если тест положительный и появилась вторая полоса, то уровень тропонина превышает 0,2 нг/мл. Следовательно, инфаркт есть. Чувствительность и специфичность этого теста более 90%.
Изменения других лабораторных показателей
Повышение уровня АсАТ отмечается у 97-98% больных с крупноочаговым инфарктом миокарда. Повышение определяется через 6-12 часов, достигая максимума через 2 суток. Показатель обычно нормализуется на 4-7 день от начала заболевания.
При развитии инфаркта миокарда отмечается увеличение числа лейкоцитов в крови, повышение скорости оседания эритроцитов (СОЭ), возрастание уровня гамма-глобулинов, снижение уровня альбумина, положительная проба на С-реактивный белок.
Лейкоцитоз наблюдается приблизительно у 90% больных. Выраженность его в определенной степени зависит от обширности инфаркта (в среднем 12- 15×109/л). Лейкоцитоз появляется через несколько часов от начала болевого приступа, достигая максимума на 2-4 день и, в неосложненных случаях, постепенно снижаясь до нормы в течение недели. Лейкоцитоз преимущественно обусловлен увеличением числа нейтрофилов.
При инфаркте миокарда СОЭ начинает увеличиваться на 2-3-й день, достигая максимума на 2-й неделе. Возвращение к исходному уровню происходит в течение 3-4 недель. В целом эти изменения свидетельствуют о существовании воспаления или некроза в организме и лишены какой-либо органоспецифичности.
Эхокардиография при инфаркте миокарда
Эхокардиография — неинвазивный метод, с помощью которого можно поручить достоверную информацию о состоянии регионарной и общей сократительной функции миокарда, изучить движение крови в полостях сердца, а также изучить структуру и функции его клапанного аппарата. С помощью эхокардиографии возможно получение сведений о таких показателях, как сердечный выброс, конечно-систолический и конечно-диастолический объемы левого желудочка, фракция выброса и др.
Эхокардиография, применительно к диагностике острых коронарных синдромов, позволяет:
- исключить или подтвердить диагноз острого инфаркта миокарда;
- идентифицировать не ишемические состояния, вызывающие боль в грудной клетке;
- оценить кратковременный и долгосрочный прогноз;
- идентифицировать осложнения острого инфаркта.
Инфаркт миокарда вызывает нарушения локальной сократимости левого желудочка разной степени выраженности. Структура ткани в области с нарушенной сократимостью может указать на давность инфаркта. Нередко на границе с нормальными сегментами видна резкая демаркационная линия. Граница между акинетичным и нормальным миокардом иногда хорошо визуализируется.
Для появления сегментарного нарушения сократимости миокарда, определимого при помощи эхокардиографии, необходимо повреждение более 20% толщины стенки желудочка. Могут быть определены локализация и распространенность инфаркта миокарда.
Эхокардиография особенно полезна в ранние сроки. Легко идентифицируются дисфункция митрального клапана, протяженность инфаркта, пристеночный тромб и механические осложнения инфаркта миокарда. Во время эпизода ишемии миокарда могут быть обнаружены локальная гипокинезия или акинезия стенки левого желудочка. После исчезновения ишемии может отмечаться восстановление нормальной сократимости.
Количество вовлеченных сегментов, полученное при оценке сократительной способности стенки сердца, как мера остаточной функции левого желудочка имеет раннее и позднее прогностическое значение при предсказании возможности осложнений и выживаемости. Истончение стенки левого желудочка указывает на ранее перенесенный инфаркт миокарда. При хорошей визуализации, когда виден весь эндокард, нормальная сократимость левого желудочка почти исключает инфаркт миокарда.
Источник
При приступе инфаркта миокарда в крови больного происходят биохимические изменения. Потому для подтверждения диагноза и выявления срока давности недуга проводят анализ крови. При инфаркте миокарда он позволяет уточнить диагноз и дополняет другие методы исследования. Ниже представляется перечень информации об изменениях в крови.

Биохимические изменения
Внимание! При инфаркте миокарда в кровь выбрасывается определенное количество специфических белков (тропонин, миоглобин), которые позволяю диагностировать приступ.
При приступе некроза кардиомиоциты выделяют огромное количество белка тропонина. Чтобы поставить диагноз, необходимо выявить уровень данного белка к моменту восстановления перфузии. Поскольку определяется уровень белка прикроватно, это позволяет облегчить диагностику, которая может быть осложнена при сомнительном результате ЭКГ.
После того как с момента приступа прошло около 4-6 часов, возрастает уровень некоторых специфичных ферментов. К ним относится КФК (креатинфосфокиназа). Пик активности КФК достигается после суток с момента приступа. Нормализуется содержание данного фермента после 2-3 суток. Пика КФК может достичь и через 12 часов на фоне тромболизиса.
Однако повышение КФК не может служить единственным и точным показателем инфаркта миокарда, так как оно наблюдается и при повреждении скелетных мышц или при гипотиреозе.
Более специфичным показателем служит активность МВ-фракций КФК. Например, если активность КФК при повреждении скелетных мышц наблюдается, то МВ-фракция не так активна. Это связано с тем, что она имеется в большей степени именно в сердечных тканях.
Если сравнивать динамику всей КФК и отдельной МВ-фракции, то вторая быстрее достигает своей максимальной точки. Нормализация, следовательно, тоже достигается раньше (через 1,5 суток).
Повышенная активность МВ-фракций наблюдается и при миокардите, после хирургических вмешательств на сердечной мышце или гипотиреозе, но в данных случаях динамика не такая, как при инфаркте. В этом случае уровень МВ-фракции выше КФК на 2,5 процента. Выявление активности МВ-фракций и общего КФК проводится через 12 и 24 часа после приступа.
Вышеописанная МВ-фракция присутствует в МВ1 и МВ2 изоформе. Для диагностирования инфаркта миокарда применяют анализ отношения МВ2 к МВ1. К примеру, более чем у 90% пациентов уже через 4-6 часов с момента приступа данное соотношение превышает коэффициент 1,5.
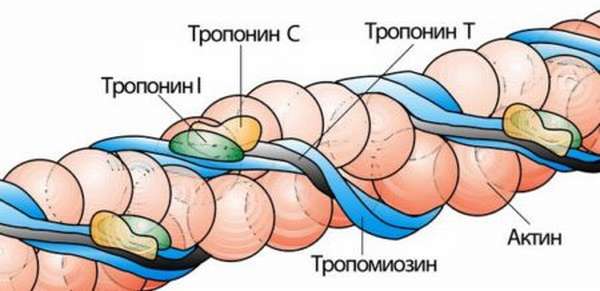
Высокоспецифичный признак инфаркта миокарда – уровень сердечных тропонинов T и I. Распознать произошедший инфаркт по ним можно уже после 3 часов с момента приступа, так как уровень этих белков начинает повышаться и сохраняется на несколько суток. Это позволяет выявить некроз сердечной мышцы даже при поступлении больных через 48 часов после появления ангинозных неприятных ощущений в груди.
Более того, данный метод диагностирования весьма информативен потому, что позволяет прогнозировать течение недуга. Согласно проведенным исследованиям, чем выше уровень тропонина I и чем раньше анализ на тропонин T дает положительный результат, тем хуже прогноз.
После некроза коронарной артерии уже через 2 часа в кровь поступает белок миоглобин. Но из-за того что почки очень быстро выводит его из организма, специфичной важности данный показатель не представляет.
Спустя через 1-2 сутки с момента приступа активизируется фермент ЛДГ (лактатдигидрогеназа). Пик ее приходится на 3-5 сутки и нормализуется ЛДГ к 8-10 суткам.
Внимание! Раньше использовали метод выявления уровня ЛДГ у больных, поступивших через 2-3 суток, когда КФК уже приходит в норму. В последнее время для постановки диагноза определяют уровень тропонина.
Показатели крови при инфаркте миокарда
Делая краткий вывод, можно отметить биохимические изменения в крови после приступа инфаркта.
Ферменты
Для диагностирования используют показатели следующих ферментов:
- АСТ. Повышение уровня данного фермента проходит в 1-2 сутки и нормализуется к 3-4 суткам.
- КФК. Повышение данного фермента начинается уже после 4-8 часов с момента некроза сердечной мышцы и достигает пика через сутки. Нормализация КФК проходит в последующие 2-3 суток.
- ЛДГ. Активизируется ЛДГ через 2-3 суток и достигает максимального уровня через 4-6 суток. Вызвать повышение могут и иные патологии, которые не связаны с инфарктом миокарда, повышение ЛДГ не считается 100% показателем некроза сердечной мышцы.
Как видно, каждый из ферментов имеет свои особенности, которые позволяют установить диагноз инфаркт миокарда в различное время после появления первых ощущений.
Лейкоцитоз
При инфаркте миокарда данный показатель может возрасти до 12-15 тыс. кубическом миллиметре. В некоторых случаях пик может быть больше, а нормализация данного показателя происходит через несколько недель после приступа инфаркта миокарда. Количество лейкоцитов увеличивается большей частью за счет молодых нейтрофилов, поэтому происходит нейтрофильный сдвиг лейкоцитарной формулы влево, что становится диагностически значимым признаком.
Скорость оседания эритроцитов
Повышение СОЭ происходит спустя несколько суток после некроза сердечной мышцы, высокий уровень сохраняется несколько недель.
Сердечно-сосудистые заболевания часто сопровождаются повышенным содержанием тяжелых металлов в крови. Повышенное содержание кадмия или алюминия оказывает токсичное воздействие. А уровень некоторых важных для жизнедеятельности микроэлементов снижается – хром, медь, марганец.
Ниже рассмотрены несколько тяжелых металлов и их негативное воздействие на организм при избыточном содержании:
- Свинец. Вызывает разрушение эндокринной системы. Помимо сердца и сосудов, поражается печень. Следствием повышенного уровня свинца становится артериальная гипертензия и атеросклероз. У пациентов появляются следующие осложнения:
- аритмия,
- тахикардия,
- синусовая брадикардия,
- васкулит.
- Кадмий. При избытке данного тяжелого металла может возникнуть отравление печени, развиться кардиопатия и нарушиться регуляция гипофиза. Повышенное содержание кадмия вызывает развитие повторных атеросклеротических бляшек, артериальной гипертензии.
- Мышьяк. Из-за большого количества мышьяка в организме сосуды теряют способность пропускать кровь. Утолщение сосудов ведет к развитию кардиогенного шока.
Изменения в содержании тяжелых металлов происходит из-за приступа инфаркта миокарда, а они, в свою очередь, могут развить осложнения.
Полная диагностика

Сложность диагностирования инфаркта миокарда заключается в том, что многие его симптомы способны маскироваться под другие заблевания. Например, нестабильная стенокардия протекает с теми же ангинозными болями в загрудинной области. Иногда боль при приступе стенокардии тоже отдается в руки или спину.
Но стенокардию можно отличить от инфаркта. Если после успокоения человека болевые ощущения не проходят, то это не стенокардия, а инфаркт миокарда. Даже 3-4 дозы нитроглицерина не погасят дискомфорт и жжение при инфаркте, как при стенокардии.
Чтобы правильно диагностировать патологию, пациенту придется принять непосредственное участие в этом процессе. У больного врач собирает анамнез, в котором требуется ответить на следующие вопросы:
- Время начала приступа и продолжительность.
- Был ли эффект от принятия обычных медикаментов.
- Сколько раз приступ повторялся, и с какой периодичностью.
- Изменялись ли ощущения при успокоении или при изменении положения тела.
Внимание! Анамнез становится важной частью диагностики. Опытный врач отталкивается от него при слабовыраженных симптомах.
При сахарном диабете нередко приступ инфаркта миокарда имеет смазанные симптомы, что связано с поражением нервных окончаний. При появлении подозрений на инфаркт миокарда следует срочно обратиться за медицинской помощью, даже если ощущения не ярко выраженные.
Для постановки диагноза используют не только биохимический анализ крови. Вот перечень обследований, которые проходит пациент:
- Электрокардиография. Данное обследование позволяет врачу получить полную картину о функционировании сердечной мышцы. Квалифицированный врач сможет точно определить факт некроза клеток сердечной мышцы по нескольким показателям. Оценивается высота остроконечного зубца T, появление зубца Q, изменение сегмента ST. Для лучшей оценки состояния ЭКГ проводят периодично с получасовым перерывом. При каждом снятии данных проводится оценка динамики некроза.
- Биохимия. После полученных результатов ЭКГ подтверждением диагноза становится анализ крови. Как уже отмечено, при поступлении больного сразу после приступа инфаркта миокарда у него наблюдается увеличенное СОЭ. В крови обнаруживаются маркеры, подтверждающие некроз сердечной мышцы. Другой специфичный показатель – белок тропонин, который появляется при приступе инфаркта миокарда, а в нормальном состоянии не наблюдается.
- Эхокардиография. В качестве дополнительного обследования проводят эхокардиографию, если полученные результаты ЭКГ не позволяют выстроить ясную картину. К тому же это обследование позволяет определить наличие иных недугов, например, ишемической болезни. С другой стороны, эхокардиография может отменить диагноз инфаркта.
- Рентгенография. В некоторых случаях пациенту с жалобами на ангинозные ощущения в груди могут назначить рентгенографическое исследование, на котором специалист сможет определить, имеется ли застой в легких – признак инфаркта миокарда.
Как и у анализа крови, у других методов диагностирования есть свои особенности, которые позволяют определить приблизительное время начала некроза. Если после обследования поставлен диагноз инфаркт миокарда, больного определяют на стационарное лечение. Только стационарно можно предотвратить дальнейшее развитие некроза и спасти жизнь пациенту.
Читайте также: Тропониновый тест при инфаркте миокарда – правила проведения, расшифровка результатов
Загрузка…
Источник
