Питание и нагрузки после инфаркта
Реабилитация после инфаркта миокарда (ИМ) – это целая программа по восстановлению здоровья после сердечно-сосудистого события. Реабилитационные мероприятия должны начинаться с момента поступления пациента с инфарктом в стационар.
На каждом этапе есть свои задачи, но все они служат одной цели – быстро и качественно восстановить все функции, пострадавшие из-за болезни. Особенно это касается работы системы кровообращения, восстановления физической активности и трудоспособности. Самые важные принципы – последовательность и непрерывность.
Для каждого пациента разрабатывается свой комплекс реабилитационных мер. Сроки и интенсивность реабилитации после инфаркта зависят от скорости и качества оказания первой медицинской помощи, тяжести заболевания, состояния организма, наличия сопутствующих заболеваний, класса тяжести, особенностей профессиональной деятельности и других факторов.
Так, пациенты с ИМ легкой степени и с низким сердечно-сосудистым риском могут пройти ускоренную программу за 7-10 дней (включая раннюю выписку в течение 3-5 суток), а при обширном инфаркте и высоком риске осложнений сроки могут увеличиться до 28-30 дней и больше.
Задачи реабилитации
- Восстановление деятельности сердечно-сосудистой системы.
- Профилактика повторного ИМ и других осложнений.
- Психологическая поддержка и адаптация.
- Подготовка к привычным ежедневным нагрузкам и возвращение к работе.
Этапы реабилитации
Все этапы проводятся под наблюдением специалистов, начиная от бригады реаниматологов в палате интенсивной терапии (ПИТ) и заканчивая врачом-кардиологом в поликлинике.
1 этап. Стационарный
Начинается с момента поступления в больницу (блок кардиореанимации, ПИТ, кардиологическое отделение). Основные мероприятия: диагностика, лечение после восстановления проходимости коронарных сосудов, оценка прогноза и риска осложнений ИМ1.
2 этап. Стационарный реабилитационный
Занимает весь острый период ИМ (до 28 суток) после перевода пациента в специализированное реабилитационное или инфарктное отделение, а затем в санаторий кардиологического профиля. Здесь становится возможной более интенсивная физическая активность.
3 этап. Амбулаторный
Проводится в поликлинике и дома под контролем кардиолога и врача лечебной физкультуры. На первый план выходит профилактика повторного инфаркта, ишемической болезни сердца, лечение атеросклероза. Диспансерное наблюдение продолжается в течение года и дольше.
Деление на этапы обусловлено, в том числе, и периодами течения болезни:
- Острейший период – до 6 часов,
- Острый ИМ – до 7 дней после приступа,
- Стадия рубцевания – до 28 суток,
- Стадия сформировавшегося рубца – с 29 суток после приступа.
Реабилитация охватывает все аспекты здоровья пациента: физического, психологического, социального. Она включает в себя медикаментозные и немедикаментозные методы лечения, такие как физиотерапия, коррекция образа жизни и рациона, постепенное возвращение к двигательной активности и психологическую поддержку.
Эффективность реабилитации влияет на выживаемость пациентов после ИМ и качество жизни.
Физическая реабилитация
На всех этапах восстановления после ИМ расширение физической активности – одна из самых важных составляющих. Безусловно, определенные ограничения позволяют уменьшить нагрузку на миокард, снизить его потребности в кислороде и создать условия для скорейшего заживления.
Однако необоснованное затягивание строгого постельного режима может увеличить риск тромбоэмболических осложнений, способствует развитию застойной пневмонии, нарушает работу пищеварительной системы и приводит к слабости мышц. Все это влияет на сроки реабилитации и снижает качество жизни.
На стационарном этапе после того, как сняли острую боль и справились с ранними осложнениями, определяют степень тяжести ИМ. Учитывается глубина, локализация и распространенность очага поражения сердечной мышцы, выраженность сердечной недостаточности и наличие осложнений. Именно этот показатель влияет на то, какую программу реабилитации предложат пациенту.
В последующем, в зависимости от динамики и показателей работы сердечно-сосудистой системы, пациента переводят с одной ступени активности на другую. Оценивают уровень артериального давления, данные электрокардиограммы, наличие аритмии, а также индивидуальную переносимость нагрузок.
Этапы и примерные сроки физической реабилитации:
I.
В первые сутки после госпитализации чаще всего назначается строгий постельный режим, который со второго дня расширяют и дополняют лечебной гимнастикой, состоящей из индивидуально подобранных упражнений. Постепенно пациент может увеличивать время, когда он может сидеть, стоять, а позже и ходить по отделению. Обычно через 7-18 дней разрешаются прогулки до 2-3 км в медленном темпе и занятия на велотренажере.
В конце этапа рассчитывается уровень сердечно-сосудистого риска. Для этого проводится повторное электрокардиографическое обследование, определяется выраженность атеросклеротических изменений, оцениваются способности сердца на ЭхоКГ (ультразвуковое исследование сердца).
II.
После перевода в реабилитационное отделение или санаторий проводят пробы с физической нагрузкой. По их результатам выбирают оптимальную физическую нагрузку и ее вид. Также учитывают методы восстановления кровотока в коронарных артериях, скорость освоения различных ступеней активности на предыдущем этапе и общее состояние.
В комплекс лечебной физкультуры (ЛФК) постепенно включают ходьбу в более быстром темпе, плавание, занятия на тренажерах.
III.
На амбулаторном этапе определяющим является функциональный класс ишемической болезни сердца (ИБС), который устанавливают с помощью исследования, в ходе которого оценивается рост потребления кислорода при физической нагрузке (велоэргометрия, тредмил тест — ходьба по «бегущей дороге»).
Этот тест отражает не только работу сердечно-сосудистой системы, но и дыхательной.
В зависимости от функционального класса ИБС лечебная физкультура проводится в тренирующем или щадящем режиме.
Исследования показывали, что чем дольше проводится физическая реабилитация, тем лучше отдаленные результаты – в большей степени снижается риск повторного ИМ и смерти.
Психологическая реабилитация
Любое заболевание – это стресс. Срочная госпитализация, необходимость продолжительного лечения, а иногда и хирургического вмешательства, резкое ограничение активности нередко становятся причинами довольно серьезных изменений психики. Поэтому на всех этапах реабилитации проводится психологическая и психотерапевтическая работа с пациентом.
Большую роль в восстановлении играет настрой самого пациента, отношение и поддержка близких.
Важно также преодолеть страх перед физическими нагрузками и сформировать адекватную оценку своих возможностей. Пациенты по-разному относятся к своему состоянию. Есть те, кто боится сделать лишнее движении и затягивает реабилитацию, и те, кто недооценивает тяжесть болезни и слишком быстро стремится вернуться к привычному ритму.
Задача врача – дать объективную оценку, разъяснить задачи каждого этапа реабилитации и допустимый уровень активности.
На этапе амбулаторного наблюдения важно предупредить развитие невроза и депрессии, которые встречаются у многих пациентов и могут негативно отразиться на адаптационных возможностях.
Немедикаментозные методы профилактики
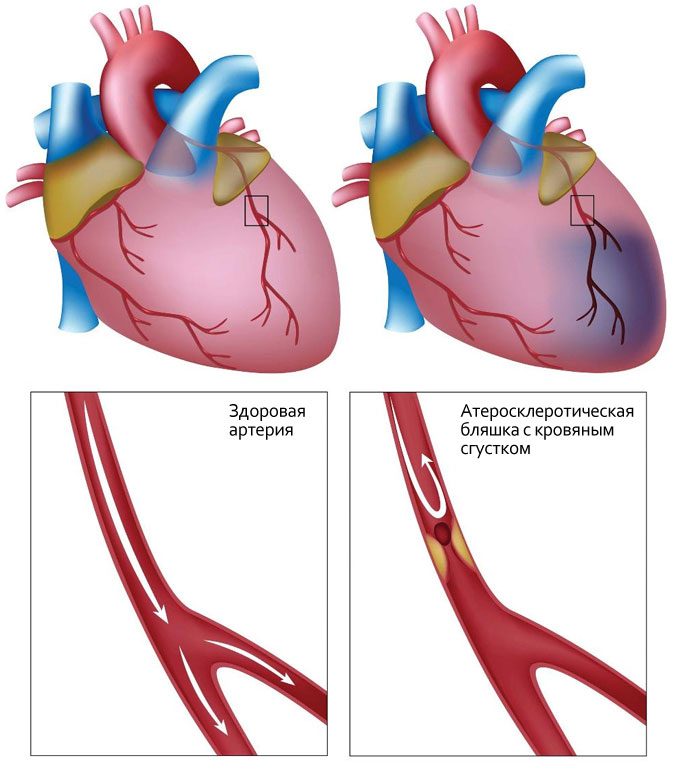
После инфаркта миокарда атеросклероз, который чаще всего является причиной сосудистых катастроф, продолжает развиваться. Чтобы предупредить его прогрессирование и повторный ИМ, нужно свести к минимуму действие факторов риска. Для этого применяют немедикаментозные и медикаментозные методы вторичной профилактики ишемической болезни сердца (ИБС).
К немедикаментозным методам, кроме физической реабилитации, относят коррекцию образа жизни.
Полный отказ от курения, как активного, так и пассивного
Доказано, что никотин и другие химические соединения повреждают внутреннюю оболочку сосудов (эндотелий) и способствуют повышению уровня «плохого» холестерина, то есть липопротеидов низкой плотности.
Кроме того, курение приводит к спазму сосудов и росту артериального давления, что может провоцировать новые приступы ИБС. Данные исследований показали, что отказ от курения снижает риск смерти на 36%!
Отказ или минимальное употребление алкоголя
От алкогольных напитков в первую очередь страдает сердце: появляется тахикардия, аритмия, повышается АД, токсическое действие этанола может привести к очередному инфаркту или внезапной смерти. Допустимая доза – 30 г в сутки для мужчин и не более 20 г для женщин.
Контроль веса и здоровое питание
Необходимо сбалансировать рацион так, чтобы поддерживать нормальную массу тела и обмен веществ. Основные принципы: снижение животных жиров, замена их на растительные продукты, не содержащие холестерин.
Предпочтение стоит отдавать овощам, фруктам, орехам, нежирным сортам мяса и морской рыбе, цельнозерновым крупам. Исключаются копчености, консервы, жареное, соленое. Контролировать вес удобно с помощью индекса массы тела (результат от деления массы в кг и роста в метрах в квадрате).
Он должен быть в пределах 25-27 кг/м. Кроме того, оценивается окружность талии: для мужчин этот показатель не должен превышать 94 см, у женщин – 80 см.
Медикаментозная терапия
Лекарственные средства используются для предупреждения приступов стенокардии, контроля артериального давления, свертываемости крови, липидного обмена, лечения аритмии и хронической сердечной недостаточности.
Основные группы препаратов
1. Бета-адреноблокаторы
Назначаются практически всем пациентам после ИМ, независимо от наличия или отсутствия сердечной недостаточности. Уменьшают потребность миокарда в кислороде и снижают риск внезапной смерти, а также способствуют увеличению продолжительности жизни.
2. Антиагреганты
Предупреждают образование тромбов в сосудах, снижают воспаление во внутренней сосудистой оболочке, уменьшают риск развития сосудистых катастроф (инфарктов, инсультов).
3. Статины
Снижают уровень атерогенного холестерина (липопротеидов низкой плотности – ХС-ЛПНП), предупреждая прогрессирование атеросклероза и формирование новых атеросклеротических бляшек в сосудах. Доказано, что уменьшение концентрации ХС-ЛПНП на 1 ммоль/л снижает риск смерти от ИБС и ее осложнений на 34%, а также потребность в оперативном лечении4.
4. Нитропрепараты
Применяются, если у пациента сохраняются приступы стенокардии, или на электрокардиограмме регистрируются признаки безболевой ишемии.
5. Антиаритмические препараты
Назначаются при необходимости для лечения различных видов аритмий, которые иногда встречаются у пациентов, перенесших ИМ.
6. Гипотензивные средства
Назначаются в случае необходимости лечения гипертонической болезни, обычно подбирается несколько препаратов, сочетание которых дает оптимальный результат для каждого пациента.
Лекарственная терапия проводится под наблюдением врача-кардиолога. До выписки пациенты встречаются с врачом ежедневно, затем 1-2 раза в месяц в первый год и 1 раз в три месяца во второй. Периодически нужно повторять ЭКГ, анализ крови на липиды, пробы с физической нагрузкой и другие обследования по необходимости.
Комплексная программа реабилитации при соблюдении всех принципов помогает пациентам восстановиться в более короткие сроки, улучшить качество жизни, предупредить повторный инфаркт и другие осложнения.
Литература
- Реабилитация пациентов после инфаркта миокарда. Рекомендации по диагностике и лечению./Под редакцией Ф.И.Беляева. – Иркутск. – 2015. – 24 с.
- Острый коронарный синдром/Инфаркт миокарда с подъемом сегмента ST. Учебное пособие./ Хохлунов С.М., Дупляков Д.В. – ООО «Научно-технический центр». – Самара. – 2018. – 199 с.
- Перепеч Н.Б. Острый коронарный синдром: патогенез, диагностика, лечение, реабилитация (лекция 3).//Кардиосоматика. – 2016. – №03-04. – С.111-121.
- Нестеров Ю.И. Терапия восстановительного периода инфаркта миокарда (лекция).//«Земский врач». – 2012. – №2(13). – С.5-10.
- Sarah Lewington et al. Blood cholesterol and vascular mortality by age, sex, and blood pressure: a meta-analysis of individual data from 61 prospective studies with 55 000 vascular deaths // Lancet 2007; 370: 1829–39
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/reabilitaciya/
Источник
Данные медицинской статистики Российской Федерации указывают на повышенный процент смертности от инфаркта миокарда. Более 40% случаев спровоцировано развитием данной патологии. Однако, нередко врачам удается спасти жизнь пациенту и тогда особо важным периодом считается время после инфаркта.

Жизнь после инфаркта миокарда
Главным фактором успешной реабилитации миокарда является изменение ритма жизни после инфаркта. Стресс, нервы, излишняя пассивность движений и отсутствие контроля употребления пищи, должны быть исключены полностью. Внутренняя мотивация пациента также имеет большое значение. Никакие советы докторов и лекарства не помогут при исчезающей тяге к жизни.
Во избежание повторного приступа обязательно необходимо прислушиваться к организму.
Важно! Легкая мышечная боль в груди, распространяющаяся на плечо и челюсть, сообщает больному об излишнем волнении и может быть предвестником надвигающегося инфаркта.
Из-за болезни меняется привычный ход жизни, поэтому и близким также необходимо позаботиться об эмоциональном спокойствии пациента и соблюдении им всех предписаний врача.
Этапы восстановления:
| Этап | Название, примерные сроки | Место проведения |
|---|---|---|
| 1 | Стационарный (1–10 сутки) | — Отделение реанимации или палата интенсивной терапии — Отделение кардиологии |
| 2 | Реабилитационно-стационарный (11–28 сутки) | — Центр медицинской или кардиореабилитации — Кардиоотделение в санатории |
| 3 | Амбулаторный (около 2 мес.) | — Поликлиника — Физкультурно-лечебный центр — Дом |
Особенности реабилитации
Выбор тактики реабилитации после приступа зависит полностью от общего состояний больного и индивидуальных особенностей организма. Но самым опасным является первый месяц восстановления. В этот период пациент должен находиться под пристальным вниманием врачей и родных. Поэтому первый этап реабилитации после инфаркта проходит непосредственно в стационаре, далее пациента выписывают с условием обязательных регулярных посещений лечащего врача. Когда риск повторного приступа сведен к минимуму остается только соблюдать назначенный режим.
Медицинская реабилитация
Медицинская или стационарная реабилитация после приступа инфаркта длится от недели до месяца в зависимости от индивидуальных показателей больного. Во время нахождения в клинике пациенту при отсутствии противопоказаний назначают следующий ряд препаратов:
- сильные наркотические анальгетики;
- тромболитики;
- антикоагулянты;
- ингибиторы АПФ.
Данная консервативная терапия проводится для поддержания сердечной деятельности и предотвращения развития ишемической болезни. После острой фазы реабилитации (постельный режим) пациенту назначаются умеренные физические нагрузки. На начальной стадии больному рекомендуется лишь самостоятельно переворачиваться на кровати, немного разминать конечности и садиться на край кровати.
На второй стадии реабилитационного периода медицинская практика позволяет медленными шагами ходить по собственной палате. И перед выпиской физическая активность возрастает, больной гуляет по коридору, лестничным пролетам и внутреннему дворику.
Внимание! Также во время нахождения в клинике с пациентом и его родственниками беседы проводит квалифицированный психолог. Его задачей является укрепление веры в выздоровление, борьба с апатией и подготовка к реабилитации вне лечебного заведения.
В домашних условиях
Первое время после инфаркта миокарда нежелательно реабилитацию проводить в домашних условиях. Несмотря на то, что морально нахождение рядом с семьей в стенах дома придает сил, проведение оздоровительных процедур становится более хлопотным. Невозможно стабильно отслеживать показатели жизнедеятельности.
Однако спустя 3-6 месяцев можно начинать поддерживающий этап. Настоящая стадия включает в себя следующие клинические рекомендации:
- соблюдение сбалансированного режима питания;
- полный отказ от вредных привычек, особенно курения;
- включение в режим упражнений ЛФК;
- прием поддерживающих медикаментозных препаратов;
- регулярное посещение лечащего врача.
Важно! В первый год реабилитации риск повторного инфаркта с летальным исходом составляет 7-10%. Такое случается, потому что больной не может вовремя распознать приступ, симптомы зачастую отсутствуют. Поэтому крайне важно соблюдать все предписания врача и в назначенное время приходить на прием.
Диета
Диета после инфаркта назначается не только на период восстановления и реабилитации, но на всю оставшуюся жизнь. В большинстве случаев больному рекомендуется лечебная диета №10 И, которая подразумевает три варианта рациона.
Рацион может быть самым разнообразным, однако готовить блюда необходимо, соблюдая определенные правила:
- Необходимо существенно сократить потребление соли и продуктов ее содержащих. Соль приводит к застою жидкости в организме, что способствует появлению отеков и образованию одышки. Суточная норма назначается каждому индивидуально, но в среднем количество не должно превышать 1 чайной ложки в сутки.
- Рекомендуется исключить жирную и жареную пищу, также отказаться от солений и копченостей. Наилучшими методами приготовления служат: запекание, парение, варение.
- Количество дополнительной жидкости в сутки не должно превышать одного литра.
Важно! Не следует пить много воды после 5 часов вечера. Максимально допустимое количество в это время 250 мл (1 кружка).
- Некоторые напитки вовсе следует исключить. К ним относится алкоголь в любом виде, кофе и газировки. Желанный кофеин можно заменить более щадящим цикорием.
- Также необходимо обогатить рацион сухофруктами, содержащими калий и магний: курага, изюм, чернослив.
При наличии избыточного веса рекомендуется соблюдать диету с дефицитом калорий, чтобы привести массу тела в норму. Большой вес значительно увеличивает нагрузку на сердечную мышцу.
Рекомендуемые продукты для I-III рациона:
- протертые овощные и крупяные супы (во время III рациона допускается их приготовление на легком мясном бульоне);
- нежирная рыба;
- телятина;
- куриное мясо (без жира и кожи);
- крупы (манка, овсянка, гречка и рис);
- омлет из белков яиц, приготовленный на пару;
- кисломолочные напитки;
- обезжиренная сметана для заправки супов;
- сливочное масло (с постепенным увеличение его количества до 10 г к III периоду);
- обезжиренное молоко для добавления в чай и каши;
- пшеничные сухари и хлеб;
- обезжиренная сметана для заправки супов;
- растительные рафинированные масла;
- овощи и фрукты (вначале отварные, далее возможно введение сырых салатов и пюре из них);
- отвар шиповника;
- морсы;
- компоты;
- кисели;
- некрепкий чай;
- мед.
Нужно исключать из рациона продукты:
- свежий хлеб;
- сдоба и выпечка;
- жирные мясные блюда;
- субпродукты и икра;
- консервы;
- колбасные изделия;
- жирные продукты из молока и цельное молоко;
- яичные желтки;
- ячневая, перловая крупа и пшено;
- бобовые культуры;
- чеснок;
- белокочанная капуста;
- репа и редис;
- огурцы;
- пряности и соленья;
- жиры животного происхождения;
- маргарин;
- шоколад;
- виноград и сок из него;
- какао и кофе;
- алкогольные напитки.
Польза ЛФК
Физические упражнения несут несомненную пользу во время реабилитации. Регулярные тренировки способствуют укреплению мышечных тканей сердца, нормализует работу нервной системы и избавляет от депрессии. Благодаря умеренным нагрузкам ускоряется рубцевание последствий после инфаркта. Также ЛФК обязательно необходима при избыточном весе больного.
Важно! Нельзя самостоятельно назначать уровень нагрузки, основываясь на собственные ощущения. Увеличение должно происходить постепенно под чутким наблюдением профессионального тренера или лечащего врача.
Противопоказания
Существует ряд противопоказаний к занятиям физическими нагрузками после инфаркта. К ним относятся серьезные осложнения работы сердца:
- аневризм сердца;
- аритмия;
- сердечная недостаточность.
При занятиях гимнастикой может наблюдаться одышка, хрипы, легкая боль в сердце и панические атаки. При нормальных показателях не стоит пугаться этих симптомов. Но для уверенности обязательно необходимо отслеживать:
- частоту сердечных сокращений;
- артериальное давление;
- ЭКГ.
Комплекс упражнений
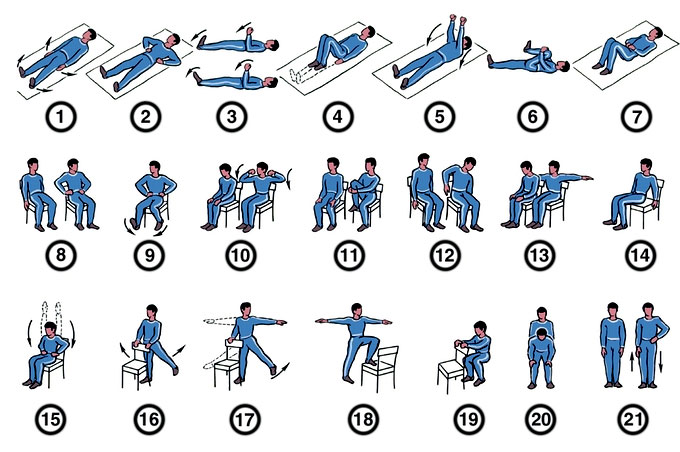
Можно выделить несколько особенно эффективных упражнений, которые влияют на состояние во время реабилитации после инфаркта. Каждое из них начинается со стандартной позиции рук, ноги на ширине плеч:
- Необходимо поднять руки над головой ладонями к себе, совершая глубокий вдох, потянуться и на длинном выдохе нужно опустить руки. Требуется от пяти до пятнадцати повторений.
- Следует положить руки на бедра и сделать до семи поворотов туловища. Важно не отрывать ног от пола.
- Предыдущее упражнение также можно выполнять с отведенными в сторону руками.
- Необходимо совершать наклоны взад-вперед, не сгибая колени. Не следует нагибаться чрезвычайно глубоко.
- Рекомендуется совершать приседания, удерживая руки на бедрах. На первых порах можно приседать, опираясь на стену или стул.
- Также полезными будут упражнения с подтягиванием ног. Сначала колени к согнутым на 90 градусов рукам. Затем носками к вытянутым ладоням.
Также рекомендуется для разогрева при реабилитации начинать и заканчивать тренировки с ходьбы на месте. Занятия необходимо проводить регулярно в одно и то же время, длительность которых должна быть от 30 минут до 1 часа.
| Этап | Место проведения | Дни | Объем нагрузки |
|---|---|---|---|
| 1 | Интенсивная терапия | 1 | Строгий постельный режим Повороты в постели Подъем изголовья кровати не более чем на 10 мин 1–3 раза в сутки |
| 2–3 | Сидеть в кровати и (или) кресле до 20 мин 1–3 раза Кушать сидя Начать занятия лечебной физкультурой под контролем инструктора не более 5 мин | ||
| 4–7 | Вставать и ходить рядом с кроватью 2–3 раза в день ЛФК (лечебная физкультура) до 10 мин в день | ||
| Кардиология | 8–10 | Сидеть в кресле и (или) кровати в течение всего дня Ездить в туалет на кресле-каталке Ходить около кровати и по палате – постепенно наращивая количество минут Выполнять лечебную физкультуру 10–15 мин | |
| С 10 | Выходить из палаты Увеличивать нагрузку по самочувствию, проходя от 50 до 500 метров ежедневно, с перерывами на отдых Заниматься лечебной гимнастикой до 20–30 мин два раза в день | ||
| 2 | Центр кардиореабилитации или санаторий | 14–28 | Делать упражнения на кардиотренажерах (беговая дорожка, велоэргометрия) с постепенным увеличением интенсивности и времени Заниматься дозированной ходьбой на свежем воздухе Выполнять комплексы упражнений по лечебной гимнастике по 40–60 мин 2 раза в день |
| 3 | Дома + физкультурно-лечебный центр | С 29 | Дозированные прогулки на свежем воздухе до 3,5 км 3 раза в неделю, на начальном этапе – с отдыхом и в медленном темпе Подъем по лестничным пролетам до 3–5 этажа, также с перерывами 1–2 раза в неделю (не заменяет прогулок!), начиная с медленного шага по 1 ступеньке за 3–4 с Занятия на тренажерах, тренирующих сердечную мышцу, 20-30 минут в день (дома или в специализированном центре) |
Примеры упражнений вы можете посмотреть ниже.
Важно! Необходимо консультироваться со своим лечащим врачом перед выполнением любого упражнения!
После проведения упражнений и различных активностей оценивают ряд параметров:
| Показатель | Изменение |
|---|---|
| Общее состояние | Умеренное утомление Выраженная усталость, которая длительно не проходит |
| Стенокардиальные боли | Нет Умеренные, проходят самостоятельно Выраженные, требуют лекарственной коррекции |
| АД | Повышение для верхнего – не более 40 мм рт. ст., нижнего – не более 12 Или снижение показателей не более 10 единиц |
| Частота биения сердца | Учащение не более чем на 20 в минуту Или урежение на 10 единиц максимум |
| Нарушение дыхания | Допустимо учащение не больше чем на 6 в минуту |
| Изменения на кардиограмме | Признаки нарушения кровотока (снижение сегмента ST) Нарушение ритмичности сокращений Блокада проведения импульса |
Реабилитация после стентирования и инфаркта миокарда не ограничивается определенными временными рамками. Однако, преодолев психологические преграды, пациент легко привыкнет к обновленному режиму.
Наверх ↑
Источник
