Первичная и вторичная профилактика при инфаркте миокарда
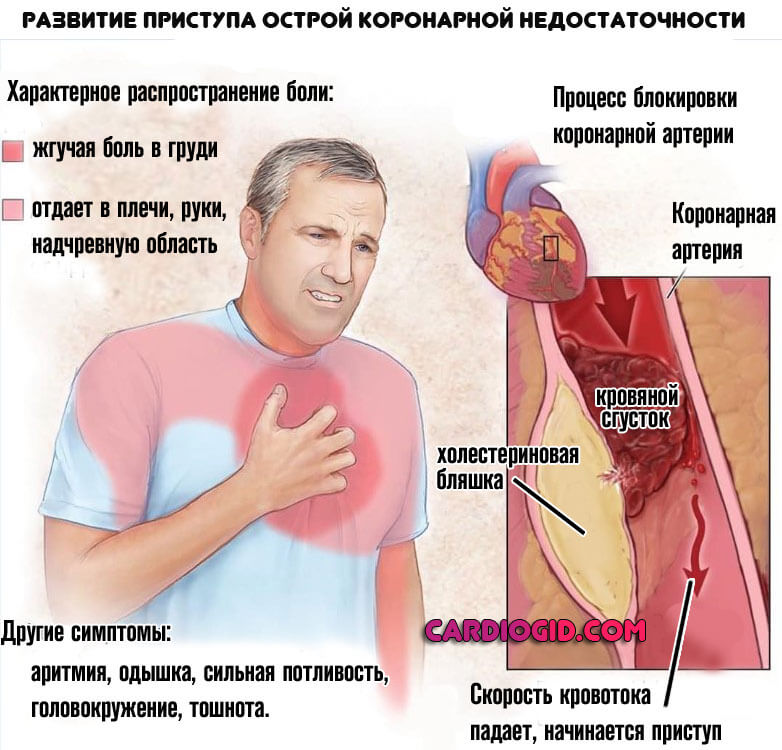
Неотложные состояния кардиологического характера считаются одной из основных причин ранней смерти пациентов любого возраста. Ключевой контингент — лица чуть за 40.
В последние годы в развивающихся странах отмечается тенденция к росту молодых людей с острой коронарной недостаточностью, что, по всей видимости, связано со слабым вниманием к собственному здоровью, отсутствием раннего скрининга и малым количеством времени на посещение врачей.
Инфаркт миокарда — летален почти в 40-60% ситуаций, обширные формы имеют стопроцентную смертность или чуть ниже, но случаи выживания, скорее, относятся к статистической погрешности и редким исключениям.
Причинами гибели оказываются остановка сердца, нарушение питания органов и тотальная дисфункция всех систем, также рецидив неотложного состояния.
Профилактика инфаркта ведется по нескольким направлениям: от регулярных осмотров у кардиолога до применения препаратов.
Вопрос стратегии лучше обсудить с лечащим специалистом, также придерживаясь стандартных рекомендаций.
Первичная профилактика
Под данным термином понимается предотвращение острой коронарной недостаточности и некроза миокарда у пациентов, которые еще не имеют в анамнезе перенесенного инфаркта. Таковых абсолютное большинство.
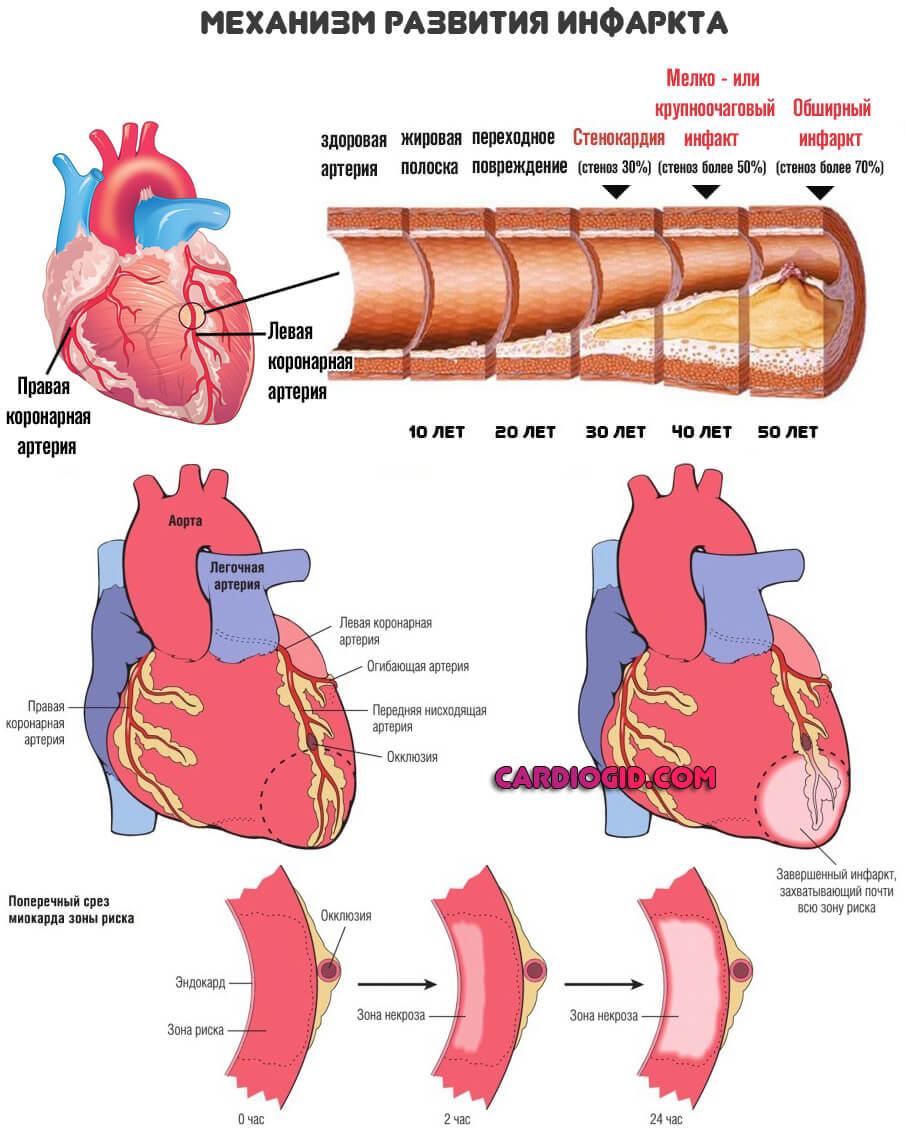
Примерный перечень мероприятий включает в себя следующие моменты.
Отказ от курения
Сигареты не приносят пользы организму при колоссальном отрицательном влиянии. Табачная продукция содержит массу вредных веществ, что обусловлено не столько эффектом самого табака, сколько действием входящих в его состав элементов.
Кадмий, метан, никотин и прочие соединения угнетают нормальное клеточное питание. Это приводит к гипоксии (кислородному голоданию) и хаотизации всего организма.
Дополнительно возникает стеноз всех сосудов. Тело стремится компенсировать собственную работу, интенсифицируется кардиальная активность. Растет число сердечных сокращений в минуту, артериальное давление.
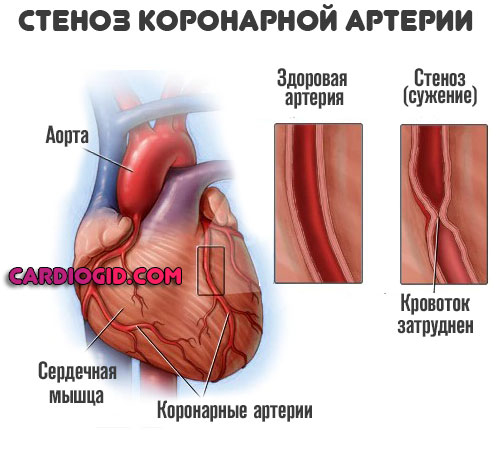
На фоне двойственного процесса риск инфаркта миокарда повышается почти в три раза, а с увеличением стажа потребления табака — в 5-6 раз, что дополнительно накладывается на преклонный или старческий возраст большинства больных. Сосуды теряют эластичность, и остаются в суженном состоянии на постоянной основе.
Рекомендация по отказу от курения адресуется не только людям из группы риска, но и всем, желающим сберечь здоровье на долгие годы.
Не всегда отказаться от пагубной привычки удается своими силами. Тогда стоит обратиться к наркологу, психотерапевту. Учитывая особенности специфической помощи в России и странах СНГ — лучше на анонимный, частный прием, а не в ПНД или наркологический диспансер.
Существует несколько эффективных методик лечения — от применения медикаментов до эриксоновского (неглубокого или мягкого) гипноза. В трансовом состоянии внедряется установка на отказ от курения.
Коррекция рациона
Неправильное питание считается одним из ключевых факторов риска. В особой опасности пациенты с нарушенным липидным обменом. Их легко отличить по избыточной массе тела.
Вопрос лучше решать под контролем диетолога. Необходимо составить грамотный рацион, чтобы помимо пользы наблюдалась удовлетворенность процессом питания.
Важно соблюсти несколько условий:
- малые порции при увеличении частоты «трапез»;
- минимум соли, не более 7 граммов в сутки;
- незначительное количество жирного, жареного, копченого в рационе.
- больше витаминов, содержащихся во фруктах, овощах.
Также рекомендуется есть в тишине, без сторонних раздражителей, чтобы не переедать рефлекторно.
Вопрос об алкоголе дискуссионный. Одни доктора считают, что полный отказ не приносит вреда, но и пользы никакой не дает. Другие настаивают на тотальном исключении спиртного из жизни.
Доказано одно: 20-30 мл в день не приносят вреда, насчет пользы также сказать ничего нельзя. Есть ряд исследований, указывающих на результативность в деле выведения холестерина и борьбы с атеросклерозом.
Если наблюдается склонность к коронарной недостаточности или же пациент перенес предынфаркт в прошлом, рисковать и экспериментировать не стоит.

Достаточная физическая активность
Помощь в вопросе оказывают теоретические наработки врачей ЛФК, которые нашли экспериментальное подтверждение.
Чтобы избежать инфаркта, в неделю рекомендуется проходить не менее 6 км. Это, примерно, час пеших прогулок средним темпом.
Стоит внимательно следить за частотой сердечных сокращений. Показатель ЧСС не должен превышать 60% от максимально возможного или пикового у данного конкретного человека.
Вычисление предела у не имеющих спортивной подготовки проводится по формуле «220 – возраст пациента».
Пример:
Человек 25 лет. Пик составляет 220 – 25 = 195 ударов в минуту. 60% от количества сокращений — 117 уд. соответственно, это и есть максимально допустимая нагрузка для пациента, которая несет опасности здоровью.
Другой вариант — 50 лет. 220 – 50 = 170. 60% — 102.
Избыток механической активности скорее приведет к падению ЧСС, острой сердечной недостаточности и смерти. Потому перетруждаться в надежде на здоровье категорически воспрещается.
Нормы пульса по возрастам у женщин приведены здесь, у мужчин — тут.
Нормализация режима ночного отдыха
Эталонные выкладки по сну зависят от возраста человека. Детские годы в расчет не берутся, потому, как вне кардиальных патологий вероятность инфаркта определяется однозначным числом или даже десятичной дробью с нулем до запятой.
Что касается молодых людей, с 18 и до 60 лет нормальное время ночного сна составляет 7-8 часов. Можно больше, но меньше — нет. Затем длительность увеличивается до 9-10 часов, когда речь идет о старческом возрасте.
Помимо сна, рекомендуется делать перерывы в течение дня. Постоянная работа негативно сказывается на состоянии здоровья. Каждые час-два нужно делать передышку по 10-20 минут. Особенно, если характер профессиональной деятельности физический.
Несоблюдение рекомендаций приводит к быстрому «износу» сердечной мышцы, потому как в кровь выбрасывается большое количество кортизола, адреналина и прочих веществ, сужающих сосуды. Возникает тотальный гормональный дисбаланс.
Вероятность фатальных осложнений, не обязательно инфаркта, при годичном соблюдении такого жесткого режима составляет 10-15% и растет на 10% каждые 12 месяцев до достижения вероятности в 50-60%.
Избегание стрессов
В условиях современного мира это почти невозможно. Но существует «обходной» путь. Стоит освоить техники релаксации. Они помогут не только снизить напряжение, но и повысить устойчивость к конфликтным ситуациям.
Техник существует множество. Начать рекомендуется с самых легких: глубокого ритмичного дыхания с размеренным счетом до 10-20, пока не наступит расслабление. Затем есть возможность перейти к более сложным вариантам.
Подробнее этот момент следует уточнить на очной консультации психотерапевта, он подберет методику, которая подойдет конкретному пациенту.
Регулярный медицинский осмотр
Для здоровых людей, которые не входят в группу риска, это раз в два года. Для лиц с повышенной вероятностью острой коронарной недостаточности — 1 раз в 12 месяцев.
Подытожим
Первичная профилактика инфаркта включает в себя широкий спектр путей, направленных на устранение негативных факторов и усиление сопротивляемости организма отрицательному влиянию.
Из не названных можно посоветовать психотерапию под контролем специалиста. Эффективный способ работы со стрессами — эриксоновский гипноз.
При грамотном вмешательстве в психику, возникает стойкое улучшение. Но рекомендуется тщательно выбирать врача, потому как возможно устранение только внешнего проявления при полной сохранности соматического компонента.
В тяжелых случаях могут прибегать к медикаментозной коррекции легкими препаратами седативного действия. К таковым относятся транквилизаторы. Но это крайняя мера.
У пациентов без выраженных проблем с психической составляющей удается достигнуть качественного эффекта без препаратов.
Те же методики используются в рамках терапии зависимостей. От алкогольной до никотиновой и наркотической.
Также известны случаи лечения эриксоновским гипнозом с неглубоким погружением невозможности отказаться от кофеина, что само по себе не редкость, но на таковую привычку обращают недостаточное внимание.
Вторичная профилактика
Показана пациентам с уже произошедшим инфарктом миокарда, для предотвращения рецидива. По статистике, вероятность смерти после очередного эпизода острой коронарной недостаточности, оставляет 60-70%.
Коррекция основных факторов риска позволяет снизить показатель почти втрое, если не больше. Зависит от индивидуальных особенностей организма.
Вторичная профилактика инфаркта миокарда включает в себя все тот же перечень, однако одна из основных ролей отводится медикаментозной терапии.
Использование лекарственных средств
- Показаны статины для устранения избытка холестерина, растворения липидных отложений-бляшек (подойдет Аторис).
- Ацетилсалициловая кислота нормализует реологические свойства крови, разжижают ее (Аспирин-Кардио).
- Обязательно используются протекторы (Милдронат) для улучшения обмена веществ миокарде, средства на основе магния и калия (Аспаркам и аналогичные).
Дозировки и схемы разрабатываются кардиологом. Корректируются по мере необходимости.
Если имеет место артериальная гипертензия, показаны ингибиторы АПФ, бета-блокаторы, калий-сберегающие диуретики, антагонисты кальция. В строго выверенных количествах.
Внимание:
Самостоятельно применять их недопустимо. Неправильные сочетания за считанные месяцы приведут к почечной или сердечной недостаточности.
Психотерапия
Нормализует эмоциональный фон. Имеет смысл проходить регулярные курсы аутотренинга, групповой помощи, арт и пет-терапии. Это помимо уже названного эриксоновского гипноза.
Продолжительность определяется специалистом. Обычно для стойкой коррекции достаточно 6-12 сеансов по 1-2 раза в неделю.
Нормализация режима труда
После инфаркта физическая работа строго противопоказана. Нужно менять сферу деятельности.
Переквалификация позволит избежать рецидива. В остальном рекомендации прежние — каждый час или два делать перерыв.
Адекватная физическая нагрузка
Выкладки для здоровых людей не годятся для пациентов с перенесенным инфарктом. Интенсивность не должна превышать 30-40% от максимально возможной.
Формула та же. 220 – возраст и вычисление указанного числа. Если брать уже названный пример молодого человека — 220 – 25 = 195, допустимая ЧСС определяется в 78-80 ударов с поправкой на индивидуальную норму (таковая составляет 10-20 уд. как в ту, так и в другую сторону).
Идеальный вариант — прогулки на свежем воздухе неспешным шагом.
Внимание:
Алкоголь полностью противопоказан. Как и курение. Это прямой путь к рецидиву, на сей раз фатальному.
Полноценное питание
В рационе должно быть больше витаминов, минералов. Меньше животного жира, соль не более 6 граммов. Переедать нельзя, чтобы не перегружать сердце. Порции около 100-200 г или меньше.
Для предупреждения инфаркта (в рамках того же направления) показана коррекция массы тела. Ожирение само по себе повышает риск острой коронарной недостаточности несущественно, а вот нарушения липидного обмена, метаболизма, которое стоит за ростом массы тела, увеличивает вероятности на 20%.
Помимо уже названных мероприятий, в первичную и вторичную профилактику входят регулярные медицинские осмотры у кардиолога и прочих специалистов (зависит от заболеваний в анамнезе).
Что же касается пациентов с перенесенным неотложным состоянием — 1 раз в 3-6 мес., далее на усмотрение доктора, исходя из динамики восстановления.
В обязательном порядке проводится лечение патологий, которые могли бы стать причиной острого нарушения кровообращения в сердечной мышце.
От чего зависит эффективность профилактики
Как красноречиво свидетельствует медицинская статистика, также и практика, выраженная в клинических исследованиях, эффективность профилактических мер зависит от массы моментов:
- Возраст пациента. Чем старше человек, тем труднее устранить основные факторы. Потому как наблюдаются процессы дегенерации тканей, клеточных структур. Это нормальное явление. Однако требования к превенции и уровень ответственности пациента и его лечащего врача намного выше. Нужно больше времени на коррекцию нарушений и достигается эффект труднее.
- Пол. Мужчины имеют большую склонность к развитию инфаркта при общих меньших рисках смерти от патологического процесса. Потому у представителей сильной половины человечества меры по превенции более активные.
Уровень ответственности сравнивается у обоих полов в возрастной группе 50+, потому как менопауза у женщин нивелирует «преимущество» в виде специфического гормонального фона.
- Профессиональная активность. Лица, занятые интенсивным физическим трудом рискуют больше. Это закономерно: растет артериальное давление, повышается ЧСС. Компенсаторным механизмом становится тренированность организма, разрастание стенок сердца.
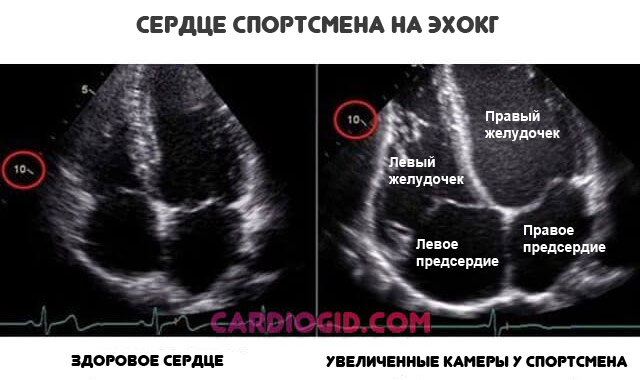
Но это изначально неполноценный путь устранения негативного влияния. Потому при сохранении прежнего режима исход очевиден.
Другая сторона медали — гиподинамия, присущая работникам умственного труда. Золотой серединой станет установление регулярных перерывов в 10-20 минут. Каждые два часа или чаще по возможности. Для отдыха или легкой зарядки.
- Наличие соматических заболеваний. Сердечнососудистых (аномалии, пороки врожденные или приобретенные, недостаточность, ИБС, артериальная гипертензия и иные), эндокринных, неврогенных и прочих. Чем меньше таковых у человека в анамнезе, тем проще профилактика инфарктов.
- Вредные привычки, образ жизни вообще. Постоянное курение. Злоупотребление спиртным, наркозависимость, отсутствие контроля собственного рациона, нерегулярность сна, прочие моменты усложняют превенцию и повышают вероятность состояния.
- Семейная история. Генетическая предрасположенность играет одну из ключевых ролей. Это не значит, что человек обречен перенести инфаркт при наличии такой проблемы у родственника, а то и не у одного. Но риски определенно выше.
При грамотном подходе к профилактике удается нивелировать все изменения в организме и сократить вероятность негативного итога до минимума.
- Стрессы. Высокий уровень эмоционального, психического напряжения повышает риск коронарной недостаточности почти на 30%.
В заключение
Мероприятия по первичной превенции неотложного состояния, также по профилактике повторного инфаркта миокарда включают в себя отказ от вредных привычек, коррекцию рациона, физическую активность, изменение образа жизни, стабилизацию психоэмоционального напряжения.
По показаниям используются медикаменты. Придерживаясь всех рекомендаций специалиста, возрастают и шансы избежать катастрофы.
Источник

Инфаркт миокарда становится тяжелейшим последствием множества сердечных патологий. Но медицинская статистика цивилизованных стран свидетельствует о том, что его возможно предотвратить. Профилактика инфаркта миокарда первичная и вторичная привели к тому, что заболеваемость им снизилась в 2 раза. Это означает, что больше людей избежали не только ранней смерти, но и сохранили приемлемое качество жизни.
Меры первичной профилактики
Нередко пациент сам способствует тому, что сердечная мышца ослабевает и подвергается опасности некротизации ее участков. Речь об образе жизни, приводящем к инфаркту.
Снизить влияние внешних провоцирующих его факторов помогут:
- Физическая активность. Миокард и сосуды, в которых тоже имеется мышечная ткань, нуждаются в тренировке. Занятия должны быть соразмерны общей физической подготовке, учитывать самочувствие, возраст. Наращивать нагрузку нужно постепенно, а начать можно с ежедневной ходьбы пешком вместо поездок в транспорте, поднятий по лестнице, а не на лифте. Кроме стимуляции мышц, это поможет избавиться от лишнего веса, который ставит препятствия работе сердца и сосудов.
- Коррекция питания. Еда должна давать организму необходимое и не нагружать излишествами. Сердцу нужны калий, магний, витамины, вредны избыток холестерина и углеводов. Последние забивают сосуды, препятствуя нормальному кровоснабжению тканей, в числе которых миокард. Для снижения риска инфаркта полезно уменьшить количество жареной и жирной пищи. Предпочтительнее постные сорта мяса и рыбы, овощи во всех видах, фрукты, растительное масло вместо сливочного. Молочные продукты полезнее обезжиренные, имеет смысл минимизировать употребление сахара и соли.
- Игнорирование вредных привычек. Наиболее опасно для сердца курение. Никотин приводит к сужению сосудов, нарушению подачи кислорода к миокарду. Отказ от него снижает вероятность спазмов, восстанавливает питание сердечной мышцы. Большую умеренность невредно соблюдать и в отношении спиртного. Алкоголь тоже перегружает сосуды, вынуждая их чрезмерно расширяться, после чего вероятен спазм. Профилактика не требует совсем отказываться от него, допустимо в отсутствие сердечных заболеваний выпить иногда бокал вина.
- Стремление к позитиву. Стресс — один из провокаторов инфаркта. Положительные эмоции стимулируют выработку веществ, полезных сердцу. Если не всегда жизнь дает возможность их испытывать, нужно научиться абстрагироваться от негатива, переносить испытания со спокойствием и невозмутимостью. Важно уметь расслабляться, найти дополнительные способы релаксации (хобби, домашние животные). Обязателен полноценный сон.
Лечение заболеваний, приводящих к инфаркту
Первичная профилактика инфаркта миокарда невозможна без качественной терапии патологий, на фоне которых он чаще всего возникает.
Заболевание | Рекомендации |
Гипертония | Повышенное давление регулируется постоянным приемом разных комбинаций бета-блокаторов («Бисопролол», «Атенолол»), ингибиторов АПФ («Лизиноприл», «Энап»), диуретиков («Индапамид», «Фуросемид»), блокаторов кальциевых каналов («Нифедипин», «Верапамил»). Выбор препаратов остается за врачом, задача пациента — их аккуратный прием, контроль за уровнем давления и регулярное посещение специалиста. |
Атеросклероз | Негативные изменения в состоянии артерий, питающих сердце и другие органы, корректируется приемом статинов («Симвастатин», «Розувастатин»), блокаторов желчных кислот («Холестирамин», «Квестран»), фибратов («Безалин», «Безафибрат»), производных никотиновой кислоты («Ниацина», «Эндурацина»). |
Сахарный диабет | Уровень глюкозы не должен превышать допустимые 5 ммоль/л, что достигается диетой, а также уколами «Инсулина» при 1-м типе заболевания, препаратами «Метформин», «Гликлазид», «Диабетон» при 2-м. |
Ишемическая болезнь | Для устранения вызываемых ею рисков принимают статины, фибраты, бета-блокаторы, а также разжижающие кровь средства («Аспирин», «Клопидогрел»), снижающие нагрузку на миокард производные нитроглицерина, антикоагулянты («Гепарин»), диуретики, ингибиторы АПФ, антиаритмические средства («Амиодарон»). |
Возрастные гормональные нарушения | Климакс у женщин нередко становится провокатором инфаркта, так как снижение концентрации эстрогенов и гестагенов негативно влияет на сосудистый тонус и работу сердца. Корректирование состояния гормональными препаратами («Климонорм», «Прогинова»), фитосредствами («Климадинон», «Рейменс») помогает снять опасность кардиологических патологий, а значит, и их осложнений. |
Методы вторичной профилактики
Произошедший инфаркт диктует необходимость принятия мер по восстановлению после него и недопущению повторения подобного, а также осложнений (тромбоэмболии, аритмии, сердечной недостаточности).
Вторичная профилактика инфаркта миокарда происходит с постоянным контролем состояния с помощью УЗИ, ЭКГ с нагрузкой, холтеровского мониторинга.
Она включает в себя, прежде всего, постоянный или длительный (на несколько месяцев) прием лекарств:
- Антиагрегантов и антикоагулянтов с непрямым действием. Это даст возможность противостоять образованию тромбов без высокого риска кровотечений. Используют «Кардиомагнил», «Аспирин Кардио», «Синкумар», «Дикумарин».
- Бета-блокаторов при тяжелом, осложненном сердечной недостаточностью или желудочковой аритмией инфаркте. Назначают «Анаприлин», «Метопролол», «Атенолол».
- Статинов при высоком уровне холестерина (более 6,5 ммоль/л). Используют «Аторвастатин», «Ловастатин».
- Блокаторов кальция, не допускающих повышенной потребности миокарда в кислороде. Это «Верапамил», «Коринфар», «Дилтиазем», которые принимают минимум полгода.
- Ингибиторов АПФ, способных затормозить расширение полости левого желудочка, а также не допустить развития сердечной недостаточности, восстановить прохождение крови через коронарные артерии. К этой группе относят препараты «Каптоприл», «Эналаприл».
Не меньшее значение, чем в первичной профилактике, имеют жизненные привычки. Но ограничения и контроль в данном случае еще строже:
- Антихолестериновая диета. Питание не допускает присутствия на столе животных жиров, жирного мяса, любой колбасы, сладостей. Основу рациона составляют каши, овощи, диетические молочные продукты, фрукты, курица, кролик.
- Полный отказ от табака и спиртного. Первая же сигарета или капля алкоголя могут вызвать жестокий спазм сосудов.
- Лечебная физкультура. Нагрузка назначается специалистом на основании данных о самочувствии. Разрешается быстрая ходьба с постепенным увеличением покрываемого больным расстояния, упражнения в зале под руководством инструктора. Секс позволен через 2 месяца после болезни, если пациент в силах подняться на 2 этажа вверх, и пульс его не зашкалит за 120 ударов в минуту.
Рекомендуем прочитать статью о тропониновом тесте. Из нее вы узнаете о том, что такое тропонин, в течение какого времени возрастает его уровень, как проводится тест, какими могут быть значения показателей.
Не допустить инфаркт реально, если отнестись к профилактике всерьез. Это проще, чем долго и мучительно выкарабкиваться из болезни, а потом все равно вернуться к ограничениям и приему лекарств.
Источник
