Первая помощь при инфаркте миокарда лекция

Инфаркт миокарда
– одна из наиболее актуальных проблем
практического здравоохранения.
Еще в 1969 году в
Женеве на заседании исполкома ВОЗ в
протоколе записано: «Коронарная болезнь
сердца достигла огромного распространения,
поражая все более молодых людей. В
последующие годы это приведет человечество
к величайшей эпидемии, если мы не будем
в состоянии изменять эту тенденцию на
основе изучения причин и профилактики
данного заболевания».
Ишемическая болезнь
сердца была названа болезнью XX
века. По данным ВОЗ около 500 человек на
100000 населения в возрасте от 50 – 54 лет
умирают от инфаркта миокарда. В последние
годы смертность от инфаркта миокарда
несколько снижается в США и ряде
европейских стран, но она по прежнему
занимает 1 место в структуре смертности.
В 20% случаев
заболевание имеет летальный исход,
причем 60-70% погибают в первые 2 часа
болезни. Госпитальная летальность 10%.
Поэтому фельдшеру необходимо знать
проявление болезни и уметь оказывать
неотложную помощь. Мужчины болеют чаще,
чем женщины: до 50 лет в 5 раз, после 60 лет
в 2 раза. Средний возраст больных 45-60
лет. В последние годы отмечается
«омоложение». Инфаркт миокарда уносит
молодых мужчин, не достигших 40-летнего
возраста.
Инфаркт миокарда
– наиболее тяжелая форма ИБС,
характеризующаяся развитием некроза
в сердечной мышце, вследствие нарушения
коронарного кровообращения. Термин
предложен П. Мари в 1896 году (Франция).
В 1903 году клинику
подробно описал В.П. Образцов и Н.Д.
Стражеско – отечественные терапевты.
Какова причина инфаркта?
Этиология
Чаще всего причина
оказывается атеросклероз коронарных
артерий – (90 % людей старше 60 лет страдают
атеросклерозом, в современных условиях
атеросклероз отмечается чаще у 25-35 –
летних).Гипертоническая
болезнь.
Инфаркт миокарда
возникает у 26-35% больных гипертонической
болезнью.
Нервно-психические
нагрузки.Физическое
перенапряжениеПовышение
свертываемости крови – тромбоз
коронарных артерий.
Непосредственной
причиной ИМ с зубцом Q
является тромболитическая окклюзия
коронарной артерии. При ИМ без зубца
Q
окклюзия неполная, наступает быстрая
реперфузия (спонтанный лизис тромба
или уменьшение сопутствующего спазма
коронарной артерии) или причиной ИМ
является микроэмболия мелких коронарных
артерий тромбоцитарными агрегатами.
Факторы
риска
Гиподинамия –
(Гете «Праздная жизнь» – это преждевременная
старость, сидячий образ жизни, транспорт,
телевизор и т. д.)Ожирение. По данным
ВОЗ избыточным весом страдают более
50% женщин, более 30% мужчин, более 15% детей.
Люди с ожирением живут в среднем на 10
лет меньше.Курение. Вероятность
инфаркта миокарда в 6-12 раз больше, чем
у некурящих. В соседней Финляндии
курение уносит ежегодно 630 жизней мужчин
в возрасте 35-64 лет.Алкоголь. (50%
летальных исходов связано с алкоголем).
Инженер П. 40 лет, страдал редкими
признаками стенокардии. Однажды после
ответственного задания зашел к знакомым,
выпил 100 гр. коньяка. По дороге домой
скончался на улице. Злоупотребление
алкоголем в большинстве случаев
объясняет причину ранних инфарктов
(до 40 лет).Наследственная
предрасположенность. Оказывает влияние
в 25 % случаев. Нередко встречаются так
называемые «семейные инфаркты».Сахарный диабет.
В целом инфаркт
миокарда – это болезнь цивилизации,
так как в крупных городах болеют чаще,
чем в малых и на селе. На селе в 10-12 раз
меньше, чем в городах. Установлено, что
инфаркты миокарда и внезапная смерть
встречаются в течение 10 лет у 25% людей
при наличии факторов риска, а среди
остального населения того же пола и
возраста в 4 раза реже.
Клиника
В клинике различают
стадии:
Прединфаркная
Острая
Подострая
Рубцевание
Классификация
По глубине
поражения
(на основе данных электрокардиографического
исследования):
Трансмуральный
или крупноочаговый («Q-инфаркт»)
– с подъемом ST
в первые часы заболевания и формированием
зубца Q
в последующем
По клиническому
течению:
Неосложненный
инфаркт миокардаОсложненный
инфаркт миокарда
По локализации:
Инфаркт левого
желудочка (передний, задний или нижний,
перегородочный)Инфаркт правого
желудочка
Различают 2
основных варианта инфаркта миокарда
(ИМ): «ИМ
с зубцом Q»(или Q
– инфаркт») и «ИМ
без зубца Q»
.
Синонимы термина
ИМ с зубцом Q:
мелкоочаговый, субэндокардиальный,
нетрансмуральный или даже «микроинфаркт»
(клинически и по ЭКГ эти варианты ИМ
неотличимы).
Инфаркт
миокарда проявляется в следующих
клинических формах:
Типичная болевая
– ангинознаяАстматическая
Гастралгическая
(абдоминальная)Безболевая
(аритмическая)Церебральная
Латентная
(малосимптомная)
Клиническая
картина типичной формы

Основными симптомами
инфаркта миокарда являются боли. Боли
сжимающего, давящего, жгучего характера,
локализуются за грудиной, иррадирующие
в левую половину тела (левую руку, плечо,
лопатку, левую половину нижней челюсти,
межлопаточную область). В отличии от
стенокардии, боли интенсивнее, длительнее
(от 30-40 мин и более), не купируются
нитроглицерином. Как правило, у лиц
пожилого и старческого возраста
появляется одышка, удушье, слабость.
Нередко появляется холодный липкий
пот.
Характерным
является чувство страха смерти. Больные
так и говорят в последующем: «Я думал,
что пришел конец». Они или боятся
пошевелиться или стонут, мечутся. Вот,
как описал боль при инфаркте миокарда
Нодар Думбадзе в романе «Закон вечности»:
«Боль возникла в правом плече. Затем
она поползла к груди и застряла где-то
под левым соском. Потом будто чья-то
мозолистая рука проникла в грудь,
схватила сердце и стала выжимать его
словно виноградную гроздь. Выжимала
медленно, старательно: раз-два, два-три,
три-четыре… Наконец, когда в выжатом
сердце не осталось и кровинки, та же
рука равнодушно отшвырнула его, сердце
остановилось. Нет сперва оно упало вниз,
как падает налетевший на оконное стекло
воробушек, забилось, затрепетало, а
потом уже затихло. Но остановившееся
сердце – это еще не смерть – это широко
раскрытые от неимоверного ужаса глаза,
мучительное ожидание: забьется вновь
или нет проклятое сердце?»
По симптоматике
острейшей фазы инфаркта миокарда
выделяют следующие клинические варианты:
Болевой –
типичное
клиническое течение, основным проявлением
при котором служит ангинозная боль, не
зависящая от позы и положения тела, от
движений и дыхания, устойчивая к
нитратам; боль имеет давящий, душащий,
жгущий или раздирающий характер с
локализацией за грудиной, во всей
передней грудной стенки с возможной
иррадиацией в плечи, шею, руки, спину,
эпигастальную область; характерны
сочетания с гипергидрозом, резкой общей
слабостью, бледностью кожных покровов,
возбуждением, двигательным беспокойством.
Абдоминальный
–
проявляется сочетанием эпигастральных
болей с диспептическими явлениями –
тошнотой, не приносящей облегчения
рвотой, икотой, отрыжкой, резким вздутием
живота; возможна иррадиация болей в
спину, напряжением брюшной стенки и
болезненность при пальпации в эпигастрии.
Атипичный болевой
– при котором болевой синдром имеет
атипичный характер по локализации
(например, только в зонах иррадиации –
горле и нижней челюсти, плечах, руках
и т. д.) и/или по характеру.
Астматический
– единственным
признаком, при котором является приступ
одышки, являющийся проявлением острой
застойной сердечной недостаточности
(сердечная астма или отек легких)
Аритмический
– при котором
нарушения ритма сердца служат единственным
клиническим проявлением или преобладают
в клинической картине.
Цереброваскулярный
– в клинической
картине которого преобладают признаки
нарушения мозгового кровообращения
(чаще – динамического): обморок,
головокружение, тошнота, рвота; возможна
очаговая.
Малосимптомный
(бессимптомный)
– наиболее сложный для распознавания
вариант, нередко диагностируется
ретроспективно по данным ЭКГ.
Диагностические
критерии
На догоспитальном
этапе оказания медицинской помощи
диагноз острого инфаркта миокарда
ставиться на основании наличия
соответствующих:
Клинической
картиныИзменений
электрокардиограммы.

Клинические
критерии:
При болевом варианте
инфаркта диагностическим значением
обладают:
интенсивность (в
случаях, когда аналогичные боли возникали
ранее, при инфаркте они бывают необычно
интенсивными).
продолжительность
(необычно длительный признак, сохраняющийся
более 15-20 мин.)
поведение больного
(возбуждение, двигательное беспокойство)
неэффективность
сублигвального приема нитратов.
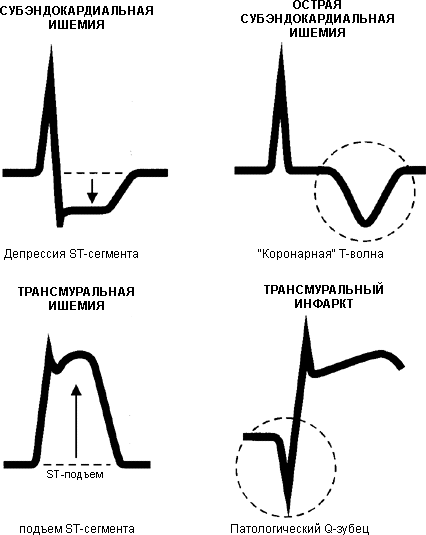
Электрокардиографические
критерии – изменения,
служащие признаками:
повреждения
– дугообразный подъем сегмента ST
выпуклостью вверх, сливающийся с
положительным зубец Т или переходящий
в отрицательный зубец Т (возможна
дугообразная депрессия сегмента ST
выпуклостью вниз)крупноочагового
или трансмурального инфаркта –
появление патологического зубца Q
и уменьшение амплитуды зубца R
или исчезновение зубца R
и формирование QS.мелкоочагового
инфаркта –
появление отрицательного симметричного
зубца Т
Биохимические
маркеры некроза миокарда
Основным маркером
возникновения некроза миокарда является
повышение уровня сердечных тропонинов
Т и I.
Повышения уровня тропонинов (и последующая
динамика) является наиболее чувствительным
и специфичным маркером ИМ (некроза
миокарда) при клинических проявлениях,
соответствующих наличию острого
коронарного синдрома (повышения уровня
тропонинов может наблюдаться при
повреждении миокарда «неишемической»
этиологии: миокардит, ТЭЛА, сердечная
недостаточность, ХПН).
Определение
тропонинов позволяет выявить повреждение
миокарда примерно у одной трети больных
ИМ, не имеющих повышения МВ КФК. Повышение
тропонинов начинается через 6 часов
после развития ИМ и остается повышенным
в течение 7 – 14 дней.
«Классическим»
маркером ИМ является повышение активности
или увеличение массы изофермента МВ
КФК («кардиоспецифичный» изофермент
креатинфосфокиназа). В норме активность
МВ КФК составляет не более 3 % от общей
активности КФК. При ИМ отмечается
повышение МВ КФК более 5 % от общей КФК
(до 15 % и более). Достоверная пожизненная
диагностика мелкоочагового ИМ стала
возможной только после введения в
клиническую практику методов определения
активности МВ КФК.
Эхокардиография.

Для выявления зон
нарушения регионарной сократимости
широко используют эхокардиографию.
Кроме выявления участков гипокинезии,
акинезии или дискинезии, эхокардиографическим
признаком ишемии или инфаркта является
отсутствие систолического утолщения
стенки левого желудочка (или даже его
утоньшения во время систолы). Проведение
эхокардиографии позволяет выявить
признаки ИМ задней стенки, ИМ правого
желудочка, определить локализацию ИМ
у больных с блокадой левой ножки. Очень
важное значение имеет проведение
эхокардиографии в диагностике многих
осложнений ИМ (разрыв папиллярной мышцы,
разрыв межжелудочковой перегородки,
аневризма и «псевдоаневризма» левого
желудочка, выпот в полости перикарда,
выявление тромбов в полостях сердца и
оценка риска возникновения тромбоэмболий).
Лечение
неосложненного инфаркта миокарда
Общий план ведения
больных с ИМ
можно представить в следующем виде:
Купировать болевой
синдром, успокоить больного, дать
аспирин.Госпитализировать
(доставить в БИТ).Попытка восстановления
коронарного кровотока (реперфузия
миокарда), особенно в пределах 6-12 часов
от начала ИМ.Мероприятия,
направленные на уменьшение размеров
некроза, уменьшение степени нарушения
функции левого желудочка, предупреждение
рецидивирования и повторного ИМ,
снижение частоты осложнений и смертности.
Купирование
болевого синдрома
Причиной боли при
ИМ является ишемия жизнеспособного
миокарда. Поэтому для уменьшения и
купирования боли используют все лечебные
мероприятия, направленные на уменьшение
ишемии (снижение потребности в кислороде
и улучшение доставки кислорода к
миокарду); ингаляция кислорода,
нитроглицерин, бета-блокаторы. Сначала,
если нет гипотонии, принимают нитроглицерин
под язык (при необходимости повторно с
интервалом 5 мин.). При отсутствии эффекта
от нитроглицерина средством выбора для
купирования болевого синдрома считается
морфин – в/в через каждые 5-30 мин. до
купирования боли. Кроме морфина, чаще
всего используют промедол – в/в В
большинстве случаев к наркотическим
анальгетикам добавляют реланиум (под
контролем АД).
При трудно
поддающемся купированию болевом синдроме
используют повторное введение
наркотических анальгетиков, применение
инфузии нитроглицерина, назначение
-блокаторов.
При отсутствии противопоказаний как
можно раньше назначают -блокаторы:
пропранолол (обзидан) в/в 4 раза в день;
метопролол – в/в, далее метопролол внутрь
3-4 раза в день.
Внутривенную
инфузию нитроглицерина назначают при
некупирующемся болевом синдроме,
признаках сохраняющейся ишемии.Всем больным при
первом подозрении на ИМ показано более
раннее назначение аспирина (первую
дозу аспирина 300-500 мг надо разжевать и
запить водой).
При необходимости
проводить реанимационные мероприятия
– электроимпульсная терапия, дефибриляция
– разряд 5500-7700 в ИВЛ, массаж сердца,
адреналин внутрисердечно при остановке
сердца.
Необходимо
интенсивное, динамическое, кардиомониторное
наблюдение за больным, контроль
показателей гемодинамики, диуреза,
деятельности кишечника. По состоянию
больных переводят через 3-5 суток в общую
палату.
Новая глава в
медицине – хирургическое лечение ИБС
и инфаркта миокарда с помощью восстановления
кровотока.
Лечение.
Госпитальный этап
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Если случается сердечный приступ, дорога каждая минута. От того, получит ли пациент как можно быстрее первую медицинскую помощь зависит и его здоровье, и жизнь. Как действовать в подобных случаях?
Неотложная помощь при сердечном приступе
При появлении острой боли в сердце необходимо принять нитроглицерин и срочно вызвать бригаду скорой помощи.
Нитроглицерин в виде таблетки под язык или спрея можно принимать до трех раз с интервалом в 5 минут. При этом необходимо иметь в виду, что препарат может вызвать резкое снижение артериального давления вплоть до обморока, поэтому важно не превышать дозировку.
При отсутствии противопоказаний нужно принять ацетилсалициловую кислоту в дозе 150-300 мг, предварительно измельчив ее или разжевав.
Не следует пытаться самостоятельно добираться до клиники, даже если она находится рядом с домом. До приезда бригады неотложной помощи нужно обеспечить пациенту полный покой, придав максимально удобное положение, лучше всего полулежачее.
В комнате, в которой находится больной, должен быть обеспечен поток свежего воздуха. Необходимо открыть окно и расстегнуть одежду, препятствующую свободному дыханию (галстук, воротник, ремень и так далее).
Важно помнить, что первый час после начала сердечного приступа называют «золотым», поскольку именно от правильности действий в этот период во многом зависит прогноз заболевания.
Что происходит при инфаркте миокарда?
Наше сердце — неутомимый труженик. Чтобы обеспечить каждую клетку организма кислородом и питательными веществами, оно ежеминутно перекачивает более 5,5 литров крови и совершает около 100 тысяч ударов в день.
Однако иногда поток крови к сердцу блокируется. Чаще всего это происходит вследствие разрыва атеросклеротической бляшки, расположенной в артерии, питающей сердечную мышцу.
Атеросклеротические бляшки, представляющие собой плотные образования холестерина и фиброзной ткани, возвышаются над поверхностью внутренней оболочки сосудов и суживают их просвет. Их формирование — процесс медленный, который может продолжаться на протяжении десятилетий.
Острые осложнения атеросклероза, обусловленные разрывом бляшки и возникновением тромбов, сопровождаются выраженным кислородным голоданием тканей и органов, которые питает артерия. Если это произошло в коронарных артериях, повреждаются клетки сердечной мышцы — развивается инфаркт миокарда.
Ежегодно в РФ происходят около 520 тысяч случаев острого коронарного синдрома. Этот диагноз устанавливают при подозрении на то, что у пациента уже развивается или вскоре может развиться инфаркт миокарда.
Прогноз заболевания в большой степени зависит от размеров и тяжести поражения сердечной мышцы, а также от того, насколько быстро оказана первая помощь. Чтобы она пришла вовремя, важно сразу же после появления симптомов приступа начать действовать.
Первые признаки инфаркта миокарда
Своевременное оказание первой помощи при инфаркте миокарда дает шанс полностью восстановиться после него. К сожалению, многие люди колеблются, полагая, что ситуация под контролем. Зачастую это промедление становится критическим.
По данным исследований, промедление пациента в период между началом симптомов и вызовом бригады скорой помощи, — один из самых важных и частых факторов, которые приводят к более позднему началу лечения и значительному ухудшению прогноза.
Более того — оно может стоит больному жизни. Статистика свидетельствует, что примерно в 48% случаев сердечного приступа миокард погибает до прибытия бригады скорой помощи к больному. Эти цифры красноречиво демонстрируют: знать и помнить первые признаки инфаркта миокарда жизненно важно.
Классический симптом инфаркта миокарда — боль в груди, которая может отдавать (иррадиировать) в плечо, руку, спину, шею или челюсть. При типическом клиническом течении боль не зависит от позы, положения тела, движения, дыхания. Она не купируется после приема нитратов (например, нитроглицерина).
Особенность ангинозной боли — давящий, душащий, жгущий или раздирающий характер с локализацией за грудиной или во всей передней грудной стенке. Возможна иррадиация в плечи, шею, руки, спину, эпигастральную область. Часто боль сочетается с приступом потливости, резкой общей слабостью, бледностью кожи, возбуждением, страхом смерти, сильным беспокойством.
Однако болевой синдром совсем не обязательно бывает сильным, «кинжальным». Иногда человек испытывает незначительный дискомфорт, который к тому же имеет определенную периодичность: боль то появляется, то отступает. Известны и другие клинические варианты инфаркта миокарда.
Так, для абдоминального течения характерны боли в животе, тошнота, рвота, отрыжка, вздутие. При астматическом варианте единственным признаком может служить приступ одышки, а для аритмического течения заболевания свойственны нарушения ритма сердца, частое и нерегулярное сердцебиение.
Учитывая сходства инфаркта миокарда с симптомами других, неопасных заболеваний, особенно в первые минуты после начала приступа, важно внимательно относиться к своему состоянию. При появлении любых изменений, сигналов тревоги, лучше проявить чрезмерную бдительность, чем халатность.
Многие специалисты рекомендуют прислушаться к своим ощущениям, которые часто помогают понять, что разразилась беда, и необходима неотложная помощь.
Безболевая форма инфаркта миокарда
К сожалению, некоторые категории больных испытывают так называемый «тихий» сердечный приступ, который практически не сопровождается симптомами. Иногда люди переживают инфаркт миокарда и даже не знают об этом. Эти события вызывают необратимые повреждения сердечной мышцы и увеличивают риск сердечно-сосудистых событий в будущем.
«Тихие» сердечные приступы чаще встречаются среди больных диабетом, а также у людей с инфарктом миокарда в анамнезе.
На его развитие могут указывать ряд неспецифических симптомов, таких как:
- незначительный дискомфорт в груди, руках, челюсти, который исчезает после отдыха
- одышка, повышенная утомляемость
- снижение переносимости физической нагрузки
- снижение работоспособности.
Больным сахарным диабетом, а также пациентам, которые уже однажды переносили сердечный приступ, следует помнить о риске развития «тихого» приступа и внимательно контролировать свое состояние. Именно бдительность позволяет вовремя обратиться за первой помощью при инфаркте миокарда.
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/pervaya-pomoshch/
Источник
