Печеночная недостаточность при инфаркте миокарда
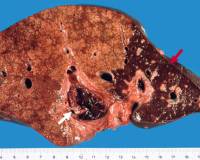
Инфаркт печени — это некроз гепатоцитов, обусловленный недостаточным поступлением крови и кислорода. В основном возникает на фоне тяжелой сердечно-сосудистой патологии. Типичные клинические проявления: боли в области правого подреберья, тошнота, рвота, лихорадка. Также характерны отеки ног и набухание шейных вен. Для диагностики инфаркта проводятся биохимические печеночные пробы, инструментальные методы — УЗИ, КТ, ангиография. При некрозе печени показано лечение первопричины болезни, которое предполагает активизацию гемодинамики, устранение шока и нормализацию дыхательной функции.
Общие сведения
Инфаркт печени в медицинской литературе имеет несколько синонимов — шоковая печень, ишемический (гипоксический, токсический) гепатит. Распространенность заболевания среди госпитализированных в стационар пациентов составляет в среднем 1 случай на 1000 больных. Наиболее часто инфаркт наблюдается среди страдающих кардиогенным (22%) и септическим шоком (13,8%). В терапевтических отделениях гипоксический гепатит встречается крайне редко — не более 0,03%. В 80% случаев печеночный инфаркт регистрируется у больных пожилого и старческого возраста.

Инфаркт печени
Причины
Инфаркт печени возникает как при системных нарушениях гемодинамики, так и вследствие локальных сосудистых поражений. В исключительных случаях этиологическими факторами болезни служат медицинские манипуляции: неселективная ангиография, радиоабляция опухоли и другие вмешательства на печеночной паренхиме. В современной гастроэнтерологии выделяют 4 основные причины, которые вызывают инфаркт печени:
- Сердечная недостаточность. Является основным этиологическим фактором — вызывает около 50% случаев ишемии паренхимы печени. Гипоксический гепатит зачастую развивается при острой левожелудочковой недостаточности, спровоцированной инфарктом миокарда, жизнеугрожающими аритмиями, декомпенсацией кардиомиопатий.
- Токсико-септический шок. Сепсис обуславливает от 15% до 30% случаев инфаркта печени. При септическом шоке абдоминальный кровоток усиливается, но из-за функциональных нарушений печеночные клетки могут поглотить не больше 15% кислорода. Такая ситуация вызвана эндотоксемией и синдромом гипердинамической циркуляции.
- Дыхательная недостаточность. Гипоксемия и гипоксия являются причинами 15% случаев ишемического гепатита. Снижение парциального давления кислорода в крови встречается при хронических бронхолегочных заболеваниях, ателектазах, обструкции дыхательных путей.
- Локальные нарушения кровотока. Недостаточное поступление крови по печеночной артерии может быть вызвано тромбозом, эмболией, травматическим разрывом или сдавлением сосуда опухолью. Обтурация воротной вены происходит при пилетромбозе, компрессии извне. Редкой причиной является перекрут добавочной доли печени.
В литературе описана связь гипоксического поражения печеночной паренхимы с редкими болезнями — серповидно-клеточной анемией, синдромом Бадда-Киари, наследственной геморрагической телеангиэктазией (болезнью Рандю-Ослера). Иногда инфаркт печени связан с острой кровопотерей, тепловым ударом, ночным апноэ.
К факторам риска относят осложненные аневризмы и другие мальформации печеночной артерии, системные васкулиты. Вероятность развития инфаркта выше у больных с миелопролиферативными процессами и перенесших полостные операции.
Патогенез
В норме печеночный кровоток составляет около 20-25% сердечного выброса и обеспечивается двумя сосудами — печеночной артерией и портальной веной. Если ишемический гепатит обусловлен системными причинами, то основным патогенетическим механизмом инфаркта является критическое падение сердечного выброса с последующей гипоксией паренхимы. Поражение гепатоцитов связано не только со снижением доставки кислорода, но и с неспособностью клеток извлекать его из крови.
При обструкции кровоснабжающего печень сосуда наблюдаются локальные инфаркты, размер которых зависит от уровня поражения. При окклюзии основного сосудистого ствола формируются гигантские некротические очаги, а при закупорке терминальных ветвей — сегментарные некрозы небольшого размера. Морфологически при шоковой печени определяется острый центролобулярный некроз гепатоцитов, который не затрагивает субкапсулярные поля.
Симптомы инфаркта печени
Шоковая печень развивается преимущественно на фоне тяжелого основного заболевания, поэтому проявления некроза гепатоцитов отходят на второй план. Начальный признак гипоксического гепатита — внезапные тупые или тянущие боли в правом подреберье. При надавливании в этой области болезненность усиливается. Живот не вздут и не напряжен, при пальпации других отделов передней брюшной стенки неприятные ощущения не беспокоят.
Иногда ощущаются очень сильные боли, поэтому человек старается принять неподвижное положение, лежа на спине или на левом боку. Часто больные сообщают об иррадиации болевых ощущений в подключичную ямку, область плечевого сустава или межлопаточную зону. Для шоковой печени характерны признаки венозного застоя. Заметны отеки и пастозность голеней, набухание яремных вен.
Вследствие эндотоксемии появляются тошнота и многократная рвота, которая не приносит человеку облегчения. В рвотных массах присутствует примеси желчи, иногда — прожилки крови. При крупных очагах инфаркта температура тела повышается до 38-39°С. Желтушность кожных покровов отмечается очень редко, более типичен акроцианоз. Сопутствующее снижение перфузии головного мозга проявляется нарушениями сознания.
Осложнения
При массивной гибели гепатоцитов и наличии у пациента тяжелой основной патологии возникает молниеносная печеночная недостаточность. Состояние является прогностически неблагоприятным, в большинстве случаев в течение первой недели наблюдается летальный исход. При относительно небольшом объеме поражения характерно замещение органа соединительной тканью с развитием цирроза.
Инфаркт паренхимы зачастую осложняется бактериальной инфекцией, которая характеризуется генерализованным течением. Реже некротизированный участок отграничивается капсулой от окружающих тканей — формируется секвестр. При гипоксическом гепатите сохраняется высокий риск кровотечения. Если гипоксия вызвана местными сосудистыми нарушениями, существует вероятность инфаркта кишечника.
Диагностика
Поскольку инфаркт печени обычно обусловлен другой патологией, обследованием пациента занимается специалист соответствующего профиля совместно с гастроэнтерологом или хирургом. При физикальном осмотре патогномоничные признаки отсутствуют. Для ишемического гепатита типично резкое увеличение и болезненность печени, отрицательные перитонеальные симптомы. Обследование включает ряд лабораторных и инструментальных методов:
- Биохимические анализы. Печеночный инфаркт характеризуется резким повышением уровня трансаминаз (АЛС и АСТ) — в 100-200 раз по сравнению с нормой. В отличие от вирусных гепатитов при инфаркте резко возрастает уровень фермента ЛДГ. Наблюдается умеренное повышение билирубина и креатинина крови, а также резкое падение уровня протромбина.
- УЗИ органов брюшной полости. Ультразвуковое исследование визуализирует инфаркт в печеночной ткани как очаг низкой эхогенности, который имеет треугольную или неправильную форму. Ишемизированный участок располагается в периферической зоне органа, резко отграничен от интактной паренхимы. Для оценки печеночного кровотока используют допплерографию.
- Рентгенологические методы. Для уточнения размеров и локализации инфаркта рекомендована компьютерная томография брюшной полости. При затруднениях в диагностике выполняют суперселективную ангиографию, которая направлена на выявление окклюзии печеночных сосудов.
- Биопсия. Является факультативным исследованием и проводится при недостаточной информативности других диагностических методов. В биоптатах из зоны инфаркта обнаруживают умеренный некроз в центре печеночных долек без признаков воспаления. Визуализируются множественные мелкие кровоизлияния и дилатация синусоидов.
Лечение инфаркта печени
Консервативная терапия
Главная задача при лечении шоковой печени — устранение основной причины патологии. Консервативные мероприятия подбирают только в стационаре, большинство больных госпитализируют в отделение интенсивной терапии. Назначаются препараты из группы бета-адреномиметиков, которые увеличивают сердечный выброс и повышают доставку кислорода в печеночную паренхиму.
Дальнейшие действия включают коррекцию гомеостаза и лечение сопутствующих заболеваний:
- При кровопотере производят переливание коллоидных и кристаллоидных растворов, трансфузию компонентов крови.
- При сепсисе подбирают мощную антибактериальную терапию.
- При дыхательной недостаточности и выраженной гипоксии прибегают к кислородной поддержке или переводят пациента на ИВЛ.
Хирургическое лечение
При выявлении тромбозов печеночных сосудов проводятся малоинвазивные методики: селективная ангиография с тромболизисом или тромбэктомией. В случае эмболии артерии выполняется эмболэктомия и стентирование мелких артериальных ветвей. Если инфаркт этиологически связан со злокачественной опухолью, назначают радикальную полостную операцию — резекцию доли печени.
Прогноз и профилактика
При инфаркте печени прогноз в первую очередь определяется тяжестью основной патологии. При успешном восстановлении показателей гемодинамики и ликвидации первопричины наблюдается восстановления печеночных функций. Прогноз сомнителен для пациентов с хронической застойной сердечной недостаточностью или циррозом печени. Профилактические мероприятия направлены на устранение факторов риска ишемического гепатита.
Источник
В этой статье мы продолжаем цикл про недостаточность печени. Серьезнейшая проблема с высокой летальностью и осложнениями.
Острая печеночная недостаточность – это внезапное, быстрое ухудшение функции печени у пациентов без цирроза печени, приводящее к печеночной энцефалопатии и нарушениям факторов свертывания плазмы, выражающих МНО ≥1,5. Это аббревиатура международного нормализованного отношения. Это показатель коагуляционной (свертывающей) функции крови, который претерпевает характерные изменения у людей с печеночной недостаточностью (аномальное производство факторов свертывания крови II, VII, IX, X), сопровождающихся психическими расстройствами (энцефалопатия). Часто такие пациенты становятся клиентами отделений реанимации и прогноз у них очень серьезный.
Острая печеночная недостаточность может развиться:
- при заражении HBV, реже HAV, HCV или другими вирусами гепатита
- из-за отравления наркотиками, лекарственными препаратами (чаще всего парацетамолом) или токсинами (чаще всего токсином мухомора, бледной поганки)
- как следствие тромбоза печеночной вены и других заболеваний печени (например, хронический аутоиммунный гепатит, болезнь Вильсона) и системных (например, шок или сепсис).
Иногда острая печеночная недостаточность возникает в результате одновременного действия нескольких разных факторов.
Насколько распространена острая печеночная недостаточность?
Острая печеночная недостаточность является одним из наиболее серьезных клинических синдромов, наблюдаемых на практике. Его заболеваемость составляет 0,1-5% и зависит от причины заболевания печени. Смертность при острой печеночной недостаточности достигает 30-80%, а также демонстрирует тесную зависимость от причин заболевания. Такая высокая летальность обусловлена глубокими нарушениями сердечно-сосудистой системы и центральной нервной системы, развитием почечной недостаточности и нарушениями обмена веществ.
Как проявляется острая печеночная недостаточность?
Все пациенты с клиническими и лабораторными симптомами острого гепатита средней тяжести или тяжелого клинического течения требуют тщательного клинического наблюдения и частых определений времени протромбина. Особое внимание следует уделить тому, имеют ли эти пациенты расстройства сознания (даже едва заметные). Острое нарушение сознания и продление времени протромбина примерно на 4-6 секунд или более (INR≥1,5) диагностируются как острая печеночная недостаточность.
Врач должен собрать подробный медицинский анамнез, особенно в отношении воздействия вирусов с особым сродством к клеткам печени (прежде всего гепатотропных, например, HAV, HBV, HCV) и приема лекарств или токсических веществ (алкоголь, наркотики). При сложном контакте с пациентом (симптомы энцефалопатии) целесообразно попытаться получить информацию о течении заболевания печени от семьи, особенно в отношении возможной причины острой печеночной недостаточности.
При осмотре врач обращает внимание на психические расстройства и возможные симптомы хронического заболевания печени. Желтуха является распространенным, но не однозначным симптомом повреждения печени. Изменяются границы печени, потому что в результате значительного повреждения гепатоцитов масса этого органа уменьшается. Увеличенная печень может ощущаться на ранних стадиях вирусного гепатита.
Что делать, если появляются симптомы
Заболевание печени обычно проходит без боли. Как только появляется желтуха (даже легкая), особенно если она сопровождается дискомфортом в животе (боль, ощущения растяжения), есть указания на передозировку лекарств или симптомы психического расстройства, немедленно обратитесь к врачу.
Стоит отметить, что в развитых странах наиболее распространенной причиной острой печеночной недостаточности является передозировка парацетамола. Парацетамол является широко используемым жаропонижающим и обезболивающим препаратом, но также обладает гепатотоксическим (печеночным токсическим) эффектом. Общие рекомендации позволяют принимать до 10 г этого препарата в день. Однако мы видели острую печеночную недостаточность уже при 2-3г в день.
Как врач ставит диагноз?
Острая печеночная недостаточность диагностируется на основании общих данных обследования, эпидемиологического анамнеза (то есть контакта с инфекционными и токсическими агентами) и клинической картины. Необходимо провести ряд тестов, подтверждающих клинический диагноз, включая, прежде всего, показатели системы свертывания крови, биохимические маркеры паренхиматозного повреждения печени (активность аланиновых и аспартаттрансаминаз, щелочной фосфатазы и γ-глутамилтранспептидазы), общий анализ крови с мазком, уровень глюкозы в сыворотке крови, артериальная газометрия, группа крови, серологические тесты на HAV, HBV, HCV, тесты на болезнь Вильсона (снижение уровня церулоплазмина и меди в сыворотке, повышенная экскреция меди с мочой), тест на беременность у женщин.
Какие проводятся процедуры?
Причиной острой печеночной недостаточности является лучший прогностический показатель, который важен при выборе наиболее эффективной терапии.
Причины и способы лечения острой печеночной недостаточности
Отравление парацетамолом
Если причиной симптомов острой печеночной недостаточности является интоксикация парацетамолом, и особенно если известны сроки приема этого препарата, пациенту дают перорально активированный уголь. Этот препарат наиболее эффективен при использовании через 1-3 часа после отравления.
Введение угля должно предшествовать применению N-ацетилцистеина, который при использовании в высоких дозах является противоядием от отравления парацетамолом. Это лекарство следует давать пациенту как можно скорее – по возможности, в течение 48 часов после отравления, перорально или через желудочный зонд, возможно, внутривенно.
Внимание! N-ацетилцистеин в высоких дозах, применяемый при отравлении парацетамолом, обладает очень сильным эффектом и может применяться только под строгим медицинским наблюдением. Такое использование ацетилцистеина следует отличать от его применения в стандартных (относительно низких) дозах в качестве лекарственного средства для разжижения бронхиального секрета при лечении инфекций дыхательных путей. Это всем известный препарат «АЦЦ».
Отравление грибами
В России наиболее частой причиной острой печеночной недостаточности является отравление бледной поганкой. Из-за отсутствия диагностических тестов для выявления токсина, диагноз обычно основывается на анамнезе и симптомах острого гастроэнтерита (тошнота и рвота, диарея , спазмы в животе ), возникающих через несколько часов или дней после употребления грибов.
Если на момент поступления в больницу вышеупомянутые заболевания сохраняются, рекомендуется промыть желудок , возможно, ввести активированный уголь с необходимыми добавками воды и электролитов. Состояние пациентов после отравления грибами, как правило, очень тяжелое и требует лечения в отделении интенсивной терапии, а из-за высокой смертности необходимо добиваться трансплантации печени, что в нашей стране очень сложно.
Вирусный гепатит
Вирусный гепатит относительно распространен среди симптомов острой печеночной недостаточности. В мире около 12% случаев острой печеночной недостаточности вызваны инфекцией вирусами с особой аффинностью к клеткам печени, чаще всего HBV и HAV.
Среди пациентов с острой печеночной недостаточностью есть также пациенты с реактивированной инфекцией HBV – обычно во время химиотерапии или иммуносупрессивной терапии.
Болезнь Вильсона
Читать статью
Аутоиммунный гепатит
Аутоиммунный гепатит , как и болезнь Вильсона, может впервые проявиться как острая недостаточность. Необходимо быстро определить его острую причину и, после подтверждения аутоиммунного процесса, начать терапию глюкокортикоидами.
Острая печеночная гипоксия
Синдром, описываемый как «шоковая печень», возникает при сердечной дисфункции с периодами заметно сниженного объема крови (гиповолемия) / пониженного артериального давления (гипотония). В процессе острой печеночной гипоксии трансаминазы незначительно увеличиваются и быстро стабилизируются после коррекции сердечно-сосудистых нарушений.
Синдром Бада и Киари
Синдром Бада и Киари (острый тромбоз печеночной вены) также может встречаться среди симптомов острой печеночной недостаточности. Симптомы синдрома включают боль в животе, асцит и увеличение печени (гепатомегалия). Диагностика основана на томографии (компьютерная томография, допплерография УЗИ органов брюшной полости, венография – исследование вен с использованием контрастного вещества, магнитно-резонансная томография с венографией). При значительной печеночной недостаточности трансплантация печени является методом выбора.
Общие терапевтические рекомендации
Комплексное лечение пациентов с острой печеночной недостаточностью, без тяжелых нарушений коагуляции (коагулопатия) или неврологических и психических расстройств (энцефалопатия) должно проводиться в специализированных отделениях больницы с гепатологическим профилем, в том числе в отделениях интенсивной терапии.
Лечение направлено на следующее:
- контроль и коррекция водно-электролитных и кислотно-щелочных нарушений;
- контроль и коррекция гемодинамических и метаболических нарушений;
- лечение инфекций.
Осложнения
Отек головного мозга является одним из наиболее серьезных осложнений острой печеночной недостаточности. У пациентов с неврологическими расстройствами I-II степени (энцефалопатия) отек головного мозга наблюдается относительно редко Пациенты с энцефалопатией III-IV степени, которые имеют более высокий риск развития отека мозга, должны располагаться с наклоном головы на 30 ° к уровню кровати. Необходим частый мониторинг и коррекция нарушений кровоснабжения отдельных органов, обмена веществ (необходимо уделить особое внимание сывороточной глюкозе) и функции почек. Лактулоза («Дюфалак») — это препарат, который снижает повышенный уровень аммиака у пациентов с острой печеночной недостаточностью.Инфекция: все пациенты с острой печеночной недостаточностью подвержены риску развития бактериальной, вирусной или грибковой инфекции. Профилактическая антибактериальная терапия снижает частоту возникновения инфекций у пациентов, но, по-видимому, это не влияет на их выживаемость. Вероятнее всего, так же бесполезны антибиотики, не всасываемые из желудочно-кишечного тракта. Они назначаются для избирательного удаления микроорганизмов из толстой кишки, которые способствуют появлению симптомов отравления. В связи с тем, что синдром генерализованной воспалительной реакции, развивающийся в ходе инфекции у пациентов с острой печеночной недостаточностью, ускоряет ее прогрессирование и усиливает энцефалопатию, в каждом случае острой печеночной недостаточности следует рассмотреть возможность раннего применения антибиотикотерапии и противогрибковой профилактики.
Нарушения свертывания крови (коагулопатия) развиваются вследствие снижения синтеза факторов свертывания в печени. Эти расстройства сопровождаются снижением количества тромбоцитов ≤100000 / мм³. Показания к переливанию свежезамороженной плазмы обусловлены симптомами кровотечения. При планировании инвазивной медицинской процедуры у пациента с острой печеночной недостаточностью или обострением нарушений коагуляции также используется свежезамороженная плазма.
Желудочно-кишечные кровотечения. Риск желудочно-кишечных кровотечений высок у пациентов с острой печеночной недостаточностью. Блокатор Н 2 -рецепторов, например ранитидин, ингибиторы протонной помпы (эзомепразол, омепразол, лансопразол, пантопразол) используют в качестве эффективной профилактической меры для предотвращения этого осложнения острой печеночной недостаточности.
Нарушения кровообращения (то есть гемодинамические нарушения) и почечная недостаточность в ходе острой печеночной недостаточности приводят, как и при других болезненных состояниях, к повреждению многих органов. Необходимо восполнить недостаток жидкости, причем предпочтительными являются коллоидные растворы (например, альбумин), а не кристаллоиды (например, физиологический раствор). Если нужен диализ, лучше применять продленный вено-венозной.
Можно ли полностью вылечить?
Прогноз для жизни и здоровья является неопределенным и зависит от причины заболевания. Около 60% пациентов нуждаются в трансплантации печени.
Что делать, чтобы не заболеть?
Вы должны вести здоровый образ жизни, пройти курс вакцинации против вируса гепатита В, соблюдать осторожность при приеме лекарств, алкоголя. Обращайте внимание на дозировку обезболивающих препаратов и парацетамола.
Источник
