Патофизиология острая сердечная недостаточность


Сердечная недостаточность – это патологическое состояние, при котором функциональность сердца нарушается таким образом, что орган не справляется с поставкой достаточного количества крови и кислорода в органы тела при нагрузке. Иногда нарушение деятельности сердца происходит и в состоянии покоя. Это не означает, что сердечная мышца перестанет работать, но ей становится трудно удовлетворять потребности организма человека. Вызывается медицинская проблема декомпенсированным нарушением функции миокарда.
Сердечная недостаточность (СН) может быть как клиническим синдромом, так и следствием многих заболеваний.
Классификация
Основная классификация подразделяет сердечную недостаточность на острую и хроническую формы.
Острая сердечная недостаточность проявляется нарушением работы сердечной мышцы со значительным снижением циркулирующего объема крови. Острая сердечная недостаточность часто связана с травмами, действием токсинов, болезнями сердца и без лечения быстро может привести к смерти.
Хроническая сердечная недостаточность развивается достаточно долго и характеризуется наличием определенного набора симптомов:
- появление одышки;
- быстрая утомляемость;
- минимизируется физическая активность;
- отеки;
- возникает хроническая усталость.
Все проявления ХНС напрямую связаны с неадекватной перфузией органов и тканей в покое или при нагрузке и с задержкой/ накоплением жидкости в тканях организма.
Клинические стадии хронической сердечной недостаточности:
- I стадия (СН-I или НК-I): в состоянии покоя нарушения гемодинамики отсутствуют и проявляются только при физической нагрузке.
- II стадия:
– стадия IIА (СН-IIА или НК-IIА) – нарушения гемодинамики в виде застоя в одном круге кровообращения (малом или большом), которые сохраняются в состоянии покоя;
– стадия IIБ (СН-IIБ или НК-IIБ) – выраженные нарушения гемодинамики в виде застоя в обоих кругах кровообращения, которые сохраняются в состоянии покоя. - III стадия (СН-III или НК-III): выраженные нарушения гемодинамики с венозным застоем в обоих кругах кровообращения, перфузионными и метаболическими расстройствами организма (асцит, гидроторакс, анасарка).
Виды заболевания по локализации наибольшего поражения:
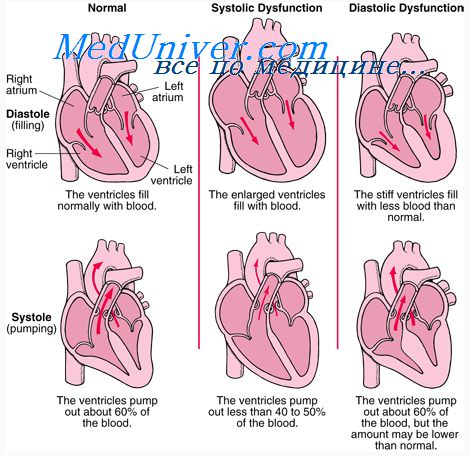
- Левожелудочковая (систолическая) сердечная недостаточность: характеризуется снижением способности левого желудочка сокращаться и снабжать достаточным количеством крови органы тела. Пациент может страдать от затруднения дыхания, усталости и слабости.
- Правожелудочковая сердечная недостаточность: характеризуется снижением способности правого желудочка сокращаться и доставлять венозную кровь в легкие. Появляются отеки ног.
Функциональные классы СН по степени тяжести (по шкале Killip):
- I (нет признаков СН при обычной активности);
- II (слабо выраженная СН, пациент чувствует себя комфортно в покое и при незначительных физических нагрузках, мало хрипов);
- III (более выраженная СН, пациент чувствует себя комфортно только в состоянии покоя, больше хрипов);
- IV (кардиогенный шок, систолическое артериальное давление ниже 90 мм рт. ст, любая активность приводит к обострению симптомов).
Также, используется классификация, которая подразделяет СН на:
- сердечную недостаточность с уменьшенной фракцией выброса (систолическая СН);
- сердечную недостаточность с сохраненной фракцией выброса (диастолическая СН).
Этиология заболевания
Ухудшать работу сердца и приводить к развитию сердечной недостаточности могут как кардиальные, так и системные факторы.
Основные причины сердечной недостаточности
Сердечный тип факторов:
- Миокардиальное повреждение – инфаркт миокарда, миокардит, кардиомиопатия, воздействие некоторых лекарств, применяемых в химиотерапии.
- Клапанные пороки – аортальный стеноз, митральная регургитация.
- Аритмии – брадиаритмии, тахиаритмии.
- Нарушение проводимости – АВ-блокады, блокады левой ножки пучка Гиса.
- Снижение доступности энергетического субстрата (например, свободных жирных кислот или глюкозы) – ишемия.
- Инфильтративные или матричные нарушения – амилоидоз, хронический фиброз, гемохроматоз.
Системный тип факторов:
- Расстройства, которые увеличивают сердечный выброс – анемия, гипертиреоз, болезнь Педжета.
- Расстройства, которые увеличивают постнагрузку – аортальный стеноз, артериальная гипертензия.
Факторы риска
Разберем медицинские проблемы, провоцирующие развитие сердечной недостаточности подробнее:
- Инфаркт миокарда. Блокируется одна из коронарных артерий, которая снабжает кровью саму сердечную мышцу. Миокард требует больших усилий для функционирования, что может привести к началу заболевания.
- Повышенное кровяное давление. Вызывает значительную нагрузку на сердечную мышцу и ухудшает ее способность к сокращению.
- Заболевания клапанов сердца. Из-за их дисфункции сердце должно работать больше, что может приводит проявлению болезни.
- Острое воспаление сердечной мышцы может вызвать снижение сердечной функции и расширение желудочков.
- Врожденные пороки сердца приводят к значительным нагрузкам на миокард.
- Болезнь легких. Концентрация кислорода в крови может быть низкой, и сердце будет вынуждено работать больше.
- Потребление алкоголя/ наркотиков. Вызывает сердечные приступы.
Весь перечисленный список причин сердечной недостаточности может вызвать любую форму заболевания.
Патофизиология
При СН сердце не может обеспечить ткани достаточным для метаболизма количеством крови, что приводит к повышению легочного или системного венозного давления, которые, в свою очередь, могут привести к полнокровию в периферических органах. Такое состояние может возникать при нарушениях как систолической, так и диастолической функции сердца (чаще – обеих).
Несмотря на то, что первичной патологией, чаще всего, является изменение функции кардиомиоцитов, присутствует также нарушение синтеза и распада коллагена экстрацеллюлярного матрикса в миокарде. Дефекты строения сердца, нарушения ритма, высокая метаболическая потребность, возрастные изменения, нейрогуморальный ответ организма на стресс – также могут стать причиной СН.
Все признаки сердечной недостаточности вызваны снижением работы сердца, а именно его насосной функции. Неэффективность работы сердца приводит к цепной реакции, при которой каждый механизм компенсации создает дальнейшее ухудшение в долгосрочной перспективе. Снижение сердечного выброса само по себе постепенно приводит к изменению структуры сердечной мышцы. Излечение зависит от степени запущенности заболевания и вида сердечной недостаточности.
Также, стоит учитывать, что СН может привести к прогрессирующей почечной дисфункции.
Симптомы
На ранних стадиях болезни пациент ничего не чувствует, но, поскольку проблема становится более серьезной, пациент может страдать от различных симптомов.
Симптомы сердечной недостаточности, возникающие в результате накопления жидкости:
- Одышка. По мере того как заболевание ухудшается, одышка также может появляться в положении покоя и ухудшаться при положении лежа на спине.
- Сухой кашель/ хрипы. Результат накопления жидкости в легких.
- Увеличение веса. Жидкость не выводится из тканей.
- Водянка. Отек сначала появляется на ступнях, а затем на лодыжках и икрах ног. Живот может также опухать.
Симптомы сердечной недостаточности, возникающие в результате снижения кровоснабжения органов тела:
- усталость/ истощение;
- нарушения сна;
- головокружение;
- нарушения сердцебиения.
Другие симптомы сердечной недостаточности: потеря аппетита, частое мочеиспускание ночью, депрессия и беспокойство.
Основным проявлением сердечной недостаточности является накопление жидкости в организме. Это является проявлением как прогрессирования заболевания, так и неспособности сердца справляться с увеличенным объемом крови. В результате: избыток жидкости накапливается в венах и органах тела.
Осложнения
У сердечной недостаточности осложнения являются основным фактором смертности. Среди них:
- Нарушение функции почек
- Аритмии различных видов
- Развитие стенокардии
- Кардиогенный шок
- Проблемы с печенью
- Отек легких
- Цианоз
- Асцит
- Повышение свертываемости крови
- Апноэ во сне и т.п.
Способы диагностики
Диагностика сердечной недостаточности базируется на клинических признаках заболевания. При подозрении на сердечную недостаточность необходимо провести:
- общий анализ мочи и общий анализ крови;
- биохимический анализ крови;
- электрокардиографию и ЭхоКГ, которые являются основными методами проведения инструментальной диагностики при СН.
При возникновении проблем с легкими пульмонолог, терапевт или семейный врач должен отправить больного на рентген.
При своевременной диагностике сердечной недостаточности шансы на улучшение состояния значительно возрастают.
Лечение сердечной недостаточности
Целью медикаментозного лечения сердечной недостаточности является продление жизни и улучшение качества жизни пациента.
Лекарственные средства при сердечной недостаточности – первая помощь:
- Диуретики. Устраняют лишнюю жидкость. Доза мочегонного средства может варьироваться в зависимости от потребностей пациента.
- Препараты, снижающие частоту ударов сердца. Это необходимо для нормализации работы органа.
- Ингибиторы АПФ: действуют как сосудорасширяющие средства, понижая давление и, следовательно, улучшая работу сердца.
- Бета-блокаторы уменьшают частоту сердечных сокращений, понижают давление и, в конечном итоге, позитивно влияют на работу сердца.
При сердечной недостаточности лечение подразумевает и хирургические методы. Пациента могут спасти дефибрилляторы и кардиостимуляторы.
Неотложная помощь часто требуется человеку с одышкой, сильной гипертонией, аритмией и другими симптомами.
Своевременное направление в стационар спасет жизнь.
Контроль излеченности
Хроническая форма болезни подразумевает постоянное диспансерное наблюдение больного. 1 раз в 6 месяцев терапевт должен обследовать пациентов с заболеваниями, вызывающими сердечную недостаточность.
Профилактика сердечной недостаточности
Здоровые люди могут избежать сердечных заболеваний и, следовательно, сердечной недостаточности, благодаря ряду изменений в образе жизни. Нужно:
- придерживаться сбалансированной и здоровой диеты;
- отказаться от курения и употребления спиртного;
- снизить массу тела (при избыточном весе);
- проводить регулярные физические упражнения длительностью 30 минут;
- придерживаться принципов ЗОЖ;
- проводить больше времени на свежем воздухе;
- своевременно обращаться за медицинской помощью.
Советы и рекомендации
Люди с возникшей сердечной недостаточностью могут избежать ухудшения своего состояния, если:
- обеспечат минимальное потребление соли: избыточное потребление соли приводит к задержке жидкости и повышению значений артериального давления;
- исключат употребление алкогольных напитков;
- увеличат время отдыха;
- будут принимать лекарства регулярно в соответствии с указаниями врача;
- ограничат потребление жидкости до 1,5 литра в день.
Важно помнить, что сердечная недостаточность является излечимым заболеванием. Понимание природы болезни, информированность и изменение образа существования позволят пациенту вести активную и полноценную жизнь. Эффективное лечение станет возможным благодаря сотрудничеству и выполнению всех предписаний лечащей команды.
Какой врач лечит сердечную недостаточность?
Обнаружение семейным врачом признаков сердечной недостаточности может произойти при наблюдении за болезнями, предшествующими развитию данной патологии. Основным специалистом, который занимается лечением сердечной недостаточности станет кардиолог. Но, наличие некоторых клинических проявлений вызывает необходимость в участии и других узких специалистов. Комплексная работа гастроэнтеролога, нефролога, невролога, физиотерапевта и кардиохирурга существенно увеличат шансы пациента на благоприятный исход.
Врачи
Грамотно подобранное лечение сердечной недостаточности в г. Киев в подразделениях МЕДИКОМ на Оболони и Печерске даст вам высокие шансы на лучшее самочувствие и возвращение здоровья. Помните: своевременное обращение за квалифицированной помощью – залог успеха!

Алексеенко Елена Ивановна
Зав. терапевтическим отделением на Печерске, врач-кардиолог высшей категории

Беличенко Елена Александровна
Кардиолог ІІ категории, детский кардиоревматолог, врач ультразвуковой диагностики

Гершкович Игорь Викторович
Врач-кардиолог, реаниматолог, терапевт высшей категории, кандидат медицинских наук

Голод Андрей Григорьевич
Врач-кардиолог высшей категории, врач-терапевт, к.м.н.

Еременко Светлана Николаевна
Детский врач-кардиоревматолог высшей категории

Касьяненко Татьяна Владимировна
Врач-кардиолог высшей категории, врач функциональной диагностики

Лурина Наталья Анатольевна
Врач-кардиолог высшей категории, врач-ревматолог высшей категории

Папуша Ирина Андреевна
Врач-кардиолог ІІ категории, терапевт высшей категории

Рудковская Наталья Николаевна
Заведующая терапевтическим отделением стационара, врач-терапевт, кардиолог первой категории

Смирнов Алексей Витальевич
Врач-кардиолог высшей категории

Собко Елена Юрьевна
Врач функциональной диагностики высшей категории

Тишко Лариса Антоновна
Детский врач-кардиоревматолог высшей категории
Источник
Механизмы развития застойной сердечной недостаточности – патофизиология
Синдром сердечной недостаточности схематически можно разделить на три фазы: повреждение желудочка, ремоделирование желудочка и ремоделирование периферической сосудистой системы. Повреждение желудочка и утрата миоцитов происходят либо внезапно, либо в течение длительного времени.
Гипертензия или порок клапанов сердца ведут к постепенной утрате миокардиальных клеток вследствие перегрузки желудочка, тогда как при инфаркте миокарда или остром миокардите миоциты погибают очень быстро. Утраченные миоциты (сегментарно при инфаркте миокарда или диффузно при кардиомиопатии) замещаются фиброзной тканью.
Даже после завершения процесса повреждения дальнейшая потеря миоцитов может происходить вследствие апоптоза, программированной гибели клеток. В результате нагрузка падает на сохранившиеся миоциты, что приводит ко вторичной перегрузке. Естественной адаптационной реакцией сердца на избыточную нагрузку является гипертрофия с последующей дилатацией желудочка. Этот процесс получил название ремоделирование (перестройка) желудочка.
Процесс ремоделирования желудочка связан с гемодинамической компенсацией утраченных клеток миокарда. Дополнительная циркуляторная компенсация происходит за счет активации нейрогуморальных систем — симпатической нервной системы, в которой высвобождается норадреналин, и ренин-ангиотензиновой системы.
Повышается также количество высвобождаемого антидиуретического гормона. Нейрогуморальная активация вызывает периферическую вазоконстрикцию, которая способствует перераспределению сниженного кровотока к жизненно важным органам, задержке соли и воды, обеспечивая тем самым функционирование дилатированного сердца в более оптимальном интервале кривой Старлинга.
В дополнение к этому подавляется активность контррегуляторного гормона — предсердного натрийуретического пептида, вызывающего в норме диурез и вазодилатацию, вероятно, вследствие изменений на рецепторном уровне.
В результате ремоделирования желудочка и нейрогуморальной активации у многих пациентов возникает бессимптомная фаза заболевания, продолжительность которой сильно варьируется и может измеряться годами. Эта фаза относится к периоду бессимптомной дисфункции ЛЖ. Состояние большинства пациентов длительное время остается стабильным при несколько сниженной сердечной функции. Периодически у них возникают эпизоды декомпенсации, характеризующиеся застойными явлениями в легких, после которых их состояние стабилизируется на новом, более низком уровне.
Часто не удается установить причину прогрессивного снижения клинического статуса, поскольку декомпенсация нередко развивается и при отсутствии измеряемых параметров ухудшения функции левого желудочка.
Вазоконстрикция и задержка жидкости обеспечивают на короткое время необходимую гемодинамическую компенсацию в условиях сниженного сердечного выброса, но длительная активация этих систем в конечном итоге пагубна. Повышение системного сосудистого сопротивления приводит к еще большему возрастанию нагрузки на уже пораженное сердце, а задержка жидкости сопровождается симптомами легочного и периферического застоя.
Дезадаптивная природа нейрогуморальной активации ведет к возрастанию нагрузки на сердце с последующей дилатацией желудочков и возможным повреждением сохранившихся миоцитов. Это усугубляет нарушения тканевого кровотока и может вызвать дальнейшую активацию нейрогуморальных систем и прогрессирующее ухудшение клинического течения заболевания.
Симптомы сердечной недостаточности возникают, когда гемодинамической компенсации вледствие вентрикулярного ремоделирования и нейрогуморальной активации оказывается уже недостаточно. Появление симптомов связано с изменениями в гладкой мускулатуре периферических сосудов и скелетной мускулатуре, которые обозначают термином периферическое ремоделирование.
Способность периферических сосудов к расширению исчерпывается, а скелетные мышцы теряют способность осуществлять эффективный окислительный метаболизм. Эти периферические изменения вызывают преждевременную усталость мышц при напряжении и становятся причиной развития непереносимости физической нагрузки, классического симптома сердечной недостаточности. Лечение застойной сердечной недостаточности направлено на устранение первичного этиологического фактора (когда это возможно), подавление неблагоприятных эффектов со стороны компенсаторных систем и предупреждение дезадаптивных периферических изменений.
– Также рекомендуем “Диагностика застойной сердечной недостаточности – сбор анамнеза, обследование”
Оглавление темы “Сердечная недостаточность”:
- Что такое застойная сердечная недостаточность? Причины
- Механизмы развития застойной сердечной недостаточности – патофизиология
- Диагностика застойной сердечной недостаточности – сбор анамнеза, обследование
- Неотложная помощь при острой сердечной недостаточности – лечение
- Лечение хронической систолической сердечной недостаточности – мочегонные средства
- Вазодилататоры при хронической систолической сердечной недостаточности
- Инотропные средства при хронической систолической сердечной недостаточности
Источник
