Пароксизмальная тахикардия при инфаркте миокарда
Оглавление темы “Аритмии при инфаркте миокарда.”:
- Классификация аритмий при инфаркте миокарда
- Фибрилляция желудочков (ФЖ) при инфаркте миокарда
- Желудочковая тахикардия (ЖТ) при инфаркте миокарда
- Фибрилляция предсердий (ФП) при инфаркте миокарда
- Брадикардия при инфаркте миокарда
- Атриовентрикулярная блокада при инфаркте миокарда
Желудочковая тахикардия (ЖТ) при инфаркте миокарда
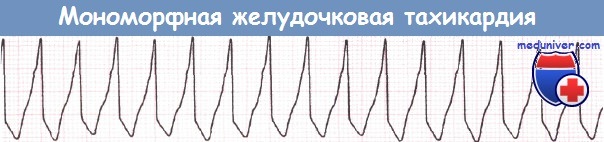
Желудочковая тахикардия (ЖТ) может прекращаться самостоятельно или быть устойчивой. Желудочковая тахикардия (ЖТ) может инициироваться как желудочковой экстрасистолой типа «R на Т», так и более поздней желудочковой экстрасистолой. Желудочковая тахикардия (ЖТ) бывает мономорфной или полиморфной.
Иногда желудочковая тахикардия (ЖТ) приводит к развитию шока или остановке кровообращения. С другой стороны, желудочковая тахикардия (ЖТ) может сопровождаться лишь минимальными симптомами или протекать бессимптомно. У больного с ИМ тахикардия с правильным ритмом и широкими желудочковыми комплексами обычно является желудочковой даже при отсутствии нарушений гемодинамики.
Неустойчивая желудочковая тахикардия (ЖТ) в первые 24 часа ИМ встречается очень часто. Лечения требует только устойчивая ЖТ. При наличии картины остановки кровообращения или шока требуется немедленная синхронизированная кардиоверсия. В других случаях возможно внутривенное введение лидокаина. При его неэффективности препаратами второй линии являются соталол и амиодарон.
Если аритмию не удается купировать с помощью препаратов второй линии, то может потребоваться кардиоверсия. При рецидивирующей желудочковой тахикардии (ЖТ) эффективной может оказаться стимуляция желудочков с частотой, превышающей ритм тахикардии.
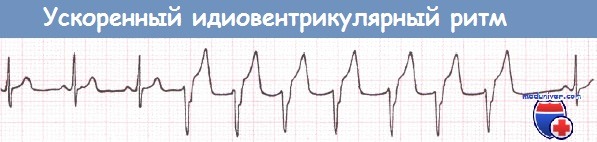
Реперфузионные аритмии. Реперфузия окклюзированной коронарной артерии, достигаемая с помощью тромболизиса или баллонной ангиопластики, может привести к возникновению реперфузионных аритмий: ФЖ, ускоренного идиовентрикулярного ритма или ЖТ.
Ускоренный идиовентрикулярный ритм – форма нарушения ритма сердца обозначается также другим термином – «медленная ЖТ». ЧСС в этом случае составляет менее 100 уд./мин. Данный ритм является «доброкачественным» и специального лечения не требует.

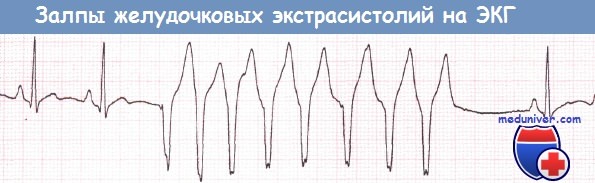
Залп желудочковых эктопических сокращений
Залп желудочковых эктопических сокращений
Значение желудочковых аритмий для отдаленного прогноза инфаркта миокарда
Вероятность рецидивирования фибрилляции желудочков (ФЖ) или желудочковой тахикардии (ЖТ), наблюдавшихся в первые 24 часа после начала ИМ, невелика. Результаты большинства исследований указывают на то, что желудочковые нарушения ритма, развившиеся в раннем периоде заболевания, не связаны со степенью повреждения миокарда и не значимы для отдаленного прогноза. Но по некоторым данным, ранняя первичная ФЖ все же ассоциирована с плохим прогнозом и может служить косвенным признаком обширности инфаркта.
В отличие от «ранних» аритмий, желудочковая тахикардия (ЖТ) или фибрилляция желудочков (ФЖ), возникающие после 24-48 ч от начала ИМ, могут повториться через несколько дней, недель или даже месяцев. В таких случаях должна быть назначена постоянная длительная терапия соталолом или амиодароном.
Исследование с проведением имплантации автоматических дефибрилляторов в течение 6 нед. после перенесенного ИМ, приведшего к уменьшению ФВ ЛЖ до уровня <35%, снижения смертности не обнаружило. Следовательно, вопрос об имплантации такого устройства следует рассматривать по прошествии этого периода.
У большинства пациентов с «поздними» аритмиями функция ЛЖ резко снижена, поэтому такие больные нуждаются в назначении ингибиторов ангиотензинпревращающего фермента и БАБ.
Чем больше повреждение миокарда, тем хуже прогноз. Частота возникновения «поздних» желудочковых аритмий связана с размерами инфаркта. Однако желудочковые аритмии являются также и независимым прогностическим признаком. Другими словами, пациент с обширным поражением миокарда и «поздними» желудочковыми аритмиями имеет более серьезный прогноз, чем другой пациент с таким же объемом поражения сердечной мышцы, но без нарушений ритма сердца.
Показано, что частая желудочковая экстрасистолия, наблюдающаяся на момент выписки больного из стационара, является косвенным признаком обширности перенесенного инфаркта и, следовательно, плохого прогноза, однако не служит маркером повышенного риска аритмической смерти.
Нет доказательств того, что подавление желудочковой экстрасистолии или неустойчивой желудочковой тахикардии (ЖТ) улучшает прогноз. В ряде исследований показано, что антиаритмические препараты I класса на самом деле ухудшают прогноз.
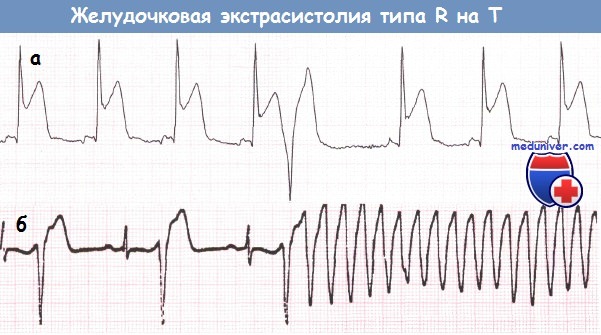
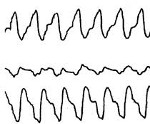
а – Желудочковая экстрасистола типа «R на Т».
б – Третья по счету желудочковая экстрасистола типа «R на Т» инициирует желудочковую тахикардию (ЖТ).
– Также рекомендуем “Фибрилляция предсердий (ФП) при инфаркте миокарда”
Источник
Пароксизмальная тахикардия – вид аритмии, характеризующийся приступами сердцебиения (пароксизмами) с частотой сердечных сокращений от 140 до 220 и более в минуту, возникающих под влиянием эктопических импульсов, которые приводят к замещению нормального синусового ритма. Пароксизмы тахикардии имеют внезапное начало и окончание, различную продолжительность и, как правило, сохраненный регулярный ритм. Эктопические импульсы могут генерироваться в предсердиях, атриовентрикулярном соединении или желудочках.
Общие сведения
Пароксизмальная тахикардия – вид аритмии, характеризующийся приступами сердцебиения (пароксизмами) с частотой сердечных сокращений от 140 до 220 и более в минуту, возникающих под влиянием эктопических импульсов, которые приводят к замещению нормального синусового ритма. Пароксизмы тахикардии имеют внезапное начало и окончание, различную продолжительность и, как правило, сохраненный регулярный ритм. Эктопические импульсы могут генерироваться в предсердиях, атриовентрикулярном соединении или желудочках.
Пароксизмальная тахикардия этиологически и патогенетически сходна с экстрасистолией, и несколько экстрасистол, следующих подряд, расцениваются как непродолжительный пароксизм тахикардии. При пароксизмальной тахикардии сердце работает неэкономно, кровообращение осуществляется неэффективно, поэтому пароксизмы тахикардии, развивающиеся на фоне кардиопатологии, приводят к недостаточности кровообращения. Пароксизмальная тахикардия в различных формах выявляется у 20-30% пациентов при длительном ЭКГ-мониторировании.
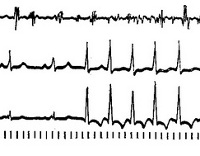
Пароксизмальная тахикардия
Классификация пароксизмальной тахикардии
По месту локализации патологических импульсов выделяют предсердную, предсердно-желудочковую (атриовентрикулярную) и желудочковую формы пароксизмальной тахикардии. Предсердная и предсердно-желудочковая пароксизмальные тахикардии объединяются в наджелудочковую (суправентрикулярную) форму.
По характеру течения встречаются острая (пароксизмальная), постоянно возвратная (хроническая) и непрерывно рецидивирующая формы пароксизмальной тахикардии. Течение непрерывно рецидивирующей формы может длиться годами, вызывая аритмогенную дилатационную кардиомиопатию и недостаточность кровообращения. По механизму развития различаются реципрокная (связанная с механизмом re-entry в синусовом узле), эктопическая (или очаговая), многофокусная (или многоочаговая) формы наджелудочковой пароксизмальной тахикардии.
В основе механизма развития пароксизмальной тахикардии в большинстве случаев лежит повторный вход импульса и круговая циркуляция возбуждения (реципрокный механизм re-entry). Реже пароксизм тахикардии развивается в результате наличия эктопического очага аномального автоматизма или очага постдеполяризационной триггерной активности. Вне зависимости от механизма возникновения пароксизмальной тахикардии всегда предшествует развитие экстрасистолии.
Причины пароксизмальной тахикардии
По этиологическим факторам пароксизмальная тахикардия сходна с экстрасистолией, при этом суправентрикулярная форма обычно вызывается повышением активации симпатического отдела нервной системы, а желудочковая – воспалительными, некротическими, дистрофическими или склеротическими поражениями сердечной мышцы.
При желудочковой форме пароксизмальной тахикардии очаг возникновения эктопического возбуждения располагается в желудочковых отделах проводящей системы — пучке Гиса, его ножках, а также волокнах Пуркинье. Развитие желудочковой тахикардии чаще отмечается у мужчин пожилого возраста при ИБС, инфарктах миокарда, миокардитах, гипертонической болезни, пороках сердца.
Важной предпосылкой развития пароксизмальной тахикардии служит наличие дополнительных путей проведения импульса в миокарде врожденного характера (пучка Кента между желудочками и предсердиями, обходящего атриовентрикулярный узел; волокон Махейма между желудочками и атриовентрикулярным узлом) или возникших в результате поражений миокарда (миокардита, инфаркта, кардиомиопатии). Дополнительные пути проведения импульса вызывают патологическую циркуляцию возбуждения по миокарду.
В некоторых случаях в атриовентрикулярном узле развивается, так называемая, продольная диссоциация, приводящая к нескоординированному функционированию волокон атриовентрикулярного соединения. При явлении продольной диссоциации часть волокон проводящей системы функционирует без отклонений, другая, напротив, проводит возбуждение в противоположном (ретроградном) направлении и служит основой для круговой циркуляции импульсов из предсердий в желудочки и затем по ретроградным волокнам обратно в предсердия.
В детском и подростковом возрасте иногда встречается идиопатическая (эссенциальная) пароксизмальная тахикардия, причину которой не удается достоверно установить. В основе нейрогенных форм пароксизмальной тахикардии лежит влияние психоэмоциональных факторов и повышенной симпатоадреналовой активности на развитие эктопических пароксизмов.
Симптомы пароксизмальной тахикардии
Пароксизм тахикардии всегда имеет внезапное отчетливое начало и такое же окончание, при этом его продолжительность может варьировать от нескольких суток до нескольких секунд.
Начало пароксизма пациент ощущает как толчок в области сердца, переходящий в усиленное сердцебиение. Частота сердечных сокращений во время пароксизма достигает 140-220 и более в минуту при сохраненном правильном ритме. Приступ пароксизмальной тахикардии может сопровождаться головокружением, шумом в голове, чувством сжимания сердца. Реже отмечается преходящая очаговая неврологическая симптоматика – афазия, гемипарезы. Течение пароксизма наджелудочковой тахикардии может протекать с явлениями вегетативной дисфункции: потливостью, тошнотой, метеоризмом, легким субфебрилитетом. По окончании приступа на протяжении нескольких часов отмечается полиурия с выделением большого количества светлой мочи низкой плотности (1,001-1,003).
Затянувшееся течение пароксизма тахикардии может вызывать падение артериального давления, развитие слабости и обмороков. Переносимость пароксизмальной тахикардии хуже у пациентов с кардиопатологией. Желудочковая тахикардия обычно развивается на фоне заболеваний сердца и имеет более серьезный прогноз.
Осложнения пароксизмальной тахикардии
При желудочковой форме пароксизмальной тахикардии с частотой ритма более 180 уд. в минуту может развиться мерцание желудочков. Длительный пароксизм может приводить к тяжелым осложнениям: острой сердечной недостаточности (кардиогенному шоку и отеку легких). Снижение величины сердечного выброса во время пароксизма тахикардии вызывает уменьшение коронарного кровоснабжения и ишемию сердечной мышцы (стенокардию или инфаркт миокарда). Течение пароксизмальной тахикардии приводит к прогрессированию хронической сердечной недостаточности.
Диагностика пароксизмальной тахикардии
Пароксизмальная тахикардия может быть диагностирована по типичности приступа с внезапным началом и окончанием, а также данным исследования частоты сердечных сокращений. Суправентрикулярная и желудочковая формы тахикардии различаются по степени учащения ритма. При желудочковой форме тахикардии ЧСС обычно не превышает 180 уд. в минуту, а пробы с возбуждением блуждающего нерва дают отрицательные результаты, тогда как при суправентрикулярной тахикардии ЧСС достигает 220-250 уд. в минуту, и пароксизм купируется с помощью вагусного маневра.
При регистрации ЭКГ во время приступа определяются характерные изменения формы и полярности зубца Р, а также его расположения относительно желудочкового комплекса QRS, позволяющие различить форму пароксизмальной тахикардии. Для предсердной формы типично расположение зубца Р (положительного или отрицательного) перед комплексом QRS. При пароксизме, исходящем из предсердно-желудочкового соединения, регистрируется отрицательный зубец Р, расположенный позади комплекса QRS или сливающийся с ним. Для желудочковой формы характерна деформация и расширение комплекса QRS, напоминающего желудочковые экстрасистолы; может регистрироваться обычный, неизмененный зубец Р.
Если пароксизм тахикардии не удается зафиксировать при электрокардиографии, прибегают к проведению суточного мониторирования ЭКГ, регистрирующего короткие эпизоды пароксизмальной тахикардии (от 3 до 5 желудочковых комплексов), субъективно не ощущаемые пациентами. В ряде случаев при пароксизмальной тахикардии проводится запись эндокардиальной электрокардиограммы путем внутрисердечного введения электродов. Для исключения органической патологии проводят УЗИ сердца, МРТ или МСКТ сердца.
Лечение пароксизмальной тахикардии
Вопрос о тактике лечения пациентов с пароксизмальной тахикардией решается с учетом формы аритмии (предсердной, атриовентрикулярной, желудочковой), ее этиологии, частоты и длительности приступов, наличия или отсутствия осложнений во время пароксизмов (сердечной или сердечно-сосудистой недостаточности).
Большинство случаев желудочковой пароксизмальной тахикардии требуют экстренной госпитализации. Исключение составляют идиопатические варианты с доброкачественным течением и возможностью быстрого купирования путем введения определенного антиаритмического препарата. При пароксизме суправентрикулярной тахикардии пациентов госпитализируют в отделение кардиологии в случае развития острой сердечной либо сердечно-сосудистой недостаточности.
Плановую госпитализацию пациентов с пароксизмальной тахикардией проводят при частых, > 2 раз в месяц, приступах тахикардии для проведения углубленного обследования, определения лечебной тактики и показаний к хирургическому лечению.
Возникновение приступа пароксизмальной тахикардии требует оказания неотложных мер на месте, а при первичном пароксизме или сопутствующей сердечной патологии необходим одновременный вызов скорой кардиологической службы.
Для купирования пароксизма тахикардии прибегают к проведению вагусных маневров – приемов, оказывающих механическое воздействие на блуждающий нерв. К вагусным маневрам относятся натуживание; проба Вальсальвы (попытка энергичного выдоха при закрытых носовой щели и ротовой полости); проба Ашнера (равномерное и умеренное надавливание на верхний внутренний угол глазного яблока); проба Чермака-Геринга (надавливание на область одного или обоих каротидных синусов в области сонной артерии); попытка вызвать рвотный рефлекс путем раздражения корня языка; обтирание холодной водой и др. С помощью вагусных маневров возможно купирование только приступов суправентрикулярных пароксизмов тахикардии, но не во всех случаях. Поэтому основным видом помощи при развившейся пароксизмальной тахикардии является введение препаратов противоаритмического действия.
В качестве оказания неотложной помощи показано внутривенное введение универсальных антиаритмиков, эффективных при любых формах пароксизмов: новокаинамида, пропранолоа (обзидана), аймалина (гилуритмала), хинидина, ритмодана (дизопирамида, ритмилека), этмозина, изоптина, кордарона. При длительных пароксизмах тахикардии, не купирующихся лекарственными средствами, прибегают к проведению электроимпульсной терапии.
В дальнейшем пациенты с пароксизмальной тахикардией подлежат амбулаторному наблюдению у кардиолога, определяющего объем и схему назначения антиаритмической терапии. Назначение противорецидивного антиаритмического лечения тахикардии определяется частотой и переносимостью приступов. Проведение постоянной противорецидивной терапии показано пациентам с пароксизмами тахикардии, возникающими 2 и более раз в месяц и требующими врачебной помощи для их купирования; при более редких, но затяжных пароксизмах, осложняющихся развитием острой левожелудочковой или сердечно-сосудистой недостаточности. У пациентов с частыми, короткими приступами наджелудочковой тахикардии, купирующимися самостоятельно или с помощью вагусных маневров, показания к противорецидивной терапии сомнительны.
Длительная противорецидивная терапия пароксизмальной тахикардии проводится противоаритмическими средствами (бисульфатом хинидина, дизопирамидом, морацизином, этацизином, амиодароном, верапамилом и др.), а также сердечными гликозидами (дигоксином, ланатозидом). Подбор препарата и дозировки осуществляется под электрокардиографическим контролем и контролем самочувствия пациента.
Применение β-адреноблокаторов для лечения пароксизмальной тахикардии позволяет снизить вероятность перехода желудочковой формы в мерцание желудочков. Наиболее эффективно использование β-адреноблокаторов совместно с противоаритмическими средствами, что позволяет снизить дозу каждого из препаратов без ущерба эффективности проводимой терапии. Предупреждение рецидивов суправентрикулярных пароксизмов тахикардии, уменьшение частоты, продолжительности и тяжести их течения достигается постоянным пероральным приемом сердечных гликозидов.
К хирургическому лечению прибегают при особо тяжелом течении пароксизмальной тахикардии и неэффективности противорецидивной терапии. В качестве хирургического пособия при пароксизмах тахикардии применяются деструкция (механическая, электрическая, лазерная, химическая, криогенная) дополнительных путей проведения импульса или эктопических очагов автоматизма, радиочастотная абляция (РЧА сердца), вживление электрокардиостимуляторов с запрограммированными режимами парной и “захватывающей” стимуляции либо имплантация электрических дефибрилляторов.
Прогноз при пароксизмальной тахикардии
Прогностическими критериями пароксизмальной тахикардии являются ее форма, этиология, длительность приступов, наличие или отсутствие осложнений, состояние сократительной способности миокарда (так как при тяжелых поражениях сердечной мышцы велик риск развития острой сердечно-сосудистой или сердечной недостаточности, фибрилляции желудочков).
Наиболее благоприятна по течению эссенциальная суправентрикулярная форма пароксизмальной тахикардии: большинство пациентов не утрачивают трудоспособности на протяжении многих лет, редко наблюдаются случаи полного спонтанного излечения. Течение суправентрикулярной тахикардии, обусловленной заболеваниями миокарда, во многом определяется темпами развития и эффективностью терапии основного заболевания.
Худший прогноз отмечается при желудочковой форме пароксизмальной тахикардии, развивающейся на фоне патологии миокарда (острого инфаркта, обширной преходящей ишемии, рецидивирующего миокардита, первичных кардиомиопатий, тяжелой миокардиодистрофии, обусловленной пороками сердца). Поражения миокарда способствуют трансформации пароксизмов тахикардии в мерцание желудочков.
При отсутствии осложнений выживаемость пациентов с желудочковой тахикардией составляет годы и даже десятилетия. Летальный исход при желудочковой форме пароксизмальной тахикардии, как правило, наступает у пациентов с сердечными пороками, а также больных, перенесших ранее внезапную клиническую смерть и реанимацию. Улучшает течение пароксизмальной тахикардии постоянная противорецидивная терапия и хирургическая коррекция ритма.
Профилактика пароксизмальной тахикардии
Меры профилактики эссенциальной формы пароксизмальной тахикардии, как и ее причины, неизвестны. Предупреждение развития пароксизмов тахикардии на фоне кардиопатологии требует профилактики, своевременной диагностики и терапии основного заболевания. При развившейся пароксизмальной тахикардии показано проведении вторичной профилактики: исключение провоцирующих факторов (психических и физических нагрузок, алкоголя, курения), прием седативных и антиаритмических противорецидивных препаратов, хирургическое лечение тахикардии.
Источник
