Отмирание мозга при инсульте
.jpg)
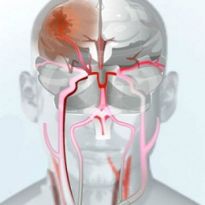
Инсульты, или острые нарушения мозгового кровообращения (ОНМК), стоят на втором месте в общем количестве летальных исходов. Чаще умирают только от инфаркта миокарда. Обширный инсульт поражает значительные участки мозга и имеет тяжелые последствия — пожизненную инвалидность или гибель больного. Ситуация усугубляется частыми рецидивами заболевания — повторный удар случается у 40 процентов переболевших.
Наиболее частыми предпосылками к заболеванию являются длительно протекающая гипертония и атеросклероз.
Классификация обширных инсультов
Массивные инсульты возникают, когда по разным причинам большой участок (или несколько участков) мозга остаются без кровоснабжения. Жизнеспособность обескровленных очагов сохраняется недолго, после чего следует их отмирание.
Основные виды острых мозговых нарушений
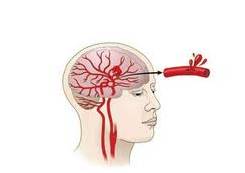
Обширный ишемический инсульт, или инфаркт мозга. Это самая распространенная форма, развивающаяся в 80% случаев. Наступает в результате сужения, тромбоза или эмболии одной из крупнейших артерий, питающей определенный участок мозга.
Обширный геморрагический инсульт, или внутричерепное кровоизлияние. Наиболее опасная категория мозговых нарушений, летальность при которой достигает 82%.
В месте разрыва сосуда образуется гематома (сгусток крови), сдавливающая мозг. Механическое воздействие на ткани запускает целый ряд патологических процессов: прекращение оттока венозной крови, развитие внутричерепного высокого давления и последующего отека мозга.
Характерные признаки
Некоторые симптомы могут появиться за недели и даже месяцы до заболевания.
Человека должны насторожить следующие явления:
- Беспричинные головные боли неясной локализации, сильные головокружения;
- Потемнение в глазах после резкого вставания;
- Эпизодические выпадения памяти;
- Внезапная дезориентация в пространстве.
Симптомы наступившего инсульта подразделяются на две условных категории:
- Общемозговые — интенсивная головная боль, тошнота, нарушение равновесия, головокружение, возбуждение или оглушение.
- Очаговые — параличи, ослабление мышц (парезы), слепота на один глаз, затрудненная речь, невозможность произвести целенаправленные движения.
При массивном инсульте часто отмечаются глазодвигательные расстройства: разный размер зрачков, отсутствие их реакции на свет, нетипичные движения глазных яблок, косоглазие. Также может возникнуть сильное напряжение разгибательных мышц.
При подозрении на мозговой удар проводят простой тест: человека просят улыбнуться или оскалить зубы, поднять вверх руки и что-нибудь сказать.
Если инсульт имел место, заметны такие нарушения:
- Уголки рта перекошены, язык повернут, половина рта провисает. Глазное веко с одной стороны не опускается. Это связано с параличом лицевых мышц.
- При поднятии рук одна из них самопроизвольно опускается. Человек не может пожать ладонь собеседника.
- Речь неразборчива, произношение затруднено.
Наличие этих признаков означает, что началось отмирание клеток мозга. Чем быстрее человека доставят в стационар, тем больше вероятность выздоровления.
Особенности левостороннего и правостороннего инсульта
Каждое полушарие мозга имеет свои функции. Левое контролирует речь и логическое мышление. Его клетки анализируют новую информацию. Правое полушарие отвечает за эмоциональную составляющую — чувства, переживания, творческие процессы, восприятие окружающего. Другими словами, в нем производится синтез обработанных сведений.
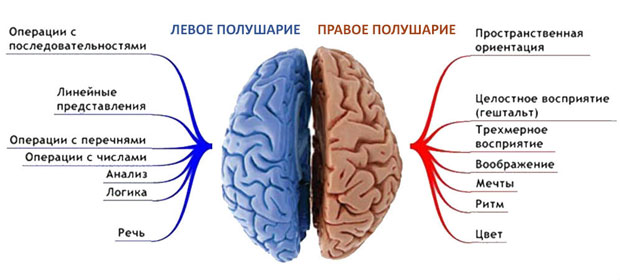
Инсульт левого полушария встречается немного чаще — в 57% случаев. Здесь надо упомянуть, что левостороннее кровоизлияние (или ишемия) приводит к параличу правой стороны тела, а правостороннее — к параличу левой стороны.
Поражение левого полушария вызывает также следующие отклонения:
- Неразборчивое произношение, непонимание обращенной к больному речи;
- Потеря речевой памяти;
- Нарушение артикуляции;
- Невозможность писать, читать, разговаривать. Ограничение общения приводит к тому, что больной замыкается, теряет интерес к жизни.
Речевые нарушения — яркий симптом ОНМК, поэтому больные быстрее обращаются к врачам. Вовремя начатое лечение значительно улучшают прогноз.
Если обширный инсульт головного мозга поразил правую сторону, признаки будут такими:
- Паралич ноги, руки, мышц лица с левой стороны тела;
- Искажение восприятия собственного тела. Больному кажется, что у него множество конечностей, или, что онемевшие руки и ноги ему не принадлежат;
- Нарушения памяти, вплоть до полной ее потери;
- Затруднения с пониманием чужой речи;
- Потеря ориентации в пространстве. Больной неправильно одевается, не может адекватно оценить скорость движения, величину предмета и расстояние до него;
- Депрессия, вялость, полное безразличие к окружающему миру.
У пациентов, переживших правополушарный удар, часто меняется отношение к жизни. Возникает хроническая подавленность, выраженная психическая пассивность.
Факторы риска
Большинство пациентов с инсультом имеют ишемические нарушения в мозгу, вызванные стенозом (сужением) питающих сосудов.
Ситуацию ухудшают следующие причины:
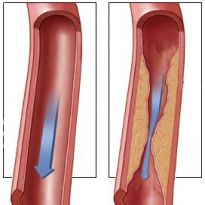
- Курение и злоупотребление спиртным;
- Артериальная гипертония;
- Сахарный диабет;
- Микроинсульты в анамнезе;
- Бессимптомный стеноз сонных артерий;
- Малоактивный образ жизни;
- Избыточный вес;
- Бесконтрольный прием некоторых препаратов, в частности, оральных контрацептивов. Если женщина к тому же курит и страдает гипертонией, риск мозгового удара возрастает многократно;
- Высокий уровень холестерина в составе крови;
- Негативный жизненный настрой, стрессы и нервные нагрузки, особенно для больных, уже перенесших один инсульт.
Каждый из названных факторов может вызвать недостаточность кровоснабжения мозга, но их совокупность намного увеличивает риск обширного инсульта.
Диагностика
Для постановки диагноза используется следующий алгоритм:
- Опрос пациента. Врач выясняет точное время начала заболевания, скорость развития симптомов, выявляет факторы риска — перенесенные сосудистые болезни, курение, атеросклероз, гипертонию.
- Оценка функций различных систем организма. Неврологические нарушения определяют по специальным балльным таблицам.
- Лабораторные пробы: общий анализ мочи и анализы крови — клинический, биохимический, коагулограмма.
- Инструментальная диагностика — компьютерная томография и магнито-резонансная томография головного мозга.
Важно отличить инсульт от других патологий с похожими симптомами: абсцессов и опухолей мозга, субдуральной гематомы, эпилептического приступа. Для этого проводят дифференциальную диагностику, используя томографические методы и электроэнцефалографию.
Лечение инсульта
.jpg)
Больного с ОНМК направляют в реанимационный блок или в неврологический стационар.
Если интенсивное лечение началось в первые 3-6 часов после выявления мозгового расстройства (т. н. «терапевтическое окно»), то есть шансы на полное восстановление здоровья. Тактика лечения инсультов разного вида отличается, поскольку преследует разные цели.
Терапия геморрагической формы
В первую очередь специалисты выясняют, требуется ли нейрохирургическое вмешательство. Показания к операции:
- Субарахноидальное кровоизлияние;
- Продолжающееся кровотечение;
- Разрыв аневризмы;
- Большое скопление крови в полости черепа.
Если такие патологии не диагностированы, проводится медикаментозное лечение. Оно направлено на поддержание дыхания, ритма сердца, водно-солевого баланса, предупреждение отека мозга и почечной недостаточности. Назначают кровоостанавливающие препараты, антиоксиданты, антиконвульсанты, витамин К.
Лечение ишемического инсульта
Первое, на что врачи направляют свои усилия — восстановление нарушенного кровотока. Для этого применяется оперативное вмешательство или консервативная терапия (медикаментозная). По возможности предпочтение отдается второму варианту.
После того, как больного вывели из тяжелого состояния, назначают экстренный тромболизис — внутривенное введение препаратов, растворяющих тромбы. Далее применяют антикоагулянты и дезагреганты, разжижающие кровь и длительно поддерживающие ее в таком состоянии. Для улучшения кровотока и обмена веществ в поврежденных нейронах назначают Цераксон, Пирацетам, Трентал.

Прием препаратов способствует восстановлению утраченных функций мозга. Одновременно проводятся реабилитационные мероприятия — массаж, лечебная физкультура, гимнастика, физиотерапевтические процедуры.
Последствия
Часть больных после ОНМК выздоравливают и возвращаются к обычной жизни, иногда с ограничениями в трудовой деятельности.
У других восстановление идет медленно, возможны такие нарушения:
- Парезы и параличи;
- Дефекты речи (афазия);
- Неполная или абсолютная слепота;
- Отеки ног;
- Шаткость при передвижении, плохая координация движений;
- Приступы эпилепсии;
- Приобретенная деменция, связанная с гибелью нейронов;
- Неспособность к повседневным делам и самообслуживанию.
Кроме указанных последствий мозгового удара, возможно развитие осложнений, угрожающих жизни.
Кома
Это стойкое расстройство ЦНС, возникающее в результате плохого кровоснабжения мозга. Одним из признаков надвигающегося ступора является высокая температура (следствие воспаления в мозгу или в других органах).
Сначала развивается “прекома” (спутанность сознания), далее процесс проходит 4 основных стадии:
- Оглушение — человек не ориентируется во времени и в окружающем мире;
- Глубокий сон — сопор;
- Потеря глазного рефлекса, нечувствительность к боли;
- Атония, утрата мышечных и разгибательных рефлексов.
Если больной очнулся в течение первых 6 часов (1-2 стадии комы), то у него есть шансы выжить.
При наступлении третьей стадии положение дел резко ухудшается. Ослабевают глоточный, сухожильный и корнеальный рефлексы, падает кровяное давление и температура тела, уряжается дыхание.
Возможны судороги, непроизвольные акты мочеиспускания и дефекации. Зрачки все время расширены (паралитический миоз).
В таком состоянии пациент может оставаться несколько месяцев. С каждым днем вероятность положительного исхода уменьшается. Большинство больных, долго находившихся в коме, обречены на вегетативное существование.
Восстановление
После обширного инсульта больному предстоит длительная, часто пожизненная реабилитация. Неврологический дефицит, возникший из-за гибели клеток мозга, восстановить невозможно. Однако организм приспосабливается к жизни за счет нейронов, оставшихся невредимыми. Это реально, если и сам больной, и его родственники активно заинтересованы в самостоятельном восстановлении.
Некоторые этапы реабилитации проводятся в условиях стационара и санатория, но ежедневный уход ложится на плечи близких людей. Рекомендуется обращаться к помощи логопедов, массажистов, мануальных терапевтов, специалистов в области иглорефлексотерапии.
В период адаптации больному проводятся такие процедуры:
- Воздействие низкочастотным магнитным полем;
- Электрофорез;
- Электрическая стимуляция переменным синусоидальным током;
- Озокеритотерапия.
Последствия обширного инсульта купируют с помощью медикаментозных средств:
- Инстенон, Танакан, Липамид — при ишемическом поражении;
- Глиатилин, Делецит, Актовегин — при геморрагическом инсульте;
- Сирдалуд, Меновазин — для восстановления мышечного тонуса;
- Триттико, Неурол, Коаксил — при депрессивных состояниях;
- Пирацетам, Ноотропил — при нарушениях памяти.
Большое значение придается лечебной физкультуре. С первых же дней после ОНМК следует восстанавливать двигательные функции конечностей. ЛФК решает и такие проблемы, как снижение мышечного тонуса, улучшение микроциркуляции крови, профилактика контрактуры суставов.
Чем тяжелее был инсульт, тем труднее проходит адаптация. Поэтому реабилитационные процедуры надо проводить каждый день. Это поможет восстановить жизненные функции и снизит риск новой инсультной атаки.
Несмотря на тяжесть состояния и очевидные прогнозы, нельзя опускать руки. Ресурсы головного мозга изучены недостаточно, и вполне возможно, что именно упорные занятия приведут к стойкому улучшению здоровья.
Мы настоятельно рекомендуем не заниматься самолечением, лучше обратитесь к своему лечащему доктору. Все материалы на сайте носят ознакомительный характер!
Источник
Стоимость курса реабилитации во многом зависит от видов, объема и форм восстановительных мероприятий.
Узнать расценки…
Для полного восстановления после инсульта крайне важно обеспечить профессиональный медицинский уход и поддержку.
Куда можно обратиться?
Инсульт головного мозга занимает второе, после инфаркта миокарда, место в структуре смертности населения России. Учитывая этот факт, инсульт относится к категории заболеваний, требующей обязательного проведения реабилитационных мероприятий – восстановительного лечения, которое является так же залогом от рецидива болезни.
Инсульт головного мозга, его типы и факторы риска
Инсульт является острым нарушением мозгового кровообращения, развивающимся стремительно – от нескольких минут до нескольких часов – и влечет за собой гибель нервных клеток от кислородного голодания.
В зависимости от причины инсульта, его разделяют на три типа: геморрагический, ишемический и субарахноидальный. Однако в медицинской статистике преобладает инсульт по ишемическому типу (70–85%), когда происходит сдавливание или закупорка сосудов в результате тромбоза, эмболии или других заболеваний сосудов, сердца или крови.
В отличие от ишемического инсульта, где имеет место сдавливание сосудов, при геморрагическом типе (20–25%) происходит их разрыв с последующим кровоизлиянием в мозг, под его оболочки или в желудочки. Реже всего (1–7%) встречается субарахноидальный инсульт, который имеет травматическую природу: по причине разрыва артериальной аневризмы или черепно-мозговой травмы. При нем происходит кровоизлияние в пространство между паутинной и мягкой оболочкой мозга.
Инсультом считают приступ, при котором неврологический дефицит (очаговый или общемозговой) длится более суток, этот период называют преходящими нарушениями кровоснабжения головного мозга. Состояние, при котором неврологические функции восстанавливаются в течение трех недель, обозначают малым инсультом.
Смертность при разных типах инсультов различается, и в среднем составляет:
- при ишемическом инсульте – не более 15%;
- при геморрагическом инсульте – не более 33%;
- при субарахноидальном кровоизлиянии – до 50%.
Уменьшить вероятность наступления инсульта можно, не забывая о факторах риска, которыми принято считать:
- возраст от 50 лет (необходим режим питания и сна);
- мужской пол;
- артериальная гипертензия (показано ведение «дневника артериального давления»);
- хронические заболевания сердца (своевременные обследования и хирургические операции);
- транзиторные ишемические атаки (считаются предвестниками инфарктов сердца и мозга);
- тип работы (например, с высокими нервными нагрузками);
- курение (влияет на артериальное давление);
- ожирение и повышенный холестерин;
- сахарный диабет;
- асимптомный стеноз сонных артерий;
- инсульт у прямых родственников.
В России к факторам риска можно добавить экстренную госпитализацию, которая не превышает 30% всех случаев инсульта, отсутствие должным образом оборудованных палат интенсивной терапии и невыполнение программ реабилитации.
Первичная диагностика инсульта и помощь
При первичном обследовании больного просят выполнить несколько действий:
- Вытянуть руки перед собой ладонями вверх с закрытыми глазами. Если одна из рук начинает неконтролируемо «уходить» вниз и вбок, это является признаком инсульта.
- Поднять обе руки над головой. Они должны подниматься равномерно на одинаковую высоту.
- Высунуть язык. Если он видоизменен (изогнут) и/или «заваливается» в сторону – это еще один признак инсульта.
- Выговорить одно несложное предложение. При инсульте часто появляются дефекты речи, ухудшается дикция и артикуляция.
- Улыбнуться. У больного, перенесшего инсульт, улыбка будет искажена, а уголки губ «смотреть» в разные стороны.
Если подозрения на инсульт подтвердятся, необходимо немедленно вызвать скорую помощь и сообщить врачам о замеченных симптомах, независимо от их исчезновения или усиления. Госпитализация нужна неотлагательно: в стационаре следует провести МРТ, транскраниальную допплерографию, МР-спектроскопию и другие виды исследований, которые подтвердят или опровергнут опасения.
Если признаки инсульта были обнаружены, после вызова бригады скорой медицинской помощи необходимо оказать первую помощь, которая заключается в нескольких действиях:
- поднять голову больного над уровнем тела на 30 градусов;
- ослабить стесняющую одежду: ремни, воротнички и т.д.;
- измерить давление;
- принять лекарство, нормализующее давление, из тех средств, которые уже использовались больным ранее;
- в случае отсутствия под рукой нужных препаратов, можно опустить ноги в таз с умеренно горячей водой;
- перевернуть больного на правый бок, (подложить под нижнюю челюсть лоток, если есть рвотные позывы).
После совершения всех действий рекомендуется заранее открыть входную дверь и ожидать приезда бригады скорой медицинской помощи. А после ее приезда и нежелания больного ехать или фельдшеров доставлять в стационар, настоять на немедленной госпитализации.
Симптомы и последствия инсульта
В результате отмирания нервных клеток мозга от кислородного голодания, при инсульте происходят неврологические нарушения, которые в зависимости от типа инсульта вначале могут повлечь за собой головокружение, слабость или потерю сознания, вплоть до развития состояния комы, а также испарину на лбу, пульсацию шейных артерий, резкий перепад давления, рвоту, сиплое противоестественное дыхание, редкий пульс, онемение конечностей, бледность, боли в голове и иногда в области сердца. Симптомы могут более или менее выраженными, в зависимости от локализации нарушения кровообращения и его обширности.
Инсульт может протекать в трех вариантах: благоприятном (сознание восстанавливается через несколько минут или часов), перемежающемся или прогрессирующем тяжелом (когда сознание возвращается только через трое суток или более). При благоприятном прогнозе лечения от инсульта со временем можно восстановить все нарушенные функции головного мозга, при перемежающемся варианте – восстановлению подлежит большая часть нарушений, хотя возможны повторный инсульт, присоединение дополнительных заболеваний: пневмонии, заболеваний сердца. Прогрессирующее протекание инсульта сопровождается нарастанием симптоматики и часто заканчивается летальным исходом.
Среди типичных для инсульта неврологических нарушений можно выделить частичный или полный паралич, дефекты речи или ее полная потеря, нарушения зрения, слуха, потеря памяти.
Последствий инсульта избежать невозможно, но можно создать условия для частичного или полного восстановления. Среди этих условий следует выделить:
- быструю и правильную диагностику;
- немедленную госпитализацию;
- обязательную реабилитацию.
Конечно, есть факторы, на которые человек повлиять не может, это сила и тип инсульта, место его локализации и обширность, за исключением, пожалуй, внимательного отношения к факторам риска и профилактических действий.
Реабилитация после инсульта
В России не более 20% больных, перенесших инсульт, поступают в реабилитационные центры и отделения. Остальные либо лечатся на дому, либо вообще не проходят программ активной реабилитации. При этом статистика показывает, что ранняя тридцатидневная летальность у больных после инсульта наступает в 43% случаев, если они лечились у себя дома, и 24% – если они проходили лечение в стационаре.
- педагогики;
- психотерапии;
- медикаментозной терапии;
- эрготерапии;
- речевой терапии;
- физиотерапии;
- кинезиотерапии;
- иглорефлексотерапии;
- мануальная терапия и массаж;
- гирудотерапии;
- диетологии и др.
Очень важно проведение активных реабилитационных программ в экологически чистых местах, где доступен свежий незагрязненный воздух. Ведь человеческий мозг потребляет до четверти всего вдыхаемого кислорода, а после инсульта – требования к качеству воздуха возрастают.
У людей, перенесших инсульт, часто наблюдаются такие нейрокогнитивные расстройства как внезапные изменения настроения или повышенная утомляемость. Все это требует проведения реабилитации в условиях, максимально приближенных к домашним, воспроизводящих не только бытовой уют и комфорт, но и обеспечивающих внимательное отношение со стороны всего обслуживающего и лечащего персонала.
Источник
