Острый трансмуральный инфаркт миокарда мкб 10
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Трансмуральный инфаркт миокарда.
Трансмуральный инфаркт миокарда
Описание
Трансмуральный инфаркт миокарда. Это наиболее тяжелая форма некроза сердечной мышцы, при которой поражаются все слои сердца. Это проявляется в виде сильного болевого синдрома, беспокойного поведения, лихорадки. Основным этиологическим фактором состояния является атеросклероз. Патология выявляется с помощью электрокардиографии, лабораторных анализов крови, контрастной ангиографии. Лечение включает методы консервативной терапии, но наиболее эффективным приоритетом является операция в виде коронарного стентирования, шунтирование, трансмиокардиальная лазерная реваскуляризация.
Дополнительные факты
Трансмуральный инфаркт миокарда является одной из наиболее серьезных и потенциально опасных для жизни патологий сердца и в течение многих лет остается основной причиной смерти пациентов с сердечно-сосудистыми заболеваниями. Госпитальная смертность достигает 10%, а в некоторых регионах России 15%. В течение года интенсивной терапии около 10% умирают. Половина пациентов с тяжелым некрозом сердца умирает в догоспитальном периоде. Мужчины в возрасте от 40 до 60 лет болеют чаще, чем женщины, максимальная заболеваемость наблюдается после 50 лет. Основную группу пациентов составляют сопутствующий сахарный диабет, гиперлипидемия и семейный анамнез.

Трансмуральный инфаркт миокарда
Причины
Подавляющее большинство случаев инфаркта миокарда являются результатом окклюзии основного ствола или ветви коронарной артерии. Процесс сопровождается значительным ухудшением кровоснабжения сердечной мышцы. По мере увеличения нагрузки на сердечную мышцу у нее начинается гипоксия, снижаются ее функции, что приводит к последующему некрозу. В рамках современной медицины существует несколько причин сужения просвета коронарных сосудов: Основной фактор развития сердечного приступа обнаружен у 95% людей, умерших от крупных очаговых процессов. Распространенным симптомом является высокий уровень липидов в крови. Перекрытие диаметра артерии более чем на 75% вызывает гибель ткани. Плавающие образования в кровотоке могут проникать в коронарные сосуды двумя способами: из левого желудочка, который образуется в результате фибрилляции предсердий и патологий клапанов, или с открытым овальным окном.
К факторам риска развития сердечного приступа относятся отягощенная наследственность (сердечно-сосудистые заболевания у ближайших родственников), возраст старше 50 лет, длительная история курения. Ожирение, недостаток физической активности может вызвать отложение липидов в стенках кровеносных сосудов. В группу риска входят пациенты с установленной гипертонией, сахарным диабетом, системными заболеваниями (особенно васкулитом).
Патогенез
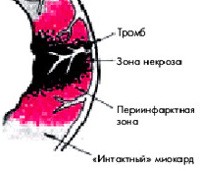
Трансмуральный инфаркт развивается из-за нарушения кровоснабжения сердечной мышцы. Адекватность коронарного кровотока потребностям миокарда определяется наполнением коронарных артерий, которое зависит от давления в аорте и сосудистого сопротивления, насыщения кислородом, которое варьируется в зависимости от нагрузки на сердце и частоты его сокращений, помимо состава сердца. Плазма и образующиеся элементы, которые изменяются при гипогидратации, анемии и токсическом отравлении. , Любой дисбаланс приводит сначала к ишемии, а затем к некрозу сердечных клеток.
Большой и очаговый характер патологии почти всегда отражается в сильной боли. Это связано с массивным повреждением сердечной мышцы, активацией большого количества болевых рецепторов, значительным снижением его функции. Огромный очаг некроза может вызвать попадание большого количества продуктов разложения (миоглобина, тропонинов) в кровоток с развитием системной воспалительной реакции – синдрома некротической резорбции.
Симптомы
Трансмуральный инфаркт миокарда обычно имеет ярко выраженную клиническую картину. Наиболее характерным симптомом является сильная боль, которая может распространяться на левую сторону тела – руку, шею, спину, челюсть. Кардиалгия с этой патологией напоминает приступ стенокардии, который знаком пациентам с заболеваниями сердечно-сосудистой системы, но, напротив, очень трудно остановить и длится более 20 минут.
Применение нитроглицерина, оправданное в большинстве случаев, не дает желаемого эффекта даже после трех таблеток. Также неэффективны изменения положения тела, свежий воздух, холодные напитки. Помимо боли, пациенты могут испытывать головокружение, тошноту и даже рвоту. При тяжелой сердечной недостаточности, являющейся причиной сердечного приступа, появляется одышка, особенно выраженная у женщин. Поражение массивного участка миокарда приводит к нарушению импульса, тахикардии, экстрасистолии, различных блоков. Общие симптомы включают холодный пот, депрессию сознания или эмоциональное возбуждение, сильную слабость.
Около 50% случаев патологии диагностируются ретроспективно, особенно у пожилых людей или пациентов с сахарным диабетом в контексте развитой невропатии, в состоянии после трансплантации сердца. В таких случаях инфаркт миокарда начинается безболезненно в грудной клетке, поэтому вторичные симптомы играют заметную роль. Атипичные проявления могут включать инсульт, острый психоз, расстройства пищеварения, периферическую эмболию.
Если синдром некротической резорбции присоединяется к общему состоянию, к другим симптомам добавляются повышение температуры тела при 38-39 ° С в течение более 5-7 дней, лейкоцитоз до 15х109 / л с преобладанием нейтрофильной фракции. В анализе крови обнаруживается высокая скорость оседания эритроцитов в течение нескольких недель, анеозинофилия. Пациенты отмечали озноб, затем лихорадку, потливость, сильную слабость.
Ассоциированные симптомы: Боль в груди слева. Боль в грудной клетке. Боль за грудиной. Гиперхолестеринемия. Лейкоцитоз. Одышка. Общая слабость. Тошнота. Увеличение СОЭ. Холодный пот.
Возможные осложнения
Трансмуральный инфаркт миокарда может привести к ряду опасных для жизни состояний. Наиболее распространенными осложнениями являются нарушения ритма сердца вплоть до фибрилляции желудочков. Часто бывает сердечная недостаточность, обычно левый желудочек, сопровождающаяся одышкой, сердечной астмой и отеком легких. Кардиогенный шок, который характеризуется критическим снижением сердечного выброса и падением давления, характерен для массивного некроза сердечной мышцы.
Менее распространенными последствиями являются эмболия в системе легочной артерии, аневризма и разрыв стенки сердца с тампонадой. Если на папиллярную мышцу влияет сердечный приступ, может возникнуть митральная регургитация с острой сердечной недостаточностью. Описаны случаи так называемого постинфарктного синдрома, которые появляются через одну или несколько недель после заболевания как иммунологическая реакция на некротическую ткань. Это происходит как перикардит или плеврит с тяжелой эозинофилией.
Диагностика
Физикальное обследование не выявляет каких-либо достоверных диагностических признаков, которые подтверждают или опровергают инфаркт миокарда, но это имеет большое значение в процессе оценки тяжести состояния пациента. Визуально больной обычно беспокойный, бледный, кожа покрыта холодным потом. Артериальное давление может повышаться в разгар болевого приступа в сочетании с тахикардией. Часто встречаются признаки недостаточности левого желудочка. Из инструментальных методик кардиологи используют:
• Электрокардиография. Основной метод диагностики. Изменения ЭКГ уже появляются во время стенокардии и проходят несколько характерных стадий. Трансмуральный инфаркт характеризуется глубоким и широким зубцом Q, уменьшением амплитуды R, сегмент ST поднимается выше уровня инсулина. Через несколько дней формируется отрицательная волна Т, сегмент ST уменьшается. Местоположение процесса определяется грудными отведениями.
• Лабораторные методы. Массивный некроз мышечной ткани отражается на общем анализе крови. У больных выраженный лейкоцитоз выявляется в условиях лихорадки, смещения лейкоцитов влево, увеличения СОЭ. В биохимическом анализе ценность внутриклеточных ферментов (АЛТ, АСТ, ЛДГ) возрастает с высоким уровнем креатининфосфокиназы, тропонинов.
• Коронарная ангиография. Рентгеновский метод, который помогает установить окклюзию коронарной артерии с тромбом, оценить желудочковую функцию, риск возникновения аневризм или разрыва стенок. Это важный компонент предоперационной подготовки перед операцией по реваскуляризации миокарда, ангиопластикой.
Лечение
Наиболее важной начальной целью лечения является адекватное обезболивание, профилактика шоковых состояний, угрожающие жизни аритмии. Применяют сильные обезболивающие (морфин, промедол, трамадол) в сочетании с атропином, кордароном. Назначаются кислородные ингаляции с угрозой фибрилляции желудочков, дефибрилляции или внутривенного введения лидокаина. Если подозревается тромбоз, показаны антикоагулянты прямого действия, в основном гепарин или стрептокиназа в больших дозах.
Непосредственной целью инвазивных методов является восстановление адекватного кровоснабжения миокарда (реваскуляризация). Своевременная операция может значительно уменьшить зону некроза, снизить риск осложнений и предотвратить рецидив патологии. В настоящее время хирургическое лечение является приоритетным методом лечения ишемической болезни сердца и инфаркта миокарда, что позволяет достичь результатов, недоступных при медицинском воздействии. Применимо:
• Чрескожная коронаропластика. Расширение просвета сосуда достигается введением в него металлической сетчатой трубки. Манипуляции выполняются под рентгенографическим контролем, часто с доступом из бедренной или подключичной артерии. Результат вмешательства во многом зависит от материала, из которого сделан стент. После этого пациент должен принимать долгосрочные препараты (гиполипидемические, антиагрегантные препараты).
• Пересадка коронарной артерии. Суть операции заключается в создании альтернативного решения для кровотока в обход склеротической или тромбированной части сосуда. Это более серьезная манипуляция, выполняемая с открытым сердцем с помощью искусственного кровообращения. В качестве шунта можно использовать как эндогенный материал (части дистальных артерий), так и искусственные имплантаты.
• Трансмиокардиальная лазерная реваскуляризация. Многообещающее хирургическое лечение, появившееся в последние годы. Используя специальную лазерную систему в миокарде, несколько десятков тонких проходов направляются через глубину плоти в желудочковые полости. С этими движениями кровь течет непосредственно из камер к мышечным клеткам и обходит коронарные артерии.
Лечение трансмурального инфаркта миокарда.
Все пациенты с подозрением на патологию подлежат ранней госпитализации в специализированных отделениях – реанимации, неотложной кардиологии, сосудистых центрах. Терапия начинается на этапе, предшествующем госпитализации, особенно при активном экстренном вызове, и продолжается внутри страны. Больному назначают строгий постельный режим, психоэмоциональный отдых, диету.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Утратил силу — Архив
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив – Клинические протоколы МЗ РК – 2007 (Приказ №764)
Категории МКБ:
Острый инфаркт миокарда (I21)
Общая информация
Краткое описание
Инфаркт миокарда (ИМ) – гибель кардиомиоцитов (некроз), обусловленная пролонгированной ишемией.
Код протокола: H-Т-010 “Острый инфаркт миокарда, осложненный”
Для стационаров терапевтического профиля
Код (коды) по МКБ-10: I21 Острый инфаркт миокарда
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Классификация инфаркта миокарда как формы ишемической болезни сердца (рабочая группа экспертов ВОЗ, 1979; Е.И. Чазов, 1982)
По формам заболевания:
1. Острый инфаркт миокарда:
– определенный;
– возможный;
2. Перенесенный инфаркт миокарда:
По площади поражения:
– мелкоочаговый;
– крупноочаговый;
По локализации:
– передний;
– боковой;
– задний ( нижний );
– перегородочный и т.д.;
По глубине поражения:
– трансмуральный;
– интрамуральный;
– субэпикардиальный, субэндокардиальный.
По периодам течения:
– продромальный период (прединфарктное состояние);
– острейший период;
– острый период;
– подострый период;
– постинфарктный период.
Атипичные формы инфаркта миокарда:
– астматическая;
– гастралгическая;
– аритмическая;
– церебральная;
– бессимптомная и др.
Факторы и группы риска
Мужской пол, пожилой возраст, дислипопротеинемия, артериальная гипертония, курение, избыточная масса тела, низкая физическая активность, сахарный диабет, злоупотребление алкоголем.
Диагностика
Диагностические критерии
Жалобы и анамнез: болевой синдром продолжительностью более 20 мин.
При осмотре больного обращают на себя внимание бледность, нередко повышенная влажность кожи, цианоз губ, носа, ушей, подногтевых пространств. Может наблюдаться небольшое увеличение частоты дыханий.
При пальпации области сердца – пресистолическая пульсация, синхронная с прослушивающимся 4-м тоном, обусловленным сокращением левого предсердия. При наличии систолической дисфункции миокарда левого желудочка может пальпироваться пульсация в области верхушки сердца в ранней фазе диастолы, соответствующая по времени 3-му тону. Границы сердца при неосложненном ИМ чаще всего нормальные, иногда перкуссия выявляет небольшое увеличение левой границы сердца.
При аускультации сердца у больных неосложненным, но обширным ИМ определяется приглушенность I тона и негромкий систолический шум на верхушке сердца.
Инструментальные исследования
1. Изменения на ЭКГ: подъем интервала ST, типичные патологичные зубцы Q, появление блокады ножек пучка Гиса.
2. Эхокардиографические признаки ИМ правого желудочка:
– снижение сократительной способности и дилатация правого желудочка;
– признаки недостаточности трехстворчатого клапана;
– дилатация правого предсердия;
– выпячивание межпредсердной перегородки в сторону левого предсердия;
– дилатация нижней полой вены.
Показания для консультации специалистов – по показаниям.
Перечень основных диагностических мероприятий:
– общий анализ крови;
– общий анализ мочи;
– определение глюкозы;
– определение МВ креатинфосфокиназы (МВ КФК);
– измерение артериального давления;
– антропометрия;
– коагулограмма крови (основные тесты);
– определение калия/натрия;
– электрокардиограмма;
– эхокардиография;
– определение времени свертываемости капиллярной крови;
– определение бета-липопротеидов;
– определение холестерина;
– определение холестерина липопротеидов высокой плотности;
– определение триглицеридов;
– определение АЛТ;
– определение АСТ;
– ИФА тропонин;
– ИФА миоглобина;
– определение билирубина;
– определение мочевины;
– определение креатинина;
– проба Реберга;
– исследование кала на скрытую кровь;
– УЗИ органов брюшной полости.
Перечень дополнительных диагностических мероприятий:
– суточное мониторирование по Холтеру;
– рентгенография грудной клетки в двух проекциях;
– коронароангиография.
Дифференциальный диагноз
| Локализация боли | Заболевание, с которым приходится дифференцировать инфаркт миокарда |
| Область грудины | – Стенокардия – Аорталгия – Перикардит – Болезни пищевода – Тромбоэмболия легочной артерии |
Область левой половины грудной клетки | – Межреберная невралгия – Тромбоэмболия легочной артерии, инфаркт легкого – Пневмония, плеврит, пневмоторакс |
| Область эпигастрия | – Болезни пищевода – Болезни желудочно-кишечного тракта – Заболевания поджелудочной железы – Пневмония |
Область правого подреберья | – Болезни печения и желчного пузыря – Пневмония, плеврит – ТЭЛА |
| Левая рука | – Заболевания позвоночника – Болезни плечевого сустава |
Область левого плеча | – Перикардит – Болезни левого плечевого сустава – Диафрагмальный плеврит |
Область левой лопатки | – Заболевания поджелудочной железы – Болезни желудка – Болезни позвоночника – Мышечные боли – Левосторонняя пневмония |
Осложнения
Осложнения инфаркта миокарда:
1. Кардиогенный шок: рефлекторный, истинный, ареактивный, аритмический.
2. Острая сердечная недостаточность: левожелудочковая (сердечная астма, отек легких), правожелудочковая.
3. Нарушение сердечного ритма и проводимости (экстрасистолия, пароксизмальная тахикардия, трепетание и мерцание предсердий и желудочков, атриовентрикулярный ритм, блокады сердца).
4. Тромбоэмболии (вследствие внутриполостного тромбоза).
5. Разрыв стенки желудочка сердца, межжелудочковой перегородки, сосочковой мышцы.
6. Прочие (парез желудка и кишечника, эрозивный гастрит, панкреатит, психические расстройства, синдром Дресслера, эпистенокардический перикардит и др.).
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Цели лечения:
– купирование боли;
– восстановление кровотока в очаге ишемии;
– борьба с осложнениями;
– реабилитация больного острым инфарктом миокарда с учетом осложнений;
– на ЭКГ инфаркт миокарда в стадии рубцевания.
Немедикаментозное лечение: нет.
Медикаментозное лечение:
– купирование болевого приступа;
– восстановление коронарного кровотока;
– ограничение зоны инфаркта и профилактика осложнений.
Перечень основных медикаментов:
1. *Морфина гидрохлорид в амп. 1% 1 мл
2. *Промедол 2% 1 мл, амп.
3. *Фентанил 0,005% 2 мл , амп.
4. *Дроперидол 0,25% 10 мл, фл.
5. *Стрептокиназа 750 000 ЕД, фл.
6. *Алтеплаза 50 мг, фл.
7. *Гепарин, р.-р д/и 5000ЕД/мл фл.
8. *Надропарин кальция – раствор для инъекций в предварительно наполненных шприцах 2850 МЕ анти-Ха/0,3 мл; 3800 МЕ анти-Ха/0,4 мл; 5700 МЕ анти-Ха/0,6 мл; 7600 МЕ анти-Ха/0,8 мл, 9500 МЕ анти-Ха/1,0 мл
9. Эноксапарин 0,3 мл, 0,6 мл, 1,0 мл
10. *Ацетилсалициловая кислота 100 мг табл.
11. *Ацетилсалициловая кислота 325мг, табл.
12. Клопидогрель 75 мг, табл.
13. *Изосорбид динитрат 0,1% по 10 мл, амп.
14. *Изосорбид динитрат 20 мг, табл.
15. *Изосорбид динитрат, аэроз доза
16. *Нитроглицерин 0,5 мг, табл.
17. Изосорбида мононитрат 20 мг, табл.
18. Изосорбида мононитрат 40 мг, капс.
19. *Атенолол 50 мг, табл.
20. Карведилол 6,25 мг; 12,5 мг; 25 мг, табл.
21. Бисопролол 5 мг, 10 мг табл.
22. *Метопролол 25 мг, 50 мг; 100 мг табл.
23. Дилтиазем 90 мг, капс.
24. *Верапамил 40 мг, табл.
25. *Амлодипин 5 мг, табл.
26. Каптоприл 25 мг, табл.
27. Фозиноприл 10 мг, табл.
28. Рамиприл 2,5 мг; 5 мг; 10 мг
29. *Периндоприл 4 мг, табл.
30. *Эналаприл 10 мг, табл.
31. Симвастатин 10 мг; 20 мг, табл.
32. Аторвастатин 10 мг; 20 мг
33. *Фуросемид 40 мг, табл.
34. *Фуросемид, 40 мг амп.
35. *Спиронолактон 100 мг, табл.
36. *Гидрохлортиазид 25 мг, табл.
37. *Амиодарон 200 мг, табл.
38. *Амиодарон 150 мг, амп.
39. *Диклофенак 75 мг, амп.
40. *Преднизолон 30 мг, амп.
41. *Преднизолон 5 мг, табл.
42. *Диазепам 2,0 амп.
43. *Диазепам 5 мг, табл.
44. *Инсулин человеческий, растворимый, биосинтетический, р.-р д/и 100 ЕД/мл
45. Калия хлорид 4% 10,0 амп.
46. *Глюкоза 5% 200 мл
47. *Натрия хлорид, р.-р д/инфуз. 0.9% фл. пласт. 500 мл
48. *Фондапаринукс натрия, раствор для подкожного введения 2,5 мг/0,5 мл, 5 мг/0,4 мл, 7,5 мг/0,6 мл в предварительно наполненных шприцах
Перечень дополнительных медикаментов:
1. *Цефазолин 1 г пор. д/и, фл.
2. Триметазидин 35 мг, табл.
3. *Токоферол ацетат 30 % 1 мл, амп.
4. *Атропин 0,1% 1 мл, амп.
5. *Дигоксин 0, 25 мг, табл.
6. *Дигоксин 0,025% 1 мл, амп.
7. Фруктозо-дифосфат 5мл, амп.
8. Тианептин 12,5 мг, табл.
9. *Лидокаин 2%, 10 % 2 мл амп.
10. *Допамина гидрохлорид 5мл, амп.
11. Норадреналина гидрохлорид 0,2%-1 мл амп.
12. *Аминофиллин амп., 2,4% 5 мл
Индикаторы эффективности лечения: уменьшение выраженности боли, восстановление кровоснабжения миокарда, снижение частоты развития осложнений, предотвращение рецидива ишемии и повторного ИМ, снижение смертности при минимальном количестве побочных эффектов лечения.
* – препарат, входящий в список жизненно-важных лекарственных средств
Госпитализация
Показания для госпитализации:
– наличие острого коронарного синдрома;
– наличие острого инфаркта миокарда и его осложнений.
Профилактика
Профилактические мероприятия: вторичная профилактика после перенесенного ИМ имеет своей целью предотвращение летального исхода, развития повторного ИМ и хронической сердечной недостаточности.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- Клинические рекомендации для практикующих врачей, основанные на доказательной
медицине. 2 изд., «ГЭОТАР-МЕД», 2002 - Доказательная медицина. Ежегодный краткий справочник. Вып. 3, изд-во Медиа Сфера, 2004
- Clinical Evidence. The Internatuonal source of the best available evidence for effective health care. BMJ. Acute myocardial infarction. www.clinicalevidence.com
- Antman EM, Anbe DT, Armstrong PW, Bates ER, Green LA, Hand M, Hochman JS,
Krumholz HM, Kushner FG, Lamas GA, Mullany CJ, Ornato JP, Pearle DL, Sloan MA, Smith
SC Jr. ACC/AHA guidelines for the management of patients with ST-elevation myocardial
infarction: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines (Committee to Revise the 1999 Guidelines for the Management of Patients With Acute Myocardial Infarction). 2004. Available at www.acc.org/clinical/guidelines/stemi/index.pdf. © 2004 by the American College of Cardiology Foundation and the American Heart Association, Inc. - Consilium-medicum, т. 2, №9, 2000. Инфаркт миокарда. В.В. Гордецкий
- Клинические рекомендации для практикующих врачей, основанные на доказательной
Информация
Список разработчиков: Рысбеков Е.Р. НИИ кардиологии и внутренних болезней МЗ РК
Прикреплённые файлы
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники. Стандарты лечения
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
- Профессиональные медицинские справочники
- Коммуникация с пациентами: онлайн-консультация, отзывы, запись на приём
Скачать приложение для ANDROID / для iOS
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
