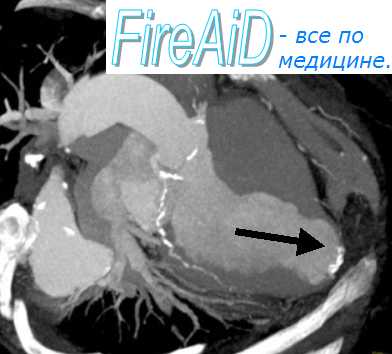
Острый инфаркт миокарда с тампонадой
Тампонада сердца – клинический синдром, связанный с резким нарушением функции сердца и системной гемодинамики вследствие быстрого накопления жидкости в полости перикарда и подъема внутриперикардиального давления. Тампонада сердца может проявляться дискомфортом в груди, мучительной одышкой, тахикардией, тахипноэ, парадоксальным пульсом, артериальной гипотонией, набуханием яремных вен, обморочным состоянием, шоком. Диагноз тампонады сердца основан на данных физикального осмотра, ЭхоКГ, ЭКГ, рентгенографии грудной клетки, катетеризации правых отделов сердца. При тампонаде сердца показана срочная пункция перикарда, иногда – перикардиотомия, субтотальная перикардэктомия.
Общие сведения
Тампонада сердца – критическое состояние, обусловленное нарастающим накоплением жидкости в полости перикарда, значительным повышением внутриперикардиального давления, нарушением диастолического наполнения желудочков, ведущим к резкому уменьшению сердечного выброса. По клиническим проявлениям тампонада сердца может быть острой и хронической. Для острой тампонады сердца характерно бурное и стремительное развитие симптомов и непредсказуемость течения. В кардиологии тампонада сердца является опасным осложнением, приводящим к тяжелым нарушениям центральной гемодинамики, метаболическим и микроциркуляторным расстройствам, способствующим развитию острой сердечной недостаточности, шока и остановки сердца.
Тампонада сердца
Причины тампонады сердца
Тампонада сердца может развиваться при скоплении в перикардиальной полости различного по характеру выпота (крови, гноя, экссудата, транссудата, лимфы), а также газа. Наиболее часто острая тампонада сердца возникает при гемоперикарде – кровотечении в полость перикарда, развивающемся при открытых и закрытых повреждениях грудной клетки и сердца; вследствие проведения медицинских процедур (биопсии миокарда, зондирования сердца, установки центрального венозного катетера) и хирургических операций; при расслоении аневризмы аорты, спонтанном разрыве сердца у больных с инфарктом миокарда, при лечении антикоагулянтами.
Тампонада сердца может осложнять течение перикардитов (туберкулезного, гнойного, острого идиопатического), злокачественных опухолей сердца и легких, хронической почечной недостаточности, системной красной волчанки, микседемы и др.
Гемодинамика при тампонаде сердца
Нарушения гемодинамики при тампонаде сердца зависят не столько от объема, сколько от скорости поступления жидкости и степени растяжимости перикарда. В норме в полости перикарда содержится примерно 20-40 мл жидкости, внутриперикардиальное давление составляет около 0 мм.рт.ст. Благодаря адаптационной способности перикарда медленное накопление до 1000-2000 мл выпота приводит обычно к незначительному изменению внутриперикардиального давления.
При внезапном поступлении в полость перикарда даже небольшого количества (более 100-200 мл) экссудата может произойти резкий подъем внутриперикардиального давления, приводящий к сдавлению сердца и интраперикардиально расположенных участков верхней и нижней полых вен. Создается препятствие притоку крови в желудочки, что ведет к снижению их наполнения во время диастолы, уменьшению ударного объема и сердечного выброса.
В норме в конце диастолы давление в правом предсердии и желудочке равняется около 7 и 5 мм рт. ст. соответственно, в левом предсердии и желудочке – до 14 и 12 мм рт. ст. Тампонада сердца развивается, когда внутриперикардиальное давление становится равным конечному диастолическому давлению (КДД) в желудочках.
Характерное для тампонады сердца повышение центрального венозного давления (ЦВД), повышение ЧСС и увеличение периферического сопротивления является компенсаторным механизмом, направленным на сохранение адекватного наполнения сердца и его выброса. Тампонада сердца с низким внутриперикардиальным давлением может возникать при снижении внутрисосудистого объема (гиповолемии) у обезвоженных пациентов в критическом состоянии.
Симптомы тампонады сердца
Клинические проявления тампонады сердца обусловлены резким снижением насосной функции сердца и сердечного выброса. Жалобы, предъявляемые больными при тампонаде сердца, обычно не специфичны: тяжесть в грудной клетке, нарастание одышки, чувство «страха смерти», резкая слабость, обильный холодный пот. При осмотре больного отмечается цианоз кожных покровов, психомоторное возбуждение, тахикардия, учащенное поверхностное дыхание, выраженный парадоксальный пульс, артериальная гипотония, глухие тоны сердца. При острой тампонаде сердца за счет мощной активации симпатоадреналовой системы в течение нескольких часов может поддерживаться АД и наблюдаться улучшение венозного возврата.
Клиническая картина тяжелой острой тампонады сердца, вызванной, например, разрывом миокарда или аорты, может проявиться развитием внезапного обморока и геморрагического коллапса, требующим неотложного хирургического вмешательства, без которого больной погибает.
При постепенном развитии (хроническом течении) клинические симптомы тампонады сердца схожи с проявлениями сердечной недостаточности: больных беспокоят одышка при нагрузке и в положении лежа (ортопноэ), слабость, потеря аппетита, набухание яремных вен, болезненность в правом подреберье, гепатомегалия, асцит. Декомпенсация застоя в большом круге кровообращения при хронической тампонаде сердца приводит к развитию шокового состояния.
Диагностика тампонады сердца
Предположить наличие тампонады сердца можно при одновременном развитии у больного одышки, тахикардии или тахипноэ, повышенного ЦВД, низкого АД, парадоксального пульса при отсутствии признаков недостаточности левого желудочка. Парадоксальный пульс не является характерным симптомом тампонады сердца и может также сопровождать ХОБЛ, острый приступ бронхиальной астмы, ТЭЛА, инфаркт миокарда правого желудочка, констриктивный перикардит. Парадоксальный пульс может отсутствовать у пациентов с тампонадой сердца при острой или хронической аортальной недостаточности, ДМПП, тяжелой гипотензии, локальной компрессии миокарда (например, массивными сгустками крови).
Эхокардиография при тампонаде сердца имеет наиболее высокую диагностическую ценность, так как позволяет обнаружить даже небольшой объем выпота в полости перикарда, а также наличие диастолического коллапса правых камер сердца и изменение скорости кровотока через трикуспидальный и митральный клапаны на вдохе. Чреспищеводная ЭхоКГ проводится при появлении признаков тампонады после хирургического вмешательства на сердце, при трудностях выявления перикардиального выпота.
ЭКГ-проявления тампонады сердца обычно неспецифичны (низкая амплитуда комплекса QRS, уплощенные или отрицательные зубцы T, при большом объеме выпота – полная электрическая альтернация зубцов P и T и комплекса QRS). Рентгенография грудной клетки при тампонаде сердца часто выявляет увеличенную тень сердца с ослабленной пульсацией, отсутствие венозного застоя в легких.
Катетеризация правых отделов сердца позволяет подтвердить диагноз тампонады сердца и оценить выраженность гемодинамических нарушений. Импульсная допплерография при тампонаде сердца показывает зависимость кровотока через клапаны сердца от дыхательных экскурсий (уменьшение трансмитрального кровотока на вдохе >25%, уменьшение транстрикуспидального кровотока на выдохе >40%). Тампонаду сердца необходимо дифференцировать от констриктивного перикардита и тяжелой миокардиальной недостаточности.
Лечение тампонады сердца
В связи угрожающим жизни состоянием при всех случаях тампонады сердца показана срочная эвакуация перикардиальной жидкости путем проведения пункции перикарда (перикардиоцентеза) или хирургического вмешательства (при травматическом и послеоперационном генезе тампонады). Для обеспечения гемодинамической поддержки при тампонаде сердца проводят инфузионную терапию (внутривенное введение плазмы крови, ноотропных средств).
Пункция перикарда выполняется под обязательным контролем ЭхоКГ или рентгеноскопии, с постоянным мониторингом АД, ЧСС, ЦВД. Выраженный клинический эффект перикардиоцентеза при тампонаде сердца заметен уже при аспирации из полости перикарда 25-50 мл жидкости. После удаления выпота в перикардиальную полость по показаниям могут быть введены антибиотики, гормональные препараты, склерозирующие средства. Для предупреждения повторного накопления выпота в полости перикарда устанавливается дренаж для постоянного оттока жидкости. В дальнейшем проводится лечение основного заболевания для профилактики развития рецидивов тампонады сердца.
При высоком риске повторной тампонады сердца предпочтение отдают хирургическому лечению (фенестрации, субтотальной перикардэктомии), обеспечивающему более полное дренирование полости перикарда. Неотложная хирургическая операция по жизненным показаниям проводится при тампонаде вследствие разрыва сердца или аорты.
При фенестрации в стенке перикарда делают отверстие для дренирования его полости и проводят ревизию внутренней поверхности для выявления травматического гемоперикарда или опухолевых очагов. Субтотальная перикардэктомия является радикальным методом лечения тампонады сердца при хроническом экссудативном перикардите, рубцовых изменениях и обызвествлении перикарда.
Прогноз и профилактика тампонады сердца
Своевременно недиагностированная тампонада сердца приводит к летальному исходу. Непредсказуема ситуация при развитии гемоперикарда и тампонады сердца в случае значительной травмы или разрыва сердца, расслоения аневризмы аорты. При ранней диагностике и оказании необходимой лечебной помощи при тампонаде сердца ближайший прогноз обычно благоприятный, отдаленный – зависит от этиологии заболевания.
Профилактика тампонады сердца включает своевременное лечение перикардитов, соблюдение техники проведения инвазивных процедур, мониторинг состояния свертывающей системы крови при терапии антикоагулянтами, терапию сопутствующих заболеваний.
Источник
Фото: Яндекс.Картинки
Тампонада сердца представляет серьезную угрозу для жизни человека и включает в себя прохождение крови в полость перикарда, что может привести к кардиогенному шоку и остановке сердца. Тампонада сердца требует немедленного медицинского вмешательства и лечения в условиях стационара. Одним из способов лечения этого состояния является пункция перикардиального мешка, а также срочная операция на сердце. Первая помощь при тампонаде сердца основана на сердечно-легочной реанимации.
Тампонада сердца – что это?
Тампонада сердца – это состояние, непосредственно угрожающее жизни человека. Впервые оно было описано в семнадцатом веке английским исследователем Ричардом Лоуэром. Тампонада – это состояние, при котором миокард подвергается риску в результате чрезмерного попадания жидкости (обычно крови) в перикард. В большинстве случаев тампонада не возникает самопроизвольно – она возникает в ходе различных заболеваний и методов лечения, в том числе:
.Перикардит.
• Трещины в стенке миокарда в результате инфаркта миокарда.
• Расслоение аорты.
• Рак.
• Заболевания соединительной ткани.
• Уремия.
• Гипотиреоз.
• Во время операции на сердце.
• Лучевая терапия в области грудной клетки.
• При травмах, которые являются следствием дорожно-транспортных происшествий.
• Разрыв аневризмы аорты.
Тампонада сердца является частым следствием перикардита. Одним из основных факторов риска тампонады сердца являются инвазивные операции на сердце, во время которых существует риск повреждения структур сердца. Кроме того, причиной тампонады сердца может быть перикардит, который может иметь инвазивную или неинвазивную основу. Это относительно часто является следствием кардиохирургии.
По оценкам, около 30% диагностированных случаев тампонады сердца не имеют четкой причины.
Симптомы
Тампонада сердца может принимать форму острой, подострой и хронической формы. Первый из них представляет наибольшую угрозу здоровью и жизни человека, поскольку для него характерно внезапное ухудшение состояния здоровья пациента. Основными симптомами тампонады сердца являются: сильная боль в груди, одышка, гипотония и шок. Кроме того, при физическом обследовании во время тампонады сердца также часто обнаруживаются тахикардия (учащенное сердцебиение), перегрузка яремной вены.
Если тампонада сердца является следствием кардиохирургии, ее симптомы обычно появляются после нескольких часов хирургического вмешательства. Затем пациенты могут жаловаться на: сильные боли в груди. Кроме того, на начальной стадии тампонады может происходить резкое повышение артериального давления с сопровождающей его тахикардией. По мере прогрессирования тампонады наблюдается снижение давления.
Тампонада сердца – лечение
Основным методом лечения тампонады сердца является перикардиоцентез – процедура, включающая пункцию перикардиального мешка и его декомпрессию. Во время процедуры пациент должен находиться под контролем эхокардиографа, поскольку это устройство повышает уровень безопасности. В случае тампонады сердца фармакологическое лечение неэффективно. Единственным показанием к его применению является гиповолемия – слишком мало крови для нормального функционирования сердечно-сосудистой системы. После пункции перикарда существует риск разрыва сердечной мышцы, воздушной эмболии, пневмоторакса и нарушений ритма сердца.
Когда, несмотря на прокол, симптомы тампонады сердца сохраняются, необходима операция на сердце.
Первая помощь
Остановка сердца, вызванная, среди прочего тампонадой сердца – одна из основных задач экстренной медицины. Для первой помощи при сердечной тампонаде необходимо знать основные процедуры для сердечно-легочной реанимации. Тампонада приводит к внезапному и быстрому ухудшению здоровья. Следует также вызвать скорую помощь, потому что одним из частых последствий тампонады является внезапная остановка сердца, которая может привести к смерти. Человек с тампонадой сердца должен лечиться в условиях больницы.
Если статья была вам полезной, угостите автора чашечкой кофе, поставьте “палец вверх” и подписывайтесь на канал. Каждый день здесь публикуются новые познавательные статьи.
Источник
Разрывы сердца при инфаркте миокарда. Причины разрыва сердца при инфаркте миокарда.Эту группу осложнений инфаркта миокарда составляют разрывы свободной стенки сердца (80% от общего числа разрывов) или межжелудочковой перегородки (15%), острая митральная регургитация вследствие разрывов сосочковых мышц (5%) Разрывы сердца возникают при инфаркте миокарда в 3% случаев, чаще в первую неделю (в 50% случаев) первого, как правило, переднего обширного трансмурального «ИМ с зубцом Q» и у пожилых женщин В дальнейшем риск развития разрыва снижается по мере формирования постинфарктного рубца Разрывы сердца являются причиной летальности в 15% случаев и занимают 3-е место после ФЖ и КШ Частота разрывов сердца резко увеличивается по мере старения человека и составляет около 4% у лиц до 50 лет, 20% — у больных в возрасте 50—59 лет, более 30% — у лиц старше 60 лет Вероятность разрыва сердца не зависит от размера зоны некроза С высоким риском развития разрыва сердца связаны пожилой возраст, женский пол, первый передний обширный трансмуральный ИМ с более чем 20% зоной поражения ЛЖ, слабое развитие коллатерального кровообращения, нижняя локализация ИМ, наличие АГ или СД в анамнезе, чрезмерная двигательная активность в острый период ИМ, проведение ТЛТ позднее 14 ч от начала развития ИМ Разрывы сердца обычно происходят в интервале от первых суток ИМ до 3 недель и имеют два пика в первые 24 ч и на 4— 7-й день от начала ИМ Подавляющая часть больных с разрывами сердца гибнет от гемоперикарда в течение нескольких минут Разрывы сердца могут быть • ранними (возникают чаще, в 80% случаев), пик — 3—5-й дни ИМ, когда еще нет рубцевания, • 1-й тип — неожиданное щелевидное нарушение целостности миокарда через всю его толщу,
Выделяют и другие три типа разрывов появляющийся в течение первых 24 ч и охватывающий всю стенку сердца, возникающий вследствие эрозии миокарда в зоне некроза, формирующийся поздно и локализующийся на границе зоны некроза и здоровой ткани Большая часть этих разрывов происходит в первые 1—4 дня (половина — в первые сутки), в период максимальной миомаляции и истончения миокарда (воспалительный приток нейтрофилов в зону ИМ, последующее размягчение и интенсивное рассасывание некротических масс), когда репаративные процессы только начинаются («где тонко, там и рвется») Причины разрывов миокарда истончение стенки ЛЖ, ослабление миокарда в зоне ишемии, выраженный некроз, попадание крови в зону ишемии (что ослабляет миокард); неблагоприятное влияние фибринолитиков на деградацию коллагена и его синтез; абсорбция коллагена вследствие наплыва лимфоцитов в зону ИМ; плохое развитие коллатералей; неадекватное моделирование миокарда; нагрузка на стенку миокарда в «жесткой» зоне некроза в период систолы и разрывы микроструктур миокарда; сохраняющееся высокое АД в первые дни ИМ; поздняя госпитализация (12—24 ч); сохраняющийся кашель, рвота или состояние психодвигательного возбуждения; распространенный ИМ (более 20% площади миокарда); возможное продолжение ИМ (поздние разрывы). Ранние разрывы сердца возникают чаще при обширных «ИМ с зубцом Q», на границе между сокращающимся (нормальным) и некротизированным миокардом. Поздние разрывы чаще возникают в центре острой аневризмы (где нет миокарда, а имеется только перикард). Ранний тромболизис останавливает трансмуральный некроз миокарда и снижает риск разрыва наружной стенки сердца. Разрыв свободной стенки ЛЖ частично вызван и тромболизисом. Так, летальность среди больных, получавших тромболитики, была несколько выше в первые 24 ч и частично обусловлена более частыми разрывами стенки ЛЖ. Чаще возникают разрывы боковой стенки ЛЖ, но может быть и разрыв нижней стенки миокарда. Характеристика больных: возраст старше 60 лет, первый ИМ, отсутствие СН, долговременное повышение интервала ST на ЭКГ, длительная, рецидивирующая боль в грудной клетке, коллапс или медленное снижение АД, или электромеханическая диссоциация. Клинические проявления наружного разрыва сердца зависят от скорости разрыва и представляют катастрофический синдром, приводящий к неминуемой смерти. В ряде случаев может развиваться неполный разрыв миокарда. Тогда в этой зоне формируются тромб и гематома, что предотвращает появление гемоперикарда. Со временем в том месте возникает псевдоаневризма (сообщается с полостью ЛЖ), которую выявляют на ЭхоКГ. Если возникает быстрый и массивный разрыв (и электромеханическая диссоциация), то смерть от гемотампонады сердца наступает мгновенно: больной вскрикивает, хватается за сердце от резчайшей боли (часто в период кашля), теряет сознание и умирает за несколько минут (это самый частый вариант, наблюдается в 80% случаев). В период, предшествующий разрыву стенки ЛЖ, могут появляться: некупируемая (не реагирует на введение ЛС) интенсивная боль в сердце с частой иррадиацией в межлопаточную область, выраженная клиническая симптоматика КШ, обусловленная быстро нарастающей тампонадой сердца. Иногда разрыв миокарда может быть первым проявлением недиагностированного ИМ. На ЭКГ в этот период отмечают признаки обширного ИМ с выраженным повышением сегмента ST и наличием зубца Q в двух и более отведениях. – Также рекомендуем “Классификация разрыва сердца при инфаркте миокарда. Диагностика разрыва сердца.” Оглавление темы “Принципы лечения инфаркта миокарда. Осложнения инфаркта миокарда.”: |
Источник
