Острая сердечная недостаточность клиника сердечной астмы
Оглавление темы:
Клиника острой левожелудочковой сердечной недостаточности (сердечная астмы) при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при острой левожелудочковой сердечной недостаточности (сердечная астме).Клиника. Наиболее характерным симптомом является появление нарастающей одышки, переходящей в удушье. Болевой синдром для данного состояния не характерен. Если сердечная астма возникла на фоне постинфарктного кардиосклероза, то данный вариант приступа может протекать в безболевой форме, либо боли в области сердца будут носить «ишемический» характер. Типично занимаемое больным вынужденное положение: полусидячее, с опущенными ногами. Отмечаются беспокойство, возбуждение; кожные покровы бледные, акроцианоз. Тоны сердца, как правило, приглушены и плохо прослушиваются из-за большого количества влажных хрипов в легких. Возможно появление акцента II тона над легочной артерией. АД на первоначальных этапах заболевания повышено (влияние симпато-адреналовой реакции), в последующем снижается. Отмечается тахикардия, возможны нарушения ритма сердечной деятельности. Затруднен вдох. В легких определяются влажные хрипы. Динамика их появления начинается с заднениж-них отделов легких, симметрично с двух сторон. Количество и характер влажных хрипов зависит от выраженности сердечной недостаточности. В наиболее тяжелых случаях у больного из дыхательных путей появляется пена, иногда имеющая розовый оттенок.
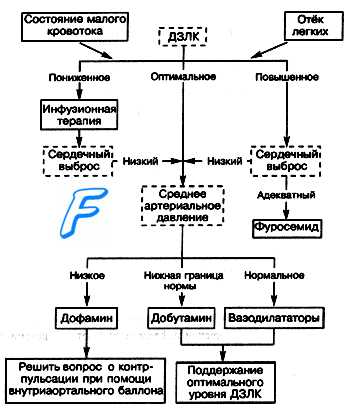
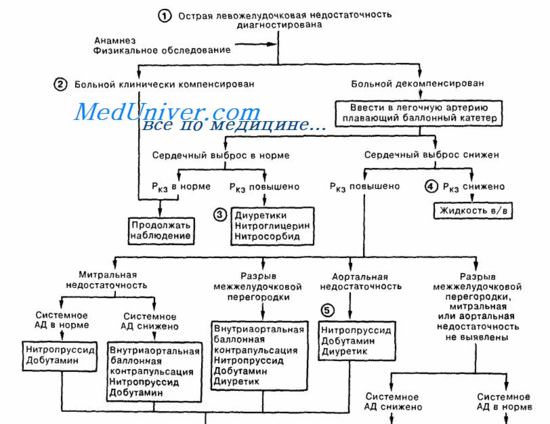
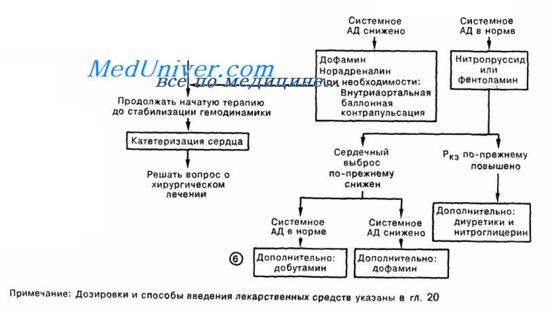
Неотложная помощьВсе лечебные мероприятия должны быть устремлены на снижение преднагрузки на сердце, повышение сократительной способности миокарда, «разгрузку» малого круга кровообращения и включать следующие направления: 1. Уменьшение притока крови с периферии в малый круг достигается использованием периферических вазодилататоров (прежде всего — нитратов) или ганглиоблокаторов. С этой целью можно использовать простой способ — назначить таблетки нитроглицерина под язык, по 1 табл. с интервалом в 5—10 мин., или произвести в/в введение препаратов нитроглицерина. При использовании ампульной формы 1% раствора нитроглицерина («Концентрат»), ее содержимое непосредственно перед применением разводят изотоническим раствором натрия хлорида до получения 0,01% раствора (0,1 мг = 100 мкг в I мл). Данный раствор вводят в/в капельно. Начальная скорость введения — 25 мкг в минуту (1 мл 0,01% раствора за 4 мин.). Скорость введения регулируют индивидуально, достигая снижения АД на 10—25% от исходного (систолическое давление должно быть не ниже 90 мм рт. ст.). 2. Эффективным препаратом для лечения альвеолярного отека легких является в/в введение 1—2 мл 1% раствора морфина. В данной ситуации используются не анальгезирующие, а другие свойства данного препарата: Примечание. Вышеуказанный клинический эффект морфина надежен лишь при значительных дозах, близких к угнетающим дыхание. Этим можно пренебречь на фоне ИВЛ, но при спонтанной вентиляции безопаснее применять медикаменты с хорошо управляемым ганглиоблокируюшим эффектом (арфонад, гигроний), а также нитроглицерин или нитро-пруссид натрия, действующие столь же быстро (А. П. Зильбер, 1989). 3. Повышение сократительной способности миокарда. Клинически доказанным положительным эффектом обладают симпатомиме-тики. Препаратом выбора является допмин (дофамин, допамин). Методика его использования описана в теме Кардиогенный шок (см. далнн). 4. Для уменьшения объема циркулирующей жидкости показано в/в введение мочегонных препаратов из группы салуретиков, например, фуросемид, в дозе 60—90 мг. Использование осмодиуретиков при данной патологии противопоказано, так как они в первую фазу своего действия увеличивают объем циркулирующей жидкости в сосудистом русле за счет привлечения воды из интерстициального пространства, что в конечном итоге может усилить отек легких. 5. Если альвеолярный отек легких протекает с выраженным бронхо-спастическим компонентом, на что будет указывать экспираторная одышка и жесткое дыхание, показано в/в медленное введение эуфиллина, в дозе 5—10 мл 2,4 % раствора. 6. Для купирования гипоксии и проведения пеногашения в альвеолах с момента начала лечения больному назначается ингаляция кислорода в объеме 3—5 л/мин., пропущенного через пеногаситель. В качестве пеногасителя рекомендуется использовать антифомсилан; при его отсутствии — этиловый спирт. Следует знать, что данный спирт обладает наиболее выраженным пеногасяшим эффектом при высоких концентрациях (96%), однако в такой концентрации он может вызвать ожог верхних дыхательных путей, поэтому спирт рекомендуется развести до 70—80°. 7. Объем инфузионной терапии должен быть минимальным (200— 300 мл 5% глюкозы) и, в основном, направлен на избежание повторных пункций периферических вен. Примечание: б). Для стабилизации повышенной проницаемости клеточных мембран некоторые врачи используют глюкокортикоиды (преднизолон в первоначальной дозе не менее 90-120 мг). Введение гормонов в данной ситуации целесообразно производить после нормализации ЦВД. Следует знать, что действие данных препаратов на фоне отека легких развивается медленно, выраженный клинический эффект обнаруживается не раньше, чем через 24 часа, поэтому ряд авторов вообще не рекомендуют использовать глю-кокортикоиды при данной патологии. в). Наложение жгутов на нижние конечности вызывает депонирование крови в объеме 1—1,5 л, что с патогенетической точки зрения является хорошим подспорьем в лечении данной патологии. Однако не следует забывать, что после снятия жгутов с конечностей, особенно если они находились от часа и более, у больного может возникнуть подобие «синдрома включения» (см. тему. СИНДРОМ ДЛИТЕЛЬНОГО СДАВЛЕНИЯ), и все проведенное ранее лечение может оказаться неэффективным. Лечение данной патологии необходимо проводить под постоянным контролем ЦВД и почасового диуреза. После выведения больного из критического состояния показано проведение коррекции КЩС и уровня электролитов, особенно калия, потеря которого неизбежна при любых гипоксических состояниях Схема неотложной помощи при инфаркте миокарда и левожелудочковой сердечной недостаточности – сердечной астме
– Также рекомендуем “Острая правожелудочковая сердечная недостаточность при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при острой правожелудочковой сердечной недостаточности.” |
Источник
Оглавление темы “Осложнения инфаркта миокарда (ОИМ), требующие неотложной помощи. Нарушения сердечного ритма и проводимости. Острая сердечно-сосудистая недостаточность. Тромбоэмболические осложнения инфаркта миокарда ( оим, ОИМ ).”: Острая сердечно-сосудистая недостаточность. Острая левожелудочковая сердечная недостаточность (сердечная астма). Причины ( этиология ), патогенез сердечной астмы.Острая сердечно-сосудистая недостаточность на фоне ОИМ может проявляться по типу левожелудочковой, правожелудочковой и смешанной (тотальной) форм. Острая левожелудочковая сердечная недостаточность (сердечная астма)Данный патологический синдром в клинике внутренних болезней традиционно называется сердечной астмой.
Этиология. Его возникновение возможно при некоторых формах ИБС: на фоне ОИМ, при наличии постинфарктного кардиосклероза: некоторых пороках сердца и ряде других состояний. Патогенез. В основе приступа сердечной астмы лежит внезапно возникающая острая левожелудочковая недостаточность — патологический синдром, характеризующийся падением сократительной способности левого желудочка, с соответствующим уменьшением ударного объема серпа, при сохраненном, или даже повышенном венозном возврате, что вызывает повышение внутрисосудистого давления в малом круге кровообращения. Жидкость из сосудистого русла начинает «пропотевать» в интерстициальное пространство. Происходит увеличение расстояния между эндотелиальными клетками капилляров, что позволяет макромолекулам выходить в интерстициальное пространство. Формируется интерстициальный отек легких. Дальнейшее повышение внутрисосудистого давления приводит к разрыву плотных соединений между клетками, выстилающими альвеолы, и попадании в альвеолы жидкости, содержащей эритроциты и макромолекулы. Клинически это проявляется появлением мелкопузырчатых влажных хрипов. При углублении разрыва альвеолярно-капиллярной мембраны жидкость затапливает альвеолы и дыхательные пути. С этого момента развивается яркая клиническая картина альвеолярного отека легких с развитием признаков ОДН. Одним из патогенетических факторов возникновения ОДН является вспенивание при каждом вдохе попавшей в альвеолы жидкости, что вызывает обструкцию дыхательных путей. Так, из 100 мл пропотевшей плазмы образуется 1 — 1,5 л пены. Пена не только нарушает проходимость дыхательных путей, но и разрушает сурфактант альвеол, это вызывает снижение растяжимости легких, увеличивается нагрузка на дыхательные мышцы, усиливается гипоксия и отек. Диффузия газов через альвеолярно-капиллярную мембрану также нарушается и из-за расстройств лимфообращения, ухудшения коллатеральной вентиляции легких, дренажной функции и капиллярного кровотока. Возникает шунтирование крови и нарастает гипоксия. С точки зрения патофизиологии, приступ сердечной астмы есть начинающийся альвеолярный отек легких. – Также рекомендуем “Клиника острой левожелудочковой сердечной недостаточности (сердечная астмы) при инфаркте миокарда ( оим, ОИМ ). Неотложная помощь при острой левожелудочковой сердечной недостаточности (сердечная астме).” |
Источник
Сердечная астма. Острая правожелудочковая недостаточность
Сердечная астма (СА) характеризуется внезапным началом, часто ночью. Ее приступ обусловлен острым застоем крови в легких вследствие падения насосной функции левого желудочка сердца или препятствия оттоку крови из левого предсердия (при митральном стенозе).
При сердечной астме больной испытывает ощущение удушья, нередко страх смерти, ищет свежего воздуха, переходит в вертикальное положение. Дыхание учащено, иногда присоединяется бронхоспастический компонент, что затрудняет дифференциацию с бронхиальной астмой (но острого вздутия легких нет). Часто сердечная астма сопровождается кашлем.
При объективном обследовании во время приступа астмы: кожные покровы пациента бледны, выслушиваются влажные хрипы в нижних отделах легких, иногда сухие хрипы. Следует подчеркнуть, что физикальные изменения в легких, как правило, более скудные, чем при бронхиальной астме. Пульс частый, нередко малый.
Величина АД зависит от причины сердечной астмы: при гипертоническом кризе оно высокое, при остром Инфаркте миокарда, митральном стенозе — низкое. Длительность приступа сердечной, астмы от нескольких минут до нескольких часов.
Отек легких является наиболее тяжелым и опасным клиническим вариантом острой левожелудочковой недостаточности. Его патогенез аналогичен таковому при сердечной астме. Также налицо диссоциация объемов правого и левого желудочков сердца при перекачивании крови. Однако важную роль играет дополнительный фактор — выраженное повышение проницаемости сосудистых и клеточных мембран в легких. Отек легких может развиваться постепенно, через стадию сердечной астмы, или бурно, внезапно.
Больной бледен, покрыт липким потом, быстро нарастает цианоз. Одышка скоро достигает тяжелейших степеней: дыхание становится поверхностным, затрудненным, появляется пенистая кровянистая мокрота, иногда в очень больших количествах (объем ее может достигать 2—3 л). Пульс частый, малого наполнения, нередко аритмичен. В легких выслушиваются влажные хрипы. Гематокрит крови нарастает.
При рентгенологическом исследовании налицо легочный застой центрального типа с веерообразной тяжистой структурой рисунка. Отек легких наиболее часто развивается при инфаркте миокарда., гипертоническом кризе, митральном стенозе.
Острая правожелудочковая недостаточность, как уже подчеркивалось, наблюдается значительно реже, чем левожелудочковая. В клинике характерна картина шока в сочетании с резко выраженной одышкой. Частота дыхания обычно превышает 30—40 в мин. Быстро нарастает цианоз. В артериальной крови падает парциальное давление кислорода и растет углекислота.
Дополнительная симптоматика обуславливается тем патологическим процессом, который вызвал острую правожелудочковую недостаточность. Весьма показательны изменения ЭКГ, регистрирующей острую перегрузку правых отделов сердца (синдром Мак Джина—Уайта).
Острая кардиальная недостаточность кровообращения представляет прямую угрозу для жизни больного и требует проведения неотложной терапии с соблюдением следующих принципов: 1) начало лечения должно быть максимально ранним; 2) лечение должно отличаться интенсивностью и быть строго адекватным. Для этого необходима экстренная госпитализация пациентов, желательно в специализированные учреждения.
Адекватность лечения обеспечивается только в условиях постоянного клинического и лабораторно-инструментального контроля. Целью терапии является обеспечение достаточности кровообращения путем восстановления насосной функции сердца. Решение этой задачи предполагает создание условий разгрузки поврежденного сердца и прямого усиления его инотропной функции (“инотропной поддержки” сердца). При тяжелых формах ОКНК необходимы восстановление тканевой перфузии; борьба с ацидозом, аритмиями и отеком легких.
– Также рекомендуем “Лечение сердечной астмы. Терапия острой сердечной недостаточности”
Оглавление темы “Недостаточность кровообращения”:
1. Недостаточность кровообращения. Виды недостаточности кровообращения
2. Параметры кровообращения. Нормальные показатели кровообращения
3. Показатели функционирования сердца. Показатели недостаточности кровообращения
4. Механизм развития недостаточности кровообращения. Патогенез недостаточности кровообращения
5. Острая кардиальная недостаточность кровообращения. Клиника острой сердечной недостаточности
6. Сердечная астма. Острая правожелудочковая недостаточность
7. Лечение сердечной астмы. Терапия острой сердечной недостаточности
8. Вазодилататоры при сердечной астме. Инотропная терапия при острой сердечной недостаточности
9. Лечение острой левожелудочковой недостаточности. Терапия левожелудочковой недостаточности
10. Острая сосудистая недостаточность. Обморок
Источник