Острая правожелудочковая сердечная недостаточность патогенез
Оглавление темы “Острая сердечная недостаточность”:
- Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
- Острая левожелудочковая недостаточность. Кардиальная астма.
- Клиническая картина кардиальной астмы. Диагностика кардиальной астмы.
- Дифференциальная диагностика кардиальной астмы. Отек легких.
- Патогенез отека легких. Механизмы отека легких.
Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
Острая правожелудочковая недостаточность (ОПЖН, острая застойная недостаточность ПЖ типа) имеет клиническую картину острого легочного сердца (ОЛС) с застоем крови в большом круге кровообращения Чаще появляется вследствие ТЭЛА (крупной ветви) и реже — из-за тяжелой острой легочной патологии (спонтанный клапанный пневмоторакс, большой ателектаз, долевая пневмония, продолжительный астматический статус), острого диффузного миокардита (в первую очередь страдает более слабый ПЖ), распространенного ИМ ПЖ (или ИМ ЛЖ с распространением на ПЖ), ИМ с разрывом межжелудочковой перегородки
Патогенез острой правожелудочковой недостаточности заключается в следующем:
• повышение давления в малом круге кровообращения (или усугубление уже повышенного) приводит к быстрому развитию легочной гипертензии (ЛГ) с последующей высокой нагрузкой на ПЖ,
• снижение притока крови к ЛЖ способствует снижению выброса ЛЖ (с последующим уменьшением коронарного кровообращения) и повышенной нагрузке на ПЖ,
• формируется выраженный бронхоспазм (рефлекторный, как при ТЭЛА), который приводит к снижению вентиляции в легких и росту шунтирования крови
Круги кровообращения и правожелудочковая недостаточность
Клиническая картина острой правожелудочковой недостаточности отражает симптомы застоя в большом круге кровообращения У больного быстро формируются внезапная одышка (чувство нехватки воздуха), цианоз, выраженное набухание вен шеи (симптом Куссмауля -усиливается на вдохе), сердцебиение Позже появляются патологическая пульсация в эпигастрии, быстрое увеличение размеров печени (в отличие от ОЛЖН) и интенсивная боль в правом подреберье из-за растягивания капсулы печени (иногда может быть по типу «острого живота»), положительная проба Плеша.
Еще позднее определяются пастозность и отеки голеней, асцит.
ТЭЛА развивается чаще при наличии следующих ФР тромбозы вен малого таза, тромбофлебиты глубоких вен нижних конечностей (почти в 90% случаев), ИМ перегородки с пристеночным тромбоэндокардитом (особенно осложняемым СН или образованием тромбов в ушке ППр) При ТЭЛА крупных ветвей чаще наступает быстрая смерть ТЭЛА средних и мелких ветвей со стабильной гемодинамикой может начинаться с болевого синдрома в грудной клетке (как при ИМ) и одышки (иногда сразу может появиться и кровохарканье), позднее нередко формируется инфаркт-пневмония.
Диагностика острой правожелудочковой недостаточности. При объективном осмотре можно выявить расширение границ сердца вправо, появление систолического шума (усиливается при вдохе) над трехстворчатым клапаном (ТК), акцент 2-го тона над ДА, увеличение ЦВД, тахикардию Пульс — частый, слабого наполнения и напряжения На ЭКГ регистрируются «Р-пульмонале» во II—III отведениях, феномен S1-Q3, отрицательный зубец Т в V1, 2, 3 отведениях, глубокий зубец S в V5 6 отведениях и остро возникшая блокада правой ножки пучка Гиса (БПНПГ). В целом, лабораторные данные при ОПЖН обусловлены основным заболеванием.
Лечение острой правожелудочковой недостаточности
Если острая правожелудочковая недостаточность возникло на фоне ИМ ПЖ, то проводится разгрузка малого круга кровообращения (уменьшение повышенного давления) — массивная терапия петлевыми диуретиками (внутривенно вводится лазикс по 40—80 мг). При ТЭЛА лазикс обычно не вводится. Для улучшения сократительной способности миокарда на фоне ТЭЛА иногда внутривенно вводятся СГ. Они не показаны при митральном стенозе и ИМ ПЖ Периферические вазодилататоры также не назначают из-за возможности развития синдрома «заклинивания».
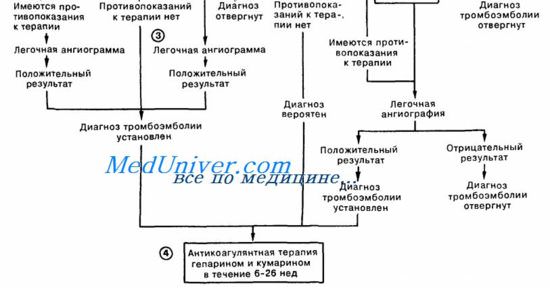
При ТЭЛА крупной ветви необходим тромболизис — внутривенное капельное введение стрептокиназы в начальной дозе 0,25 млн ЕД в 100 мл изотонического раствора NaCl в течение 30 мин. Позднее препарат вводится внутривенно капельно в дозе 1,25 млн ЕД (со скоростью 100 000 ЕД/ч) Через 3-6 ч после введения стрептокиназы назначают гепаринотерапию (10 000 ЕД струйно). Затем еще на протяжении 6—7 суток подкожно вводят гепарин (под контролем АЧТВ) с постепенной отменой его. За 2—3 дня до полной отмены гепарина добавляют варфарин (под контролем MHO).
При ТЭЛА мелкой ветви назначают внутривенно, струйно НФГ со скоростью 1000 ЕД/ч, потом (в первые сутки) внутривенно капельно в суточной дозе 30 000 ЕД под контролем АЧТВ, после чего переходят на подкожное введение НФГ (по 5000-10 000 ЕД 4 раза в сутки) или НМВГ.
Для устранения обструкции бронхов и гуморально-рефлекторных реакций (снижения АД и проницаемости сосудов) при ТЭЛА внутривенно вводят струйно или капельно (эуфиплин 10 мл 2,4% раствора) и большие дозы ГКС (преднизолон 90-120 мг). По показаниям назначают АБ (при инфаркт-пневмонии). При остром или подостром легочном сердце на фоне ФП и выраженной ХСН) вводят внутривенно строфантин вместе с калий-поляризуюшей смесью.
Неотложная помощь при острой правожелудочковой недостаточности – ТЭЛА

– Также рекомендуем “Острая левожелудочковая недостаточность. Кардиальная астма.”
Источник
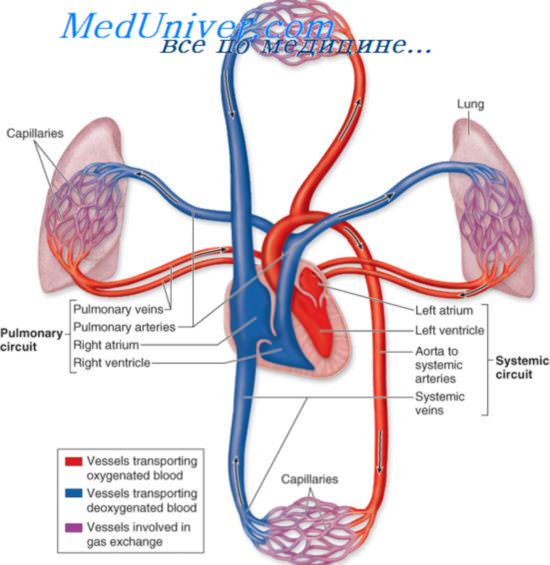
Острая правожелудочковая недостаточность (острое легочное сердце) характеризуется острым расширением сердца и легочной артерии, выраженной гипертензией в них, снижением сократительной функции правых отделов сердца, нарушаем диффузии газов в легких и гипоксемией, застоем в большом круге кровообращения.
Этиология правожелудочковой недостаточности
Наиболее частой причиной развития острой правожелудочковой недостаточности является массивная тромбоэмболия легочной артерии (ТЭЛА) и ее ветвей. Она может развиться также после жировой и воздушной эмболии легочной артерии, затянувшегося приступа бронхиальной астмы, спонтанного пневмоторакса, быстрого и значительного накопления жидкости в плевральной полости, обширной острой пневмонии, массивного ателектаза легких, инфаркта миокарда с локализацией в области правого желудочка, межжелудочковой перегородки или обоих желудочков, прорыва аневризмы аорты в легочную артерию.
Патогенез правожелудочковой недостаточности
Причиной ТЭЛА являются сердечно-сосудистые заболевания, чаще всего (по данным терапевтических и хирургических клиник) возникающий при них первичный тромботический процесс в венах, значительно реже — тромбоз правых полостей сердца и еще реже — местное, тромбообразование в сосудах легких. Факторы, предрасполагающие к развитию периферического флеботромбоза или тромбофлебита с возможным последующим развитием ТЭЛА: пожилой возраст, хроническая сердечно-сосудистая или церебрососудистая патология, хирургические вмешательства, послеродовой период, костные травмы, злокачественные новообразования (почти у 32 % больных), структурные (врожденные или приобретенные) нарушения стенки вен, длительная иммобилизация конечности.
При ТЭЛА развивается (или усугубляется имевшаяся ранее) гипертензия малого круга кровообращения, в результате которой формируется легочное сердце или усиливаются его признаки, если оно сформировалось раньше.
В патогенезе гипертензии малого круга кровообращения обычно выделяют два основных фактора: увеличение работы правого желудочка и сужение сосудистого русла. Однако чаще участвуют оба фактора.
Механическая обтурация, как известно, усугубляется рефлекторно-спастической реакцией легочных сосудов. Основное значение в патогенезе легочной гипертензии и острого легочного сердца при ТЭЛА имеют следующие рефлексы:
- 1) внутрилегочный вазовазальный, приводящий к диффузному сужению прекапилляров, бронхолегочных артериовеноз-ных анастомозов;
- 2) легочно-сердечный с мгновенной остановкой сердца или замедлением сердечного ритма;
- 3) легочно-сосудистый В. В. Ларина со снижением давления в большом круге кровообращения.
При ТЭЛА резко ухудшается деятельность сердца. Это связано с рядом причин:
- 1) при возникновении гипертензии малого круга кровообращения на не подготовленный гипертрофией правый желудочек приходится непосильная нагрузка;
- 2) наблюдаемое при этом снижение притока к левому сердцу приводит к снижению систолического выброса, уменьшению давления в аорте и ухудшению коронарного кровообращения;
- 3) уменьшение перепада артериовенозного давления в связи с повышением давления в правых отделах сердца (повышение давления в тебезиевых венах сердца и венечном синусе) приводит к ретроградному застою и ухудшению кровоснабжения сердца;
- 4) развивающаяся гипоксемия в еще большей ‘степени усугубляет нарушение сердечной деятельности;
- 5) рефлекторное сужение бронхов ухудшает вентиляцию легких и усиливает гипоксемию, уменьшается отношение вентиляция/перфузия.
Определенное значение имеет также нарушение обмена серотонина, гистамина и катехоламинов, поступающих в кровоток при стрессовых ситуациях, болевом синдроме и разрушении легочной ткани. Возможно также участие кининовой системы и простагландинов (особенно F2α) в развитии гемодинамических и респираторных расстройств. В острый период ТЭЛА закономерно возникают нарушения диффузии газов, артериальная гипоксемия и альвеолярная гиповентиляция, усиливающиеся шунтированием крови справа налево.
Все перечисленные факторы обусловливают в конечном итоге повышение легочного сосудистого сопротивления и на фоне увеличенной работы правого желудочка и усиления кровотока способствуют возникновению легочной гипертензии. Прямым следствием острой гипертензии малого круга кровообращения является перегрузка правых отделов сердца (синдром острого легочного сердца). Правый желудочек быстро увеличивается в объеме; при нарастающей перегрузке развивается его недостаточность.
Следует учитывать, что ТЭЛА часто развивается на фоне предшествующей стабильной гипертензии малого круга кровообращения у лиц, страдающих хроническими заболеваниями сердца и органов дыхания (митральный стеноз, хронические пневмонии и т. д.). Это накладывает определенный отпечаток и на патогенез, и на клинику ТЭЛА. Нередко у больных острым легочным сердцем, возникшем на фоне хронических заболеваний легких и легочной гипертензии, появляется отек легких. Пусковой механизм его развития иной, чем при острой левожелудочковой недостаточности. Гипертензия малого круга кровообращения нарушает венозный и лимфатический отток из легких, возрастает легочное сосудистое сопротивление и повышается концентрация циркулирующих катехоламинов, которые усиливают приток крови в систему легочной артерии, и, как следствие этого, увеличивается гидростатическое давление в легочных капиллярах. Помимо -этого, дыхательная гипоксия как эквивалент острой недостаточности правого желудочка компенсаторно вызывает резко выраженную одышку, способствующую уменьшению отрицательного внутригрудного давления. Сочетания этих факторов наряду с хроническим нарушением проходимости дыхательных путей и повышением их сопротивления вполне достаточно для развития отека легких. В дальнейшем его течение определяется не столько характером основного заболевания, сколько ответной реакцией компенсаторно-приспособительных механизмов и степенью вовлечения новых патогенетических факторов, усугубляющих застой в легких.
Клиническая картина острой правожелудочковой недостаточности
Начало заболевания, как правило, острое. Клиническая картина зависит от характера основного процесса, степени поражения легочных сосудов и выраженности дыхательной недостаточности. Одним из характерных симптомов ТЭЛА и острого легочного сердца является внезапное появление одышки. Возникает также резкая кинжальная боль за грудиной, как при инфаркте миокарда. Кровохарканье и боль в груди как признаки развития инфаркта легкого вначале появляются редко. Головокружение, тошнота, рвота, потеря сознания, судороги — признаки циркуляторной гипоксии мозга и в общем не патогномоничны для ТЭЛА. При объективном обследовании нередко отмечаются признаки кардиогенного шока со снижением артериального давления, симптомами гипоперфузии периферических тканей, цианоз, вздутие шейных вен (повышение венозного давления), возможно быстрое набухание и болезненность печени, во втором и третьем межреберье слева усиленная пульсация. При аускультации над легочной артерией 2-й тон усиливается, появляется систолический, а иногда и диастоличе-ский шум; у мечевидного отростка нередко выслушивается ритм галопа. При инфаркте легкого часто определяется шум трения плевры, а расширенная легочная артерия при ее трении о перикард может вызвать грубый шум трения над легкими.
На ЭКГ решающее значение имеют признаки перегрузки правых отделов сердца, отклонение электрической оси сердца вправо, смещение переходной зоны влево, появление временной (полной или неполной) блокады правой ножки пучка Гиса. Часто появляется синдром S1Q3, сегмент SТ, смещается в отведениях III, аVF, аVR, V1_2, и наступает его депрессия в I, II, аVL, V5-6, что может расцениваться как инфаркт миокарда. Во II, III аVF отведениях иногда появляются легочные зубцы Р. Довольно часто выявляются аритмии (трепетание и мерцание предсердий, наджелудочковая экстрасистолия).
Характерные рентгенологические симптомы в начале заболевания отсутствуют. В последующем может определяться расширение ствола легочной артерии, увеличение правого желудочка, выпячивание правой дуги и верхней полой вены. При ТЭЛА — рентгенологическая картина обтурации крупных ветвей. Рентгенологические симптомы обтурации крупных ветвей легочной артерии без развития инфаркта легкого:
1) выбухание легочного конуса и расширение тени сердца вправо за счет правого предсердия;
2) резкое расширение корня легкого (реже двустороннее), его обрубленность, деформация, фрагментация;
3) ампутация на уровне устья долевой артерии с регионарным исчезновением или ослаблением сосудистого рисунка;
4) локальное просветление дисковидных ателектазов в легких;
5) высокое стояние диафрагмы на стороне поражения. Инфаркт легкого рентгенологически характеризуется конусовидной формы очагом уплотнения -легочной ткани с вершиной, направленной к воротам легкого. Однако, чтобы выявить такую картину, необходимы тщательные поиски и правильный выбор позиции для снимка. Часто обнаруживается понижение прозрачности легкого неопределенной формы, трудно отличимое от очаговой пневмонии.
В диагностике степени выраженности правожелудочковой сердечной недостаточности первостепенное значение придается инвазивным методам исследования гемодинамики с зондированием правых отделов сердца, легочной артерии и с последующей артериографией легких. В начале заболевания имеется прямая зависимость между объемом поражения сосудов легких и внутрисердечным давлением. Центральное венозное давление также возрастает и превышает нормальный уровень 0,7—0,9 кПа (5—7 мм рт. ст.) в 1,5—2, а то и в 3 раза. Систолическое давление в правом желудочке и легочной артерии повышается до 5,3— 8 кПа (40—60 мм рт. ст.), возрастает также ДДЛА (до 20—24 ми рт. ст.), в то время как давление «заклинивания» в легочных капиллярах остается нормальным (1,1—1,5 кПа — 8—11 мм рт. ст.). Такие различия в уровне давления в разных участках сосудов малого круга кровообращения (особенно между ДДЛА и давлением «заклинивания») являются важными диагностическими критериями ТЭЛА. По мере прогрессирования сердечной недостаточности систолическое давление в правых отделах сердца и легочной артерии снижается, наряду с этим уменьшается и сердечный выброс. В случаях же быстрого лизироваиия сгустка и восстановления проходимости по артериальному руслу легочная гипертензия также уменьшается, однако при этом сердечный выброс возрастает. По аналогии с функциональными кривыми функции левого желудочка можно построить такие же и для правого.
У больных с острой правожелудочковой недостаточностью снижается р02 артериальной крови ниже 10,7 кПа (80 мм рт. ст.). Немаловажное значение в диагностике ТЭЛА приобретает сравнительное определение р02 артериальной крови при дыхании атмосферным воздухом и 100 % кислородом в течение 30 мин. Снижение р02 в артериальной крови менее 8,7 кПа (65 мм рт. ст.) и отсутствие его значительного повышения при дыхании 100% кислородом (в норме до 40—53 кПа — 300—400 мм рт. ст.) с большой вероятностью указывает на ТЭЛА.
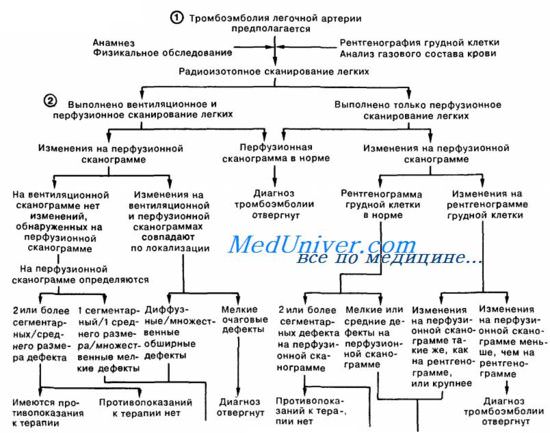
Диагностика и дифференциальная диагностика
Диагностика острого легочного сердца основывается на быстрой оценке клинической ситуации, использовании в целях экспресс-информации ЭКГ и рентгенографии, зондирования правых отделов сердца и легочной артерии с последующей селективной ангиопульмонографией, изучении газового состава артериальной крови. Для дифференциации основного заболевания, вызвавшего острую правожелудочковую недостаточность, целесообразно использовать рентгенотомографию легких, радиоизотопное сканирование легких, определение артериально-альвеолярного градиента рСО2 (который повышается при ТЭЛА) и альвеолярно-артериального градиента рО2 при дыхании 100 % кислородом, исследовать ферменты сыворотки крови, билирубин и продукты распада фибриногена.
Чаще всего вместо ТЭЛА диагностируется инфаркт миокарда. Для уточнения диагноза ТЭЛА детально изучают анамнез заболевания, выясняют предрасполагающие к развитию тромбообразования факторы. Характерные признаки ТЭЛА: появление внезапной сильной кинжальной боли в груди, тахипноэ, лихорадка, изменения на ЭКГ с признаками дилатации и перегрузки правого желудочка. Дополнительные данные можно получить с помощью ангиографии, сканирования легких, исследования газов крови и ферментов. Так, при ТЭЛА повышается активность общей лактатдегидрогеназы (ЛДГ) и ЛДГ3 при незначительных изменениях креатинфосфокиназы (КФК) и МВ-изофермента КФК В то же время при остром инфаркте миокарда больше повышается КФК и особенно МВ-КФК, а также ЛДГ1.
Значительные диагностические трудности возникают при осложнении острого инфаркта миокарда ТЭЛА. В этих случаях усилия должны быть направлены на выявление изменений с помощью общеклинического и рентгенологического исследования (увеличение цианоза, расширение или смещение границ сердца вправо, появление акцента 2-го тона над легочной артерией и ритма галопа у мечевидного отростка, выслушивание шума трения плевры, перикарда, набухание печени и т. д.), исследование показателей гемодинамики (учащение сердечного ритма, возникновение аритмий, повышение, а затем снижение артериального давления, увеличение давления в правых отделах сердца и легочной артерии), газового состава крови (усугубление гипоксемии), ферментативной активности.
Лечение острой правожелудочковой недостаточности
Прежде всего необходимо уменьшить проявления гипоксии путем назначения 100 % кислорода с помощью маски через дыхательный аппарат при газотоке 10—15 л/мин. Одновременно с этим следует выяснить основную причину, которая новела к столь грозному осложнению. При наличии пневмоторакса или накоплении жидкости в плевральной полости необходимо их дренировать. При некупирующемся приступе бронхиальной астмы, ателектазе легкого, обширной пневмонии целесообразны дренирование и санация трахеобронхиального дерева, включая, по показаниям, эндотрахеальную интубацию и ИВЛ под положительным давлением на выдохе.
Специфическим консервативным методом лечения ТЭЛА является раннее применение тромболитических средств (стрептокиназы, фибрино-лизина) и прямых антикоагулянтов (гепарина) с последующим переходом на непрямые антикоагулянты.
Для купирования болевого синдрома применяют наркотические средства. Больным с хроническими заболеваниями легких или бронхиальной астмой назначать морфина гидрохлорид противопоказано. Для ликвидации симптомов бронхоспазма применяют эуфиллин, а также периферические вазодилататоры и ганглиоблокирующие средства под тщательным контролем показателей гемодинамики. При высоком венозном давлении и нормальном или повышенном артериальном давлении показаны кровопускание и применение диуретических препаратов. В то же время больным с явлениями шока необходимо внутривенно постоянно капельно вводить симпатомиметические амины, прежде всего стимуляторы бета-адренергических рецепторов (изадрин, изупрел, до-памин), расширяющие сосуды легких и уменьшающие бронхоспазм. Предпочтение следует отдать предшественнику норадреналина — допа-мину, который, не, вызывая тахикардии (в отличие от изадрйна), повышает сердечный выброс, улучшает почечный кровоток, снижает общее периферическое и легочное сопротивление. Его вводит в дозе от 1,5 до 10 мкг/кг/мин в течение 4—24 ч.
Больным с острой правожелудочковой недостаточностью назначают также сердечные гликозиды, глюкокортикоиды и антигистаминные средства. При массивной тромбоэмболии легочной артерии и явлениях шока, не поддающегося консервативным методам лечения, после проведения ангиографии необходимо решать вопрос о срочной эмболэктомии в условиях искусственного кровообращения.
Следует также иметь в виду, что при развитии отека легких и массивной тромбоэмболии легочной артерии морфина гидрохлорид и сердечные гликозиды противопоказаны. Уменьшение объема циркулирующей крови (кровопускание, применение диуретических препаратов) необходимо проводить под контролем артериального давления и давления в правых отделах сердца.
Прогноз при острой правожелудочковой недостаточности, особенно вызванной ТЭЛА или инфарктом миокарда правого желудочка, всегда серьезный, хотя в настоящее время в 80—90 % случаев ТЭЛА исход благоприятный. Однако даже при. мелких тромбоэмболиях легочной артерии предсказать исход трудно, так как они могут быть предвестниками массивной тромбоэмболии. Массивная же ТЭЛА, хотя и наблюдается реже, чем немассивная, очень часто быстро приводит к летальному исходу.
Профилактика заключается в основном в предупреждении развития ТЭЛА, т. е. в предупреждении и рациональном лечении тромбоза вен. Для профилактики периферических тромбозов и ТЭЛА применяют в адекватных дозах прямые и непрямые антикоагулянты, проводят лечение заболеваний, способствующих развитию этого осложнения.
Неотложные состояния в клинике внутренних болезней. Грицюк А.И., 1985г.
Источник
