Острая правожелудочковая недостаточность сердечная астма
Сердечная астма. Острая правожелудочковая недостаточность
Сердечная астма (СА) характеризуется внезапным началом, часто ночью. Ее приступ обусловлен острым застоем крови в легких вследствие падения насосной функции левого желудочка сердца или препятствия оттоку крови из левого предсердия (при митральном стенозе).
При сердечной астме больной испытывает ощущение удушья, нередко страх смерти, ищет свежего воздуха, переходит в вертикальное положение. Дыхание учащено, иногда присоединяется бронхоспастический компонент, что затрудняет дифференциацию с бронхиальной астмой (но острого вздутия легких нет). Часто сердечная астма сопровождается кашлем.
При объективном обследовании во время приступа астмы: кожные покровы пациента бледны, выслушиваются влажные хрипы в нижних отделах легких, иногда сухие хрипы. Следует подчеркнуть, что физикальные изменения в легких, как правило, более скудные, чем при бронхиальной астме. Пульс частый, нередко малый.
Величина АД зависит от причины сердечной астмы: при гипертоническом кризе оно высокое, при остром Инфаркте миокарда, митральном стенозе — низкое. Длительность приступа сердечной, астмы от нескольких минут до нескольких часов.
Отек легких является наиболее тяжелым и опасным клиническим вариантом острой левожелудочковой недостаточности. Его патогенез аналогичен таковому при сердечной астме. Также налицо диссоциация объемов правого и левого желудочков сердца при перекачивании крови. Однако важную роль играет дополнительный фактор — выраженное повышение проницаемости сосудистых и клеточных мембран в легких. Отек легких может развиваться постепенно, через стадию сердечной астмы, или бурно, внезапно.
Больной бледен, покрыт липким потом, быстро нарастает цианоз. Одышка скоро достигает тяжелейших степеней: дыхание становится поверхностным, затрудненным, появляется пенистая кровянистая мокрота, иногда в очень больших количествах (объем ее может достигать 2—3 л). Пульс частый, малого наполнения, нередко аритмичен. В легких выслушиваются влажные хрипы. Гематокрит крови нарастает.
При рентгенологическом исследовании налицо легочный застой центрального типа с веерообразной тяжистой структурой рисунка. Отек легких наиболее часто развивается при инфаркте миокарда., гипертоническом кризе, митральном стенозе.
Острая правожелудочковая недостаточность, как уже подчеркивалось, наблюдается значительно реже, чем левожелудочковая. В клинике характерна картина шока в сочетании с резко выраженной одышкой. Частота дыхания обычно превышает 30—40 в мин. Быстро нарастает цианоз. В артериальной крови падает парциальное давление кислорода и растет углекислота.
Дополнительная симптоматика обуславливается тем патологическим процессом, который вызвал острую правожелудочковую недостаточность. Весьма показательны изменения ЭКГ, регистрирующей острую перегрузку правых отделов сердца (синдром Мак Джина—Уайта).
Острая кардиальная недостаточность кровообращения представляет прямую угрозу для жизни больного и требует проведения неотложной терапии с соблюдением следующих принципов: 1) начало лечения должно быть максимально ранним; 2) лечение должно отличаться интенсивностью и быть строго адекватным. Для этого необходима экстренная госпитализация пациентов, желательно в специализированные учреждения.
Адекватность лечения обеспечивается только в условиях постоянного клинического и лабораторно-инструментального контроля. Целью терапии является обеспечение достаточности кровообращения путем восстановления насосной функции сердца. Решение этой задачи предполагает создание условий разгрузки поврежденного сердца и прямого усиления его инотропной функции (“инотропной поддержки” сердца). При тяжелых формах ОКНК необходимы восстановление тканевой перфузии; борьба с ацидозом, аритмиями и отеком легких.
– Также рекомендуем “Лечение сердечной астмы. Терапия острой сердечной недостаточности”
Оглавление темы “Недостаточность кровообращения”:
1. Недостаточность кровообращения. Виды недостаточности кровообращения
2. Параметры кровообращения. Нормальные показатели кровообращения
3. Показатели функционирования сердца. Показатели недостаточности кровообращения
4. Механизм развития недостаточности кровообращения. Патогенез недостаточности кровообращения
5. Острая кардиальная недостаточность кровообращения. Клиника острой сердечной недостаточности
6. Сердечная астма. Острая правожелудочковая недостаточность
7. Лечение сердечной астмы. Терапия острой сердечной недостаточности
8. Вазодилататоры при сердечной астме. Инотропная терапия при острой сердечной недостаточности
9. Лечение острой левожелудочковой недостаточности. Терапия левожелудочковой недостаточности
10. Острая сосудистая недостаточность. Обморок
Источник

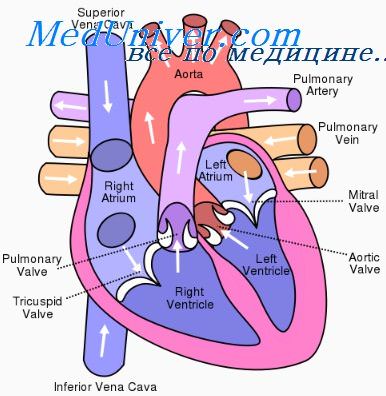
Сердечная астма – острая левожелудочковая недостаточность, обусловленная застоем крови в малом круге кровообращения и интерстициальным отеком легких. Приступы сердечной астмы сопровождаются ощущением острой нехватки воздуха, ортопноэ, надсадным сухим кашлем, цианозом лица, тахикардией, повышением диастолического АД, возбуждением, страхом смерти. Диагноз сердечной астмы основан на оценке клинических симптомов, данных осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ. Приступ сердечной астмы купируется с помощью нитроглицерина, наркотических анальгетиков, гипотензивных и мочегонных препаратов, кровопускания, наложения венозных жгутов на конечности, кислородотерапии.
Общие сведения
Сердечная (кардиальная) астма – клинический синдром, характеризующийся внезапными приступами инспираторной одышки, перерастающей в удушье. В кардиологии сердечная астма относится к тяжелым проявлениям острой недостаточности левых отделов сердца, осложняющей течение ряда сердечно-сосудистых и других заболеваний. При сердечной астме отмечается резкое снижение сократительной способности миокарда и застой крови в системе малого круга кровообращения, приводящие к острым нарушениям дыхания и кровообращения. Сердечная астма может предшествовать развитию альвеолярного отека легких (нередко молниеносного), часто приводящего к летальному исходу.
Сердечная астма
Причины
Сердечная астма может быть связана с непосредственным поражением сердца или развиваться на фоне некардиогенных заболеваний и состояний. Причинами сердечной астмы могут быть первичная острая или хроническая (в стадии обострения) левожелудочковая недостаточность. Сердечная астма может осложнять течение различных форм ИБС (в т.ч. острого инфаркта миокарда, нестабильной стенокардии), постинфарктного и атеросклеротического кардиосклероза, острого миокардита, послеродовой кардиомиопатии, аневризмы сердца. Пароксизмальные формы артериальной гипертензии с высокими подъемами АД и чрезмерным напряжением миокарда левого желудочка, приступы мерцательной аритмии и трепетания предсердий являются потенциально опасными в плане развития сердечной астмы.
К сердечной астме нередко приводят декомпенсированные митральные и аортальные пороки сердца (митральный стеноз, аортальная недостаточность), связанные с препятствием для оттока крови. Нарушению кровотока в левых отделах сердца может способствовать наличие крупного внутрипредсердного тромба или внутриполостной опухоли сердца – миксомы.
Развитие сердечной астмы могут вызывать инфекционные заболевания (пневмония), поражение почек (острый гломерулонефрит), острое нарушение мозгового кровообращения. К факторам, провоцирующим возникновение приступа сердечной астмы, относятся неадекватная физическая нагрузка, сильное эмоциональное напряжение, гиперволемия (при внутривенном введении большого количества жидкости или ее задержке, лихорадке, беременности), обильный прием пищи и жидкости на ночь, переход в горизонтальное положение.
Патогенез
Механизм развития приступа сердечной астмы связан с затруднением внутрисердечной гемодинамики в левых отделах сердца, приводящим к избыточному кровенаполнению легочных вен и капилляров и внезапному повышению гидростатического давления в малом круге кровообращения. Вследствие увеличения проницаемости стенок капилляров происходит активный выход плазмы в ткань легких (в первую очередь в периваскулярные и перибронхиальные пространства) и развитие интерстициального отека легких. Это нарушает вентиляцию легких и ухудшает нормальный газообмен между альвеолами и кровью.
Определенную роль в развитии клинических симптомов сердечной астмы играют нейрорефлекторные звенья регуляции дыхания, состояние мозгового кровообращения. Вегетативная симптоматика, сопутствующая приступу сердечной астмы, развивается при возбуждении дыхательного центра в результате нарушения его кровоснабжения или рефлекторно, в ответ на импульсы из различных очагов раздражения (например, с корня аорты).
Симптомы сердечной астмы
Предвестниками приступа сердечной астмы могут быть появившиеся в предшествующие 2-3 суток одышка, стеснение в груди, покашливание при небольшой физической нагрузке или переходе в горизонтальное положение. Приступы сердечной астмы чаще наблюдаются ночью, во время сна вследствие ослабления адренергической регуляции и увеличения притока крови в систему малого круга в положении лежа. В дневное время приступ сердечной астмы обычно связан с физическим или нервно-психическим напряжением.
Обычно приступы сердечной астмы возникают внезапно, заставляя больного проснуться от ощущения острой нехватки воздуха и нарастания одышки, переходящей в удушье и сопровождающейся надсадным сухим кашлем (позднее – с небольшим отделением прозрачной мокроты). Во время приступа сердечной астмы больному трудно лежать, он принимает вынужденное вертикальное положение: встает или садится в постели, опустив вниз ноги (ортопноэ); дышит обычно через рот, с трудом говорит. Состояние больного сердечной астмой возбужденное, беспокойное, сопровождается чувством панического страха смерти. При осмотре наблюдается цианоз в области носогубного треугольника и ногтевых фаланг, тахикардия, повышение диастолического АД. При аускультации могут отмечаться сухие или скудные мелкопузырчатые хрипы, преимущественно в нижних участках легких.
Продолжительность приступа сердечной астмы может быть от нескольких минут до нескольких часов, частота и особенности проявления приступов зависят от специфики основного заболевания. При митральном стенозе приступы сердечной астмы наблюдаются редко, так как застою в капиллярах и венозном русле малого круга кровообращения препятствует рефлекторное сужение легочных артериол (рефлекс Китаева).
При развитии правожелудочковой недостаточности приступы сердечной астмы могут исчезнуть совсем. Иногда сердечную астму сопровождает рефлекторный бронхоспазм с нарушением бронхиальной проходимости, что осложняет дифференциальную диагностику заболевания с бронхиальной астмой.
При длительном и тяжелом приступе сердечной астмы появляется «серый» цианоз, холодный пот, набухание шейных вен; пульс становится нитевидным, падает давление, больной ощущает резкий упадок сил. Трансформация сердечной астмы в альвеолярный отек легких может происходить внезапно или в процессе нарастания тяжести заболевания, о чем свидетельствует появление обильной пенистой, с примесью крови мокроты, влажных мелко- и среднепузырчатых хрипов над всей поверхностью легких, тяжелого ортопноэ.
Диагностика
Для правильного назначения лекарственной терапии важно дифференцировать приступ сердечной астмы от приступа удушья при бронхиальной астме, остром стенозе гортани, от одышки при уремии, медиастинальном синдроме, истерическом припадке. Установить точный диагноз помогают оценка клинических проявлений сердечной астмы, данные объективного осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ.
Аускультация сердца во время приступа сердечной астмы затруднена из-за наличия дыхательных шумов и хрипов, но все же позволяет выявить глухость сердечных тонов, ритм галопа, акцент II тона над легочным стволом, а также признаки основного заболевания – нарушение ритма сердца, несостоятельность клапанов сердца и аорты и др. Отмечается частый, слабого наполнения пульс, повышение, а затем снижение АД. При выслушивании легких определяются единичные или рассеянные сухие (иногда единичные влажные) хрипы.
На рентгенограмме грудной клетки при сердечной астме отмечаются признаки венозного застоя и полнокровия в малом круге, понижение прозрачности легочных полей, расширение и нерезкость корней легких, появление линий Керли, свидетельствующих об интерстициальном отеке легких. На ЭКГ во время приступа сердечной астмы наблюдается снижение амплитуды зубцов и интервала ST, могут регистрироваться аритмии, признаки коронарной недостаточности.
При сердечной астме, протекающей с рефлекторным бронхоспазмом, обилием свистящих хрипов и повышенной секрецией мокроты, для исключения бронхиальной астмы учитывают возраст первого проявления заболевания (при сердечной астме – пожилой возраст), отсутствие у больного аллергологического анамнеза, хронических воспалительных заболеваний легких и верхних дыхательных путей, наличие острой или хронической сердечно-сосудистой патологии.
Лечение сердечной астмы
Несмотря на то, что приступ сердечной астмы может купироваться самостоятельно, ввиду высокого риска развития отека легких и угрозы жизни больного необходимо экстренное оказание медицинской помощи на месте. Проводимые терапевтические мероприятия должны быть направлены на подавление нейрорефлекторного возбуждения дыхательного центра, снижение эмоционального напряжения и разгрузку малого круга кровообращения.
Чтобы облегчить течение приступа сердечной астмы, больному необходимо обеспечить максимальный покой, удобное полусидячее положение со спущенными ногами, организовать горячую ножную ванну. Показан прием нитроглицерина сублингвально с повторами каждые 5-10 мин. или нифедипина с обязательным мониторингом АД до субъективного облегчения состояния.
При сердечной астме с сильной одышкой и болевым синдромом применяются наркотические анальгетики. В случае угнетения дыхания, бронхоспазма, хронического легочного сердца, отека мозга, они могут быть заменены нейролептаналгетиком – дроперидолом.
Методом срочной разгрузки малого круга кровообращения при артериальной гипертензии и венозном застое является кровопускание (300–500 мл крови). При отсутствии противопоказаний возможно наложение на конечности жгутов, сдавливающих вены и искусственно создающих венозный застой на периферии (продолжительностью не более 30 мин. под контролем артериального пульса). При сердечной астме показаны длительные повторные ингаляции кислорода через этиловый спирт (с помощью носовых катетеров или маски, при отеке легких – ИВЛ), способствующие уменьшению отека легочной ткани.
При развитии приступа сердечной астмы проводится коррекция АД гипотензивными средствами и мочегонными препаратами (фуросемид), Практически во всех случаях сердечной астмы необходимо в/в введение растворов сердечных гликозидов – строфантина или дигоксина. Эуфиллин может быть эффективен при смешанной форме астмы сердечной и бронхиальной, при митральном стенозе за счет расширения коронарных сосудов и улучшения кровоснабжения миокарда. При сердечной астме с нарушением ритма сердечной деятельности применяется электроимпульсная терапия (дефибрилляция). После купирования приступа сердечной астмы проводится дальнейшее лечение с учетом причины заболевания.
Прогноз и профилактика
Исход сердечной астмы в значительной степени определяется основной патологией, приводящей к развитию приступов удушья. В большинстве случаев прогноз сердечной астмы неблагоприятный; иногда комплексное лечение основного заболевания и строгое соблюдение больными ограничительного режима позволяют предупреждать повторные приступы, поддерживать относительно удовлетворительное состояние и даже работоспособность на протяжении нескольких лет.
Профилактика сердечной астмы состоит в своевременном и рациональном лечении хронической ИБС и сердечной недостаточности, артериальной гипертензии, предупреждении инфекционных заболеваний, соблюдении водно-солевого режима.
Источник
Симптоматика правожелудочковой сердечной недостаточности четко выражена, проигнорировать ее невозможно. Умение распознавать симптомы заболевания, возникающие на различных стадиях, позволяет избежать развития опасных осложнений, приводящих к необратимым процессам и смерти.

Симптомы разных стадий
Правосторонняя сердечная недостаточность – хроническая патология. Она возникает при дисфункции сердечных мышц в правом отделе миокарда. При возникновении симптомов больной нуждается в экстренной врачебной помощи. Моментально обращаются к терапевту те, кто знает признаки опасного заболевания.
Классификация патологии зависит от места ее локализации. Различают 2 типа сердечной недостаточности:
- правожелудочковую (легочное сердце);
- левожелудочковую.
Отличительные признаки:
| Тип заболевания | Место локализации | Причины возникновения | Последствия |
|---|---|---|---|
| Левожелудочковая | Поражает левый отдел миокарда. | Вызывается снижением коронарного кровообращения, инфекционными заболеваниями, тахикардией, аритмией. | Левый желудочек перегружен. В легочном круге кровообращение образуется застой. Вызывает сердечную астму, отек легких, кардиогенный шок. |
| Правожелудочковая | Нарушается функционирование правого отдела миокарда. | Проявляется при легочной тромбоэмболии, затяжной астме, двухсторонней пневмонии, легочном сердце, перикардитах. | Правый желудочек перегружен. Застойные явления возникают в большом круге кровообращения. Кровь в изобилии наполняет органы, но с трудом выходит из них. Печень увеличивается, ноги отекают, возникает цианоз, в легких развиваются опасные для жизни осложнения. |
Существует 2 формы патологии:
- хроническая;
- острая правожелудочковая недостаточность.
Правосторонняя недостаточность – вторичная болезнь. Ей предшествует левожелудочковая сердечная недостаточность. У большинства пациентов правожелудочковая и левосторонняя недостаточность протекают совместно. Но не исключены случаи, когда сердечная недостаточность справа возникает изолировано.
На ранних этапах симптомы заболевания обусловлены застойными явлениями в малом круге кровообращения. Правожелудочковая недостаточность сопровождается:
- тахикардией (спонтанным нарастанием сердечного ритма);
- артериальной гипотонией (устойчивым снижением давления);
- одышкой, недостатком воздуха;
- давящими болями в области сердца;
- отеками конечностей;
- пониженной температурой кожных покровов (холодностью рук и ног);
- цианозом (кожные покровы в области носогубного треугольника, рук и ног приобретают синюшный оттенок);
- сниженным тургором кожных покровов;
- набуханием и пульсацией яремных вен (в положении лежа);
- высокой проницаемостью сосудов;
- отеком легких;
- тошнотно-рвотным синдромом;
- обмороками;
- слабостью, утомляемостью.
Эти симптомы неизменны на всех этапах развития патологии. Когда правожелудочковая сердечная недостаточность переходит в осложненные формы, они усугубляются. К ним подключаются симптомы застоявшейся крови в большом круге кровообращения.
Пациенты страдают от:
- Чувства тяжести и болезненности в правом подреберье, возникающего из-за разбухания печени.
- Гипертонии.
- Отеков.
- Олигурии – нарушенного кровотока в почках.
- Сниженной выработки мочи, вызванной задержкой жидкости.
- Сердечной астмы, спровоцированной избыточным количеством крови в венозных сосудах и капиллярах легких.
- Расширения и набухания шейных вен в положении лежа и сидя.
- Психических расстройств, вызванных нарушенным оттоком венозной крови из головного мозга и кислородным голоданием.
- Гастрита и других заболеваний пищеварительной системы.
- Потери аппетита и веса.
- Асцита (чрезмерного накопления жидкости в полости живота).
- Гидроторакса (выпота жидкости в грудной клетке).
Месторасположение отеков
Отечность – первый признак правосторонней сердечной недостаточности. Отеки образуются в органах, удаленных от сердца:
- Прежде всего, отечность затрагивает нижние конечности. Сначала отекает область голеностопного сустава. Потом в патологический процесс вовлекаются голени и бедра.
- При тяжелых формах заболевания, отек, поднимаясь вверх по телу, распространяется и по брюшной стенке.
- У мужчин отмечают отечность мошонки.
- В процесс втягиваются руки, грудная клетка и область шеи.
- Развивается отечность живота (асцит), грудной полости (гидроторакс).
- Возникает отек легких.
Когда давление в левом предсердии и легочных капиллярах поднимается до критических значений, жидкость начинает просачиваться сквозь сосудистые стенки. Она заполняет легочные пузырьки и просветы.
При отеке легких одышка перерастает в удушье. Пациент приходит в возбуждение, принимает вынужденную сидячую позу, приносящую облегчение. Кожные покровы бледнеют, слизистые оболочки приобретают цианотичный (фиолетовый) оттенок.
 Яремные вены набухают. Развивается тахикардия или аритмия. Усиленный кашель сопровождается отделением пенистой мокроты с кровяными включениями. При выслушивании обнаруживаются разнохарактерные влажные хрипы. Врач дифференцирует отек легких от бронхиальной астмы. При его развитии требуется срочное диагностирование и незамедлительное лечение.
Яремные вены набухают. Развивается тахикардия или аритмия. Усиленный кашель сопровождается отделением пенистой мокроты с кровяными включениями. При выслушивании обнаруживаются разнохарактерные влажные хрипы. Врач дифференцирует отек легких от бронхиальной астмы. При его развитии требуется срочное диагностирование и незамедлительное лечение.
В начале развития патологии ноги и другие части тела отекают к концу дня. Позднее отечность становится устойчивым явлением. Она распространяется по всему телу, вызывая анасарци.
Жидкость накапливается в сердечной сумке и брюшной полости, что приводит к образованию «лягушачьего живота». Одномоментно в животе собирается до 1,5-2 л отечной жидкости.
Гидроторакс – опасное для жизни осложнение. При выходе 1 литра жидкости в плевру легкие сжимаются, дыхание затрудняется, возникает гипоксия и удушье. Без экстренной медицинской помощи шансов выжить у больного нет.
По тяжести признаков заболевание разделили на 3 стадии. Для каждой из них характерна своя симптоматика.
| Стадия | Симптомы |
|---|---|
| Начальная | При физической активности возникает одышка, учащается сердцебиение. В покое патология течет бессимптомно. |
| Средняя | Ноги отекают. Пациента мучает одышка и сердцебиение даже в состоянии покоя. Различают 2 фазы:
|
| Терминальная | Тяжелая неизлечимая форма болезни, при которой возникли необратимые патологические трансформации в различных органах. Происходит нарушение обменных процессов, приводящих к истощению. |
Кроме этого, тяжесть симптоматики позволяет выделить еще 4 стадии течения заболевания:
| Степень | Признаки |
|---|---|
| I | Проходит скрыто, без внешних признаков. |
| II | Отмечают появление хрипов. |
| III | Количество хрипов нарастает. |
| IV | Давление падает до критических отметок. Развивается кардиогенный шок. |
Особенности острой правожелудочковой недостаточности
Обострение заболевания вызывают патологии, неожиданно ограничивающие свободу передвижения кровотока в легочном круге кровообращения.
К основным факторам, провоцирующим развития острой формы заболевания, относят:
- затяжные, тяжело текущие астматические состояния;
- тромбоэмболию легочной артерии;
- закупорку трахеи или бронхов чужеродным телом;
- пневмомедиастинум;
- сосредоточение воздуха в полости плевры;
- двухстороннюю сливную пневмонию;
- спадание альвеол;
- выпот в грудной полости;
- расстройство дыхания у младенцев;
- любые патологии, которым сопутствует обостренная дыхательная недостаточность.
Острая правожелудочковая недостаточность образуется при пороках сердца со сниженным легочным кровообращением. Ее появление провоцирует процедура переливания цитратной крови, которую выполняют быстро, не вводя кальций и новокаин.
Она развивается, когда гипертонические инъекции либо контрастные вещества, предназначенные для рентгенологического обследования, при внутривенном введении вливаются моментально. Ускоренное введение препаратов вызывает усиление сопротивляемости и спазм сосудов, относящихся к легочному кругу кровообращения.
Острая форма правосторонней сердечной недостаточности сопровождается следующими симптомами:
- отеками на ногах;
- одышкой;
- удушьем;
- цианозом;
- синусовой тахикардией;
- вздутием вен на шее;
- сильной пульсацией внутренней яремной вены;
- увеличением печени;
- возникновением болевого синдрома в правом подреберье;
- нарушенным сердечным ритмом;
- сбившимся дыханием;
- стеснением за грудиной;
- сердечными болями;
- выступанием холодного пота на кожных покровах;
- расширением правого желудочка;
- слабым пульсом;
- увеличением центрального венозного давления;
- тахикардией.
Обострение развивается внезапно. При его появлении доминируют признаки заболевания, которое спровоцировало возникновение правосторонней сердечной недостаточности.
Острые застойные проявления, возникшие в большом круге кровообращения, приводят к почечной недостаточности. Биохимия крови указывает на нарушенное функционирование печени и почек.
Иногда у пациентов резко падает артериальное давление, что вызывает шок. Из-за слабого кровообращения, на кожных покровах конечностей появляется синюшность.
При возникновении признаков обострения нужно срочно вызывать скорую помощь. Стремительное развитие патологии заканчивается необратимым процессом в организме – отеком легких. Избежать летального исхода удается, если врач своевременно окажет медицинскую помощь больному.
Лечение
Методика, выбранная лечащим врачом, будет основана на причине, вызвавшей сердечную недостаточность. Существует целый ряд препаратов, которые направлены на восстановление сократительной функции миокарда и на уменьшение симптомов. В случае, если медикаментозная терапия не принесла ожидаемых результатов, больного в плановом порядке готовят к операции.
Терапия сердечной недостаточности правожелудочкового типа должна назначаться врачом-кардиологом только после тщательной диагностики больного. Многие симптомы и клинические проявления не допускают приема некоторых групп препаратов. К примеру, при венозном застое в большом круге, при увеличении печени, одышке, набухании шейных вен прием препаратов, относящихся к группе диуретиков и вазодилататоров, противопоказан.
В лечении используют только слабые мочегонные средства в минимальной дозировке, установленной врачом. Вазодилататоры нельзя применять, потому как они снижают сердечный выброс, чем еще больше усугубляют патологию.
После приема некоторых препаратов у больного наблюдают рефракторную гипотонию. в таком случае применима внутриаортальная контрпульсация, инфузия допамина, вспомогательное кровообращение. В этом же случае вводят плазму или плазмозаменители вместе с добутамином и артериальным вазодилататором, чтобы увеличить преднагрузку на правый желудочек.
Правожелудочковая недостаточность – патология, требующая правильного лечения и строго врачебного контроля. Знание симптомов, своевременное обращение к доктору и терапия – факторы, продлевающие жизнь пациентов, позволяющие им вернуться к привычной жизни.
Источник
