Основным диагностическим критерием типичного острого инфаркта миокарда является
Диагностика инфаркта миокарда. Критерии инфаркта миокарда.
Диагностика инфаркта миокарда базируется
• на классическом ишемическом болевом синдроме (или дискомфорте в груди),
• типичных изменениях ЭКГ при ее динамическом регистрировании (у половины больных, доставленных в больницу с болями в сердце и подозрением на инфаркте миокарда, выявляется малодиагностичная ЭКГ),
• достоверных изменениях (повышении, а потом нормализации) уровней кардиоспецифических ферментов в сыворотке крови,
• неспецифических показателях тканевого некроза и воспаления (резорбционном синдроме),
• данных ЭхоКГ и сцинтиграфии сердца
В большинстве случаев инфаркта миокарда ставится уже на основании клинической картины, еще до снятия ЭКГ ЭКГ позволяет ставить диагноз инфаркта миокарда в 80% случаев, но все же она больше пригодна для уточнения локализации и давности ИМ, чем для определения размеров очага некроза (многое зависит от того, когда ЭКГ снимают) Нередко отмечается отсроченное появление изменений на ЭКГ Так, в ранний период инфаркта миокарда (первые часы) параметры ЭКГ могут быть нормальными или их трудно интерпретировать.
Даже при явном инфаркте миокарда может не быть повышения интервала ST и формирования патологического зубца Q. Поэтому необходим анализ ЭКГ в динамике. Снятие ЭКГ в динамике в период ишемической боли поможет оценить эволюцию изменений у большей части больных. Следовательно, каждому больному с болями в грудной клетке, которые потенциально могут быть сердечными, надо в течение 5 мин записывать ЭКГ и немедленно ее оценивать в целях установления показаний для проведения реперфузионного лечения Если на ЭКГ имеется «свежее» повышение сегмента ST или «новая» блокада ЛНПГ, то это показание для проведения адекватной реперфузии с помощью системного тромболизиса или ПЧКА Если в анамнезе имеются указание на ИБС (ишемию миокарда), а ЭКГ не дает оснований для реперфузионной терапии, то у больного следует предположить НСт или инфаркта миокарда без повышения интервала ST
Критерии «свежего» инфаркта миокарда — типичное повышение и постепенное снижение биохимических маркеров некроза миокарда (тропонинового теста) или более быстрое повышение и снижение МВ-КФК в сочетании как минимум с одним из следующих признаков ишемические симптомы, появление патологического зубца Q на ЭКГ, изменения на ЭКГ, указывающие на ише мию (характерное повышение или снижение интервала ST), проведение коронарной интервенции (ангиопластики), анато-мо-патологические признаки «свежего» инфаркта миокарда.
Как показывает практика, почти у половины больных инфарктом миокарда наблюдается безболевое начало болезни (или нетипичное проявление болевого синдрома) и отсутствуют четкие (однозначно трактуемые) характерные изменения ЭКГ

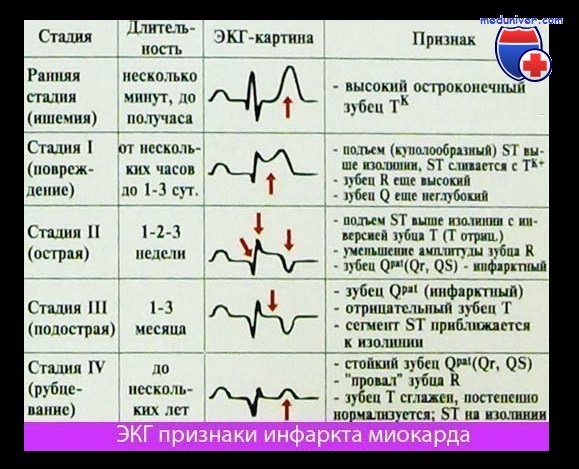
Ведущие ЭКГ-критерии инфаркта миокарда
1) инверсия зубца Т, указывающая на ишемию миокарда Часто эти острейшие изменения врач пропускает,
2) в острейший период формируется высокий остроконечный зубец Т (ишемия) и повышение сегмента ST (повреждение), которое имеет выпуклую (или косовосходящую) форму, может сливаться с зубцом Т, образуя монофазную кривую (свидетельствуя о повреждении миокарда) Изменение конечной части желудочкового комплекса (подъем или депрессия интервала ST и последующая инверсия зубца Т) может быть проявлениями мелкоочагового инфаркта миокарда (инфаркта миокарда без Q).
Для утверждения диагноза инфаркта миокарда без Q нужно повышение ферментов (желательно кардиоспецифичных) не менее чем в 1,5—2 раза Без этого диагноз ИМ остается предположительным,
3) подъем интервала ST на 2 мм и более как минимум в двух соседних отведениях (часто сочетается с «зеркальным» снижением интервала ST в отведениях от противоположной стенки сердца),
4) эволюция патологического зубца Q (более 1/4 от амплитуды R в отведениях V1-6 и avL, более 1/2 от амплитуды R во II, III отведениях и avF, интервала QS в V2-3 на фоне отрицательного Т, Q более 4 мм в V4-5). указывающая на гибель клеток миокарда Появление патологического зубца Q (возникает через 8—12 ч после появления симптоматики, но может быть и позднее) типично для крупноочагового ИМ (с зубцами Q и R) и трансмурального (QS) Нередко у больных с Q и подъемом интервала ST в одной зоне определяется снижение интервала ST в других (неинфарктных) зонах (ишемия на расстоянии, или реципропный электрический феномен).
ЭКГ-критерии диагностики инфаркта миокарда с повышением интервала ST – наличие на фоне боли в грудной клетке и любого из перечисленных ниже признаков:
• новый или предположительно новый патологический зубец Q по крайней мере в 2 отведениях из следующих: II, III, V1—V6 или I и avL;
• новая или предположительно новая элевация или депрессии интервала ST-T;
• новая полная блокада левой ножки пучка Гиса.
Инфаркт миокарда (нередко возникает на фоне нижнего инфаркта миокарда) плохо диагностируется на обычной ЭКГ, поэтому нужно ЭКГ-картирование или снятие ЭКГ в правых грудных отведениях (V3r-V4r), дополнительно учитывается повышение сегмента ST более 1 мм в V1 (иногда в V2-3). В первые дни ИМ необходимо проводить Хм ЭКГ. В последующие дни острого периода ЭКГ записывается ежедневно.
При мелкоочаговом инфаркте миокарда его периоды по ЭКГ трудно определить практически.
– Также рекомендуем “ЭКГ признаки инфаркта миокарда. Свежая блокада левой ножки пучка Гиса.”
Оглавление темы “Диагностика и лечение инфаркта миокарда.”:
1. Астматический статус при инфаркте миокарда. Абдоминальная форма инфаркта миокарда.
2. Диагностика инфаркта миокарда. Критерии инфаркта миокарда.
3. ЭКГ признаки инфаркта миокарда. Свежая блокада левой ножки пучка Гиса.
4. Лабораторные методы диагностики инфаркта миокарда. Ферменты инфаркта миокарда.
5. Трансаминазы при инфаркте миокарда. Лактатдегидрогеназы при инфаркте миокарда.
6. Дифференциальный диагноз инфаркта миокарда. Острый перикардит. Гипертрофическая кардиомиопатия.
7. Принципы лечения неосложненного инфаркта миокарда. Направления фармакологического лечения инфаркта миокарда.
8. Обезболивание при инфаркте миокарда. Купирование боли при инфаркте миокарда.
9. Тактика при интенсивных болях инфаркта миокарда. Восстановление перфузии ишемизированной зоны миокарда.
10. Тромболизис. Показания к проведению тромболизиса. Противопоказания к проведению тромболизиса.
Источник
Тестовые задания для фельдшеров по скорой и неотложной медицинской помощи. Часть 2 (61-120)
№61 Показание для экстренной госпитализации являются:
1)Стенокардия напряжения впервые возникшая
2)Стенокардия напряжения стабильная
3)Стенокардия напряжения прогрессирующая
4)Стенокардия принца-Металла
Ответ: 1 3 4
№62 Эффект Бета-блокаторов при приступе стенокардии обусловлен:
1)Расширением коронарных сосудов
2)Расширением периферических сосудов и снижением сердечного выброса
3)Урежением сердечного ритма и снижением минутного объема кровообращения
Ответ: 3
№63 Основным диагностическим критерием типичного острого инфаркта миокарда является:
1)Артериальная гипотония
2)Артериальная гипертензия
3)Нарушение ритма сердца
4)Загрудинная боль продолжительностью более 20 минут
5)Холодный пот
Ответ: 4
№64 Для абдоминальной формы инфаркта миокарда характерны:
1)Боли за грудиной, иррадиирующие в плечо и эпигастральную область
2)Острые боли в животе, часто с тошнотой, иногда с рвотой, резкая слабость
3)Острые боли в животе, «доскообразное» напряжение мышц живота, положительные симптомы раздражения брюшины.
Ответ: 2
№65 При остром инфаркте миокарда чаще всего развивается:
1)Синусовая брадикардия
2)Мерцательная аритмия
3)Желудочковая экстрасистолия
4)Фибрилляция желудочков
Ответ: 3
№66 Желудочковые экстрасистолы у больного с острым инфарктом миокарда могут осложниться:
1)Фибрилляцией предсердий
2)Фибрилляцией желудочков
3)Полной атриовентрикулярной блокадой
4)Асистолией
Ответ: 2
№67 При остром инфаркте миокарда для профилактики жизнеопасных аритмий применяется:
1)Новокаинамид 10% 2,0 в/м
2)Изоптин 40 мг в/м
3)Лидокаин 2% 4,0 в/в
4)Лидокаин 10% 2,0 в/м
Ответ: 3 4
№68 При умеренном повышении АД у больного с острым инфарктом миокарда на высоте
болевого синдрома показано:
1)Папаверин в/м
2)Дибазол в/м
3)Дибазол в/в
4)Клофелин в/в
5)Обезболивание
Ответ: 5
№69 При неосложненном остром инфаркте миокарда необходимо:
1)Нитроглицерин, в/в анальгин 50 % 2,0, ингаляция кислорода, вызов кардиологической бригады или транспортировка
2)Нитроглицерин, кислород, вызов кардиологической бригады
3)Нитроглицерин, нейролептаналгезия, закисно-кислородный наркоз, лидокаин в/м, вызов кардиологической бригады или при ее отсутствии транспортировка на носилках
Ответ: 3
№70 Основным ЭКГ -признаком некроза сердечной мышцы является
1)Снижение сегмента ST
2)Подъем сегмента ST
3)Уменьшение зубца R
4)Широкий и глубокий зубец Q
5)Отрицательный зубец Т
Ответ: 4
№71 Признаком острейшей стадии инфаркта миокарда является:
1)Т в грудных отведениях
2)Высокий остроконечный Т
3)Подъем сегмента ST
4)Q патологический
Ответ: 2 3
№72 Клиническим проявлением внезапно развившейся полной атривентрикулярной блокады
является:
1)Внезапная смерть
2)Коллапс
3)Приступ Морганьи-Адамс-Стокса
4)Синдром Вольф-Паркинсон-Уайта
Ответ: 3
№73 Первоочередным мероприятием у больного с полной атривентрикулярной блокады в разгар приступа является:
1)В/м введение атропина
2)Непрямой массаж сердца
4)В/в введение алупента
Ответ: 2
№74 Препаратом выбора для купирования пароксизмальной желудочковой тахикардии является:
1)Изоптин
2)Строфантин
3)Лидокаин
4)Панангин
Ответ: 3
№75 Препаратом выбора для купирования приступа наджелудочковой тахикардии с ЧСС более
180 в минуту является:
1)Новокаинамид
2)Строфантин
3)Лидокаин
4)Анаприлин
Ответ: 1 2
№76 Сочетать бета-блокаторы и антогонисты ионов кальция при парентеральном введении препаратов:
1)Можно
2)Нельзя
Ответ: 2
№77 Номотопным водителем ритма является:
1)Синусовый узел
2)Атриовентрикулярный узел
3)Ножки пучка Гиса
4)Предсердия
Ответ: 1
№78 Ранними экстрасистолиями называются экстрасистолы:
1)Возникающие после зубца Р
2)Вставляющиеся в нормальное расстояние RR
3)Наслаивающиеся на Т
Ответ: 3
№79 Для желудочковой экстрасистолы характерны следующие признаки:
1)QRS уширен
2)QRS обычной формы
Ответ: 1
№80 ЭКГ-признаки предсердной экстрасистолы:
1)QRS обычной формы
2)QRS уширен
Ответ: 1
№81 Острая левожелудочковая недостаточность может быть осложнением:
1)Гипертонического криза
2)Острого инфаркта миокарда
3)Хронической недостаточности кровообращения
4)Поздних токсикозов беременных
Ответ: 1 2 3
№82 Эффект нитроглицерина при приступе стенокардии обусловлен
1)Расширением коронарных артерий
2)Расширением коллатеральных ветвей коронарных артерий
3)Расширением периферических сосудов большого круга кровообращения
4)Урежением сердечного ритма
Ответ: 3
№83 Применение сердечных гликозидов в комплексе лечения острой левожелудочковой
недостаточности показано:
1)Всегда
2)При ОСН, развившейся на фоне инфаркта миокарда
3)При ОСН, развившейся на фоне гипертонического криза
4)При ОСН, развившейся на фоне хронической недостаточности кровообращения
5)Никогда
Ответ: 4
№84 Применение лазикса в комплексе лечения острой левожелудочковой недостаточности
показано:
1)Всегда
2)При высоком и нормальном АД
3)При низком АД
4)Никогда
Ответ: 2
№85 Применение преднизолона в комплексном лечении острой левожелудочковой
недостаточности основано на:
1)Увеличение возврата венозной крови к сердцу и повышении сердечного выброса.
2)Уменьшении проницаемости сосудистой стенки и противоотечном действии
3)Повышение чувствительности к катехоламинам и бронхолитическом действии
Ответ: 2
№86 Противопоказанием для применения морфина у больных с отеком легких является:
1)Отек легких на фоне инфаркта
2)Отек легких на фоне гипертонического криза
3)Отек легких на фоне порока сердца
4)Отек легких у больных старческого возраста
Ответ: 4
№87 Оптимальное положение для больного с отеком легких:
1)Лежа с приподнятым головным концом, сидя и полусидя
2)Лежа с приподнятым ножным концом
Ответ: 1
№88 Критериями транспортабельности больных с отеком легких
1)Уменьшение акроцианоза и одышки
2)Исчезновение влажных хрипов по передней поверхности грудной клетки и возможность принять горизонтальное положение
3)Полное исчезновение влажных хрипов и одышки
Ответ: 1 2
№89 При тромбоэмболии легочной артерии развивается:
1)Острая левожелудочковая недостаточность
2)Острая правожелудочковая недостаточность
Ответ: 2
№90 Для раннего периода тромбоэмболии легочной артерии характерны:
1)Боль в груди
2)Одышка
3)Кровохарканье
4)Кашель
5)Резкая слабость
Ответ: 1 2 5
№91 Для клиники острой правожелудочковой недостаточности характерны:
1)Акцент II тона над аортой
2)Увеличение печени
3)Набухание шейных вен
4)Расширение границ сердца вправо
5)Акцент II тона над легочной аортой
Ответ: 2 3 4 5
№92 В первую очередь дифференциальный диагноз при тромбоэмболии легочной артерии нужно проводить:
1)Со спонтанным пневмотораксом
2)С крупозной пневмонией
3)С острым инфарктом миокарда
Ответ: 3
№93 Больной с тромбоэмболией легочной артерии транспортируется:
1)В полусидячем положении
2)В строго горизонтальном положении
3)В горизонтальном положении со слегка приподнятым головным концом
4)В горизонтальном положении с приподнятым ножным концом
Ответ: 3
№94 Ведущим симптомом бронхиальной астмы является:
1)Постоянная одышка
2)Приступообразная одышка
3)Вынужденное положение больного во время приступа
4)Приступы одышки с удлиненным выдохом
5)«Бочкообразная» грудная клетка
Ответ: 4
№95 Для клиники развивающегося астматического состояния характерны:
1)Повторные затяжные приступы удушья у больного бронхиальной астмой:
2)Неотхождение мокроты после приступа
3)Низкая эффективность привычных бронхолитиков
4)Снижение диуреза
5)Пародоксальное дыхание
Ответ: 1 2 3 4
№96 Абсолютным признаком развившегося астматического состояния является:
1)Одышка с удлиненным выдохом
2)Дистанционные сухие хрипы
3)Вынужденное положение больного
4)Участки немого легкого при аускультации
Ответ: 4
№97 При лечении астматического состояния необходимо:
1)Инфузионная терапия
2)Ингаляция кисловодовоздушной смеси
3)Введение адреномиметиков
4)Ведение эуфилина
5)Введение кортикостероидов
Ответ: 1 2 4 5
№98 При астматическом статусе необходимо:
1)Повторное введение адреномиметиков, эуфилина, преднизолона, ингаляция кислорода
2)В/в эуфиллин 2,4% 10-15 мл, преднизолон 60 мг, инфузионная терапия 5% глюкозой, ингаляция кислорода
3)В/в эуфиллин 2,4 % 10,0 эфедрин 5 % 1,0, преднизолон 90 — 120 мг, инфузионная терапия
Ответ: 2
№99 Концентрация кислорода во вдыхаемой смеси у больного с астматическим статусом должна быть:
1)100 %
2)50-75 %
3)30-50 %
4)20-30 %
Ответ: 4
№100 Больным с аспириновой формой бронхиальной астмы противопоказан:
1)Эуфиллин
2)Теофедрин
3)Астмопент
4)Сальбутамол
Ответ: 2
№101 Для крупозной пневмонии характерны:
1)Острое начало с высокой температурой
2)Плевральные боли на стороне поражения
3)Ржавая мокрота в первые дни заболевания
4)Гнойная мокрота с первых дней заболевания
Ответ: 1 2 3
№102 Крупозная пневмония может осложниться:
1)Инфекционнотоксическим шоком
2)Коллапсом
3)Отеком легкого
4)Острой дыхательной недостаточностью
5)Острой недостаточностью надпочечников
Ответ: 1 2 3 4
№103 Ведущим симптомом инфекционного шока является:
1)Бледность кожи на фоне высокой температуры
2)Заторможенность и вялость больного
3)Гипотония, не поддающаяся лечению прессорными аминами
4)Гипотония, поддающихся лечению прессорным аминами
Ответ: 3
№104 Для коллапса, развившегося у больного с крупозной пневмонией характерно:
1)Постепенное снижение АД на фоне высокой температуры и нарастающей интоксикации
2)Внезапное падение АД, часто спровоцированное переменой положения тела
Ответ: 2
№105 При инфекционнотоксическом шоке у больного с крупозной пневмонией необходимо:
1)Ингаляция паров нашатырного спирта, п/к кофеин и кордиамин
2)В/в капельно норадреналин 0,2% 1,0 на 250 мл физраствора, в/в преднизалон 90-120 мг
3)В/м сульфакамфокаин 2,0, анальгин 50 % 2,0 в/м
Ответ: 2
№106 Для клинической картины инсулинозависимого сахарного диабета характерны:
1)Острое начало заболевания чаще в молодом возрасте
2)Резкое снижение массы тела в начальном периоде болезни
3)Возможность лечения таблетированными сахароснижающими препаратами
4)Высокая склонность к развитию кетоацидоза
Ответ: 1 2 3
№107 Для клинической картины инсулинонезависимого сахарного диабета характерны:
1)Начало постепенное чаще после 40 лет
2)Масса тела в период, предшествующий началу заболевания обычно повышается
3)Возможность лечения таблетированными сахароснижающими препаратами
4)Высокая склонность к развитию кетоацидоза
Ответ: 1 2 3
№108 При гипергликемической котоацидотической коме:
1)Кожа гиперемированная, сухая, зрачки расширенные, глазные яблоки твердые
2)Гиперемия лица, кожа сухая, глазные яблоки мягкие, тургор кожи снижен
3)Кожа цианотичная, сухая, глаза запавшие, тризм жевательной мускулатуры, повышенный мышечный тонус
Ответ: 2
№109 Дыхание при диабетической коме:
1)Не нарушено
2)Поверхностное, неритмичное
3)Частое, глубокое
4)Редкое, с длительным апноэ
Ответ: 3
№110 При диабетической коме необходимо:
1)Туалет верхних дыхательных путей, ингаляция кислорода, полиглюкин в/в капельно
2)Туалет верхних дыхательных путей, ингаляция кислорода, физраствор в/в, гемодез, натрия бикарбонат
3)В/в инсулин 40 ЕД, ингаляция кислорода, в/в капельно физ. раствор гемодез
4)В/в инсулин 20 ЕД + в/м инсулин 20 ЕД, гемодез, полиглюкин
Ответ: 2
№111 При гипогликемической коме у больного:
1)Кожа обычного цвета, влажная, глазные яблоки твердые, тонус мышц повышен
2)Кожа бледная, покрыта холодным потом, тризм жевательной мускулатуры, глазные яблоки
3)Кожа гиперемированная, влажная, зрачки резко расширенны, тонус мышц снижен
Ответ: 1
№112 При гипогликемической коме необходимо:
1)Туалет дыхательных путей, инсулин 20 ЕД в/м, глюкоза 40 % 20,0 в/в
2)Фракционное в/в ведение 40% глюкозы до 60 мл
3)Туалет дыхательных путей, транспортировка
Ответ: 2
№113 Биологическое действие инсулина состоит:
1)В повышении проницаемости клеточных мембран для ионов К+, синтезе жиров
2)В повышении проницаемости клеточных мембран для глюкозы, синтез гликогена и жиров
3)В понижении проницаемости клеточных мембран для глюкозы, синтезе белков
Ответ: 2
№114 Развитие гипогликемической комы наиболее вероятно:
1)У больных недиагностированным инсулинозависимым типом диабета
2)У больных с недиагностированным диабетом II типа
3)У больных, получающих инсулин
Ответ: 3
№115 Максимальное время, в течение которого может развиться анафилактический шок
составляет:
1)3 минуты после введения препарата
2)10 минут после введения препарата
3)30 минут после введения препарата
4)1 час после введения препарата
Ответ: 3
№116 Ведущим механизмом развития анафилактического шока является:
1)Снижение сократительной способности миокарда
2)Расширение венозного отдела сосудистого русла
3)Уменьшение объема циркулирующей крови
4)Угнетение сосудодвигательного центра
Ответ: 2
№117 Введение эуфиллина при анафилактическом шоке показано:
1)Всем больным
2)Больным с одышкой
3)Больным с бронхоспазмом, после стабилизации АД
4)Больным с загрудинными болями, после стабилизации АД
Ответ: 3
№118 Введение сердечных гликозидов при анафилактическом шоке показано:
1)Всем больным
2)Больным с бронхоспазмом, после стабилизации АД
3)Больным с сохраняющейся тахикардией и респираторной одышкой, после стабилизации АД
Ответ: 3
№119 Первоочередным мероприятием при анафилактическом шоке является:
1)Введение антигистаминных препаратов
2)Наложение жгута
3)В/в ведение преднизолона и адреналина
4)П/к введение адреналина в место инъекции
Ответ: 3
№120 Асимметрия глазных щелей, анизокория, симптом «паруса» относятся:
1)К симптомам очагового поражения мозга
2)К общемозговым неврологическим симптомам
3)К симптомам раздражения мозговых оболочек
Ответ: 1
Источник
