Основная причина инфаркта легкого
Инфаркт легкого – ишемия участка легочной ткани, вызванная тромбозом или эмболией ветвей легочной артерии. Клиническими признаками данной патологии могут служить резкая боль в груди, одышка, кашель с кровянистой мокротой, гипертермия, тахикардия, коллапс. Для выявления инфаркта легкого информативны рентгенография, КТ и сцинтиграфия легких, ангиопульмонография, ЭхоКГ, исследование газового состава крови. Лечение начинают с назначения антикоагулянтов и фибринолитиков, кислородотерапии; при необходимости производится эмболэктомия. В случае развития инфаркт-пневмонии показана антибиотикотерапия.
Общие сведения
Инфаркт легкого (легочная эмболия) – нарушение кровообращения на ограниченном участке легочной паренхимы, развивающееся в результате закупорки долевых, сегментарных и более мелких артерий легкого тромбом или эмболом. По имеющимся в пульмонологии данным, инфаркт легкого составляет 10-25% всех случаев ТЭЛА. Диагноз тромбоэмболии легких нередко не устанавливается прижизненно, что приводит к большому количеству нераспознанных эпизодов инфаркта легкого. При этом летальный исход от легочной эмболии регистрируется у 5%-30% больных. Отсутствие лечения, рецидивирующие тромбозы, наличие фоновой патологии являются основными факторами, повышающими риск фатальных случаев легочной эмболии. Инфаркт правого легкого встречается в 2 раза чаще, чем левого, при этом нижние доли легких поражаются в 4 раза чаще, чем верхние.
Инфаркт легкого
Причины инфаркта легкого
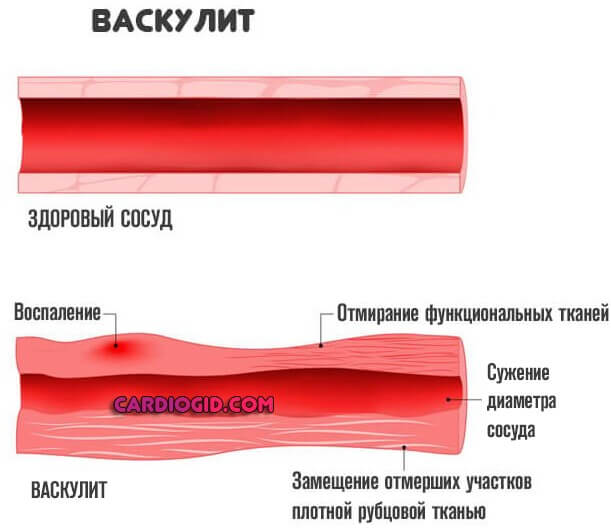
Инфаркт легкого чаще всего развивается у больных, страдающих сердечно-сосудистой патологией: мерцательной аритмией, митральным стенозом, ИБС и инфарктом миокарда, кардиомиопатией, инфекционным эндокардитом, миксомой предсердия, сердечной недостаточностью, васкулитами и др. При этом тромбы обычно образуются в ушке правого предсердия и при определенных условиях с током крови заносятся в артерии малого круга. Нередко причиной легочной эмболии становятся тромбозы вен нижних конечностей, тромбофлебиты глубоких вен таза. В этих случаях наибольшую опасность представляют флотирующие тромбы, имеющие одну точку фиксации в дистальном отделе венозного сосуда.
Множественные жировые эмболии легких нередко становятся осложнением переломов трубчатых костей. Известно, что постельный режим или иммобилизация конечностей даже на одну неделю существенно повышают риск эмбологенного тромбоза. Инфаркт легкого может развиться в послеродовом и послеоперационном периоде – чаще после кесарева сечения, обширных абдоминальных, торакальных и гинекологических операций, геморроидэктомии.
К вторичным предрасполагающим к легочной тромбоэмболии факторам относятся рецидивирующие венозные тромбозы в анамнезе, наследственная отягощенность по ТЭЛА, возраст старше 60 лет, гормональная контрацепция, ожирение, опухоли поджелудочной железы, легочная гипертензия и др. Потенциально опасными фоновыми болезнями крови служат серповидно-клеточная анемия, полицитемия, ДВС-синдром, гепарин-индуцированная тромбоцитопения.
Инфаркт легкого развивается в период от несколько часов до суток после обтурации долевых и сегментарных ветвей легочной артерии тромбоэмболом; полная организация инфаркта занимает примерно 7 суток. Ишемизированный участок имеет форму клина (пирамиды) различной величины с основанием, направленным в сторону периферии, а верхушкой, обращенной к корню легкого. Пораженная зона характеризуется темно-вишневым цветом, плотной консистенцией, выступает над поверхностью здоровой ткани легкого. Плевра приобретает тусклый, матовый оттенок; в ее полости часто скапливается геморрагическое содержимое. Исходами инфаркта легкого могут быть: полная резорбция, уплотнение, рубцевание, деструктивные изменения в легком (абсцесс, гангрена).
Классификация инфаркта легкого
Инфаркт легкого представляет собой один из клинических вариантов ТЭЛА, наряду с внезапной одышкой неизвестного генеза и острым легочным сердцем. В зависимости от уровня обтурации легочной артерии тромбоэмболом различают:
- массивную тромбоэмболию (эмболизация основного ствола или же главных ветвей легочной артерии)
- субмассивную тромбоэмболию (закупорка на уровне долевых и сегментарных ветвей)
- тромбоэмболию мелких легочных артерий.
Инфаркт легкого может быть первичным (с неизвестным источником отрыва тромбоэмбола) и вторичным (осложнение тромбофлебита вен); ограниченным (при обтурации субсегментарных ветвей легочной артерии) и обширным (зона поражения распространяется на большую площадь); неосложненным и осложненным (кровохарканьем, абсцедированием, эмпиемой плевры, сепсисом).
Тромбоэмболия ветвей легочных артерий вызывает ишемизацию участка легочной паренхимы с последующим переполнением поврежденной ткани легкого кровью, которая поступает в него из областей с нормальной васкуляризацией. При таком механизме развивается геморрагическая форма инфаркта легкого. В пораженной зоне создаются условия для развития инфекции, что приводит к возникновению инфаркт-пневмонии. В других случаях ветвь легочной артерии перекрывается инфицированным эмболом – в этом случае происходят деструкция паренхимы и формирование абсцесса легкого.
Симптомы инфаркта легкого
Клиническая картина инфаркта легкого обычно манифестирует спустя 2-3 дня после закупорки ветви легочной артерии тромбом. Внезапно появляется острая боль в груди; по характеру она напоминает боль при стенокардии, усиливается при кашле, дыхании, при наклонах туловища. Причиной болевых ощущений является реактивный плеврит в области некротизированного участка легкого. В случае реакции диафрагмальной плевры возможно развитие клиники «острого живота». У 30-50% больных возникает кровохарканье (в виде отдельных прожилок или появления «ржавой мокроты), у 2-6% – легочное кровотечение.
Гипертермия при инфаркте легкого носит характер субфебрилитета, может сохраняться 1-2 недели, при инфарктной пневмонии температура поднимается до 38-39°C. Перечисленным симптомам сопутствуют одышка и тахипноэ (более 20 в мин.), тахикардия с ЧСС >100 уд. в мин., аритмия (экстрасистолия, мерцание или фибрилляция предсердий), бледность или цианоз кожных покровов, артериальная гипотония вплоть до коллапса.
У 50% пациентов с диагнозом «инфаркт легкого» развивается серозный или геморрагический плеврит. Изредка у пациентов возникают церебральные расстройства, проявляющиеся обмороком, судорогами, комой; желтуха, вызванная вторичными изменениями печени и усиленным распадом гемоглобина; диспепсические явления (икота, тошнота, рвота, боли в животе). Инфицирование участка инфаркта легкого может приводить к развитию бактериальной пневмонии, кандидоза легких, абсцедирующей пневмонии, абсцесса или гангрены легкого.
Диагностика инфаркта легкого
Диагностика инфаркта легкого требует координации усилий пульмонолога и кардиолога. Физикальные исследования при инфаркте легкого выявляют ослабленное дыхание, мелкопузырчатые хрипы, шум трения плевры; укорочение перкуторного звука; систолический шум, ритм галопа, акцент и расщепление II тона на аорте. При пальпации живота может обнаруживаться увеличение печени, ее болезненность.
В лабораторных анализах (ОАК, биохимическом исследовании крови, анализе газового состава крови) отмечается умеренный лейкоцитоз, повышение активности лактатдегидрогеназы, общего билирубина (при нормальных значениях трансаминаз), признаки артериальной гипоксемии. По данным ЭКГ возможно выявление признаков перегрузки правых отделов сердца, неполная блокада правой ножки пучка Гиса. ЭхоКГ-маркеры инфаркта легкого могут включать расширение и гипокинезию правого желудочка, повышение давления в легочной артерии, наличие тромба в правых отделах сердца и др. УЗДГ вен нижних конечностей часто позволяет диагностировать тромбозы глубоких вен.
Рентгенография легких в прямой и боковой проекциях (равно как КТ или МСКТ легких) обнаруживает расширение и деформацию корня легкого, участок снижения прозрачности в виде клина, наличие выпота в полости плевры. Ангиопульмонография выявляет обструкцию ветвей легочной артерии за счет внутриартериальных дефектов наполнения. Сцинтиграфия легких используется для подтверждения наличия участков снижения перфузии легких.
На основании анализа клинической картины и лабораторно-инструментальных данных инфаркт легкого приходится дифференцировать с крупозной пневмонией, спонтанным пневмотораксом, ателектазом легкого, инфарктом миокарда, перикардитом, миокардитом, переломом ребер и др.
Лечение инфаркта легкого
Первая помощь при инфаркте легкого должна быть оказана как можно раньше. Прежде всего, необходимо купировать болевой синдром с помощью ненаркотических либо наркотических анальгетиков и незамедлительно госпитализировать пациента в ОРИТ.
С целью предотвращения дальнейшего тромбообразования и препятствия увеличению уже сформировавшегося тромба используются прямые (гепарин, фраксипарин) и непрямые антикоагулянты (фениндион, варфарин) под контролем показателей коагулограммы. Антикоагулянтная терапия противопоказана при кровотечении, геморрагических диатезах, язвенной болезни желудка и ДПК, злокачественных новообразованиях. Для растворения тромбов назначается фибринолитическая терапия стрептокиназой, урокиназой, тканевым активатором плазминогена.
При легочной эмболии, осложненной артериальной гипотонией, внутривенно капельно вводятся вазопрессоры (норадреналин, допамин), реополиглюкин. В случае возникновении признаков инфаркт-пневмонии проводится антибиотикотерапия. Больные с инфарктом легкого нуждаются в ингаляциях кислорода через назальный катетер. При отсутствии положительной динамики от консервативного лечения, возможно проведение тромбоэмболэктомии из легочной артерии с установкой кава-фильтра в систему нижней полой вены. Для оценки показаний к хирургическому лечению пациент должен быть своевременно осмотрен сосудистым или торакальным хирургом.
Прогноз и профилактика инфаркта легкого
При правильно и своевременно организованной терапии инфаркт легкого не представляет большой угрозы для жизни. В редких случаях он может привести к внезапной смерти. Риск неблагоприятного исхода повышается при наличии тяжелой сердечной недостаточности, рецидивах ТЭЛА, развитии различных осложнений (постинфарктной пневмонии, отека легких, нагноительных процессов).
С учетом причин инфаркта легкого, профилактика может включать своевременное лечение тромбофлебитов, лечебную гимнастику и ранний подъем после оперативных вмешательств, ношение компрессионного трикотажа при заболеваниях вен нижних конечностей, соблюдение сроков использования внутривенных катетеров для инфузионной терапии.
Источник
Инфаркт легкого — это острый процесс, сопровождающийся нарушением целостности кровеносного сосуда малого круга. Обычно страдают артерии.
Причина всегда примерно одинакова: тромбоз, закупорка полой структуры сгустком крови, критический рост давления на локальном уровне, разрыв, геморрагия, компрессия паренхимы органа.
Затем возможны варианты. Еще на стадии кровотечения вероятна гибель больного, причем почти мгновенная. Если повезло, нужно следить за состоянием человека. Возможна гангрена, абсцесс, компрессия легкого с развитием дыхательной недостаточности и асфиксии.
Лечение срочное. Консервативное или оперативное. Часто в сочетании. Прогнозы туманны, поскольку нужно учитывать огромное количество факторов.
Механизм развития
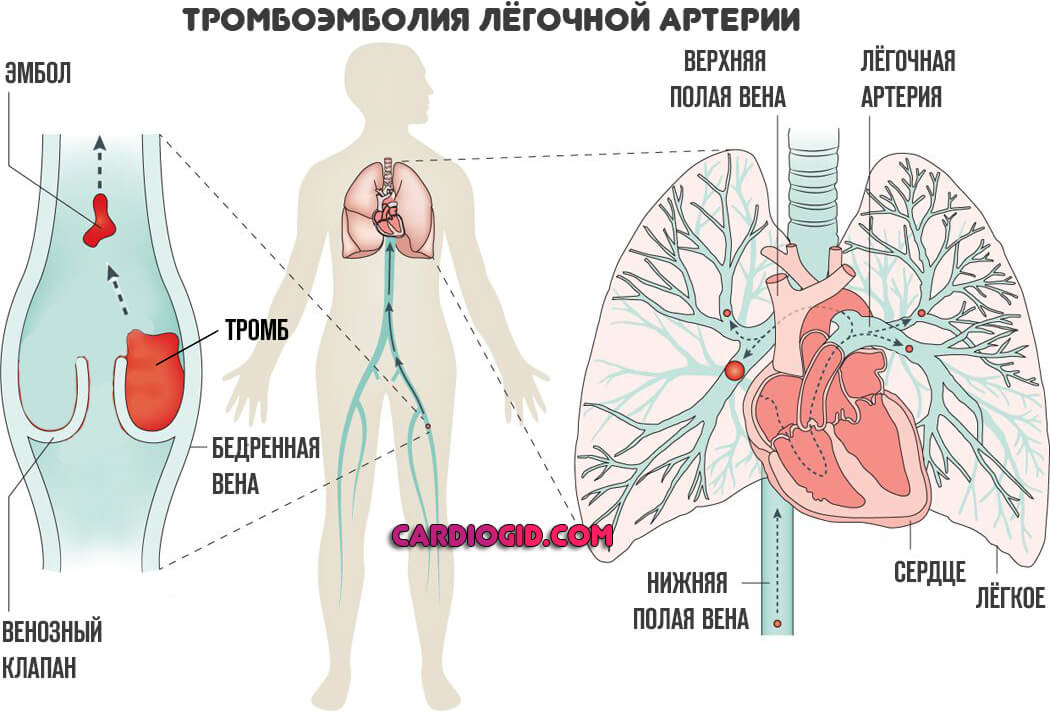
В основе лежат два процесса. Первый и самый распространенный — тромбоз. То есть закупорка артерии малого круга сгустком крови.
Чаще всего он образуется далеко от локализации поражения. Конечности как основное место развития. Чуть реже сердце. Например, после перенесенных травм, прочих состояний.
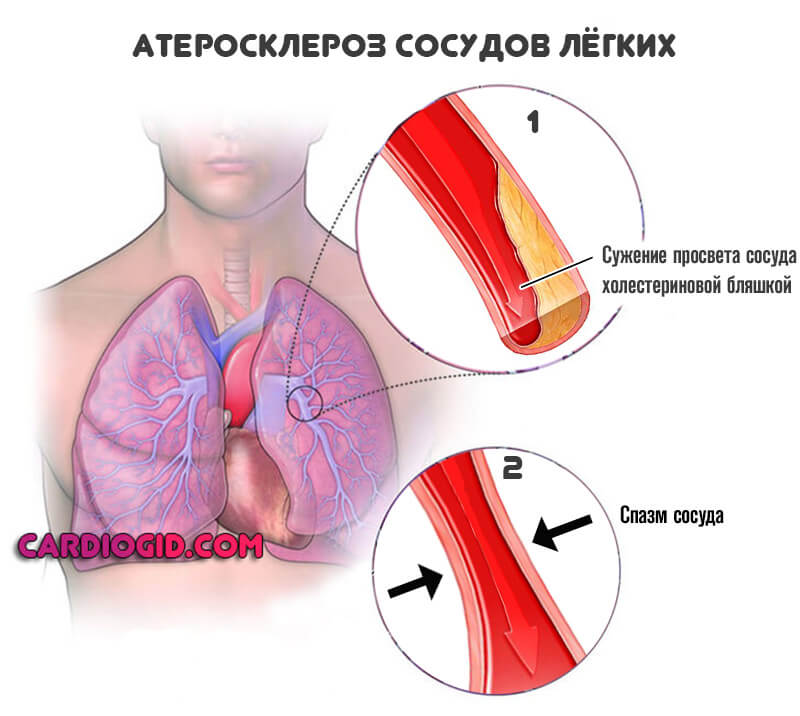
Второй вариант — атеросклероз. Сам по себе он разделяется еще на два типа. Образование на стенках сосуда холестериновых бляшек, отложений жирных соединений, которые радиально обволакивают эндотелий, создают механическое препятствие и не дают крови двигаться в нормальном темпе.
Сужение или стеноз также относится к типу атеросклероза. Сопровождается спонтанным спазмом, изменением диаметра просвета сосуда. Реже отмечаются прочие причины, вроде воспаления (артериита) с рубцеванием и заращением стенки.
Как бы то ни было, в любом случае развивается выраженный рост давления на локальном уровне. Потому как крови приходится преодолевать большее сопротивление.
Риск сохраняется в течение каждого цикла сокращения сердца, то есть постоянно, пока присутствует патологическое состояние.
В отклонение вовлекается один сосуд или сразу несколько. Дальнейший этап развития сопровождается разрывом артерии.
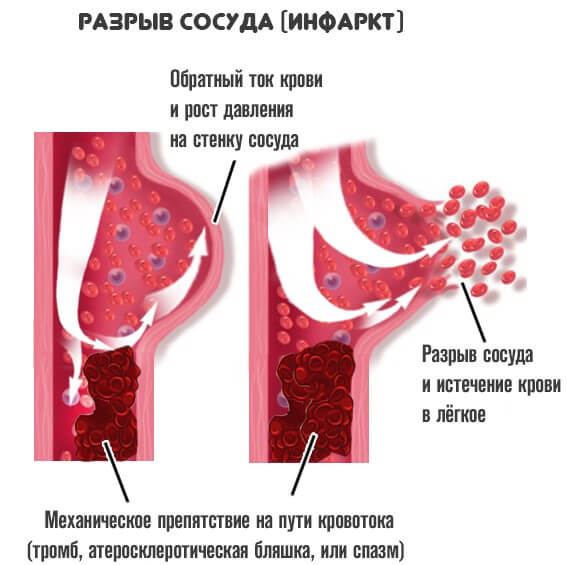
Обычно это не спонтанное и не случайное явление. Оно обусловлено растяжением и истончением тканей.
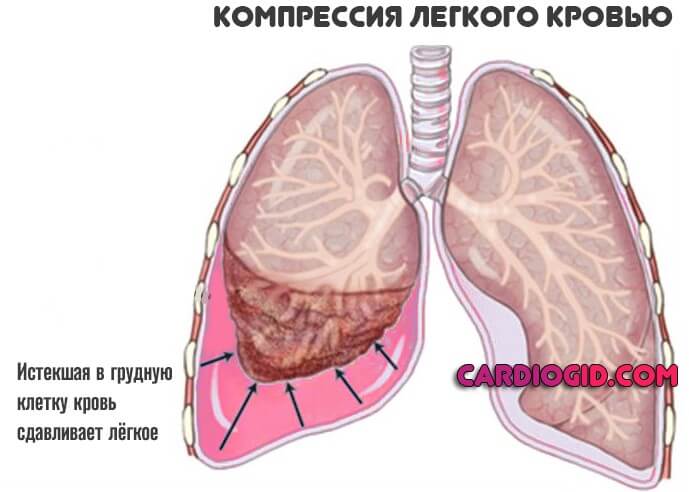
Кровь обильно изливается в межклеточное пространство, возможно попадание и в грудную клетку, что неминуемо спровоцирует воспаление.
Если пациент не погиб от массивного истечения жидкой ткани, возникают многие осложнения. Причина — в компрессии дыхательных структур, попадании крови в альвеолы (геморрагическая консолидация легочной паренхимы), в грудную клетку и прочие поражающие факторы.
На каждом этапе терапии нужно внимательно следить за состоянием пострадавшего, чтобы не упустить важный момент и вовремя купировать надвигающуюся угрозу.
В одночасье инфаркт легкого не развивается, если не считать острых случаев. Патология формируется вторично, как ответ на текущее заболевание. Обычно речь идет о гипертонии, отклонениях в работе сердца (ИБС, прочие варианты), атеросклероз, холестеринемию.
Симптомы присутствуют в большинстве случаев, но они неявные, слабые, не мотивируют человека обратиться в больницу.
Классификация
Общепринятой типизации рассматриваемого заболевания не существует. Легочный инфаркт можно разделить по нескольким моментам.
- Первый — количество пораженных сосудов. При этом далеко не всегда множественный процесс опаснее единичного. Зависит от типа, диаметра кровоснабжающих структур. Понятно, что разрыв артерии будет фатальнее разрушения нескольких более мелких сосудов.
- Далее, этиология или происхождение. Как правило, инфаркт легких — вторичен по отношению к тому или иному заболеванию.
Но возможны первичные отклонения. При непосредственной закупорке сосуда после перенесенной травмы, при спонтанном образовании тромбов.
Наконец, можно классифицировать патологический процесс по характеру развития. Острый или хронический.
Первый несет летальный исход в 95% случаев. Пациент, окружающие и даже врачи не успевают среагировать. Массивное кровотечение приводит к скорой гибели человека.
Во втором случае прогрессирование происходит месяцы, годы, заканчивается геморрагией и опасным кровотечением. В этот момент разница уже не велика и вероятность гибели идентична.
Симптомы
Для заболевания характерно острое, внезапное начало. Примерная клиническая картина включает в себя группу расстройств самочувствия:
- Невыносимая боль в грудной клетке. Обычно со стороны пораженного легкого, хотя и не всегда.
Врачей и пациентов путает расположение дискомфортного ощущения.
Во время инфаркта возможен отраженный характер синдрома, диффузный тип, когда определиться с локализацией вообще не получается: болит вся грудная клетка.
По характеру ощущение давящее, тянущее, распирающее, жгучее. Прострелов почти не бывает. Возможна пульсация, с усилением дискомфорта с каждым ударом сердца.
- Одышка. Сопровождает человека на протяжении всего острого периода и после него. Если развиваются осложнения, то вероятность сохранения признака многократно растет.
Возможно усугубление проявления. Симптом инфаркта лёгкого присутствует и в полном покое, осложняется при минимальной физической нагрузке, а при перемене положения тела перерастает в удушье, асфиксию.
Это смертельно опасное состояние. Чреватое гибелью от дыхательной недостаточности. В более легких случаях дает минимальный дискомфорт.
- Кровохаркание. Кашель практически сразу становится продуктивным, с отхождением жидкой алой соединительной ткани, возможно с пенистой мокротой. В тяжелых случаях речь идет о полноценном кровотечении, фатальном для человека.
- Слабость, сонливость, ощущение усталости. Астенические проявления возникают в один момент. Связаны с резкой потерей крови.
- Коллаптоидная реакция. В ответ на тот же фактор. Сопровождается потливостью, бледностью кожных покровов, ощущением холода, зябкостью, спутанностью сознания, тремором (дрожанием конечностей, подбородка).
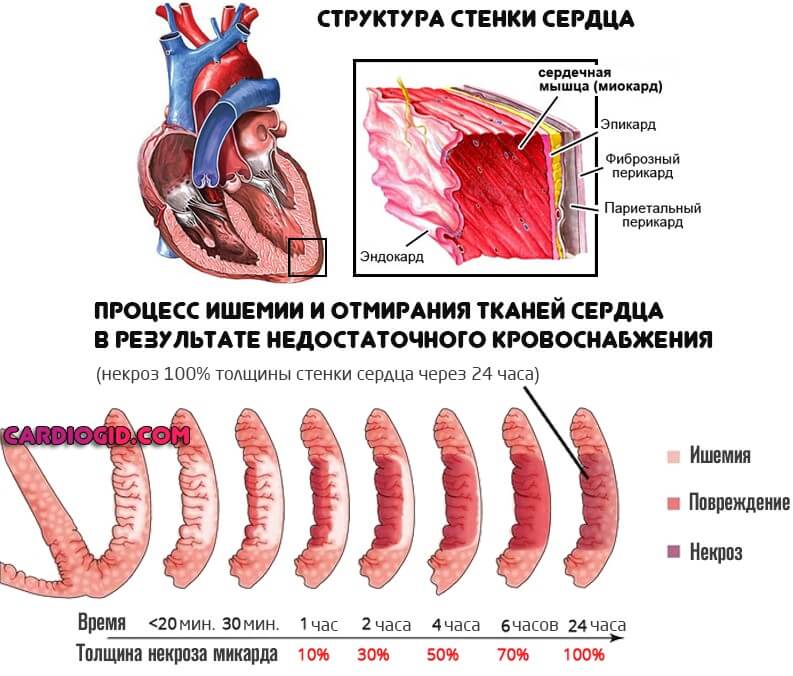
Это специфические признаки патологического процесса. Примерно в 86% случаев и даже более развиваются дополнительные проявления. Причина в формировании вторичного инфаркта миокарда.
Почему добавляется еще и деструкция сердечной мышцы? Поскольку легкие не способны обеспечить кровь кислородом, наступает ишемия всех систем. В том числе недополучает питания и орган. Развивается коронарная недостаточность.
Дополнительные симптомы инфаркта миокарда путают всю клиническую картину и могут сбить врача со следа, особенно, если недостаточно опыта. Требуется дифференцировать состояния, медлить нельзя. Счет идет на минуты.
Внимание:
При присоединении коронарной недостаточности риск гибели возрастает почти на 60% вне зависимости от обширности поражения.
Среди прочих признаков:
- Изменение сердечного ритма. По типу брадикардии. Урежения ЧСС, до критических отметок, ниже 50 ударов в минуту.
- Резкое падение артериального давления. Также до минимальных значений, что только усложняет общее состояние. Сократительная способность миокарда падает, орган не обеспечивает питательными веществами и кислородом даже себя.
- Тошнота, рвота. Кратковременные.
- Потеря сознания.
Процесс продолжает двигаться по цепи. В течение считанных минут рискует развиться полиорганная недостаточность и гибель больного.
Не всегда все так плачевно. В некоторых случаях, если объем поражения не велик, симптомов может не оказаться вовсе.
При этом, спонтанное восстановление наступает довольно быстро. Требуется от 4 до 12 дней. Лечение ускоряет процесс. Но обнаруживается нарушение случайно.
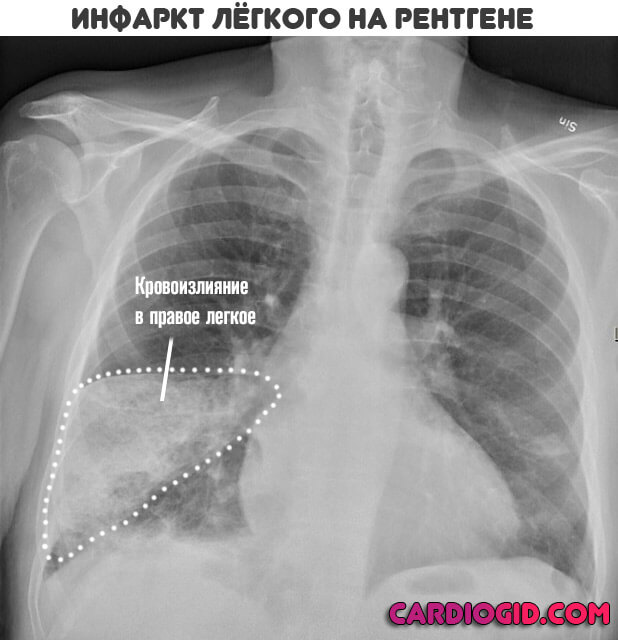
Возможна картина, напоминающая туберкулез или воспаление легких. Геморрагия выявляется во время рентгена.
Клиника может включать в себя и неврологические признаки: болевой синдром, головокружение, тошноту, рвоту, потерю сознания, обмороки. Развивается генерализованная дисфункция всего организма. Это крайне опасный процесс.
Причины
Факторы многообразны. На раннем этапе помощи этиология играет второстепенную роль, не считая непосредственной сиюминутной связи между основным расстройством и легочным инфарктом.
Потом определиться с фактором жизненно важно: никто не даст гарантий, что не случится фатального рецидива. Это ключевой момент терапии.
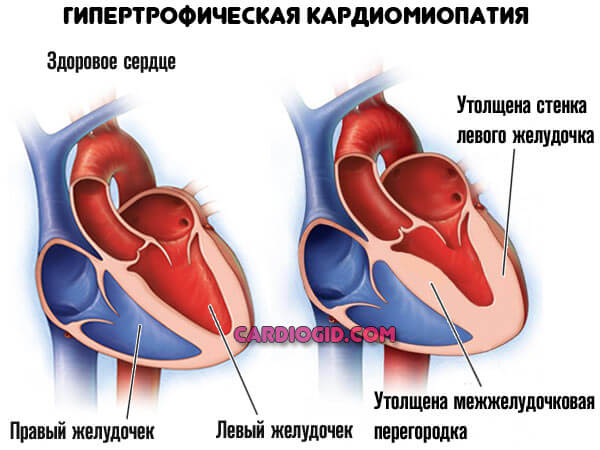
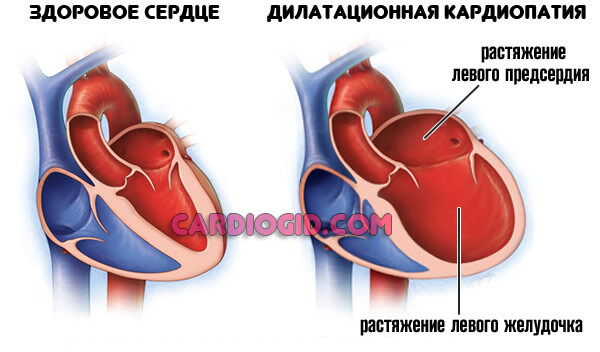
- Кардиомиопатия. Аномальное утолщение стенок мышечного органа, также расширение камер (дилатация).
- Артериальная гипертензия. Несколько реже провоцирует рассматриваемое расстройство.
- Чрезмерное количество холестерина в крови. Развивается в результате обменных нарушений, заболеваний эндокринного плана.
- Опухоли любой локализации. Особенно, злокачественные, инфильтрирующие прочие ткани и обуславливающие кровоизлияния. Также доброкачественные, сдавливающие сосуды и провоцирующие геморрагию.
- Ревматизм. Аутоиммунный процесс. Сопровождается тяжелым воспалением сердечных структур.
- Анемия, также и обратное явление, с избытком гемоглобина, загустеванием крови.
- Чрезмерно быстрая свертываемость жидкой ткани. Гиперкоагуляция.
- Переломы, травмы костей грудной клетки. Прочих структур с развитием кровотечений. Ключевой момент — обязательная геморрагия. Потому как основу в подавляющем большинстве описанных ситуаций составляет образование тромба, его отрыв и дальнейшее движение в сторону малого круга.
Другой вариант обусловлен холестеринемией. Развивается она как итог обменных нарушений. Классическое заболевание — атеросклероз.
Прочие факторы, вроде артериита, васкулита имеют место, но встречаются в разы реже, потому их исключают в последнюю очередь. На долю приходится 3-4% от общей массы.

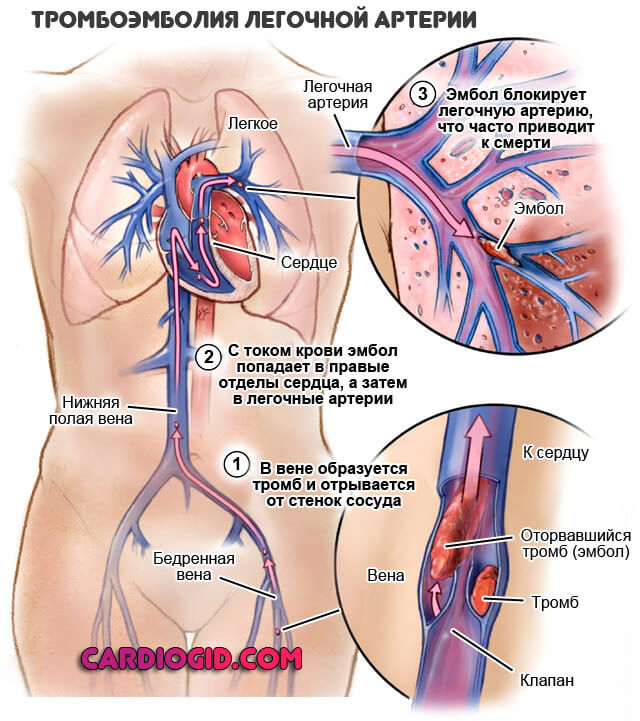
Часто фактором развития инфаркта выступает ТЭЛА — тромбоэмболия легочной артерии. Заболевание в большинстве своем фатальное, шансов на выживание при разрыве сосуда минимум, если не сказать что таковые вообще отсутствуют.
Консолидация легочной ткани (заполнение альвеол кровью, вместо воздуха) оказывается смертельной в 98% случаев и более в перспективе считанных минут. Остальные погибают в течение суток, максимум двух.
Случаи выживания можно пересчитать по пальцам одной руки, что связано со стремительным развитием расстройства, массивным кровотечением. Времени на реагирование и тем более помощь не хватает.
Диагностика
Проводится под контролем врача-кардиолога или сосудистого хирурга. Часто над таким «сложным» пациентом работает целый консилиум. В том числе может понадобиться помощь торакального специалиста, пульмонолога.
Обследования проводятся в срочном порядке при поступлении пациента в больницу. На долгие изыскания времени нет.
Ограничиваются первичным осмотром, который включает в себя оценку симптомов, полной клинической картины, артериального давления, частоты сердечных сокращений. Типично сочетание коллаптоидной реакции с кровохарканием. Обязательна рентгенография. Затем оказывают первую помощь.
Только потом можно приступать к более тщательной диагностике. Она преследует две цели: выявить последствия неотложного состояния, определиться с первопричиной нарушения, чтобы предотвратить развитие рецидива в будущем.
Перечень мероприятий довольно широк:
- Устный опрос и сбор анамнеза для определения ключевых факторов.
- Измерение артериального давления, частоты сердечных сокращений.
- Рентген грудной клетки.
- МРТ той же области. Более предпочтительная методика, направлена на выявление мельчайших анатомических дефектов. Считается золотым стандартом.
- Коронография.
- Электрокардиография. Для определения аритмических расстройств, возможных функциональных нарушений.
- Эхокардиография. Визуализирует ткани, по сути представляет собой УЗИ. Используется в рамках ранней диагностики. В системе с ЭКГ дает много информации.
- Анализ крови общий, биохимический с определением липопротеидов низкой и высокой плотности (плохой и хороший холестерин соответственно), атерогенного индекса. Используется для косвенного подтверждения атеросклероза.
Диагностика проводится быстро, чтобы начать восстановление исходного положения больного, насколько это возможно в рамках перенесенного смертельно опасного состояния.
Лечение
Терапия на раннем этапе консервативная. Применяется большая группа разнородных средств.
Как только человек поступил в стационар в остром состоянии, показано применение ряда медикаментов:
- Тромболитики. Растворяют сгусток, нормализуют проходимость сосуда. Стрептокиназа, Урокиназа. Нужно учитывать некоторые противопоказания.
- Антиагреганты, противокоагуляционные средства. Аспирин, Гепарин. Нормализуют реологические свойства крови. В первую очередь — текучесть.
- Болеутоляющие наркотического ряда. Для снятия выраженного, мучительного дискомфорта.
- Спазмолитики. С теми же целями. Папаверин как вариант.
- Критическое падение артериального давления и частоты сердечных сокращений, коллапс купируют Дофамином, Эпинефрином. Это опасные средства, но вариантов не так много.
По окончании можно думать о коррекции последующих отклонений. Используются медикаменты других групп:
- Ангиопротекторы. Анавенол. Для укрепления сосудов.
- Средства для восстановления нормального кровотока: Актовегин и аналоги.
Эуфиллин, Преднизолон для приведения в порядок дыхательной деятельности. - Противогипертензивные срочного действия (в рамках купирования повышенных показателей АД). Лучше ограничиться диуретиками вроде Фуросемида.
- Также вводятся сердечные гликозиды для нормализации сократительной способности миокарда.
В обязательном порядке уже по окончании острого периода легочного инфаркта применяют антибиотики широкого спектра действия: цефалоспорины, фторхинолоны, макролиды и противовоспалительные гормонального профиля (Преднизолон, Дексаметазон).
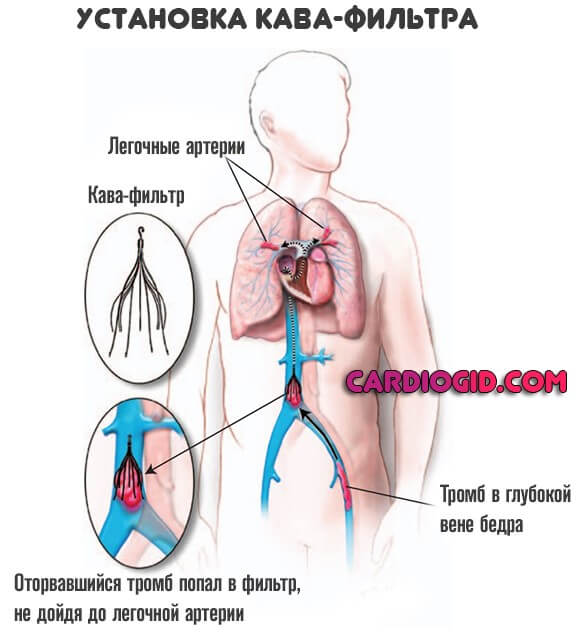
Хирургическое лечение заключается в установке кава-фильтра в сосудистое русло (нижнюю полую вену), чтобы предотвратить движения тромбов по системе.
На фоне осложнений проводится резекция легочной ткани или тотальное удаление органа при его неработоспособности.
Прогноз
Туманный. При раннем начале лечения, хорошем здоровье, молодом возрасте, отсутствии вредных привычек и сопутствующих заболеваний — от условно благоприятного до нейтрального. Риски все равно слишком высоки.
При развитии негативных явлений (некроз паренхимы и т.д.), стремительном прогрессировании — негативный. Если говорить усреднено, выживаемость составляет 30-40%. Или меньше. Данные различны.
Осложнения
Все последствия инфаркта лёгкого несут опасность смерти или минимум тяжелой инвалидности с отсроченной гибелью.
- Абсцесс, гангрена легкого. В первом случае образуется участок некроза, хорошо инкапсулированный. Во втором — очаговый, а затем общий распад парного органа.
- Пневмоторакс. Выход воздуха из разрушенных альвеол в грудную клетку. Имеет закрытый характер, что нетипично для этого состояния.
- Образование кальцинатов, дыхательная недостаточность ввиду рубцевания тканей.
- Массивное кровотечение. В результате дальнейшего прогрессирования расстройства или следующего рецидива.
- Сепсис. Заражение крови с генерализованным воспалением всех тканей.
Осложнения предотвращаются в рамках вторичной профилактики.
Инфаркт легкого — опасное, смертоносное в большинстве своем неотложное состояние. Требует госпитализации, быстрого лечения.
Спонтанно развивается редко. Чаще присутствует предварительный этап, на который мало кто обращает внимание. При комплексном подходе шансы на восстановление присутствуют.
Источник
