Осложнения инфаркта миокарда ppt

Вы можете изучить и скачать доклад-презентацию на
тему Осложнения инфаркта миокарда.
Презентация на заданную тему содержит 18 слайдов. Для просмотра воспользуйтесь
проигрывателем,
если материал оказался полезным для Вас – поделитесь им с друзьями с
помощью социальных кнопок и добавьте наш сайт презентаций в закладки!
Слайды и текст этой презентации
Слайд 1
Описание слайда:
ОСЛОЖНЕНИЯ
ИНФАРКТА МИОКАРДА
Слайд 2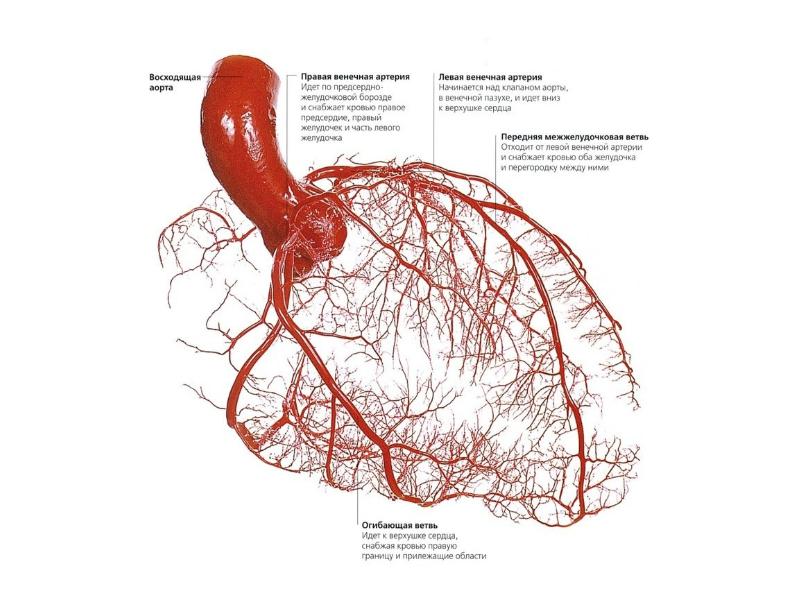
Слайд 3
Описание слайда:
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
Осложнения острого периода ИМ:
нарушения ритма и проводимости;
отек легких;
кардиогенный шок;
острая аневризма сердца;
разрыв сердца;
перикардит;
тромбоэмболические осложнения;
острые эрозии и язвы желудочно-кишечного тракта.
Слайд 4
Описание слайда:
ОСЛОЖНЕНИЯ ИНФАРКТА МИОКАРДА
Осложнения в подостром периоде ИМ:
нарушения ритма и проводимости;
сердечная недостаточность;
аневризма сердца;
тромбоэмболические осложнения;
постинфарктный синдром (синдром Дресслера);
постинфарктная стенокардия.
Поздние осложнения инфаркта миокарда:
постинфарктный кардиосклероз;
нарушения ритма, проводимости, сократимости миокарда;
нарушения психики.
Слайд 5
Описание слайда:
Острая сердечная недостаточность
Классификация ОСН (Killip, 1997)
I Класс – бессимптомная левожелудочковая дисфункция (летальность 6 %);
II Класс – наличие хрипов, которые выслушиваются на площади не менее 50% легочных полей, ритм «галопа» (летальность 17 %);
III Класс – отек легких (возникает у 10% больных, смертность до 40%);
IV Класс – кардиогенный шок (возникает у 20% больных, смертность до 90%).
Слайд 6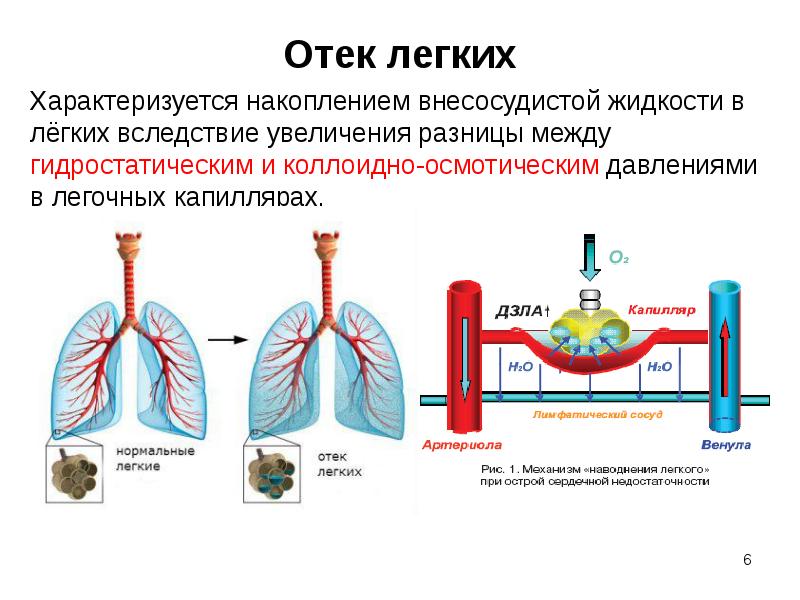
Описание слайда:
Отек легких
Слайд 7
Описание слайда:
Отек легких: клинические признаки
положение ортопноэ;
одышка в состоянии покоя;
внезапно возникшее чувство резкой нехватки воздуха (приступы мучительного удушья);
кашель с дистанционными хрипами, выделением пенистой мокроты розового цвета;
бледность или цианоз кожного покрова и слизистых;
возбуждение больного, страх смерти, спутанность сознания;
набухшие, пульсирующие вены шеи;
при перкуссии будет отмечаться притупление звука над областью легких;
при аускультации жесткое дыхание, сухие или влажные, разнокалиберные хрипы;
Слайд 8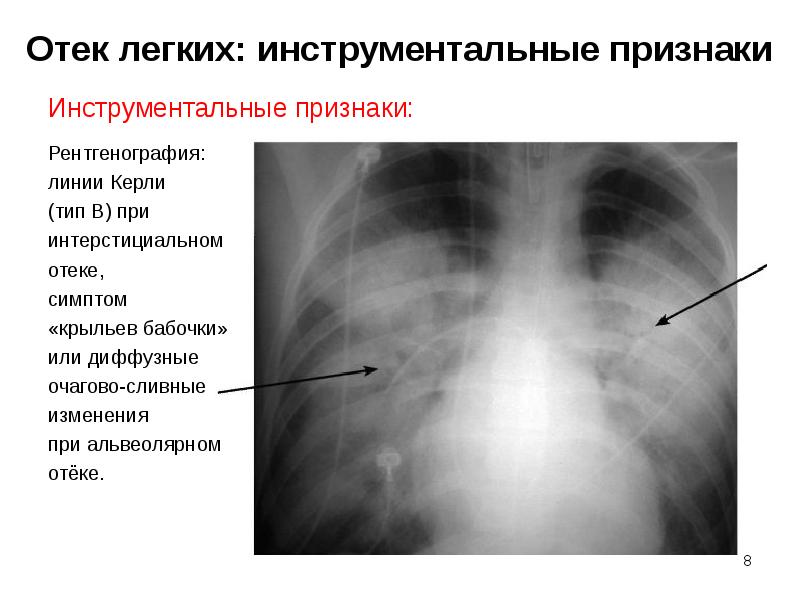
Описание слайда:
Отек легких: инструментальные признаки
Инструментальные признаки:
Рентгенография:
линии Керли
(тип В) при
интерстициальном
отеке,
симптом
«крыльев бабочки»
или диффузные
очагово-сливные
изменения
при альвеолярном
отёке.
Слайд 9
Описание слайда:
Отек легких: принципы терапии
Увлажненный кислород (2-6 л/мин);
Фуросемид 20-80 мг в/в, при необходимости – повторное введение с 1-4 ч интервалами;
Антагонисты альдостерона – при отсутствии почечной недостаточности и гиперкалиемии.
Морфин (1мл 2% р-ра в/в струйно);
Нитраты (Нитроглицерин в/в капельно в дозе 0,25 мкг/кг/мин под контролем АД);
Инотропные агенты (допамин, добутамин 2,5 мкг/кг/мин) – при гипотонии;
По показаниям ИВЛ;
Слайд 10
Описание слайда:
Кардиогенный шок
Клинический синдром, обусловленный резким падением насосной функции сердца, сосудистой недостаточностью и выраженной дезорганизацией системы микроциркуляции. Встречается у 10-15% пациентов с ИМ.
Формы кардиогенного шока:
1) рефлекторный кардиогенный шок;
2) аритмический кардиогенный шок;
3) истинный кардиогенный шок с подразделением на кардиогенный шок средней тяжести (I степени), тяжелый кардиогенный шок (II степени) и ареактивный кардиогенный шок (III степени).
Слайд 11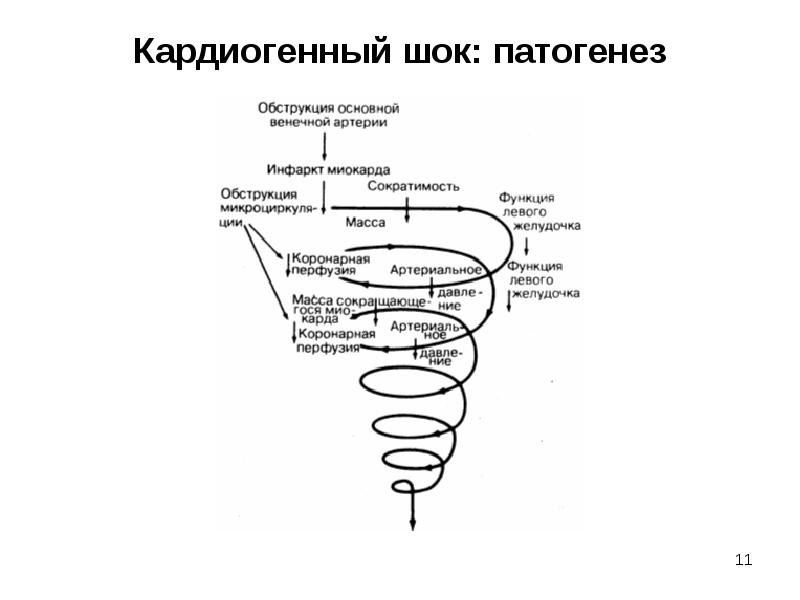
Описание слайда:
Кардиогенный шок: патогенез
Слайд 12
Описание слайда:
Кардиогенный шок:
диагностические критерии (1)
1. симптомы недостаточности периферического кровообращения: бледно-цианотичная, «мраморная», влажная кожа; периферический цианоз; спавшиеся вены; холодные кисти и стопы; снижение температуры тела; удлинение времени исчезновения белого пятна после надавливания на ноготь > 2 сек;
2. нарушение сознания (заторможенность, спутанность сознания, реже – возбуждение);
3. олигурия < 20 мл/ч или анурия;
Слайд 13
Описание слайда:
4. САД при двух измерениях < 90 мм. рт. ст. (при предшествовавшей АГ < 100 мм рт. ст.)
4. САД при двух измерениях < 90 мм. рт. ст. (при предшествовавшей АГ < 100 мм рт. ст.)
5. снижение пульсового АД до 20 мм рт. ст. и ниже
снижение среднего АД < 60 мм рт. ст.
6. гемодинамические критерии: сердечный индекс менее 1,8 – 2,5 л/мин/м2; давление «заклинивания» в легочной артерии > 15 мм. рт. ст.; повышение ОПСС; снижение ударного и минутного объемов.
Слайд 14
Описание слайда:
Кардиогенный шок: принципы терапии
Купирование проводится поэтапно:
1. Придать вынужденное положение;
2. Оксигенотерапия 100% кислородом;
3. При выраженном ангинозном синдроме (Рефлекторная форма КШ): 1-2 мл 0,005% р-ра фентанила ИЛИ 1 мл 1% р-ра морфина ИЛИ 1 мл 2% р-ра промедола в/в струйно медленно + 90-150 мг преднизолона ИЛИ 150-300 мг гидрокортизона в/в струйно;
4. При гиповолемии (ЦВД < 80-90 мм водн. ст. – Гиповолемическая форма КШ): 400 мл декстрана/натрия хлорида/ 5% р-ра глюкозы в/в капельно с постепенным увеличением скорости инфузии до исчезновения признаков шока или ЦВД до 120-140 мм вод. ст.
Слайд 15
Описание слайда:
Кардиогенный шок: принципы терапии
5. При резком снижении насосной функции левого желудочка (Истинная форма КШ): допамин 200 мг в 400 мл 5% р-ра глюкозы (физраствора) в/в капельно, начальная скорость введения – 15-20 кап/мин; 1-2 мл 0,2% р-ра норадреналина в 200-400 мл 5% р-ра глюкозы (физраствора) в/в капельно под контролем АД, начальная скорость введения – 15-20 кап/мин ИЛИ добутамин / добутрекс 250 мг на 250 мл физраствора в/в капельно, начальная скорость введения – 15-20 кап/мин.
Слайд 16
Описание слайда:
Постинфарктный синдром Дресслера
Реактивное аутоиммунное осложнение ИМ, развивающиеся через 2 – 6 недель после его начала.
Клинические проявления:
Перикардит;
Плеврит;
Пневмонит;
Атипичная форма;
Малосимптомная форма.
Лабораторная диагностика:
Лейкоцитоз, эозинофилия, гипергаммаглобулинемия, ускорение СОЭ;
Антимиокардиальные антитела;
Слайд 17
Описание слайда:
Постинфарктный синдром Дресслера
Инструментальная диагностика:
ЭхоКГ – утолщение листков перикарда, наличие свободной жидкости в полости;
Рентгенография – увеличение тени сердца, скопление жидкости в плевральной полости, небольшие очаги уплотнения легочной ткани, усиление сосудистого рисунка.
Лечение:
НПВС (диклофенак, ибупрофен, индометацин)
Глюкокортикоиды (преднизолон 20-40 мг 1 раз в сутки, в течении 2-3 недель с постепенным снижением дозы по 5 мг в неделю в течении 5-6 недель).
Слайд 18
Презентация успешно отправлена!
Ошибка! Введите корректный Email!
Источник
1. ГАУЗ «Ленинградский областной кардиологический диспансер» Львов В.Э.
ГАУЗ «Ленинградский областной кардиологический
диспансер»
Львов В.Э
.
Осложнения
острого
инфаркта
миокарда
• 2016 год
2. Осложнения острого периода инфаркта миокарда.
Нарушения ритма и проводимости
Острая левожелудочковая недостаточность
Кардиогенный шок
Острая аневризма сердца
Разрыв сердца
Перикардит
Тромбоэмболические осложнения
Острые эрозии и язвы желудочно-кишечного
тракта
3. Осложнения подострого периода инфаркта миокарда
• Нарушения ритма и проводимости
• Хроническая недостаточность
кровообращения
• Хроническая аневризма сердца
• Тромбоэмболические осложнения
• Постинфарктный синдром
• Постинфарктная стенокардия
4. Нарушения ритма и проводимости при инфаркте миокарда
• Нарушения ритма и проводимости наблюдаются при
кардиомониторном наблюдении у 87-100 % больных с ОИМ
• Механизм формирования:
• Изменения электрокардиографических свойств в
области некроза
• Изменения метаболизма в периинфарктной зоне
потеря электрической стабильности миокарда
• Электролитный дисбаланс в миокарде
• Гиперкатехоламинемия
• Развитие феномена re-entry и высокая спонтанная
диастолическая поляризация
5. Жизнеопасные аритмии
• Фибрилляция желудочков
• Желудочковая тахикардия
• Полная АВ блокада
• Асистолия
6. Фибрилляция желудочков
Несмотря на больше чем столетнее исследование,
точный механизм
возникновения и поддержания ФЖ остается
до конца не ясным
Две главных гипотезы развития ФЖ,
были предложены и подтверждены экспериментально в моделях
на животных:
• 1) гипотеза множественных небольших волн.
• 2) гипотеза материнского ротора
(центрального источника)
и
• + Фактор наличия критической массы миокарда
7. Фибрилляция желудочков
• ЭКГ критерии:
– синусоидальная кривая с частыми,
ритмическими, широкими и высокими
волнами, возбуждение желудочков с частотой
200-300 за 1 мин
– элементы желудочкового комплекса
невозможно различить
8. Характеристики фибрилляции желудочков
9. Первичная фибрилляция желудочков
Первичная.
Она не связана с ОСН (острая сердечная
недостаточность) и не имеет признаков ОЛЖН
(острая левожелудочковая недостаточность). Она
развивается из-за электрической нестабильности
миокарда в зоне некроза и возникает внезапно в
первые двое суток инфаркта миокарда.
Приблизительно шестьдесят процентов ее
эпизодов развиваются в первые несколько часов.
Данная форма приводит к смерти не так, часто,
как другая, вторичная форма и поддается
купированию в восьмидесяти процентах случаев.
10. Вторичная фибрилляция желудочков
• Вторичная форма.
Она развивается на фоне значительной сердечной
недостаточности, но в более поздние сроки инфаркта
миокарда. Таким сроком может быть период
активации больного, то есть вторая, третья или
четвертая неделя. Основа происхождения данной
формы — поражение насосной функции миокарда.
Желудочковая фибрилляция может развиваться на
фоне фибрилляции предсердий или же вообще без
предвестников. К сожалению, при такой форме
реанимация приносит очень небольшой эффект и
летальность происходит в семидесяти процентах
случаев.
11. Клиника фибрилляции желудочков
• Так как при фибрилляции прекращает свое действие
насосная сердечная функция, происходит внезапная
остановка кровообращение и, как следствие, клиническая
смерть. При этом человек теряет сознание, что также может
сопровождаться следующими проявлениями:
• судороги;
• непроизвольное мочеиспускание;
• непроизвольная дефекация;
• расширенные зрачки, которые не реагируют на свет;
• диффузный цианоз;
• отсутствие пульсации на крупных артериях;
• отсутствие дыхания;
• при отсутствии эффективной помощи начинают развиваться
необратимые изменения в нервной центральной системе и
других частях организма.
12. Желудочковая тахикардия при инфаркте миокарда
• На ЭКГ: обычно — правильный ритм,
комплексы QRS > 0,12 с (обычно > 0,14 с),
зубцы T дискордантны комплексу QRS. Если
комплексы QRS имеют одинаковую
конфигурацию, то это мономорфная
желудочковая тахикардия, а если разную –
полиморфная.
13. Желудочковая тахикардия
14. Желудочковая тахикардия
15. Желудочковая тахикардия
16. Желудочковая тахикардия
• Жалобы: сердцебиение, дурнота, одышка,
стенокардия, обмороки. При относительно низкой
ЧСС, если больной лежит и у него нет сердечной
недостаточности, жалоб может и не быть. В
отсутствие лечения желудочковая тахикардия
может перейти в фибрилляцию желудочков.
17.
18. Лекарственная терапия
• Кордарон. Механизм действия
• Замедление ЧСС
• Уменьшение потребности миокарда в О2 (снижение ОПС)
• Сохранение/повышение сердечного выброса
• Снижение давления наполнения ЛЖ
• Снижение коронарного сопротивления
• Подавление желудочковых и суправентрикулярных аритмий
• Минимизация эффектов ранней деполяризации
• Незначительный аритмогенез
• Длительный терапевтический эффект
• .
19. Кордарон
• Насыщающая доза 600-1000 мг/сут. В течение 8-10 дней
под контролем ЭКГ
• Поддерживающая доза 100-400 мг/сут. Можно назначать
через день (дозу 200 мг можно назначать через день, 100
мг ежедневно)
• При внутривенной инфузии начальная доза 5 мг/кг в 250
мл 6% р-ра глюкозы от 20 мин. до 2 ч., поддерживающе
лечение 10-20 мг/кг/сут (в среднем 600-800 мг/сут до
1200 мг/сут) в среднем 600-800 мг/сут.
• С первых дней инъекции необходимо начинать
постепенный переход на пероральный прием
20. Антиаритмические средства
• Класс II — бета-адреноблокаторы — конкурируют с
катехоламинами за бета-адренорецепторы, тем
самым снижая автоматизм синусового узла и
замедляя АВ-проведение. Именно замедление АВпроведения, в результате чего прерывается контур
повторного входа волны возбуждения, — основной
механизм антиаритмического действия бетаадреноблокаторов
при
пароксизмальных
наджелудочковых тахикардиях. Благоприятное же
действие их при желудочковых аритмиях
объясняется в основном уменьшением потребления
миокардом кислорода.
21. Нарушения АВ проведения
АВ-блокада 2-й степени. При ней часть импульсов не проводится с
предсердий на желудочки. Есть два типа АВ-блокады 2-й степени,
а. АВ-блокада 2-й степени типа Мобитц I проявляется прогрессирующим
замедлением АВ-проведения вплоть до выпадения очередного комплекса
QRS. Уровень блокады — АВ-узел. Обычно не переходит в полную АВблокаду, особенно если нет блокад ножек пучка Гиса.
На ЭКГ: постепенное укорочение интервалов RR и удлинение интервала PQ
вплоть до выпадения очередного комплекса QRS, после чего начинается
новый цикл (периодика Венкебаха).
б АВ-блокада 2-й степени типа Мобитц II чаще встречается при
крупноочаговом переднем инфаркте миокарда, проявляется периодическим
выпадением желудочковых комплексов без предшествующего замедления АВпроведения. Уровень блокады — пучок Гиса или его ножки. Часто переходит в
полную АВ-блокаду, особенно при блокадах ножек пучка Гиса. Жалобы:
перебои в сердце, дурнота, обмороки.
На ЭКГ: на фоне постоянного интервала PQ зубец P периодически не
проводится на желудочки.
22. Нарушения АВ проведения АВ блокада 2 ст, II типа
23. Нарушения АВ проведения АВ блокада 2 ст
24. Нарушения АВ проведения АВ блокада 2 ст
25. АВ блокада 3 ст.
26. Показания к ВЭКС при ИМ
Устойчивая
к
фармакотерапии
симптомная
брадикардия, включая синусовую брадикардию, АВ
блокада II ст. типа Мобитц I.
АВ блокада II ст. типа Мобитц II.
АВ блокада III ст.
Перемежающаяся блокада ножек пучка Гиса либо
блокада правой ножки пучка Гиса в сочетании с
перемежающейся блокадой ветвей левой ножки пучка
Гиса.
Впервые возникшая (либо неопределенной давности)
двухпучковая блокада с АВ блокадой I ст.
Асистолия
27. Виды ЭКС
• Наружная ЭКС
(не инвазивная)
• Эндокардиальная ЭКС
(инвазивная)
28.
29. КЛАССИФИКАЦИЯ ОСТРОЙ СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТИ ПРИ ИМ предложенная Killip (1997)
• І класс – отсутствие хрипов в легких и „ритма галлопа”,
развивается у 40-50% больных, смертность составляет
до 10%.
• ІІ класс – наличие хрипов, которые выслушиваются на
площади не менее 50% легочных полей или наличие
„ритма галлопа”; возникает у 30-40% больных,
смертность составляет 20%.
• ІІІ класс – наличие хрипов, которые выслушиваются на
площади более 50% легочных полей в сочетании с
„ритмом галлопа”; возникает у 10-15% больных,
смертность составляет 40%.
• ІV класс – признаки кардиогенного шока; возникает у 520% больных, смертность достигает 50-90%.
30. Принципы лечения сердечной недостаточности
I степень. Специфическое лечение не требуется.
II степень. Основной гемодинамической проблемой является
повышение диастолического давления наполнения левого
желудочка (ДЗЛА).
Лечение: уменьшение преднагрузки — диуретики и
нитроглицерин.
III степень. Отмечается — повышение ДЗЛА и существенное
снижение фракции выброса(ФВ).
Лечение:
уменьшение преднагрузки — диуретики и нитроглицерин,
повышение ФВ — натрия нитропруссид ( снижает постнагрузку
и увеличивает ФВ).
IV степень. Лечение то же, что и при кардиогенном шоке.
31. Патогенез сердечной астмы и отека легких
• Падение сократительной способности
левого желудочка
• Повышение давления крови в сосудах
малого круга кровообращения.
• Интерстициальный и альвеолярный отек
начинают развиваться при повышении
гидростатического давления в капиллярах
до уровня коллоидно-осмотического( 26-30
мм рт. ст. и выше
32. Отек легких (интерстициальный). Клиника.
• Больных беспокоит одышка, чувство нехватки
воздуха, удушье.
• Часто наблюдается психомотороное возбуждение,
испуг, больной «ловит ртом воздух», ортопное.
• При аускультации дыхание жесткое или
ослабленное, сухие хрипы в задненижних отделах
выслушиваются влажные хрипы. Иногда сухой
кашель.
• При рентген обследовании определяются признаки
выраженного застоя в малом круге
кровообращения.
33. Альвеолярный отек легких
• Нарастают одышка, возбуждение и страх.
• Кожа, нередко влажная, приобретает серый оттенок, слизистые
оболочки синюшны,
• Кашель с жидкой пенистой, иногда розоватой, мокротой.
• Иногда обильная пена заполняет все трахеобронхиальное
дерево.
• Тахикардия с ухудшающимся наполнением пульса.
• Дистанционно выслушивается, клокочущее, булькающее
дыхание.
• Над всей поверхностью легких влажные – звучные
крупнопузырчатые и сухие хрипы.
• Левожелудочковая недостаточность возникает не только в
остром периоде инфаркта миокарда, но и в более отдаленный
34. Лечение отека легких
• Внутривенное введение диуретиков фуросемида в дозе 60 -80 мг струйно.
• Фуросемид не только уменьшает объем
циркулирующей крови, но и снижает
давление в малом круге кровообращения;
• Нитроглицерин в/в капельно в дозе 0,25
мкг/кг/мин (под контролем АД)
35. Лечение отека легких
• Натрия нитропруссид 30 мг в/в капельно (под
контролем АД);
• Морфин 1мл 2% р-ра в/в струйно;
• Ингаляция кислорода с пеногасителями (спирт,
антифомсилан)
• В тяжелых случаях отека легких при
усугубляющейся гипоксемии, гиперкапнии,
изменении кислотно-основного состояния рекомендуется перевести больного на искусственную
вентиляцию легких (ИВЛ).
• При низком АД- дофамин, допамин, адреналин
36. Кардиогенный шок
• Диагноз кардиогенного шока
устанавливается при снижении АД
ниже 90 мм. рт. ст. в сочетании с
• появлением признаков
периферической вазоконстрикции,
•снижением мочеотделения < 20
мл/час,
•спутанностью сознания.
37. Кардиогенный шок
38. Формы шока
• Рефлекторный шок (нарушения сосудистого
тонуса, вызванные рефлекторными
реакциями).
• Аритмический шок (связан с
возникновением нарушений ритма сердца).
• Истинный кардиогенный шок (нарушение
сократительной функции миокарда).
• Ареактивный шок (кардиогенный шок, не
поддающемуся лекарственной терапии).
39. Общие принципы интенсивной терапии кардиогенного шока
• Укладка: с приподнятыми на 15-20° нижними
конечностями
• Кислородотерапия
• Аналгезия
• Стабилизация гемодинамических показателей
• Антиаритмические препараты
• Вазоактивные препараты
• Коррекция ВЭБ
• Антиагреганты
• Фибринолитики
Источник
