Осложнения инфаркта миокарда национальные рекомендации
Инфаркт миокарда – одно из тяжелейших осложнений ишемии сердца, смертность от которого еще несколько десятилетий назад была очень высока.
Сегодня развитие медицины и фармакологии позволило снизить смертность при инфаркте, однако заболевание продолжает стремительно «молодеть». Диагноз «инфаркт миокарда» устанавливают тогда, когда доказан некроз сердечной мышцы вследствие острого нарушения кровообращения в ней.
Полную версию клинической рекомендации “Острый инфаркт миокарда с подъемом сегмента ST электрокардиограммы”, год утверждения 2020, можно развернуть в Системе Консилиум. Если вы не подписчик, используйте бесплатный трехдневный доступ.
В половине случаев ИМ является первым клиническим проявлением не выявленной ранее ишемической болезни сердца.
↯
Больше статей в журнале
«Заместитель главного врача»
Активировать доступ
 Коды ИМ по МКБ-10
Коды ИМ по МКБ-10
I21 Острый инфаркт миокарда
I22 Повторный инфаркт миокарда
I24.0 Коронарный тромбоз, не приводящий к инфаркту миокарда
I24.8 Другие формы острой ишемической болезни сердца
Рассмотрим клинические рекомендации по диагностике и лечению инфаркта миокарда.
Чтобы сэкономить время, используйте готовый шаблон первичного осмотра пациента для врача-кардиолога от экспертов Системы Консилиум.
Клинрекомендации по инфаркту миокарда
Клинические рекомендации по острому инфаркту миокарда составлены Обществом специалистов по неотложной кардиологии.
Они касаются пациентов взрослого возраста и подлежат пересмотру 1 раз в 3 года.
Осложнения
Выделяют следующие основные осложнения ИМ:
- застой в малом круге кровообращения;
- нарушение ритма и проводимости сердечной мышцы;
- кардиогенный шок;
- отек легких.
При наиболее тяжелых механических осложнениях инфаркта рассматривается возможность и целесообразности применения различных методов поддержки кровообращения пациента.
✔ Инфаркт миокарда с повышением сегмента ST: как прогнозировать оценку, информация в Системе Консилиум
 Скачать документ
Скачать документ
Острый ИМ
Острый коронарный синдром – состояние, означающее период обострения ИБС, когда любая группа симптомов дает основания заподозрить острый инфаркт или нестабильную стенокардию.
Термин «острый коронарный синдром» включает в себя следующие понятия:
- Острый инфаркт миокарда.
- Инфаркт миокарда с подъемом сегмента ST ЭКГ (ИМпST).
- Инфаркт миокарда без подъема сегмента ST ЭКГ (ИМбпST).
- Инфаркт миокарда, диагностированный по изменениям ферментов, по другим биомаркерам или по поздним ЭКГ-признакам.
- Нестабильная стенокардия.
Понятие острого коронарного синдрома было введено во врачебную практику, когда обнаружилось, что решение об использовании некоторых методов лечения должно приниматься как можно быстрее, часто еще до того, как установлен диагноз «острый инфаркт».
Доказано, что характер и срочность терапевтических мероприятий, направленных на восстановление коронарного кровотока, зависит от положения сегмента ST к изоэлектрической линии на ЭКГ – при его смещении вверх больному показана коронарная ангиопластика, но при невозможности ее проведения в соответствующие сроки эффективна тромболитическая терапия.
Восстановление коронарного кровотока при ОКСп ST проводится немедленно.
Подъем сегмента ST чаще всего происходит из-за трансмуральной ишемии сердечной мышцы при полной непроходимости одной из коронарных артерий. В этих случаях, как правило, возникает инфаркт миокарда, обозначающийся как ИМпST. ОКСпST ЭКГ, как правило, является следствием окклюзирующего тромбоза коронарной артерии.
Тромб образуется на месте разрыва нестабильной атеросклеротической бляшки, имеющей большой липидное ядро, истонченную оболочку и богатой различными воспалительными элементами.
Чтобы избежать ошибок, используйте проверенные критерии опрелеления атипичных форм инфаркта миокарда от экспертов Системы Консилиум.
Также возможно возникновение окклюзирующего тромба на дефекте (эрозии) эндотелия коронарной артерии над антриовентрикулярной блокадой.
Чаще всего непроходимость возникает в месте гемодинамически незначимого стеноза коронарной артерии. Однако при обширном инфаркте миокарда не всегда в ранние сроки заболевания отмечается стойкий подъем сегмента ST на ЭКГ.
Диагностика заболевания
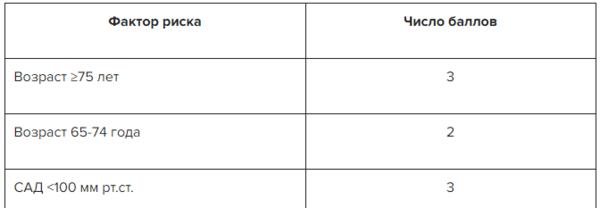
При диагностике острого коронарного синдрома с понижением ST необходимо основываться на анамнестических данных, наличии факторов риска ишемии сердца, особенностях острых симптомов заболевания, характере изменений на электрокардиограмме, а также (не всегда) на сведениях о локальной сократительной функции желудочков.
Согласно клиническим рекомендациям по инфаркту миокарда 2019 года, при недостаточной информативности ЭКГ применяются дополнительные методы обследования. Как правило, это необходимо для того, чтобы исключить болезни сердца с похожей клинической картиной, а также для выявления инфаркта миокарда и оценки рисков неблагоприятного прогноза заболевания.
Характерные симптомы ИМ:
- чувство давления и сжатия за грудиной;
- боль, похожая по субъективным ощущениям на боль при приступе стенокардии, однако более выраженная по силе и длительности;
- характер боли – давящий, жгучий, сжимающий, иногда описывается больным как чувство дискомфорта;
- боль не купируется до конца приемом нитроглицерина, а в ряде случаев – и инъекциями наркотических обезболивающих препаратов;
- боль может быть разной по силе – от незначительной до мучительной и невыносимой;
- болевые ощущения накатывают «волнами» и длятся от 20 минут до нескольких часов;
- боль чаще всего иррадирует в левую руку, под левую лопатку, в челюсть, плечо, зону эпигастрия и др.
Атипичные формы ИМ с понижением ST:
- абдоминальная;
- астматическая;
- аритмическая;
- цереброваскулярная;
- малосимптомная (безболевая).
Лечение по клинрекам
Если боль не исчезает и не ослабевает после устранения провоцирующего фактора (чаще всего им выступает физическая нагрузка) или возникла в состоянии покоя, больному нужно принять нитроглицерин в виде таблеток под язык или спрея. Если через 5 минут после этого приступ не прекратился, но переносимость нитроглицерина хорошая, рекомендовано принять повторную дозу. Если и после этого через 5 минут боль и дискомфорт не исчезли, необходимо срочно вызвать бригаду скорой помощи и еще раз принять дозу нитроглицерина.
Однако нужно иметь ввиду, что в редких случаях больному для купирования приступа необходим прием нескольких доз нитроглицерина, но при условии,что интенсивность и характер боли остаются неизменными.
Как не нарушить врачебную тайну
Инструктаж и пакет документов для медработников, которые помогут выполнить новые требования Минздрава, смотрите в Системе Консилиум
Скачать инструкции от юриста >>
Для снятия болевых ощущения при ИМ предпочтительнее использовать препараты на основе морфина. Они способствуют снятию страха и нервного возбуждения, снижают симпатическую активность, повышают тонус блуждающего нерва, расширяют периферические вены и артерии, уменьшают работу дыхания.
Доза наркотического анальгетика рассчитывается индивидуально и зависит от особенностей организма пациента, его возраста и веса.
Принимать препараты для профилактики осложнений наркотических анальгетиков нецелесообразно. При сильном беспокойстве и нервном перевозбуждении оправдано дополнительное использование транквилизаторов.
✔ Медикаментозное лечение инфаркта миокарда с повышением сегмента ST, таблица в Системе Консилиум
 Скачать документ
Скачать документ
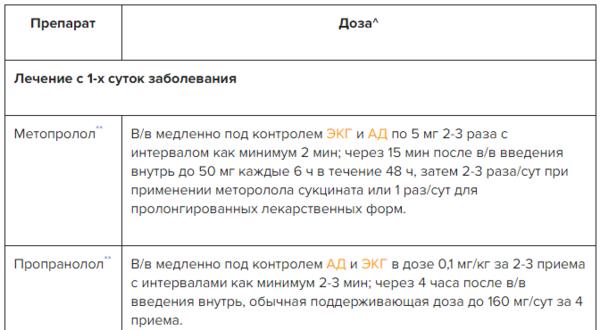
Клинические рекомендации по лечению инфаркта миокарда гласят, что в терапии данного заболевания очень важна своевременная антитромботическая терапия, а именно – неопределенно долгое использование ацетилсалициловой кислоты (если нет противопоказаний).
Для получения быстрого эффекта оправдано использование однократной нагрузочной дозы ацетилсалициловой кислоты 250 мг (150 мг внутривенно), а также сочетание ацетилсалициловой кислоты с ингибитором Р2Y12-рецепторов тромбоцитов (если не планируется срочная операция коронарного шунтирования и при отсутствии противопоказаний (чрезмерный риск серьезных кровотечений).
Также при отсутствии противопоказаний и при планировании первичного чрескожного коронарного вмешательства к ацетилсалициловой кислоте добавляется Тикагрелор.
Перейти на прием этого препарата можно и пациента, ранее получавшим Клопидогрел. Применение Тикагрелоране исключает возможность использования блокаторов гликопротеиновых IIb/IIIa рецепторов при выполнении чрескожного коронарного вмешательства.
При одновременном приеме ацетилсалициловой кислоты и Тикагрелора перед коронарным шунтированием и другими крупными вмешательствами последний отменяется за 5-7 дней, кроме тех случаев, когда опасность отказа от срочной операции превосходит риск кровотечения.
Клопидогрел в комплексе с ацетилсалициловой кислотой назначается больным, которые не могут принимать Тикагрелор или нуждаются в приеме пероральных антикоагулянтов.
Данный препарат может использоваться вместо ацетилсалициловой кислоты, когда ее использование не представляется возможным из-за аллергии или выраженного расстройства функции ЖКТ в ответ на прием препарата.
Клинические рекомендации по инфаркту миокарта требуют продолжать двойную антитромбоцитарную терапию в течение года независимо от тактики лечения и типа установленного стента (при отсутствии противопоказаний).
В частности, эта мера показана конкретным больным, имеющим высокий риск тромботических осложнений и низкий риск кровотечений.
Минимальная длительность двойной антитромботической терапии:
- после установки голометаллического стента – 1 месяц;
- после установки стента, выделяющего лекарственный препарат – 3-6 месяцев.
Больным, находящимся на двойной антитромботической терапии и имеющим высокий риск развития кровотечения их ЖКТ, показаны ингибиторы протонного насоса.
При чрескожном коронарном вмешательстве и широком применении ДАТТ в случае возникновения тромботических осложнений или высокого риска их развития назначаются ингибиторы ГП IIb/IIIa-рецепторов тромбоцитов.
В случаях, когда чрескожное коронарное вмешательство может быть проведено в течение 2 часов с момента обращения за медицинской помощью, оно предпочтительнее тромболитической терапии. При этом должно использоваться сочетание ацетилсалициловой кислоты, блокатора P2Y12 рецепторов тромбоцитов (Тикагрелор или Клопидогрел) и внутривенного введения антикоагулянта. В ряде случаев показано введение блокатора ГП IIb/IIIa тромбоцитов.
Больным с тяжелой острой сердечной недостаточностью и кардиогенным шоком ЧКВ предпочтительнее тромболитической терапии.
При первичном чрескожном вмешательстве достаточно провести операцию на инфаркт-связанном сосуде. Это не касается больных с кардиогенным шоком и сохранением ишемии после вмешательства на стенозе, который спровоцировал инфаркт.
Некоторым гемодинамически стабильным больным с многососудистым поражением либо во время первичного ЧКВ, либо в качестве планового поэтапного вмешательства показано ЧКВ в не инфаркт-связанной артерии.
Клинические рекомендации по инфаркту миокарда утверждают, что рутинная аспирация тромба нежелательна.
Тромболизис при отсутствии противопоказаний должен начинаться в течение получаса с момента контакта больного с медицинским работником. Противопоказания для этой процедуры:
- ранее перенесенное ОНМК неясного происхождения или геморрагический инсульт;
- ишемический инсульт в течение полугода;
- травмы и опухоли центральной нервной системы;
- ЧМТ или операция в течение 21 дня до госпитализации;
- кровотечения из ЖКТ в течение последнего месяца;
- геморрагический диатез;
- расслаивающая аневризма аорты;
- пункция некомпрессируемых сосудов (биопсия печени, спинного мозга и др.) в течение предыдущих суток.
Относительные противопоказания к тромболизису:
- ТИА в предыдущие полгода;
- артериальная гипертензия, плохо поддающаяся контролю;
- тяжелые патологии печени;
- инфекционный эндокардит;
- перенесенная длительная СЛР;
- беременность и первая неделя послеродового периода;
- введение стрептокиназы более 5 дней назад или аллергия на нее;
- язвенная болезнь в остром периоде;
- прием антикоагулянтов непрямого действия.
Клинические рекомендации по осложнениям инфаркта миокарда гласят, что при тромболитической терапии фибринолитик должен использоваться в сочетании с ацетилсалициловой кислотой, Клопидогрелом и внутривенным антикоагулянтом.
✔ Немедикаментозные методы профилактики, лечения и медицинской реабилитации инфаркта в Системе Консилиум
 Скачать документ
Скачать документ
Реабилитация
Больные с ИМ включаются в программы вторичной профилактики и реабилитации. Адекватно составленная программа повышает приверженность больного к медикаментозному лечению и пересмотру образа жизни, включающему правильное питание, отказ от пагубных привычек и регулярную физическую активность.
Программа реабилитации по возможности должна включать в себя кардионагрузки 3 раза в неделю по полчаса. Пациентов, ведущих малоподвижный образ жизни, нужно активно стимулировать к выполнению реабилитационных программ с нагрузками малой интенсивности.
Профилактика ИМ включает в себя:
- коррекцию факторов риска;
- изменение поведения в сторону ЗОЖ;
- отказ от табакокурения и спиртного;
- постоянный (чаще всего пожизненный) прием нескольких групп медикаментов.
Смотреть список литературы
Материал проверен экспертами Актион Медицина
Источник
Инфаркт миокарда – это тяжелое поражение и гибель клеток сердечной мышцы на определенном участке, которое вызвано недостаточностью кровоснабжения. Чаще всего является осложнением ИБС (ишемической болезни сердца) и/или атеросклероза сосудов.
Лечение инфаркта миокарда – это комплексная задача, а эффективность его зависит от того, насколько быстро и точно поставлен диагноз.
Основные механизмы развития инфаркта
- Формирование тромба в месте разрыва атеросклеротической бляшки.
- Спазм сосудов.
Тактика лечения зависит от
Глубины поражения сердечной мышцы – крупноочаговый (или трансмуральный, то есть проникающий через всю стенку левого желудочка) или мелкоочаговый.
- Тяжести течения – с осложнениями или без.
- Места поражения – локализация по передней или задней (нижней) стенке левого желудочка, перегородке, или в правом желудочке.
Диагноз инфаркт миокарда (ИМ) устанавливают по клиническим проявлениям, данным электрокардиографии и лабораторным анализам.
К основным клиническим признакам ИМ относятся:
- Сильные боли в груди, которые могут быть давящими, жгучими, пекущими, отдавать в руки, плечи, челюсть. Если до этого были приступы стенокардии, то болевые ощущения при ИМ намного интенсивнее, не снимаются привычными способами (в том числе, нитроглицерином) и длятся 20 минут и больше.
- Бледность, резкая слабость, “холодный” пот и чувство страха, одышка, возможна потеря сознания.
При наличии таких симптомов нужно как можно быстрее вызывать скорую помощь. Чем раньше будет установлен диагноз и начато лечение, тем больше шансов на восстановление после инфаркта.
Первые 1,5-2 часа – самые важные с точки зрения прогноза и угрозы для жизни больного. До приезда скорой можно дать нитроглицерин под язык (есть формы и в виде спрея). Чтобы предупредить тромбообразование, при отсутствии противопоказаний применяют ацетилсалициловую кислоту в таблетках (150-300 мг), которые нужно разжевать.
Основные задачи лечения ИМ
- Устранить болевой синдром.
- Восстановить кровоснабжение миокарда.
- Уменьшить нагрузку на сердечную мышцу и снизить ее потребность в кислороде.
- Ограничить глубину и размеры поражения.
- Принять меры по профилактике осложнений.
1. Обезболивание
Одна из самых важных задач на любой стадии ИМ – снять боль, так как она приводит к чрезмерной стимуляции нервной системы. Увеличивается частота сердечных сокращений, артериальное давление, повышается сосудистое сопротивление. Результатом становится возрастающая нагрузка на сердечную мышцу, а с ней резко увеличивается и потребность в кислороде.
Основная группа препаратов – наркотические анальгетики, вводятся внутривенно.
Если наблюдаются выраженные проявления дыхательной или сердечной недостаточности, дополнительно подается кислород через маску или назальный зонд.
2. Восстановление кровотока в миокарде: чрескожное коронарное вмешательство, системная тромболитическая терапия (тромболизис), аорто-коронарное шунтирование
Тромболизис – один из методов восстановления проходимости венечных (коронарных) сосудов, питающих сердечную мышцу. Проводится с помощью лекарственных препаратов, которые вводятся внутривенно. Эффективность тем выше, чем раньше началась терапия. Применяется в том случае, если нет противопоказаний.
Чрескожное коронарное вмешательство – подразумевает либо баллонную ангиопластику (введение проводника и расширение пораженного сосуда с помощью баллона), либо установку стента в просвет сосуда. Целью данного вмешательства является восстановление проходимости сосуда и нормализация кровотока.
Аорто-коронарное шунтирование (АКШ)– один из вариантов хирургического вмешательства по восстановлению и улучшению коронарного кровотока. При этом создаются новые обходные сосудистые пути, чтобы наладить кровоснабжение в тех участках миокарда, которые пострадали от атеросклероза артерий. Возможна экстренная или плановая операция.
Остальные задачи по лечению ИМ решаются с помощью лекарственной терапии.
3. Уменьшение нагрузки на сердце и потребности миокарда в кислороде
Применяются такие группы препаратов:
Нитраты. Уменьшают боль, размер некроза, снижают смертность от ИМ, предупреждают развитие сердечной недостаточности (СН) и нормализуют артериальное давление. Введение – внутривенное капельное, далее прием таблетированных средств.
- Бета-адреноблокаторы. Помогают снять боль, предотвратить нарушения ритма, тахикардию, повышение АД, снизить потребность миокарда в кислороде, уменьшают риск механических осложнений (например, разрыв стенки желудочка).
4. Профилактика и лечение осложнений инфаркта миокарда
Развитие ранних или поздних осложнений ИМ (сердечная недостаточность, отек легких, кадиогенный шок, аритмии и нарушение проводимости, повторяющиеся боли или новые приступы стенокардии) требует индивидуальной коррекции терапии. Назначается физический и психический покой.
На каждом этапе ведения пациентов с ИМ существуют определенные протоколы и схемы терапии, которые помогают соблюдать принцип последовательной и долгосрочной реабилитации.
В дополнение к вышеперечисленным группам лекарственных средств на стационарном этапе лечения дополнительно, как правило, могут быть назначены:
Антиагреганты. Снижают агрегацию тромбоцитов, препятствуют образованию тромбов. Как правило, пациент получает двойную антитромбоцитарную терапию ДАТ (препараты двух классов) одновременно и при отсутствии противопоказаний получают ДАТ в течение 12 месяцев.
- Ингибиторы ангиотензин-превращающего фермента. Наряду с бета-блокатарами помогаю контролировать артериальное давление, особенно при хронической сердечной недостаточности, а также препятствуют изменению формы сердца (ремоделированию).
- Статины — холестеринснижающие препараты. Доказано, что их применение с первых суток ИМ благоприятно влияет на прогноз заболевания. Назначаются для нормализации липидного обмена, снижения уровня липопротеидов низкой плотности и холестерина, потенциально опасных для прогрессирования атеросклероза.
- Антикоагулянтные препараты.
Лечебно-охранительный режим и питание
Дополнением к медикаментозной терапии являются общие лечебные мероприятия. К ним относятся лечебно-охранительный режим, питание и постепенное восстановление физической активности.
Режим
В первые сутки назначается строгий постельный. Если нет осложнений, то через 12-24 часа больному разрешают двигаться в постели, а на вторые сутки – в пределах палаты. Рекомендована дыхательная гимнастика, которая предупреждает застойные явления в легких.
Питание
Суточный рацион ограничивают по калорийности – до 1000-1500 ккал. Уменьшается содержание жира, соли. Питание расширяется за счет клетчатки, продуктов, содержащих калий. Жидкость также нужно ограничить до 1500 мл в сутки.
Лечение в восстановительном периоде и реабилитация
Большое значение имеет реабилитация пациентов после выписки из стационара. Она включает мероприятия, которые прорабатывают все аспекты качественной жизни: физический, психологический, социальный и профессиональный. Продолжается и медикаментозная терапия.
Это достаточно длительный процесс, который начинается еще в стационаре и продолжается в течение недель и месяцев.
Задачи реабилитации
- Пожизненная вторичная профилактика ишемической болезни сердца и повторного инфаркта миокарда.
- Предупреждение поздних и отдаленных последствий ИМ.
Один из основных принципов успешной реабилитации – это изменение образа жизни.
Отказ от курения, активного и пассивного
Это снизит риск прогрессирования атеросклероза, возможное повышение уровня липопротеидов низкой плотности, повышения свертываемости крови и тромбообразования, сопутствующего спазма сосудов и повышения АД.
Отказ от алкоголя
Или снижение его употребления до минимума.
Коррекция питания
Диета после стационара постепенно расширяется, но остается ограничение по жирам, соли. Предпочтение отдается овощам, фруктам, углеводам, которые длительно усваиваются (различные крупы, зерновой хлеб, паста из твердых сортов пшеницы), морской рыбе, содержащей полезные полиненасыщенные жирные кислоты.
Необходимо исключить копчености, колбасные изделия. Такой рацион способствует не только замедлению развития атеросклероза, но и нормализует вес, что положительно сказывается на работе сердца.
Физическая активность
Особое внимание в реабилитации уделяется контролируемому восстановлению физической активности.
Регулярные адекватные нагрузки после ИМ:
- Улучшают обмен веществ, в том числе в миокарде.
- Нормализуют артериальное давление.
В результате работа сердца становится более экономной, улучшается сократительная способность, уменьшается риск отдаленных последствий ИМ, внезапной смерти, повышается качество жизни в целом.
Тренировки разрабатываются и проходят под наблюдением специалиста по лечебной физкультуре, а в дальнейшем – самостоятельно.
Оптимальные виды нагрузки – ходьба, комплексы ЛФК низкой и умеренной интенсивности. Достаточно 30-40 минут в день.
Медикаментозное лечение как профилактика повторного инфаркта миокарда
В зависимости от состояния и течения болезни, пациенты продолжают принимать средства, которые были назначены на предыдущем этапе.
После перенесенного инфаркта миокарда обязательно наблюдение у кардиолога. До выписки на работу должны посещать врача один раз в неделю. В дальнейшем – два раза в месяц в первые полгода, затем ежемесячно.
Во второй год – достаточно одного посещения в 3 месяца. Проводится осмотр, электрокардиография, пробы с физической нагрузкой.
Поэтапное лечение, реабилитация и наблюдение больных инфарктом миокарда дает возможность провести оптимальную терапию, предупредить ранние и поздние осложнения и вернуться к привычной жизни с сохранением ее качества.
Использованная литература
- Якушин С.С. Инфаркт миокарда: руководство. – Москва, ГЭОТАР-Медиа. – 2010. – 224 с.
- Городецкий В.В. Инфаркт миокарда.// Consilium Medicum. – 2000. – 09. – С. 356-362.
- Острый коронарный синдром / под ред. И.С.Явелова, С.М.Хохлунова, Д.В.Дуплякова. – М. : ГЭОТАР-Медиа, 2017. – 384с.
- Рекомендации Общества специалистов по неотложной кардиологии «Диагностика и лечение больных с острым коронарным синдромом без подъема сегмента ST электрокардиограммы» https://www.cardioweb.ru/klinicheskie-rekomendatsii, дата доступа: 01.09.2018.
- Рекомендации Общества специалистов по неотложной кардиологии «Диагностика и лечение больных острым инфарктом миокарда с подъемом сегмента ST электрокардиограммы» https://www.cardioweb.ru/klinicheskie-rekomendatsii, дата доступа: 01.09.2018.
Оригинал статьи: https://helpheart.ru/infarkt/ob-infarkte-miokarda/metody-lecheniya/
Источник
