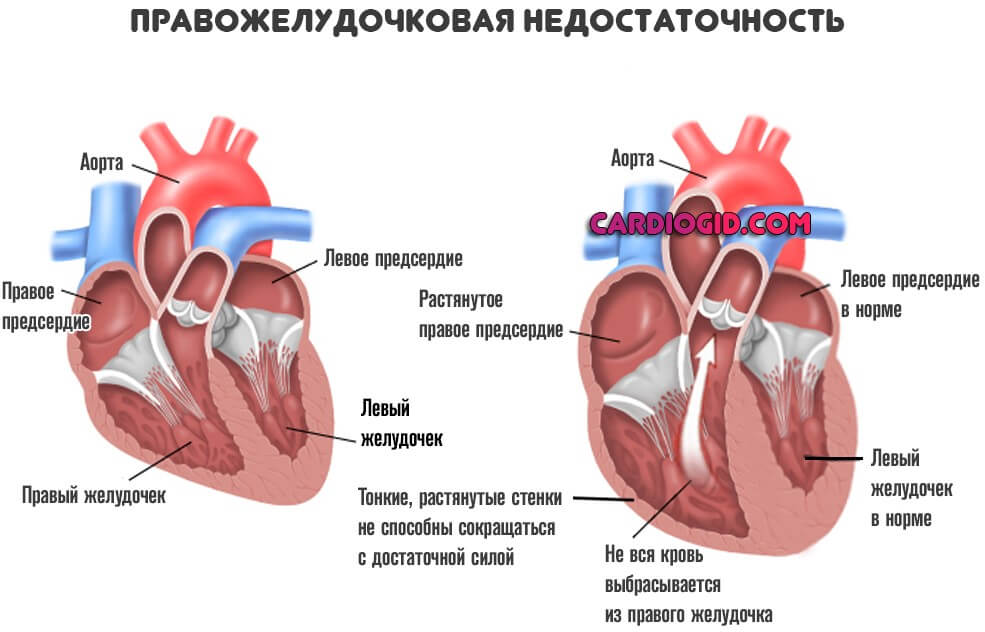
Одышка это сердечная недостаточность правожелудочковая
Симптоматика правожелудочковой сердечной недостаточности четко выражена, проигнорировать ее невозможно. Умение распознавать симптомы заболевания, возникающие на различных стадиях, позволяет избежать развития опасных осложнений, приводящих к необратимым процессам и смерти.

Симптомы разных стадий
Правосторонняя сердечная недостаточность – хроническая патология. Она возникает при дисфункции сердечных мышц в правом отделе миокарда. При возникновении симптомов больной нуждается в экстренной врачебной помощи. Моментально обращаются к терапевту те, кто знает признаки опасного заболевания.
Классификация патологии зависит от места ее локализации. Различают 2 типа сердечной недостаточности:
- правожелудочковую (легочное сердце);
- левожелудочковую.
Отличительные признаки:
| Тип заболевания | Место локализации | Причины возникновения | Последствия |
|---|---|---|---|
| Левожелудочковая | Поражает левый отдел миокарда. | Вызывается снижением коронарного кровообращения, инфекционными заболеваниями, тахикардией, аритмией. | Левый желудочек перегружен. В легочном круге кровообращение образуется застой. Вызывает сердечную астму, отек легких, кардиогенный шок. |
| Правожелудочковая | Нарушается функционирование правого отдела миокарда. | Проявляется при легочной тромбоэмболии, затяжной астме, двухсторонней пневмонии, легочном сердце, перикардитах. | Правый желудочек перегружен. Застойные явления возникают в большом круге кровообращения. Кровь в изобилии наполняет органы, но с трудом выходит из них. Печень увеличивается, ноги отекают, возникает цианоз, в легких развиваются опасные для жизни осложнения. |
Существует 2 формы патологии:
- хроническая;
- острая правожелудочковая недостаточность.
Правосторонняя недостаточность – вторичная болезнь. Ей предшествует левожелудочковая сердечная недостаточность. У большинства пациентов правожелудочковая и левосторонняя недостаточность протекают совместно. Но не исключены случаи, когда сердечная недостаточность справа возникает изолировано.
На ранних этапах симптомы заболевания обусловлены застойными явлениями в малом круге кровообращения. Правожелудочковая недостаточность сопровождается:
- тахикардией (спонтанным нарастанием сердечного ритма);
- артериальной гипотонией (устойчивым снижением давления);
- одышкой, недостатком воздуха;
- давящими болями в области сердца;
- отеками конечностей;
- пониженной температурой кожных покровов (холодностью рук и ног);
- цианозом (кожные покровы в области носогубного треугольника, рук и ног приобретают синюшный оттенок);
- сниженным тургором кожных покровов;
- набуханием и пульсацией яремных вен (в положении лежа);
- высокой проницаемостью сосудов;
- отеком легких;
- тошнотно-рвотным синдромом;
- обмороками;
- слабостью, утомляемостью.
Эти симптомы неизменны на всех этапах развития патологии. Когда правожелудочковая сердечная недостаточность переходит в осложненные формы, они усугубляются. К ним подключаются симптомы застоявшейся крови в большом круге кровообращения.
Пациенты страдают от:
- Чувства тяжести и болезненности в правом подреберье, возникающего из-за разбухания печени.
- Гипертонии.
- Отеков.
- Олигурии – нарушенного кровотока в почках.
- Сниженной выработки мочи, вызванной задержкой жидкости.
- Сердечной астмы, спровоцированной избыточным количеством крови в венозных сосудах и капиллярах легких.
- Расширения и набухания шейных вен в положении лежа и сидя.
- Психических расстройств, вызванных нарушенным оттоком венозной крови из головного мозга и кислородным голоданием.
- Гастрита и других заболеваний пищеварительной системы.
- Потери аппетита и веса.
- Асцита (чрезмерного накопления жидкости в полости живота).
- Гидроторакса (выпота жидкости в грудной клетке).
Месторасположение отеков
Отечность – первый признак правосторонней сердечной недостаточности. Отеки образуются в органах, удаленных от сердца:
- Прежде всего, отечность затрагивает нижние конечности. Сначала отекает область голеностопного сустава. Потом в патологический процесс вовлекаются голени и бедра.
- При тяжелых формах заболевания, отек, поднимаясь вверх по телу, распространяется и по брюшной стенке.
- У мужчин отмечают отечность мошонки.
- В процесс втягиваются руки, грудная клетка и область шеи.
- Развивается отечность живота (асцит), грудной полости (гидроторакс).
- Возникает отек легких.
Когда давление в левом предсердии и легочных капиллярах поднимается до критических значений, жидкость начинает просачиваться сквозь сосудистые стенки. Она заполняет легочные пузырьки и просветы.
При отеке легких одышка перерастает в удушье. Пациент приходит в возбуждение, принимает вынужденную сидячую позу, приносящую облегчение. Кожные покровы бледнеют, слизистые оболочки приобретают цианотичный (фиолетовый) оттенок.
 Яремные вены набухают. Развивается тахикардия или аритмия. Усиленный кашель сопровождается отделением пенистой мокроты с кровяными включениями. При выслушивании обнаруживаются разнохарактерные влажные хрипы. Врач дифференцирует отек легких от бронхиальной астмы. При его развитии требуется срочное диагностирование и незамедлительное лечение.
Яремные вены набухают. Развивается тахикардия или аритмия. Усиленный кашель сопровождается отделением пенистой мокроты с кровяными включениями. При выслушивании обнаруживаются разнохарактерные влажные хрипы. Врач дифференцирует отек легких от бронхиальной астмы. При его развитии требуется срочное диагностирование и незамедлительное лечение.
В начале развития патологии ноги и другие части тела отекают к концу дня. Позднее отечность становится устойчивым явлением. Она распространяется по всему телу, вызывая анасарци.
Жидкость накапливается в сердечной сумке и брюшной полости, что приводит к образованию «лягушачьего живота». Одномоментно в животе собирается до 1,5-2 л отечной жидкости.
Гидроторакс – опасное для жизни осложнение. При выходе 1 литра жидкости в плевру легкие сжимаются, дыхание затрудняется, возникает гипоксия и удушье. Без экстренной медицинской помощи шансов выжить у больного нет.
По тяжести признаков заболевание разделили на 3 стадии. Для каждой из них характерна своя симптоматика.
| Стадия | Симптомы |
|---|---|
| Начальная | При физической активности возникает одышка, учащается сердцебиение. В покое патология течет бессимптомно. |
| Средняя | Ноги отекают. Пациента мучает одышка и сердцебиение даже в состоянии покоя. Различают 2 фазы:
|
| Терминальная | Тяжелая неизлечимая форма болезни, при которой возникли необратимые патологические трансформации в различных органах. Происходит нарушение обменных процессов, приводящих к истощению. |
Кроме этого, тяжесть симптоматики позволяет выделить еще 4 стадии течения заболевания:
| Степень | Признаки |
|---|---|
| I | Проходит скрыто, без внешних признаков. |
| II | Отмечают появление хрипов. |
| III | Количество хрипов нарастает. |
| IV | Давление падает до критических отметок. Развивается кардиогенный шок. |
Особенности острой правожелудочковой недостаточности
Обострение заболевания вызывают патологии, неожиданно ограничивающие свободу передвижения кровотока в легочном круге кровообращения.
К основным факторам, провоцирующим развития острой формы заболевания, относят:
- затяжные, тяжело текущие астматические состояния;
- тромбоэмболию легочной артерии;
- закупорку трахеи или бронхов чужеродным телом;
- пневмомедиастинум;
- сосредоточение воздуха в полости плевры;
- двухстороннюю сливную пневмонию;
- спадание альвеол;
- выпот в грудной полости;
- расстройство дыхания у младенцев;
- любые патологии, которым сопутствует обостренная дыхательная недостаточность.
Острая правожелудочковая недостаточность образуется при пороках сердца со сниженным легочным кровообращением. Ее появление провоцирует процедура переливания цитратной крови, которую выполняют быстро, не вводя кальций и новокаин.
Она развивается, когда гипертонические инъекции либо контрастные вещества, предназначенные для рентгенологического обследования, при внутривенном введении вливаются моментально. Ускоренное введение препаратов вызывает усиление сопротивляемости и спазм сосудов, относящихся к легочному кругу кровообращения.
Острая форма правосторонней сердечной недостаточности сопровождается следующими симптомами:
- отеками на ногах;
- одышкой;
- удушьем;
- цианозом;
- синусовой тахикардией;
- вздутием вен на шее;
- сильной пульсацией внутренней яремной вены;
- увеличением печени;
- возникновением болевого синдрома в правом подреберье;
- нарушенным сердечным ритмом;
- сбившимся дыханием;
- стеснением за грудиной;
- сердечными болями;
- выступанием холодного пота на кожных покровах;
- расширением правого желудочка;
- слабым пульсом;
- увеличением центрального венозного давления;
- тахикардией.
Обострение развивается внезапно. При его появлении доминируют признаки заболевания, которое спровоцировало возникновение правосторонней сердечной недостаточности.
Острые застойные проявления, возникшие в большом круге кровообращения, приводят к почечной недостаточности. Биохимия крови указывает на нарушенное функционирование печени и почек.
Иногда у пациентов резко падает артериальное давление, что вызывает шок. Из-за слабого кровообращения, на кожных покровах конечностей появляется синюшность.
При возникновении признаков обострения нужно срочно вызывать скорую помощь. Стремительное развитие патологии заканчивается необратимым процессом в организме – отеком легких. Избежать летального исхода удается, если врач своевременно окажет медицинскую помощь больному.
Лечение
Методика, выбранная лечащим врачом, будет основана на причине, вызвавшей сердечную недостаточность. Существует целый ряд препаратов, которые направлены на восстановление сократительной функции миокарда и на уменьшение симптомов. В случае, если медикаментозная терапия не принесла ожидаемых результатов, больного в плановом порядке готовят к операции.
Терапия сердечной недостаточности правожелудочкового типа должна назначаться врачом-кардиологом только после тщательной диагностики больного. Многие симптомы и клинические проявления не допускают приема некоторых групп препаратов. К примеру, при венозном застое в большом круге, при увеличении печени, одышке, набухании шейных вен прием препаратов, относящихся к группе диуретиков и вазодилататоров, противопоказан.
В лечении используют только слабые мочегонные средства в минимальной дозировке, установленной врачом. Вазодилататоры нельзя применять, потому как они снижают сердечный выброс, чем еще больше усугубляют патологию.
После приема некоторых препаратов у больного наблюдают рефракторную гипотонию. в таком случае применима внутриаортальная контрпульсация, инфузия допамина, вспомогательное кровообращение. В этом же случае вводят плазму или плазмозаменители вместе с добутамином и артериальным вазодилататором, чтобы увеличить преднагрузку на правый желудочек.
Правожелудочковая недостаточность – патология, требующая правильного лечения и строго врачебного контроля. Знание симптомов, своевременное обращение к доктору и терапия – факторы, продлевающие жизнь пациентов, позволяющие им вернуться к привычной жизни.
Источник
Оглавление темы “Острая сердечная недостаточность”:
- Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
- Острая левожелудочковая недостаточность. Кардиальная астма.
- Клиническая картина кардиальной астмы. Диагностика кардиальной астмы.
- Дифференциальная диагностика кардиальной астмы. Отек легких.
- Патогенез отека легких. Механизмы отека легких.
Острая правожелудочковая недостаточность. Патогенез острой правожелудочковой недостаточности.
Острая правожелудочковая недостаточность (ОПЖН, острая застойная недостаточность ПЖ типа) имеет клиническую картину острого легочного сердца (ОЛС) с застоем крови в большом круге кровообращения Чаще появляется вследствие ТЭЛА (крупной ветви) и реже — из-за тяжелой острой легочной патологии (спонтанный клапанный пневмоторакс, большой ателектаз, долевая пневмония, продолжительный астматический статус), острого диффузного миокардита (в первую очередь страдает более слабый ПЖ), распространенного ИМ ПЖ (или ИМ ЛЖ с распространением на ПЖ), ИМ с разрывом межжелудочковой перегородки
Патогенез острой правожелудочковой недостаточности заключается в следующем:
• повышение давления в малом круге кровообращения (или усугубление уже повышенного) приводит к быстрому развитию легочной гипертензии (ЛГ) с последующей высокой нагрузкой на ПЖ,
• снижение притока крови к ЛЖ способствует снижению выброса ЛЖ (с последующим уменьшением коронарного кровообращения) и повышенной нагрузке на ПЖ,
• формируется выраженный бронхоспазм (рефлекторный, как при ТЭЛА), который приводит к снижению вентиляции в легких и росту шунтирования крови

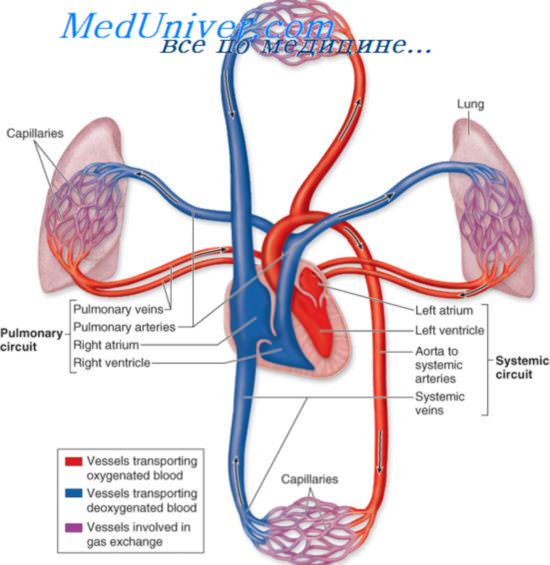
Круги кровообращения и правожелудочковая недостаточность
Клиническая картина острой правожелудочковой недостаточности отражает симптомы застоя в большом круге кровообращения У больного быстро формируются внезапная одышка (чувство нехватки воздуха), цианоз, выраженное набухание вен шеи (симптом Куссмауля -усиливается на вдохе), сердцебиение Позже появляются патологическая пульсация в эпигастрии, быстрое увеличение размеров печени (в отличие от ОЛЖН) и интенсивная боль в правом подреберье из-за растягивания капсулы печени (иногда может быть по типу «острого живота»), положительная проба Плеша.
Еще позднее определяются пастозность и отеки голеней, асцит.
ТЭЛА развивается чаще при наличии следующих ФР тромбозы вен малого таза, тромбофлебиты глубоких вен нижних конечностей (почти в 90% случаев), ИМ перегородки с пристеночным тромбоэндокардитом (особенно осложняемым СН или образованием тромбов в ушке ППр) При ТЭЛА крупных ветвей чаще наступает быстрая смерть ТЭЛА средних и мелких ветвей со стабильной гемодинамикой может начинаться с болевого синдрома в грудной клетке (как при ИМ) и одышки (иногда сразу может появиться и кровохарканье), позднее нередко формируется инфаркт-пневмония.
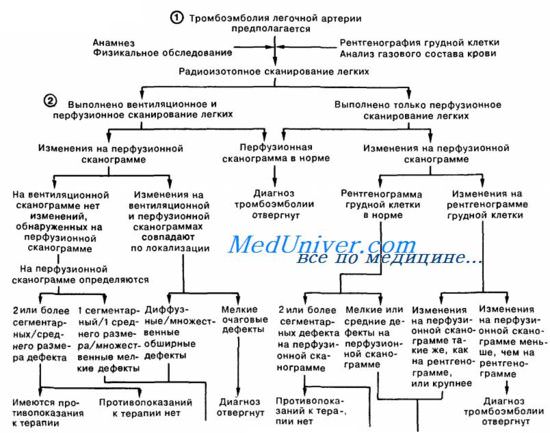
Диагностика острой правожелудочковой недостаточности. При объективном осмотре можно выявить расширение границ сердца вправо, появление систолического шума (усиливается при вдохе) над трехстворчатым клапаном (ТК), акцент 2-го тона над ДА, увеличение ЦВД, тахикардию Пульс — частый, слабого наполнения и напряжения На ЭКГ регистрируются «Р-пульмонале» во II—III отведениях, феномен S1-Q3, отрицательный зубец Т в V1, 2, 3 отведениях, глубокий зубец S в V5 6 отведениях и остро возникшая блокада правой ножки пучка Гиса (БПНПГ). В целом, лабораторные данные при ОПЖН обусловлены основным заболеванием.
Лечение острой правожелудочковой недостаточности
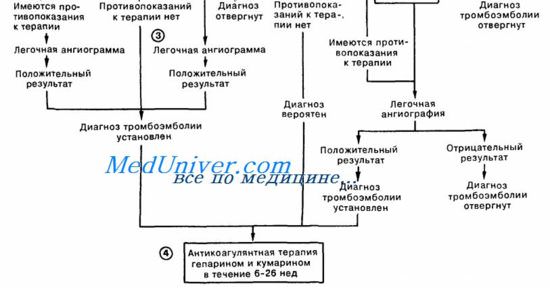
Если острая правожелудочковая недостаточность возникло на фоне ИМ ПЖ, то проводится разгрузка малого круга кровообращения (уменьшение повышенного давления) — массивная терапия петлевыми диуретиками (внутривенно вводится лазикс по 40—80 мг). При ТЭЛА лазикс обычно не вводится. Для улучшения сократительной способности миокарда на фоне ТЭЛА иногда внутривенно вводятся СГ. Они не показаны при митральном стенозе и ИМ ПЖ Периферические вазодилататоры также не назначают из-за возможности развития синдрома «заклинивания».
При ТЭЛА крупной ветви необходим тромболизис — внутривенное капельное введение стрептокиназы в начальной дозе 0,25 млн ЕД в 100 мл изотонического раствора NaCl в течение 30 мин. Позднее препарат вводится внутривенно капельно в дозе 1,25 млн ЕД (со скоростью 100 000 ЕД/ч) Через 3-6 ч после введения стрептокиназы назначают гепаринотерапию (10 000 ЕД струйно). Затем еще на протяжении 6—7 суток подкожно вводят гепарин (под контролем АЧТВ) с постепенной отменой его. За 2—3 дня до полной отмены гепарина добавляют варфарин (под контролем MHO).
При ТЭЛА мелкой ветви назначают внутривенно, струйно НФГ со скоростью 1000 ЕД/ч, потом (в первые сутки) внутривенно капельно в суточной дозе 30 000 ЕД под контролем АЧТВ, после чего переходят на подкожное введение НФГ (по 5000-10 000 ЕД 4 раза в сутки) или НМВГ.
Для устранения обструкции бронхов и гуморально-рефлекторных реакций (снижения АД и проницаемости сосудов) при ТЭЛА внутривенно вводят струйно или капельно (эуфиплин 10 мл 2,4% раствора) и большие дозы ГКС (преднизолон 90-120 мг). По показаниям назначают АБ (при инфаркт-пневмонии). При остром или подостром легочном сердце на фоне ФП и выраженной ХСН) вводят внутривенно строфантин вместе с калий-поляризуюшей смесью.
Неотложная помощь при острой правожелудочковой недостаточности – ТЭЛА
– Также рекомендуем “Острая левожелудочковая недостаточность. Кардиальная астма.”
Источник
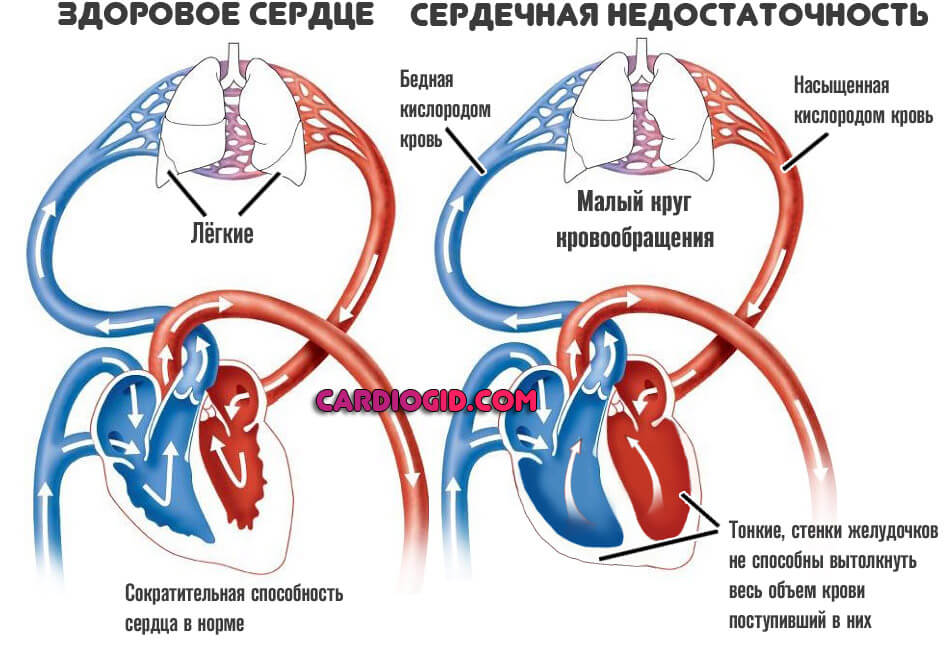
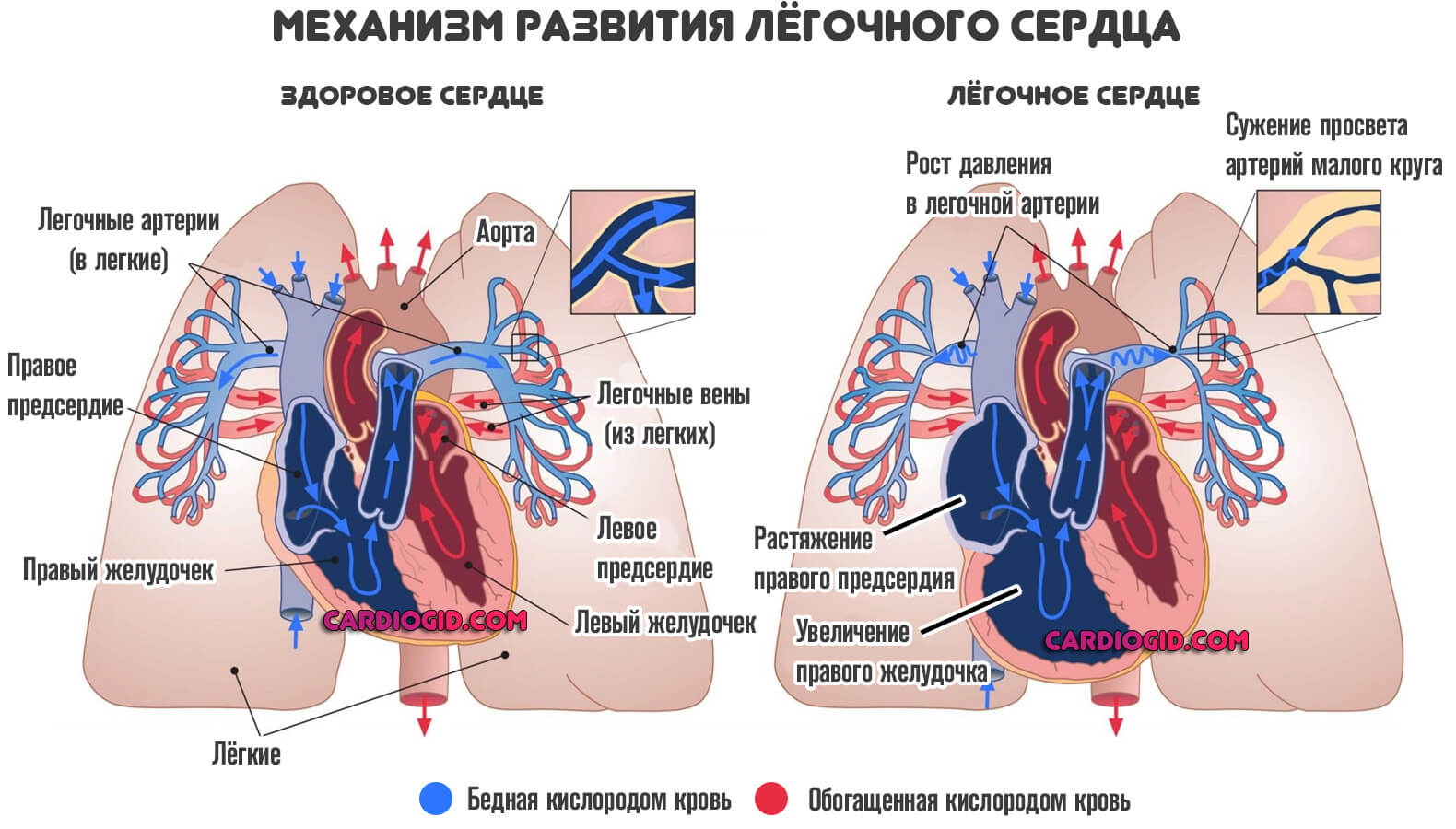
Правожелудочковая недостаточность — это острое или хроническое расстройство работе правого желудочка сердца.
Он входит в так называемый малый круг кровообращения, ответственный за насыщение крови кислородом перед транспортировкой жидкой ткани в левые камеры.
Они, в свою очередь, выбрасывают кровь в большой круг кровообращения, питающий все органы и ткани.
Соответственно, симптомы патологического процесса определяются не только сердечными признаками, но и массивными легочными нарушениями.
Восстановление представляет большие сложности, особенно при органическом характере дисфункции, что делает прогнозы на запущенных стадиях, а иногда и на довольно ранних туманными или негативными изначально.
Механизм развития
Становление патологического процесса определяется массой факторов. От высокого давления и гипертонической болезни до атеросклероза коронарных артерий и прочих вариантов.
Независимо от этого, нарушение всегда развивается по примерно одной схеме:
- На сердце воздействует негативный фактор. Наступает компенсаторная реакция тела.
Обычно это утолщение стенок миокарда, рубцевание и расширение камер мышечного органа (дилатация) в результате инфаркта, перенесенного воспалительного процесса и прочих моментов.
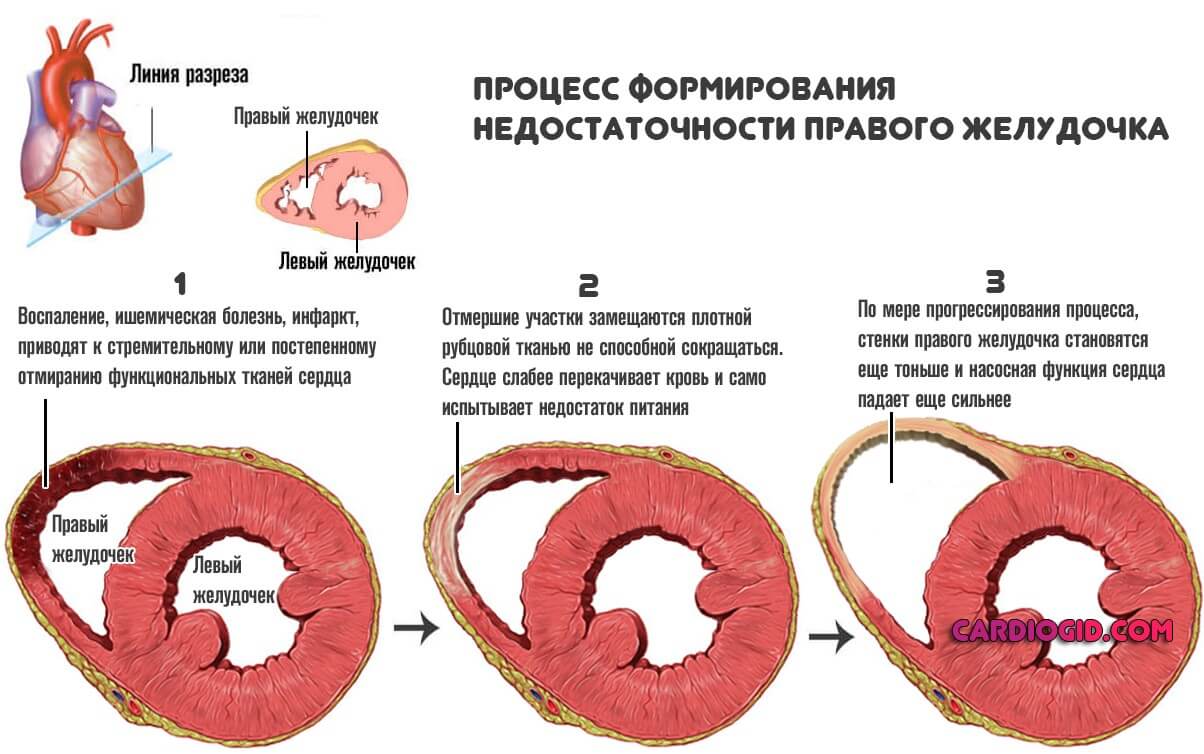
- Далее снижается сократительная способность органа в пораженном, аномально измененном участке.
Соответственно, в малый круг выбрасывается недостаточное количество крови.
Значит, гораздо меньший объем от адекватного насыщается кислородом.
Далее же процесс двигается по цепочке. Минимальное количество жидкой ткани поступает и в левые отделы, выбрасывается в большой круг кровообращения и питает системы.
В долгосрочной перспективе это приводит к катастрофическим последствиям. В то же время, на ранних этапах развития патологического процесса организм может компенсировать состояние.
Потому угрожающих симптомов нет или проявления настолько скудные, что человек не обращает на них внимания (легкая одышка, покалывание в грудной клетке, возможно усталость, сонливость, кашель и прочие).
Основная рекомендация такова — лучше перестраховаться и обратиться к кардиологу.
Развитые стадии правожелудочковой сердечной недостаточности не лечатся и даже не подлежат частичной компенсации. Летальный исход — самый вероятный результат.
Расстройство не всегда связано со строго сосудистыми проблемами.
Тот же эффект наблюдается при вовлечении в патологический процесс легких на фоне ХОБЛ, обструктивного бронхита, астмы.
Как правило, имеет место сочетанная этиология (происхождение) заболевание. Определение причин проводится в рамках инструментальной диагностики.
Симптомы
Проявления во многом зависят от формы патологического процесса. Общепринятыми считаются две классификации.
Первая касается стадирования расстройства. Выделяют 4 этапа нарушения (в некоторых вариациях указанного способа типизации — 3 с более дробным членением пунктов).
Согласно второй классификации выделяют острую и хроническую недостаточность.
- Острая правожелудочковая недостаточность развивается стремительно, симптомы идентичны хронической но более выражены, вероятность смерти около 80%.
Для приступа требуется триггерный фактор или провокатор, на «ровном месте» он не появляется.
- Хронический или латентный, вялотекущий патологический процесс сопровождается постепенным нарастанием проявлений. Прогрессирование соответствует описанной стадиальной схеме.
1 стадия
Начальные проявления. Патологические изменения в сердце и сосудах уже присутствуют.
Однако они неспецифичны и ничтожны по интенсивности. К тому же пациент недостаточно обращает внимание. Это делает раннюю диагностику сложным вопросом.
Примерный перечень симптомов на первой стадии:
- Одышка. Легкая, практически неуловимая. Развивается на фоне крайне интенсивной физической нагрузки.
Человек имеет мало шансов встретиться с таким уровнем активности, по мере прогрессирования, планка снижается.
Примерные сроки усугубления патологического процесса — несколько лет. Редко — быстрее.
Известны случаи, когда правожелудочковая недостаточность на первой стадии продолжалась 10-15 лет и более.
- Слабость, сонливость. Непонятная усталость. Называется словом «астения». Проявляется внезапно, сопровождает пациента постоянно и не уходит. Снижается работоспособность, продуктивность мышления и деятельности.
- Кашель. Сухой, регулярный. Продолжается от нескольких минут до пары часов. Сопровождается ощущением нехватки воздуха. Обычно пациенты списывают симптом на простуду, курение и прочие обыденные причины.
- Ускорение кардиальной активности. Синусовая тахикардия. Рост числа сердечных сокращений до 110-115 ударов в минуту даже не фоне покоя. В момент физической активности показатели незначительно растут.
С такой клинической картиной встречается пациент в начальной стадии сердечной недостаточности. Иногда симптомов меньше, редко — больше. Наилучший момент для терапии.
2 стадия
Умеренные нарушения. Это уже не начало расстройства, но еще и не терминальная фаза.
Внимание:
Восстановление все еще возможно, потому опускать руки нельзя, нужно срочно обращаться к кардиологу.
Симптомы правожелудочковой недостаточности на 2 этапе выраженные, сердечные и легочные, неврогенные и психические.
Среди таковых:
- Одышка. Возникает при физической нагрузке, но требуемая интенсивность для провокации признака много меньше, чем на начальной стадии. Например, подъем на 4-5 этаж. Сопровождается усилением сердечной деятельности.
- Усталость, вялость, сонливость. Более выраженные, невозможно нормально выполнять трудовые обязанности. После отдыха состояние частично корректируется, но уже через пар часов все возвращается на круги своя и человек вновь разбитый.
- Бессонница. Характеризуется частыми ночными пробуждениям. Каждые 10-30 минут. Признак провоцирует усугубление предыдущего симптома.
- Эмоциональная лабильность, раздражительность. Психическое нарушение. Аффект обостренный, человек может взорваться по несущественному поводу, через минуту впасть в эйфорию, а еще спустя две в дистимию, депрессивное состояние. Это результат гормонального дисбаланса в системе с недостаточным питанием головного мозга.
- Тахикардия. Увеличение сердечных сокращений до уровня свыше 100 ударов в минуту. Сопровождается одышкой, потливостью. В состоянии покоя ослабевает, но полностью не проходит. Протекает приступами. Каждый продолжается от 10 до 120-180 минут.
- Боли в грудной клетке. Давящие, жгучие, распирающие. Что прямо указывает на кардиальный, ишемический характер дискомфорта. Прострелов или покалывания нет.
Внимание:
Локализация не всегда очевидна. В некоторых случаях пациент уверен, что болит желудок.
- Головные боли. Результат недостаточного кровообращения в церебральных структурах. Давящая, стреляющая по характера. Локализуется в различных частях, может быть диффузной (разлитой), без четкого расположения.
- Тошнота. Рвота. Оба симптома встречаются сравнительно редко, имеют рефлекторный характер. Потому облегчения после акта опорожнения желудка не наступает.
- Головокружение. Вертиго. Невозможность ориентироваться в пространстве. В момент острого приступа человек вынужден занять лежачее положение и меньше шевелиться, чтобы не провоцировать усиления симптома. Имеет место расстройство работы вестибулярного аппарата, экстрапирамидной системы, также мышечная слабость.
- Потливость. Гипергидроз.
- Цианоз носогубного треугольника. Посинение области вокруг рта. Имеет вид кольца.
- Бледность кожных покровов. Также ногтевых пластин, слизистых оболочек. Симптом определяется всегда.
- Кашель. Сухой, непродуктивный рефлекс. Сопровождает пациента постоянно. Интенсивность невелика, «забивающих» приступов не бывает, но не заметить нарушение не получится.
3 стадия
Недостаточность правого желудочка сердца тяжелого характера дает инвалидизирующую симптоматику, которая ставит крест на профессиональной активности и нормальной жизни.
Полное излечение невозможно, но присутствуют шансы частично скорректировать состояние.
Симптомы идентичны, но интенсивность их гораздо выше. Есть и прочие моменты, которых прежде не обнаруживалось.
- Одышка возникает при минимальной физической активности и даже в состоянии покоя. Пациент не может нормально передвигаться, прогулки становятся непосильно трудными, как и выполнение бытовых обязанностей.
- Тахикардия. Постоянная. Но, спустя несколько дней-недель, человек свыкается с состоянием и перестает ощущать ускорение кардиальной деятельности.
- Падение артериального давления. Объективный признак. Указывает на недостаточную сократительную способность миокарда, неэффективность работы сердца. Пока еще не до критических отметок, коллапса нет, но возможность неотложного состояния присутствует.
- Кровохаркание. Кашель с выделением жидкой ткани по каплям. Требуется дифференциальная диагностика с туберкулезным процессом.
- Отеки. Обуславливаются нарушением функционирования почек, сниженной скоростью выведения жидкости. Фильтрация ослабевает, потому как качество работы сердца, насосная функция падают до минимальных отметок. Восстановление требует стимуляции кардиальной активности.
4 стадия
Считается терминальной. Излечение невозможно, как и коррекция состояния. Это финал патологического процесса, который заканчивается смертью во всех случаях.
Помощь паллиативная, направлена на облегчение состояния и возможное поддержание самочувствия на приемлемом уровне.
Симптомы критические. Человек не может нормально дышать, даже в состоянии полного покоя.
Обнаруживается брадикардия со снижением частоты сердечных сокращений до 40-60 ударов в минуту. Возникают прочие аритмии, по типу экстрасистолии.
Признаки правожелудочковой недостаточности — кардиальные, легочные, неврогенные, психические, несут большую опасность жизни пациента и его возможностям.
Первая помощь при приступе
Острое состояние снимается исключительно в стационарных условиях. Потому основное, что нужно сделать — вызвать бригаду скорой.
Алгоритм до приезда докторов:
- Усадить больного. Укладывать нельзя, потому как вероятна асфиксия, нарушение мозгового кровотока.
- Руки и ноги опустить. Это поможет обеспечить приемлемую гемодинамику. Иначе она сместится в сторону периферической трофики.
- Дать прописанные на такой случай таблетки. Если лечение не назначено, тогда от применения медикаментов стоит отказаться.
- Не позволять человеку двигаться, чтобы не наступило асистолии (остановки сердца).
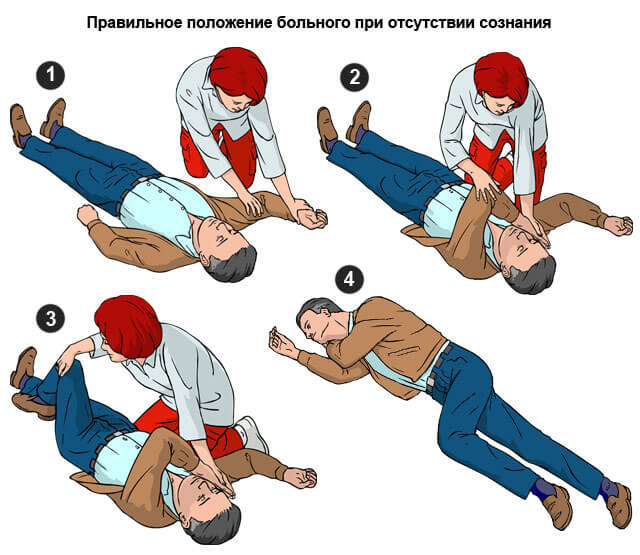
- В случае потери сознания повернуть голову на бок, чтобы избежать аспирации рвотой. Возможна асфиксия и гибель.
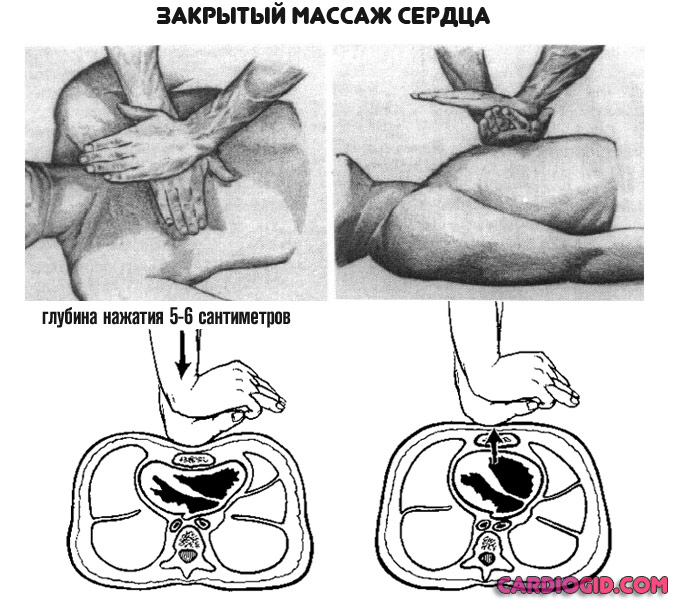
- В случае остановки сердца — провести массаж. Руки с раскрытыми ладонями наложить одна на другую, разместить их в центре грудины, нажимать с частотой 60-120 движений в минуту. Глубина продавливания — 5-6 сантиметров.
- По прибытии докторов — кратко рассказать о состоянии пострадавшего, помочь транспортировать его в стационар (по возможности).
Чего точно нельзя делать: давать препараты, народные средства, укладывать больного, отправлять его в ванну, душ, предлагать пищу.
Причины хронической формы
Сердечнососудистые патологии находятся на первом месте по частоте развития.
Гипертоническая болезнь (стабильный рост артериального давления), недостаточность левых отделов мышечного органа, кардиомиопатия, пороки, врожденные и приобретенные.
Часто встречаются и легочные заболевания. Пневмонии, ХОБЛ, бронхиты, астма аллергического или иного происхождения.
Смешанные формы патологических процессов приводят не только к манифестации правожелудочковой недостаточности, но и к ее стремительному прогрессированию даже на фоне лечения. К таковым относятся, например, легочное сердце.
Факторы становления острой формы
Причины те же самые, только для приступа требуется триггерный фактор или провокатор.
Таковым может стать стресс, курение, потребление алкоголя, кофе, чая, переохлаждение, резкая смена температуры (например, при выходе из бани зимой, перемещении в другую климатическую зону).
На ровном месте нарушение не развивается. Значит, есть органические расстройства, о которых больной не подозревает.
Диагностика
Проводится в стационаре, не считая ранних этапов патологического процесса. Основной специалист — кардиолог.
Алгоритм такой:
- Устный опрос. Для выявления симптомов, построения клинической картины и выдвижения гипотез относительно возможной болезни.
- Сбор анамнеза. Образ жизни, привычки, перенесенные и текущие патологии и прочие моменты.
- Измерение артериального давления, частоты сердечных сокращений. Оба показателя на ранних этапах в норме или незначительно изменены. Затем и АД и ЧСС приобретают тенденцию к снижению.
- Суточное мониторирование. По Холтеру. Позволяет оценить те же показатели в течение 24 часов. Методика важна возможностью анализа состояния в динамике.
- Электрокардиография. Исследование функциональной активности кардиальных структур. Показывает все аритмии, возможные пороки.
- Эхокардиография. Визуализация тканей. По сути — УЗИ сердца.
- МРТ органов грудной клетки по надобности. С контрастным усилением или без такового.
По необходимости проводятся рентген легких, бронхоскопия, анализы крови общий, биохимический, прочие способы. На усмотрение специалиста или смежных докторов (пульмонолога и других).
Лечение
Желательно в стационаре. Задачи три: устранение причины, купирование симптомов, превенция летальных осложнений.
Этиотропная терапия (первый вопрос) проводится консервативными или хирургическими способами. Нужно устранить основную патологию.
Вариантов множество:
- Гипертоническая болезнь требует применения ингибиторов АПФ, бета-блокаторов, антагонистов кальция, диуретиков и некоторых других медикаментов. В строго выверенных дозировках с тщательным подбором схемы.
- Воспаления легких купируются антибиотиками, глюкокортикоидами (Преднизолон, Дексаметазон).
- Атеросклероз. Статины (Аторис как основной).
- ХОБЛ. Используются бронходилататоры, гормональные медикаменты.
- Сердечная недостаточность. Гликозиды (настойка ландыша), антиаритмические по необходимости.
Описана ничтожно малая доля путей. В случае с пороками, аневризмами, и прочими состояниями назначается операция. То же касается атеросклероза с кальцификацией бляшек.
Симптоматическая терапия. Также медикаментозная. Используются такие препараты:
- Противогипертензивные.
- Антиаритмические (Амиодарон, Хинидин).
- Сердечные гликозиды (Дигоксин, настойка ландыша).
Превенция преследует цель поддержания работы сердца на нормальном уровне.
- Кардиопротекторы (Рибоксин, Милдронат).
- Диуретические средства по необходимости. Мягкого действия, сберегающие калий, что крайне важно для сохранения нормальной сократительной способности миокарда (Верошпирон).
- Ангиопротекторы. Анавенол. Улучшают эластичность сосудов.
Обязательно изменение образа жизни. Оптимизация отдыха (7 часов минимум за ночь), рациона (соль до 7 граммов в день, никакого жирного, жареного, копченостей, консервов, полуфабрикатов), физическая активность на приемлемом уровне. Меньше стрессов.
Исключают курение, алкоголь, самовольного приема препаратов (любых).
Лечение правожелудочковой сердечной недостаточности проводится комплексными метод
