Новые антикоагулянты для профилактики инсульта при фибрилляции предсердий

Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий
Варфарин при фибрилляции предсердий
Варфарин, антагонист витамина К, хорошо известен в клинической практике, однако обладает существенными недостатками. Чтобы регулировать дозу препарата с целью поддержания международного нормализованного отношения (MHO) на терапевтическом уровне (между 2,0 и 3,0), требуется проводить регулярные анализы крови. У значительной части пациентов поддержание антикоагуляции на терапевтическом уровне не может быть достигнуто.
Многие средства влияют на метаболизм варфарина и могут привести к избыточной антикоагуляции (к таковым относятся антибиотики, противосудорожные препараты, некоторые статины, амиодарон, тамоксифен и алкоголь). Риск кровотечения может усилиться при одновременном приеме аспирина. В связи с этими недостатками препарата врачи зачастую неохотно назначают варфарин, а пациенты в ряде случаев отказываются от его приема.
Перед хирургическим вмешательством может потребоваться прекращение приема варфарина, назначенного с целью профилактики системных тромбоэмболических осложнений на фоне ФП. В таких случаях в качестве временного «моста» принято назначать гепарин, однако применение гепарина нередко создает проблему кровотечений и образования послеоперационных гематом. На самом деле необходимость в таком «гепариновом мосте» возникает редко: прием варфарина можно прекратить за 3 дня до операции и возобновить через 3 дня после нее.
Более современные препараты. Недавно стали доступными ингибиторы тромбина и фактора Ха, которые назначаются в фиксированных дозировках и поэтому не требуют регулярных анализов крови для мониторирования их эффективности. Было показано, что они как минимум так же эффективны, как и варфарин, причем их применение связано с меньшим или по крайней мере схожим риском кровотечений (особенно внутричерепного кровоизлияния), кроме того, они в меньшей степени взаимодействуют с другими препаратами.
Тем не менее, хотя результаты клинических исследований являются многообещающими, опыт использования этих средств в клинической практике пока еще невелик.
Ингибиторы тромбина при фибрилляции предсердий (ФП)
Было показано, что дабигатран в дозе 150 мг 2 раза в сутки обладает большей эффективностью в предотвращении ишемического инсульта, чем варфарин, а в дозе 110 мг 2 раза в сутки не уступает варфарину по эффективности. В отличие от варфарина, терапевтические уровни препарата наблюдаются уже через 2 ч после приема, а состояние устойчивого равновесия концентрации в плазме крови достигается в течение 2 сут. Дабигатран выводится преимущественно почками и поэтому противопоказан при тяжелом нарушении функции почек или продолжающемся массивном кровотечении.
Дозу препарата следует снизить до 110 мг 2 раза в сутки, если пациент старше 80 лет или если пациент получает верапамил либо когда предполагается высокий риск кровотечения. При умеренной почечной недостаточности препарат рекомендуется назначать в дозе 75 мг 2 раза в сутки.
В Великобритании, согласно последним изменениям в рекомендациях, разрешено использовать новые оральные антикоагулянты (такие как дабигатран) после беседы с пациентом о преимуществах и недостатках этих препаратов по сравнению с варфарином. Однако эти рекомендации не касаются женщин 65-74 лет без других факторов сердечно-сосудистого риска, имеющих до 2 баллов включительно по шкале CHA2DS2VASc.
Основными нежелательными эффектами являются относительно редко встречающиеся диспептические расстройства, диарея. Одновременное систематическое применение кетоконазола, циклоспорина, итраконазола или такролимуса противопоказано. Также сообщалось о взаимодействии препарата с дронедароном и амиодароном.
Прием дабигатрана необходимо приостановить за 2 дня до плановой операции, а если клиренс лекарства снижен вследствие почечной недостаточности – за 3-4 дня. Специфического антидота не существует. Если пациент переходит с варфарина на дабигатран, то прием последнего следует начинать при MHO менее 2,0.

Ингибиторы фактора Ха при фибрилляции предсердий (ФП)
Ривароксабан необходимо назначать всего 1 раз в сутки (20 мг). Доза апиксабана составляет 5 мг 2 раза в сутки.
Антикоагулянты после перенесенного ишемического инсульта
Прием антикоагулянтов рекомендуется начинать в тот же день при транзиторной ишемической атаке, через 3-5 дней – после небольшого инсульта и через 2 нед. – после тяжелого инсульта.
Риск кровотечения при применении антикоагулянтов по шкале HAS-BLED
Потенциальную пользу от назначения антикоагулянтов необходимо сопоставлять с риском кровотечения. Несколько факторов, ассоциированных с повышенным риском кровотечения, включены в шкалу HAS-BLED, которую можно использовать для индивидуального определения такого риска:
Н – гипертензия;
А – нарушение функции почек или печени;
S – инсульт в анамнезе;
В – кровотечение в анамнезе или предрасположенность к нему;
L – неустойчивые показатели MHO;
E – пожилой возраст (старше 65 лет);
D – прием средств, повышающих риск кровотечения (например, аспирина, нестероидных противовоспалительных препаратов, глюкокортикостероидов, алкоголя).
(Используются начальные буквы англоязычных терминов, обозначающих эти состояния.)
При наличии более 3 из перечисленных факторов риск кровотечения расценивается как высокий. Сообщалось, что дополнительными факторами риска геморрагических осложнений можно считать сахарный диабет и сердечную недостаточность.
Некоторые факторы риска кровотечения идентичны таковым для инсульта, т.е. чем выше риск инсульта, тем выше риск кровотечения! Однако у большинства пациентов риск инсульта существенно выше, чем риск кровотечения. Пациенты с высоким риском кровотечения нуждаются в более тщательном наблюдении и, конечно, если это возможно, в прекращении приема препаратов, которые могут увеличить этот риск. Небольшая часть больных с очень низким риском эмболических осложнений и высоким риском кровотечения не должны получать антикоагулянты.
Непереносимость антикоагулянтов
Для пациентов с неклапанной фибрилляцией предсердий (ФП), имеющих высокий риск тромбоэмболических осложнений, которым антикоагулянты противопоказаны или не могут быть назначены по другим причинам, недавно были разработаны устройства для чрескожной окклюзии ушка ЛП. Их установка осуществляется путем пункции межпредсердной перегородки. Первый опыт применения таких устройств кажется весьма обнадеживающим: частота успешной имплантации достаточно высока при относительно низком риске серьезных осложнений (тампонада сердца, инсульт и эмболизация самим устройством).

– Также рекомендуем “Лечение фибрилляции предсердий стратегией контроля частоты”
Оглавление темы “Фибрилляция и трепетание предсердий”:
- ЭКГ при фибрилляции предсердий (ФП)
- Причины фибрилляции предсердий и их прогноз
- Классификация фибрилляции предсердий
- Шкалы риска тромбоэмболии при фибрилляции предсердий
- Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий
- Лечение фибрилляции предсердий стратегией контроля частоты
- Лечение фибрилляции предсердий стратегией контроля ритма
- Лечение рефрактерной (стойкой) фибрилляции предсердий
- ЭКГ при трепетании предсердий (ТП)
- Причины трепетания предсердий
Источник
Нарушения ритма сердечной деятельности нередко сопровождаются развитием тяжёлых тромбоэмболических осложнений, наиболее сложным и фатальным из которых является инсульт. В свою очередь, сильным и независимым фактором риска инсульта является фибрилляция предсердий. Фибрилляция предсердий является одной из самых распространенных в мире аритмий. Фибрилляция предсердий (ФП) – беспорядочное возбуждение и сокращение различных участков миокарда предсердий. ФП включает в себя мерцание предсердий и трепетание предсердий, которые могут переходить друг в друга.
При мерцании (фибрилляции) предсердий происходит сокращение некоторых мышечных волокон, что приводит к неправильному сокращению предсердий, а затем и разноритмичному сокращению желудочков. Нарушение сокращения предсердий, кроме того, приводит к нарушению заполнения желудочков сердца, а значит и к последующему снижению выброса крови в аорту во время систолы желудочков. В зависимости от частоты сокращений желудочков в минуту (менее 60 ударов в минуту, в диапазоне 60-90 или более 90 ударов в минуту) различают бради-, нормо-, и тахисистолические формы МА.
При трепетании предсердий наблюдается правильный предсердный ритм с частотой сокращения предсердий до 200 – 400 в минуту, из-за чего предсердия не расслабляются, а значит плохо наполняются кровью в диастолу.
Различают правильное трепетание предсердий и неправильное, при которых желудочки сердца сокращаются с правильным ритмом или с нарушением.
Клинически трепетание предсердий проявляется приступами сердцебиения, артериальной гипотензией, а иногда и потерей сознания.
Таким образом, используя термин ФП, в клинике чаще подразумевают именно мерцание предсердий – мерцательная аритмия.
Мерцательная аритмия (МА) встречается у 2 % населения, причём распространенность заболевания увеличивается с возрастом. ФП встречается у 0,5% больных в возрасте до 40 лет, у 25% – в возрасте от 40 до 70 лет и у 50% – старше 70 лет. Трепетание предсердий встречается значительно реже и наблюдается у 0,1% в популяции. Трепетание предсердий чаще развивается у мужчин старше 60 лет. В возрасте 40 лет каждый четвёртый человек переносит пароксизм ФП.
Риск инсульта у лиц, страдающих МА в 4,8 раза выше, чем без такового. Доля инсультов, связанных с ФП составляет в среднем 15% и увеличивается с возрастом до 23,5% у пациентов в возрасте старше 80 лет. Повышают частоту ФП также такие заболевания как артериальная гипертония, сахарный диабет. Нелеченная ФП увеличивает риск первого инсульта на 5% в год, а повторного на 12% в год. Кардиоэмболические инсульты, связанные с ФП тяжело протекают, при них выше степень инвалидизации и неблагоприятные исходы в виде увеличения смертности. Летальность у лиц с МА в первые 30 дней инсульта составляет около 25%, а в течение года умирает каждый второй пациент.
Классификация ФП по времени возникновения и течения:
- впервые выявленная –это любой впервые диагностированный эпизод ФП;
- пароксизмальная – это фибрилляция, которая длится до 7 суток или прекращается самостоятельно в первые 48 часов;
- персистирующая фибрилляция длится более 7 дней и самостоятельного восстановления ритма не происходит;
- длительно персистирующая фибрилляция продолжается в течение 1 года,
- постоянная фибрилляция предсердий длится более 1 года.
Ведение пациентов с фибрилляцией предсердий включает в себя 3 направления: контроль частоты сердечных сокращений, контроль ритма сердечных сокращений и антитромботическую терапию. В качестве профилактики инсульта у лиц с фибрилляцией предсердий традиционно используются препараты ацетилсалициловой кислоты. Это связано с субъективными и объективными причинами, одной из наиболее важных следует считать консерватизм. Антиагреганты (в том числе, двойная антиагрегантная терапия), применяемые для профилактики кардиоэмболических осложнений при ФП, недостаточно эффективны. Надо помнить, что ацетилсалициловая кислота снижает риск инсульта на 21%, а непрямой антикоагулянт варфарин на 67%. Антитромботическая терапия у пациентов с ФП должна проводиться исключительно антикогулянтами. Часто опасаемый врачами риск геморрагических осложнений при приёме варфарина увеличивается в среднем на 2%. Однако, риск крупных кровотечений при лечении ацетилсалициловой кислотой и антикоагулянтами из группы антагонистов витамина К сопоставим, причём особенно у пожилых людей. Опасность падений и получения в следствии этого внутричерепных кровотечений преувеличена. Чтобы риск такого кровотечения превысил пользу от приёма антикоагулянта, пациенту необходимо упасть более 300 раз в год.
Для оценки риска тромбоэмболических осложнений у пациента с фибрилляцией предсердий применяется шкала CHA2DS2-VASc. Шкала CHA2DS2-VASc
- C (Congestive heart failure) Сердечная недостаточность -1 балл
- H (Hypertension) Артериальная гипертензия -1 балл
- A (Age>75) Возраст старше 75 лет -2 балла
- D (Diabetes) Сахарный диабет -1 балл
- S (Stroke or TIA) Перенесенный инсульт или ТИА* -2 балла
- V (Vascular disease) Сосудистые заболевания -1 балл
- A (Age 65-74) Возраст 65–74 лет- 1 балл
- S (female Sex category) Женский пол -1 балл
Оценку риска тромбоэмболических осложнений и необходимость проведения антитромботической терапии проводят путём суммирования баллов по шкале. Интерпретация результатов следующая:
- 0 баллов в сумме: нет факторов риска (включая женщин моложе 65 лет с изолированной ФП),
- 1 балл: 1 фактор риска – антитромботическая терапия не показана,
- 2 и более баллов, т.е. 2 и более факторов риска: пероральные антикоагулянты.
Антитромботическая терапия сопряжена с риском развития геморрагических осложнений. Для оценки риска возможного кровотечения при назначении антикоагулянтов применяется шкала оценки риска кровотечения у пациентов с ФП HAS-BLED:
- Артериальная гипертония -1 балл
- Снижение функции почек (диализ, пересадка, ХПН) -1 балл
- Заболевание печени (цирроз, повышенные ферменты, билирубин с превышением более 2 норм) -1 балл
- Инсульт в анамнезе -1 балл
- Кровотечение в анамнезе -1 балл
- Нестабильный уровень МНО -1 балл
- Возраст от 65 лет -1 балл
- Прием препаратов, способствующих кровотечению (антитромбоцитарные, НПВС) -1 балл
- Прием алкоголя -1 балл
Превышение суммы баллов по этой шкале 3 и более будет свидетельствовать о повышенном риске кровотечений при назначении антикоагулянтов. Вместе с тем, оценка риска кровотечений по шкале не должна служить основанием для отказа врача от назначения антикоагулянтов. Шкала позволит предусмотреть развитие осложнений антикоагулянтной терапии и скоррегировать дозировку препаратов.
Цель: анализ фармакологической составляющей профилактики и лечения ишемического инсульта у лиц с мерцательной аритмией; оценка правильности и эффективности первичной и вторичной профилактики кардиоэмболического инсульта.
Материалы и методы
Проанализирована 231 история болезни пациентов с ишемическим инсультом на фоне фибрилляции предсердий, пролеченных в сосудистом отделении БУ «ГКБ№1» в 2013-2014гг. Старше 60 лет было выявлено 185 человек. Пациенты с фибрилляцией предсердий составили 19,9% от всех пролеченных с ишемическим инсультом. Пациенты с клапанной мерцательной аритмией составили 22 человека (9,52%). Летальность в отделении среди лиц с ишемическим инсультом составила 11,7%, а среди больных с фибрилляцией предсердий – 19,5% (умерло 45 больных), причём больных трудоспособного возраста среди умерших было 5 человек (2,2%), а лиц старше 60 лет – 40 (17,3%).
Проведена оценка антитромбоцитарной терапии, как составляющей первичной профилактики ишемического инсульта до поступления больного в стационар, а также рекомендации по вторичной профилактике инсульта на 3 этап реабилитации. Для оценки риска тромбоэмболических осложнений у больных с мерцательной аритмией в практической деятельности врача использовалась Шкала стратификации риска (CHA2DS2-VASc ). А для оценки риска кровотечений при назначении оральных антикоагулянтов шкала HAS-BLED, использование которой позволяет подобрать оптимальную дозировку препарата.
Результаты
Возраст пациентов от 41 до 91 года. Средний возраст пациентов с инсультом на фоне фибрилляции предсердий составил 72,2 года. Мужчин – 74 (32%), женщин -157 (68%). Жителей города – 168 (72,7%), сельских – 63 (27,3%). Жители сельской местности имеют свои особенности при назначении первичной и вторичной профилактики, что связано с некоторой удалённостью пациентов от лечебных учреждений и низким уровнем знаний об инсульте. Они имеют меньшую приверженность к лечению и, как правило, объективные трудности при контроле лечебных мероприятий. Среди представленных пациентов 75 имели инвалидность (32,5%).
Мы проанализировали истории болезни 185 больных в возрасте старше 60 лет, пролеченных и выписанных на последующие этапы реабилитации. Возраст пациентов от 60 до 94 лет, средний возраст 74,1 лет.
Мужчин – 39 (21%), женщин -146 (79%). Среди пациентов пожилого и старческого возраста 66 имели инвалидность (36%).
В качестве первичной профилактики ацетилсалициловую кислоту получали – 75 больных (40,5%), комбинацию ацетилсалициловой кислоты с дипиридамолом, дипиридамол, клопидогрель –10 (5,35%), ничего не принимали – 70 (37,5%), варфарин – 22 человек (12%), новые оральные антикоагулянты: ривароксабан -4 (2,15%), дабигатран – 5 (2,5%).
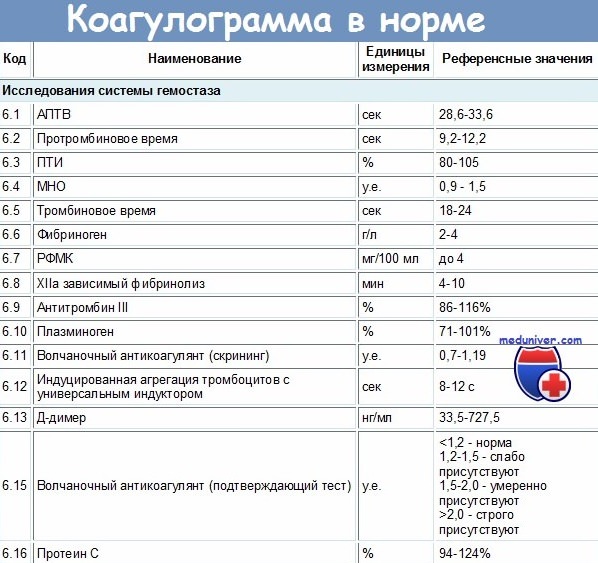
Адекватный контроль МНО (2.0-3.0) при приёме варфарина достигнут на амбулаторном этапе у 13 больных из 22 (47%). Контролировали МНО с частотой 1 раз в месяц 4 пациента (18%); остальные – со средней частотой 1 раз в 88,3 дня. Из 22 пациентов, поступивших с ишемическим инсультом на фоне приёма варфарина, у 2 были обнаружены кровотечения (1- внутримозговое, не приведшие к фатальному исходу; 1- из мочевыводящих путей). Оба случая были связаны с передозировкой варфарина и повышением показателя МНО свыше 4.
Варфарин, который длительное время считался основным препаратом для профилактики тромбоэмболических осложнений при фибрилляции предсердий, имеет существенные недостатки, ограничивающие его применение на практике. Основные из них: большое число лекарственных и пищевых взаимодействий, постоянный контроль международного нормализованного отношения (МНО).
С недавних пор на рынке появилась новая группа эффективных и безопасных оральных антикоагулянтов, лишённых этих неудобств. Наиболее известными среди них являются ингибиторы Xa фактора: ривароксабан; и прямой ингибитор тромбина – дабигатрана этексилат.
В качестве вторичной профилактики на 3 этап реабилитации рекомендованы: ацетилсалициловая кислота – 90 больным (48%), варфарин – 33 (18%); новые оральные антикоагулянты – 63 (34%), из них назначены: ривароксабан – 34 (18%), а дабигатран – 29 больным (16%).
Средний балл по шкале CHA2DS2-VASc – 6,4 балла (разброс-5-9 баллов). Средний балл по шкале HAS-BLED – 2,5 балла ( диапазон-2-6 баллов).
Среди больных пожилого и старческого возраста показатели рисков по шкалам были выше и составили: средний балл по шкале CHA2DS2-VASc – 7,6 балла, средний балл по шкале HAS-BLED – 4,1 балла. Пациентов с фатальными кровотечениями на фоне приёма антикоагулянтов в стационаре не было, однако наблюдались нефатальные кровотечения. У 1 больного, принимающего варфарин, наблюдалось незначительное носовое кровотечение при нормальных показателях коагулограммы. Ещё у 1 больного, принимающего ривароксабан наблюдалось несильное кровотечение из половых путей, которое прекратилось после снижения дозировки препарата до минимальной. При этом пациентка, конечно, была осмотрена гинекологом.
2 больных из 231 (0.86%) использовали для контроля МНО портативный прибор коагучек.
Однако, диапазон показателей прибора, затруднения в приобретении расходного материала, а также его дороговизна, не позволили найти широкое применение коагучеку в повседневной клинической практике.
Мы проанализировали основные причины неадекватной профилактики тромбоэмболических осложнений, выяснив мнение врачей (44 врача общеврачебной практики), а также пациентов и их родственников (96 человек).
При опросе врачей среди названных причин отказа от антикоагулянтов больным с фибрилляцией предсердий оказались: опасность кровотечений – 40 врачей (91%), трудность контроля МНО и подбора дозы -22 врача (50%), консерватизм -11 (25%), возраст больного – 41 врач (93%), когнитивные нарушения – 7 (16%), падения – 5 (11,5%), лекарственные взаимодействия и сочетание с пищевыми продуктами – 5 (11,5%), стоимость препарата ( для НОАК) – 37 (84%). Основными причинами отказа среди родственников прозвучали стоимость препарата при назначении новых оральных антикоагулянтов и трудность контроля анализов при назначении оральных антикоагулянтов из группы антагонистов витамина К.
Выводы
Первичная профилактика инсульта у лиц с фибрилляцией предсердий неадекватна и, как правило, не позволяет врачу предотвратить сосудисто-мозговую катастрофу. Имеющиеся объективные трудности подбора антикоагулянтной терапии решаемы назначением в качестве первичной и вторичной профилактики новых оральных антикоагулянтов, не требующих контроля МНО. Стоимость препаратов окупается удобством их приёма и эффективностью вторичной профилактики. С просветительской целью необходимо проведение образовательных программ с врачами первичного звена и пациентами по вопросам первичной и вторичной профилактики кардиоэмболического инсульта.
Источник
