Новейшие препараты от инфаркта
Инфаркт миокарда – поражение сердечной мышцы вследствие тромбоза коронарной артерии с развитием некроза. Возникает на фоне ИБС, чаще встречается у мужчин. Заболевание требует немедленного лечения в стационарных условиях (медикаментозного и/или хирургического). Затем длительного восстановительного периода в санаторно-курортных учреждениях и дома, постоянного приема лекарств, изменения образа жизни.
Препараты для лечения инфаркта миокарда
До приезда в больницу не всегда можно определить, точно ли у пациента инфаркт, поэтому часто ставят «рабочий диагноз»: острый коронарный синдром с элевацией сегмента ST или без. Больному необходимо придать положение лежа со слегка приподнятой головой, обеспечить доступ свежего воздуха, помочь успокоиться.
Перечень средств, применяемых для купирования острого состояния при инфаркте миокарда:
- «Нитроглицерин» (антиангинальный, сосудорасширяющий эффект) под язык в таблетках по 0,5-1,0 мг или 1-2 дозы в аэрозоле. При необходимости действие повторяют (если давление (АД) не очень низкое) по истечении времени действия предыдущей таблетки (каждые 5-10 минут). При сильном болевом синдроме вводят 2,0 мл 1% раствора «Нитроглицерина», разведя его в 500 мл 0,9% NaCl или 5% глюкозы. Раствор вводят внутривенно капельно под контролем АД и пульса. Инфузию останавливают при систолическом давлении <90 мм рт. ст.
- Ацетилсалициловая кислота («Аспирин», АСК) – разжевать дозу в 160-325 мг. Можно применить «Клопидогрель» 300 мг пациентам до 75 лет. Больным после этого возраста – 75 мг.
- Кислород подают в объеме 2-4 л за минуту.
- β-адреноблокаторы назначают всем при отсутствии противопоказаний (брадикардия, артериальная гипотензия, застойная сердечная недостаточность). Применяют неселективные вещества: «Пропранолол» – 20-40 мг; «Метопролол» – 25-50 мг перорально или внутривенно медленно струйно; «Эсмолол» – 250-500 мг болюсно (шприцем в вену) с последующей инфузией в расчете 50-100 мкг на килограмм веса в минуту.
- Блокаторы кальциевых каналов («Верапамил», «Дилтиазем») дают, если есть противопоказания к β- адреноблокаторам.
- При острых нарушениях ритма применяют антиаритмические лекарственные средства: «Кордарон» – 5 мг на кг веса в/в капельно, разводя на 250 мл 5% глюкозы. Вводят на протяжении 20-120 мин.
- Наркотические анальгетики (во избежание болевого шока необходимо обезболивание): «Морфина гидрохлорид» используют в количестве 1,0 мл 1%-го разведенного вещества в 20 мл 0,9%-го NaCl (вводить по 4-10 мл, дробно); «Промедол» – по той же схеме; при угнетении дыхания дают «Налоксон» (0,1-0,2 мг через каждые 15 мин.).
- Антикоагулянты: нефракционированный гепарин в дозе 60 ЕД на килограмм веса больного нужно развести в 20 мл 0,9% NaCl и вводить внутривенно; «Эноксапарин» – подкожно 0,1 мл на 10 кг веса; «Фондапаринукс» – подкожно 2,5 мг.
- При эмоциональном и психомоторном возбуждении можно применить транквилизатор «Диазепам».
Медикаменты, используемые в условиях стационара
В стационаре больным проводят реперфузию (восстановление нормального кислородного питания сердца), применяя тромболитические средства. Также в первые 12 часов после возникновения симптомов инфаркта больному можно провести чрескожное коронарное вмешательство (стентирование), что считается наилучшим способом лечения в данном случае.
Для проведения тромболизиса используют:
- «Стрептокиназа» – 1,5 млн ЕД в/в на протяжении 30-60 мин. (противопоказан, если ранее не применялся).
- «Альтеплаза» – 15 мг в/в болюсно (0,75 мг на кг веса вводят за 30 мин., далее 0,5 мг/кг за 60 мин., общая доза составляет не более 100 мг).
- «Тенектеплаза» – применяют в/в болюсно: 30 мг при массе пациента меньше 60 кг; 35 мг на 60-69 кг; 40 мг – на 70-79 кг; 45 мг – 80-89 кг; 50 мг, если масса > 90 кг.
Пациенту, которому назначен тромболизис, нужны антиагреганты: ацетилсалициловая кислота, «Брилинта» или «Клопидогрель», а также антикоагулянты: «Эноксапарин», нефракционированный гепарин. При необходимости врачи продолжают применять лекарства, используемые при инфаркте миокарда на догоспитальном этапе: нитраты, противоаритмические средства, бета-адреноблокаторы.
Что пить после инфаркта?
Лекарства после инфаркта миокарда, применяемые в качестве длительной или постоянной терапии:
- Антитромбоцитарная и/или антикоагулянтная терапия. Антиагреганты: «Аспирин» (АСК) должен приниматься ежедневно в дозе 75-100 мг/сутки; «Клопидогрель» – 75 мг/сутки на протяжении 12 месяцев.
- Если эти препараты противопоказаны, рекомендованы антикоагулянты: «Варфарин» (при условии постоянного контроля анализа на МНО), «Ривароксабан», «Дабигатран». В обязательном порядке их назначают при мерцательной аритмии, тромбе в левом желудочке, наличии искусственных клапанов.
- Иногда применяют комбинации антикоагулянтов и низких доз АСК, «Клопидогреля».
- β-адреноблокаторы и ингибиторы АПФ («Периндоприл», «Рамиприл») назначают независимо от уровня артериального давления и состояния левого желудочка.
- Обязательная гиполипидемическая терапия (снижающая фракции холестерина): «Аторвастатин», «Розувастатин». Лечение статинами начинают сразу при постановке диагноза, начиная с максимально допустимых доз, постепенно их снижая со временем.
- Мочегонные средства применяют при сердечной недостаточности: «Торасемид» в ежедневной дозе 10 мг.
Как долго пить таблетки
Медикаментозное лечение инфаркта миокарда необходимо продолжать и во время реабилитации после него. Это не дает прогрессировать ишемии, тем самым увеличивая выживаемость и уменьшая смертность. Прием лекарств профилактирует осложнения и повторное возникновение приступов, а такие препараты, как бета-блокаторы и ингибиторы АПФ, даже борются с возникшими последствиями болезни.
Выводы
Фармакология постоянно движется вперед. Методики терапии и препараты при инфаркте совершенствуются, а выживаемость пациентов увеличивается. Правительство регулярно внедряет законопроекты, которые обеспечивают льготы на лечение острой ишемии, поскольку от факта постоянного употребления таблеток зависит риск повторного эпизода. Но следует помнить, что лучший способ борьбы с патологией – ее профилактика, которая включает в себя отказ от вредных привычек, правильное питание, спорт, полноценный сон и отдых, регулярные медицинские обследования.
Источник
Еженедельник “Аргументы и Факты” № 5. Коллективное или частное? 29/01/2020
Сюжет Заболевания сердца

Многие не знают, что в 2015 году появились совершенно новые лекарства, снижающие холестерин гораздо эффективнее, чем статины.
Об этих препаратах рассказывает кардиолог, кандидат медицинских наук, советник генерального директора Международного медицинского кластера Ярослав Ашихмин.
– Это препараты эволокумаб и алирокумаб. С их помощью удаётся добиться хорошего снижения холестерина у 70% больных. Это очень высокий показатель. Препараты вводят подкожно раз в 2 недели. В серьёзных исследованиях было продемонстрировано, что они достаточно безопасны. У них абсолютно новый механизм действия. Это так называемые таргетные препараты: они нацелены на конкретную мишень – особый фермент, играющий важную роль в обмене холестерина (у него сложное и длинное название, сокращённо его обозначают как PCSK9). Это не привычные нам синтетические лекарства, а моноклональные человеческие антитела, аналогичные тем, что продуцирует наша иммунная система. Связываясь с ферментом PCSK9, они блокируют его действие.
История открытия
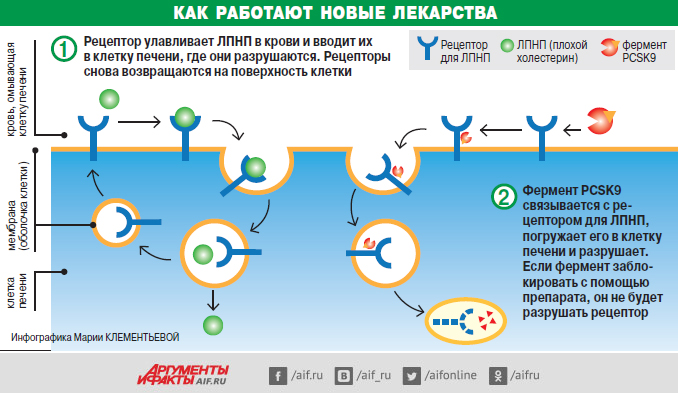
Интересна история открытия препаратов. Учёные изучали людей, у которых холестерин очень низкий. Даже в пожилом возрасте уровень ЛПНП (это так называемый плохой холестерин) у них не более 1,5 ммоль/л, как у младенцев. Благодаря этому не развивается атеросклероз и очень редко бывают связанные с ним инфаркты и инсульты.
При сканировании генома у них обнаружили мутацию в гене, который участвует в уничтожении рецепторов для ЛПНП. Они связывают этот плохой холестерин, находящийся в крови, и пускают его на переработку в печень (см. инфографику). Если таких рецепторов много, холестерин из крови активно выводится и тем самым снижается риск атеросклероза. Если же рецепторов мало, наоборот, его больше остаётся в крови и он способствует развитию атеросклеротических бляшек. Разрушение этих рецепторов активирует уже известный вам фермент PCSK9. У людей с выявленной мутацией его очень мало и, следовательно, рецепторы почти не разрушаются и поэтому холестерин невысокий. Естественно, у учёных возник соблазн сделать лекарство, которое создавало бы такую же ситуацию, как и при этой мутации. Им это удалось.
Нажмите для увеличения
Финансовая токсичность
Но в этой истории не всё так безоблачно. Врачи даже ввели новый термин «финансовая токсичность»: эти лекарства очень дороги. Ещё недавно месяц лечения ими стоил 53 тыс. руб. Сейчас цену удалось снизить до 35 тыс., но это всё равно очень дорого. Наше государство показало себя как социальное, и если такие препараты реально необходимы, большинству пациентов после прохождения специальных комиссий удаётся получить их бесплатно. Сегодня их назначают при очень высоком риске инфарктов или инсультов, если неэффективны статины или когда они противопоказаны из-за осложнений (поражение печени, боли в мышцах и т. д.). Я советую таким пациентам, особенно если у них уже были инфаркты и инсульты ранее, обратиться в районную больницу и пройти комиссию, чтобы получить лечение такими препаратами.
Показания для лечения ими гораздо шире, это закреплено в последних европейских рекомендациях по снижению холестерина. При такой стоимости обеспечить всех, кто нуждается, вряд ли сможет самое благополучное и социально ориентированное государство. Это проблема не только России, но и Евросоюза. Есть надежда, что через несколько лет она будет решена с помощью импортозамещения. В России есть компании, которые могут наладить выпуск таких лекарств. Они будут дешевле, но всё равно останутся дорогими. Поэтому, мне кажется, государство могло бы выделить средства на строительство заводов по производству этих и других современных биопрепаратов, которые используют в лечении тяжёлых заболеваний, чтобы удерживать их стоимость на более низком уровне. Это имеет огромное социальное значение.
Смотрите также:
- Сердце просит заботы. Кому необходима профилактика? →
- Смогут ли моноклональные антитела заменить статины? →
- Кому положены бесплатные лекарства? →
Оставить
комментарий (0)
Самое интересное в соцсетях
Источник
21 Апр 2020, 10:04 Anna 4 336 Нет
Для снижения холестерина в медицине используются статины. Это вещества, действие которых основано на снижении некоторых фракций липидов в тканях. Они уменьшают риск сердечно-сосудистых заболеваний и инфаркта. Однако, у них есть весьма неприятные побочные явления. Это боль в мышцах, повышенная вероятность возникновения диабета и почечной недостаточности.

Учёные постоянно в поисках новых лекарств. В 2015 году были созданы принципиально новые препараты, которые уменьшают уровень холестерина намного лучше, чем статины. Это:
- Эволокумаб;
- Алирокумаб.

Механизм воздействия
При их применении наблюдался положительный результат в 70 процентах случаев. Показатель отличный. Препараты необходимо вводить подкожно один раз в две недели. Испытания доказали абсолютную безопасность лекарства. Это является результатом принципиально нового воздействия на организм, так называемого таргетного механизма. Он нацеливает воздействие на конкретную цель. Это фермент, обозначенный как PCSK9. Он играет важную роль в обмене холестерина.
Таргетные препараты не являются синтетическими. Они представляют собой моноклональные антитела, подобные производимым иммунной системой человека. Связываясь с ферментом, они подавляют его воздействие.

История открытия
Открытие произошло случайно. Учёные постоянно обследуют больных атеросклерозом. Это заболевание напрямую связано с содержанием холестерина в крови. Холестерин есть у всех. С возрастом его содержание возрастает. Однако, у некоторых людей он остаётся в течении жизни очень низким(меньше 1.5 ммоль/л), практически, как у новорожденных. Такие люди почти не болеют сердечно-сосудистыми заболеваниями, у них редко случаются инсульты и инфаркты. Медики занялись изучением опытной группы. Оказалось, что в их геноме присутствует мутация. Она участвует в уничтожении рецепторов для плохого холестерина, находящегося в крови.
Он связывается и отправляется в печень на переработку. При большом количестве рецепторов холестерин из крови усиленно удаляется. Это приводит к снижению риска инсульта или инфаркта. Если их мало, то образуются бляшки, закупоривающие сосуды. Это ведёт к развитию атеросклероза. Фермент PCSK9 активирует разрушение рецепторов. У исследованных людей его почти не было, поэтому рецепторы почти не разрушались, и холестерин оставался низким. На основе исследования учёные сделали препараты, стимулирующие возникновение в организме человека таких-же условий, как при данной мутации.
Недостатки
Недостаток один. Но он весьма существенный. Его назвали «Финансовой токсичностью». Это высокая себестоимость производства. Соответственно, и цена на лекарство многим не по карману. Первоначально оно стоило больше 50 тыс. руб. Сейчас удалось снизить эту цифру до 35 тыс. Это все равно очень много. Государство старается хоть как-то исправить ситуацию. При крайней потребности в препарате необходимо пройти специальное обследование и по его результатам возможно получить лекарство бесплатно. Поводом для назначения служат:
- Очень высокая вероятность инфаркта или инсульта;
- Невозможность назначения статинов при осложнениях на внутренние органы.
Эта проблема остро стоит не только в России, но и в других странах. Препараты могли бы найти более широкое применение, если бы не их цена. Возможно, ее удастся решить в будущем с помощью импортозамещения. Некоторые российские компании готовы наладить местное производство. Препараты станут дешевле, но все равно достаточно дорогими. Ещё больше можно было бы снизить себестоимость, если бы за это дело взялись государственные структуры.
Больным, находящимся в зоне риска, рекомендуется заранее обратиться к районному терапевту и позаботиться об обследовании.

Источник
Какие лекарственные средства входят в список бесплатных, при каких диагнозах их выдают и какие документы нужны, чтобы их получить
7 февраля 2020 года в силу вступил приказ Минздрава обеспечить пациентов с сердечно-сосудистыми заболеваниями бесплатными лекарственными средствами (Приказ Министерства здравоохранения от 09.01.2020 г. № 1н “Об утверждении перечня лекарственных препаратов для медицинского применения для обеспечения в течение одного года в амбулаторных условиях лиц, которые перенесли острое нарушение мозгового кровообращения, инфаркт миокарда, а также которым были выполнены аортокоронарное шунтирование, ангиопластика коронарных артерий со стентированием и катетерная абляция по поводу сердечно-сосудистых заболеваний”).
В список входит 23 препарата. Расскажем подробно, кто имеет право их получать и как это сделать.
Какой категории граждан с сердечно-сосудистыми заболеваниями положены бесплатные лекарственные препараты
Претендовать на бесплатные лекарственные средства из перечня, утвержденного Министерством здравоохранения, с 2020 года могут россияне, которые не входят в категорию льготников, но перенесли следующие сердечно-сосудистые заболевания или операции, связанные с ними:
– острое нарушение мозгового кровообращения
– инфаркт миокарда
– аортокоронарное шунтирование
– ангиопластика коронарных артерий со стентированием
– катетерная абляция по поводу сердечно-сосудистых заболеваний
Препараты будут выдаваться таким пациентам за счет государства при амбулаторном наблюдении (вне стационара). Это делается для профилактики заболеваний и осложнений, к которым они приводят.
Какие лекарства входят в список и какие документы нужны, чтобы их получить
Перечень лекарственных препаратов, которые будут на бесплатной основе выдавать людям, перенесшим острые инфаркты миокарда и инсульты и операции на сердце, которые мы перечислили выше, Минздрав утвердил в конце января
Вот список этих лекарственных препаратов:
ВАЖНО: перечисленными препаратами пациентов «нельготников» будут обеспечивать в течение 1 года после диагностики заболевания или операции.
Власти регионов России будут закупать эти лекарственные средства за счет субсидий из федерального бюджета.
Обратите внимание: деньги из федерального бюджета не будут расходоваться на обеспечение пациентов, которые имеют право получать социальную услугу в виде обеспечения лекарственными средствами. То есть в течение года бесплатные медикаменты из списка положены пациентам, не входящим в категорию льготников.
Для получения лекарств из списка вам потребуется рецепт лечащего врача.
Рецепт, по которому могут выдаваться лекарства по льготам или бесплатно, должен быть оформлен на бланке унифицированной формы № 148-1У-06(л).
Оформление рецепта:
1. На бланке должна стоять печать поликлиники
2. Подписи лечащего врача и заведующего медицинским учреждением
3. В левом столбце перечисляются необходимые пациенту лекарства (наименование, дозировка)
4. Справа фармацевт в аптеке должен ставить дату отпуска лекарств, его количество, код препарата и печать аптечного пункта.
Кроме того, на бланке нужно указать ФИО врача, номер страхового полиса больного, номер его СНИЛС, срок действия и дату выдачи рецепта, а также источник финансирования лекарств.
Бесплатные лекарства или медикаменты, которые частично оплачивает бюджет страны или региона, можно получить ТОЛЬКО в аптеках, которые участвуют в федеральной программе обеспечения россиян льготными медикаментами.
В таком аптечном пункте вам необходимо предъявить только рецепт, фармацевт не имеет права требовать у вас показать другие бумаги.
ВАЖНО: бесплатные лекарственные средства можно получить, даже если вы находитесь не дома, а в другом регионе.
По мнению экспертов и врачей, бесплатная выдача пациентам с высоким риском сердечно-сосудистых заболеваний медикаментов снизит количество инфарктов и инсультов.
В свою очередь, такие затраты восполняются за счет средств, которые пошли бы на лечение инфаркта и инсульта у этих пациентов.
Другими словами, значительно лучше, проще и дешевле предупредить опасные для жизни последствия острых сердечно-сосудистых состояний, чем лечить их последствия.
Алиса Сабитова специально для Apteka.RU
Источник

