Низкое давление высокий пульс после инфаркта
Инфаркт — это расстройство кровоснабжения участка миокарда, которое сопровождается гибелью кардиомиоцитов и нарушением сократительной функции сердца. Недостаточность кровоснабжения миокарда отражается на самочувствии пациента, кислородном насыщении других тканей и уровне АД (артериального давления).
Систолическое (верхнее) и диастолическое (нижнее) давление при инфаркте являются важными диагностическими показателями, которые позволяют определить тяжесть состояния больного, риск кардиогенного шока и вероятность повторного приступа.
Какое должно быть давление и пульс при инфаркте миокарда
Изменения давления во время гипоксии и некроза участка сердца зависят от стадии патологии и размера зоны поражения. В первые часы после возникновения нарушения диагностируется гипертония, которая обусловлена высокой активностью симпатической нервной системы. Наиболее часто уровень давления повышается незначительно — до 160-170/100 мм рт.ст., однако показатели могут достигать и более высоких значений (190/105 мм рт.ст.).
По прошествии острейшей стадии инфаркта давление падает ниже возрастной нормы. Это обусловлено нарушением сократительной функции сердца, потерей эластичных свойств и понижением тонуса коронарных артерий. Уменьшение сосудистого сопротивления и наполнения камер сердца напрямую влияет на показатели АД.
У пациентов, которые страдают от гипертонической болезни, в острой стадии патологии часто бывает резкое падение систолического давления до нормальных показателей (120 мм рт.ст.) при сохранении высокого диастолического давления. Это явление, которое называется «обезглавленной гипертонией», обусловлено высоким сопротивлением периферических сосудов на фоне ухудшения функции миокарда.
При поражении кардиомиоцитов частота сердцебиения повышается до 90 уд./мин. и более при нормальном пульсе 60-80 сокращений за минуту. Увеличение ЧСС носит компенсаторный характер: нарушение нормального наполнения желудочков и снижение активности обменных процессов в тканях провоцируют ускоренное сокращение сердца.
Норма пульса после инфаркта миокарда составляет от 60 до 100 ударов в минуту. Тахикардия имеет стабильный синусовый характер. Внезапные приступы частого сердцебиения (140-220 ударов) наиболее часто наблюдаются при атипичном (цереброваскулярном) течении инфаркта.
При многократном превышении нормальной частоты пульса при инфаркте миокарда нередко наблюдаются фибрилляция предсердий и желудочков или кардиогенный шок. При этом меняется не только ЧСС, но и характер сердечной деятельности: напряжение и наполнение ударов снижается, пульс становится слабым и нитевидным.
У некоторых пациентов пульс при инфаркте сохраняется в норме или даже понижается. Кратковременная брадикардия (состояние сниженной ЧСС) быстро сменяется тахикардией. Длительное и стабильное понижение частоты пульса указывает на развитие атриовентрикулярной блокады 2-3 степени. Брадикардия сопровождается тяжелыми нарушениями ритма и разобщением сокращений желудочков и предсердий.
Слабо прощупываемый, нитевидный пульс и резкое падение артериального давления при инфаркте миокарда являются признаками кардиогенного шока — тяжелого осложнения, которое сопровождается гипоксией тканей и в 90% случаев заканчивается летальным исходом.
Почему после инфаркта низкое давление
Возникновение инфарктов при низком давлении (гипотонии) может быть обусловлено следующими факторами:
- рецидивом нарушения сердечной функции (например, если гипотония спровоцирована некрозом зоны миокарда в анамнезе);
- резким скачком АД;
- сосудистыми патологиями и др.
Однако даже при нормальном или пониженном АД его уровень после инфаркта снижается. Нижняя граница систолического давления фиксируется через 24-72 часа после развития патологии.
Пониженное давление после инфаркта сохраняется в острой, подострой и рубцовой стадии. Причиной гипотензии является понижение сопротивления всей сосудистой системы и сократительной способности сердца вследствие формирования сначала зоны некроза, а затем рубца на месте функциональной ткани.
При поражении большого объема мышцы сердца развивается кардиогенный шок: верхнее давление достигает значений ниже 80 мм рт.ст., у пациента отмечаются слабость, головокружение, обморочное состояние, резкое охлаждение конечностей, частое слабое сердцебиение.
Изменения АД свидетельствуют о риске повторного нарушения кровоснабжения. Для пациентов, у которых давление после инфаркта стабилизируется в течение нескольких суток и сохраняется в пределах нормальных или повышенных значений, прогноз лечения положительный.
Особенности у мужчин и женщин
Клиническая картина патологии у разнополых пациентов отличается:
- У мужчин в острейшей стадии фиксируются гипертония и тахикардия, характер зависит от течения болезни. Гипотензия отмечается на следующие сутки после прекращения кровоснабжения участка сердца.
- Верхнее давление при инфаркте у женщины может быть пониженным или соответствовать норме. Пульс нередко меняется незначительно. Гипертония в острейшей стадии поражения не является исключительным или редким явлением, однако отсутствие сильных болей и резких изменений АД и ЧСС наблюдаются чаще у женщин, чем у пациентов мужского пола.
Характерная загрудинная боль, повышение частоты пульса и давления при инфарктах миокарда у мужчин позволяет своевременно диагностировать патологию и прибегнуть к эффективным методам первой помощи. Стертая клиника и отсутствие существенных изменений в уровнях ЧСС и АД мешает правильно установить диагноз без дополнительных лабораторных и аппаратных исследований, поэтому у женщин некроз сердечной мышцы чаще осложняется тяжелыми нарушениями функции сердца и смертью.
Помимо проявлений отличаются и риски возникновения патологии: инфаркт миокарда у женщин младше 65 лет возникает в 2,5-3 раза реже, чем у мужчин той же возрастной группы. Это обусловлено как образом жизни (стрессы, питание и своевременное лечение), так и гормональными факторами. У пациентов старше 65 лет гендерная разница в рисках возникновения данного сердечного нарушения сокращается.
Что делать для нормализации состояния
Вне зависимости от величины снижения давления и ЧСС риск повторного нарушения сохраняется в течение 1-2 недель. Отслеживать давление, ударное наполнение камер сердца, а также пульс при инфаркте следует не только в острейшей и острой стадии, но и в течение всего периода реабилитации и поддерживающей терапии.
К методам первой помощи при резком изменении давления и риске инфаркта относятся:
- обеспечение удобного (лежачего) положения больному и свободного доступа кислорода в его дыхательные пути;
- прием Нитроглицерина и Аспирина (препаратов ацетилсалициловой кислоты);
- непрямой массаж сердца, вызов бригады «Скорой помощи».
Нормализовать ЧСС и давление после инфаркта на фоне острейшей стадии нарушения возможно только в условиях медицинского учреждения.
План реабилитации разрабатывается в соответствии с тяжестью приступа и состоянием пациента:
- В течение 10-14 суток пациент находится в палате реанимации или интенсивной терапии и получает тромболитики, альфа-адреномиметики, препараты для стимуляции функции ЦНС и другие лекарственные средства, которые препятствуют развитию нарушений в других органах и системах. Обязателен контроль кислородного наполнения крови, частоты пульса, уровня систолического и диастолического давления.
- При отсутствии отрицательных изменений после нормализации давления рекомендуется перевод в общую палату и начало восстановительной терапии.
- Во время реабилитации показан прием индивидуально подобранного комплекса лекарств (бета-блокаторов, адаптогенов, витаминных комплексов, антикоагулянтов и др.), поддержание артериального давления на уровне 120-150 мм рт.ст./80-100 мм рт.ст. и диета с минимальным содержанием соли и жира животного происхождения. Пациентам с постинфарктной гипотонией назначаются процедуры оксигенации крови (озонотерапия, гипербарическое лечение и др.).
- После окончания терапии рекомендуется продолжение диетотерапии, санаторно-курортное лечение и двигательная активность (ЛФК, ходьба и другие умеренные нагрузки). Обязателен самостоятельный мониторинг уровня АД и частоты пульса.
Какими методами бороться с низким давлением после инфаркта (что делать при возникновении симптомов гипотонии):
- принять настойку элеутерококка (20-40 капель) или экстракт женьшеня (15-25 капель) за 30 минут до еды;
- выпить чашку сладкого кофеиносодержащего питья (крепкого чая или кофе);
- принять таблетку Кофеина, капли Кордиамин или другое антигипотензивное средство;
- лечь в удобное положение и обеспечить приток кислорода.
Прием растительных адаптогенов и медикаментов необходимо согласовать с лечащим врачом. При частых приступах гипотонии следует пройти диагностику функции сердца, т.к. это может свидетельствовать о повышенном риске повторного нарушения кровоснабжения.
Источник
Согласно статистике, именно инфаркт в большинстве случаев становится причиной смерти пациента с патологией сердечно-сосудистой системы. Люди, которые перенесли приступ, очень часто обращаются к врачам с проблемой пониженного давления. Такое состояние вызвано нарушением кровообращения в организме. Так, после перенесенного инфаркта коронарные сосуды теряют прежнюю эластичность, поэтому за давлением необходимо постоянно следить, регулярно измерять его и в случае непредвиденных ситуаций обращаться за квалифицированной медицинской помощью. О том, чем опасно низкое давление после инфаркта, что делать, какие меры предпринимать в первую очередь и какова профилактика, далее в этой статье.
Что делать при низком давлении
Такое состояние встречается довольно часто, поэтому после перенесенного приступа врачи часто рекомендуют своим пациентам заниматься интенсивными физическими нагрузками, ограничить себя от негативного эмоционального воздействия, потрясений, ликвидировать стресс-факторы.
Первое, что нужно сделать при приступе пониженного давления – ненадолго прилечь (тело должно занять горизонтальное положение), а затем следует выпить кружку сладкого кофе или чая. Рекомендуется приготовить отвар женьшеня. Если такие меры не помогут, то необходимо вызвать скорую помощь. Для того чтобы в дальнейшем предотвратить подобные приступы, нужно соблюдать определенную систему питания.
Среди основных симптомов низкого давления выделяют следующие:
- частую головную боль (пульсирующие толчки преимущественно в области затылка и висков);
- чувство вялости, усталости, постоянную сонливость;
- ощущение тошноты по утрам, иногда рвота;
- тревожащие болевые ощущения груди (вызваны снижением тонуса сосудов).
Также к основным симптомам пониженного давления после инфаркта относят метеозависимость и проблемы психологического характера. Человек становится раздражительным, его беспокоит постоянная смена настроения, наблюдаются проблемы с памятью. На этом фоне у пациента нередко развивается депрессия.
Состояние больного может резко ухудшиться на фоне резкой смены погодных условий. Сильное влияние на здоровье оказывают и магнитные бури. Как отмечалось ранее, пациент после инфаркта находится в состоянии постоянной усталости. Таким образом, к концу рабочего дня, даже если работа не изнуряющая и не связана с большими нагрузками, человек чувствует себя очень измотанным морально и физически.
К менее заметным симптомам пониженного давления можно отнести неоставляющее чувство нехватки воздуха, которое проявляется в том, что человек очень часто зевает. Гипотония затрагивает и конечности. Они часто немеют и проявляют повышенную чувствительность к низким температурам.
Осложнения
Пониженное давление очень опасно, если показатели систолического давления падают ниже шестидесяти миллиметров ртутного столбика. Это тревожный звонок, поскольку в большинстве случаев приводит к резкой потере сознания. Такое состояние объясняется тем, что после перенесенного инфаркта кровеносные сосуды теряют свою прежнюю эластичность, а это негативно сказывается на кровообращении, в связи с чем необходимая доза кислорода не поступает в мозг.
Низкое давление также может сказаться на работе почек. Со временем они перестают выполнять одну из важнейших функций – фильтровать мочу, а затем могут и вовсе прекратить свою работу.
На фоне гипотонии у больного нередко наблюдается увеличение сердца. Кроме того, пациенты часто жалуются на то, что у них отекают конечности, нарушается привычный сердечный ритм. Такое состояние является крайне опасным, поэтому человек должен незамедлительно обратиться к врачу, чтобы привести состояние организма в норму.
В качестве профилактики низкого давления большинство специалистов советует своим пациентам пройти курс лечебных сеансов в барокамере. Таким образом уровень кислорода и артериального давления в организме быстро нормализуется, у пациента постепенно укрепляется иммунитет.
Лечение
В настоящее время существует довольно большое количество методик лечения симптомов постинфарктного состояния. Терапия будет напрямую зависеть от способа и условий проживания/труда пациента.
В первую очередь врачи рекомендуют постепенно снизить нагрузки как физические, так и психологические. Если ежедневная работа слишком изнуряющая и в прошлом приводила к сильным стрессам и переутомлениям, то доктор, скорее всего, порекомендует перевестись на другую должность (менее выматывающую) или же сменить род деятельности вовсе.
Как отмечалось ранее, во время приступов человек должен самостоятельно оказать себе помощь: занять горизонтальное положение и постараться расслабиться. Привести давление в норму помогут сладкий чай и кофе.
В случае когда у пациента симптомы постинфарктного состояния проявляются постоянно, это значит, что он не выполняет определенных указаний лечащего врача.
Доктора рекомендуют регулярно измерять и следить за своим давлением. Слишком частое и систематическое снижение говорит о том, что повторный приступ уже близок.
Современная методика лечения предусматривает применение процедур озонирования крови. Такая терапия проводится только с разрешения лечащего врача и заключается во введении в организм физрастворов, в которых содержится озон, посредством капельниц.
Этой методикой можно достичь нормализации обменных процессов в организме, очистить его от шлаков, токсинов и других вредных веществ, а также укрепить иммунитет. Кроме того, подобная процедура способствует общему оздоровлению и служит отличной профилактикой простудных заболеваний. После процедур наступает заметное улучшение психоэмоционального состояния. Пациент становится менее раздражительным, а на этом фоне его все реже и реже мучает бессонница и стрессы.
Заключение
Инфаркт – смертельное состояние. Люди, перенесшие приступ, часто подвержены систематическому снижению давления. В такие периоды обязательна не только регулярная консультация врача, пациент также должен внимательно следить за состоянием своего здоровья. В первую очередь, нужно в обязательном порядке выполнять все рекомендации доктора, ведь если не принимать необходимых мер, систематическое снижение давления гарантировано, а вскоре и повторный приступ.
Чтобы избавиться от постоянных симптомов постинфарктного состояния следует избегать стрессовых ситуаций, минимизировать или ликвидировать физические нагрузки, изменить рацион: врачи рекомендуют отказаться от употребления мучного, жаренной, жирной и тяжелой пищи. В случае необходимости доктор может назначить процедуры озонирования крови.
Источник
Тахикардия представляет собой увеличение частоты сердечных сокращений более 100 в минуту. Встречается она как у здоровых людей, так и у заядлых сердечников со стажем.
Гипотония в свою очередь определяется как снижение уровня артериального давления до отметок, минимум 100 на 70 мм рт. ст.
Как часто низкое давление и высокий пульс встречаются одновременно? Нечасто. Вообще же, оба состояния имеют свой механизм развития.
Они никак друг другом не связаны, в 99% случаев речь идет о банальном совпадении нескольких патологических процессов.
Гипотония формируется в результате целой группы причин, в основном патологического рода. Повышение частоты сердечных сокращений же может иметь физиологический характер и не обуславливаться заболеваниями.
Лечение обоих состояний проводится раздельно, с применением специализированных методов.
Тем не менее, обе патологии находятся в пределах компетенции врача-кардиолога. Во всех спорных случаях нужно обращаться к нему.
Несмотря на то, что то и другое состояния никак друг с другим не связаны, одно усугубляет другое.
Что означает повышение частоты сердечных сокращений на фоне гипотонии?
Не означает равным счетом ничего.
Пониженное давление и высокий пульс не связаны друг с другом. Это два разных процесса. В основе тахикардии лежит раздражение или стимуляция особой рефлексогенной зоны сердца.
В результате орган начинает работать активнее. Происходит подобное воздействие извне или имеет эндогенный характер, нужно разбираться отдельно.
Гипотония же обусловлена массой причин, чаще внесердечных. Основной фактор заключается в падении гемодинамики (кровотока) на общем уровне.
Для компенсации недостатка силы сердечных сокращений органу дается сигнал ускорять свою деятельность.
Причины физиологические
Перечень факторов становление обоих процессов широк. Следует привести наиболее частые:
- Злоупотребление алкогольными напитками. Чем больше человек потребляет спиртного, тем выше вероятность развития парного патологического процесса.
Алкоголь стимулирует третью рефлексогенную зону сердца, в то же время происходит сужение крупных кровеносных сосудов. Отсюда нарушение гемодинамики.
Крови приходится преодолевать более сопротивление и сердца начинает биться активнее.
Парадоксально, но чем выше пульс, тем ниже давление. Это справедливо, начиная с отметки в 180 ударов в минуту. Потому у хронических алкоголиков давление низкое, наблюдается гипотония.
- Злоупотребление психоактивными веществами. В том числе наркотиками и никотином. Они обладают способностью «разгонять» сердечнососудистую систему.
На первом этапе давление повышается. Затем же резко падает.
Опасна не сама тахикардия в данном случае, а резкий скачок показателя тонометра. Это чревато инсультом или инфарктом.
- Употребление тонизирующих средств и веществ. Вроде кофеина. На каждый организм тонизирующие компоненты действуют по-своему. Возможно снижение давления, возможно повышение показателя. Но пульс ускоряется всегда.
- Старческий возраст, отсутствие движения. Часто эти факторы совпадают. Лежачие больные старшей возрастной группы страдают указанной парой симптомов чаще, поскольку сердце не может справиться с нагрузкой.
- Злоупотребление антигипертензивными лекарствами, особенно бета-блокаторами и диуретиками. Сердце начинает частить, но давление падает.
Реакция парадоксальна, но это только на первый взгляд. На деле же все закономерно: чтобы компенсировать недостаток силы сердечных сокращений орган начинает ускорять свою деятельность. Это указывает на отсутствие тренированности сердца.
Патологические причины
- Заболевание щитовидной железы. Так называемый гипертиреоз. Провоцирует повышение частоты сердечных сокращений.
Часто на фоне патологии происходит повышение уровня АД, но у гипотоников со стажем эффект прямо противоположный, что связано с особенностями и адаптивными механизмами организма.
Не заметить гипертиреоз трудно, все характерные симптомы налицо. Качество жизни существенно падает, пациент вынужден обращаться к врачу.
- Заболевания надпочечников по типу недостойной выработки кортикостероидных веществ. В первую очередь кортизола, вещества напрямую влияющего на тонус сосудов.
Чтобы компенсировать недостаток кровообращения (сосуды в данном случае расширены), сердце начинает ускоряться, растет пульсовой показатель. Это встречается при болезни Аддисона.
Возможен и противоположный вариант, когда кортизола слишком много. В результате опухолей самих надпочечников или гипофиза. Результат одинаков в обоих случаях.
- Болезни эндокринного профиля общего характера. В первую очередь сахарный диабет в фазе декомпенсации или частичной компенсации. Болезнь, находящаяся под контролем ведет себе спокойнее.
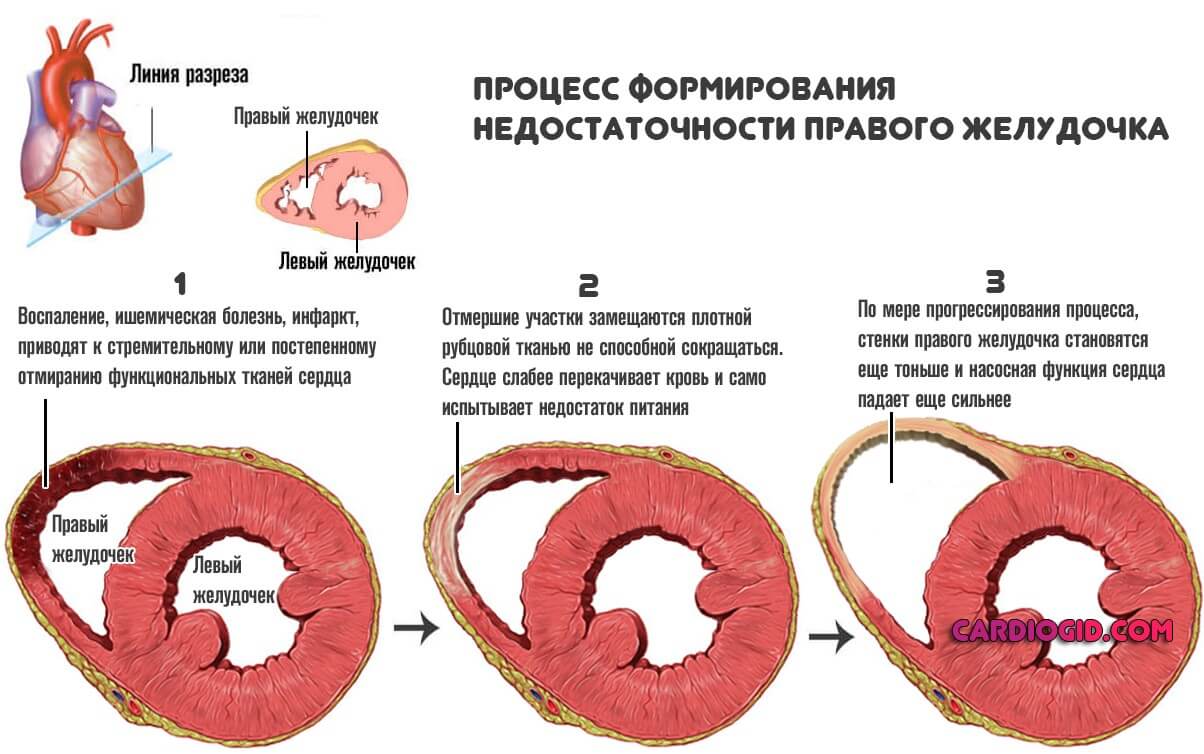
- Патологии самого сердца. Чаще имеет место застойная сердечная недостаточность с явлениями нарушения питания миокарда и иных анатомических структур.
Это опасное состояние, проваляется оно как раз гипотонией и тахикардией в комплексе.
Суть нарушения в слабой силе сокращений, которую орган пытается наверстать частотой — отсюда сильное сердцебиение, а показатель давления снижен.
Требуется медицинская помощь, пока не стало поздно. Следующий закономерный шаг — инфаркт.
- Патологии сосудов. Наиболее распространен атеросклероз. Это комплексная патология, ассоциированная с развитием стеноза (сужения) или закупорки просвета полой структуры холестериновой бляшкой.
Сердцу приходится перекачивать больше крови, чтобы преодолеть возросшее сопротивление артерий — вот почему давление низкое, а пульс высокий.
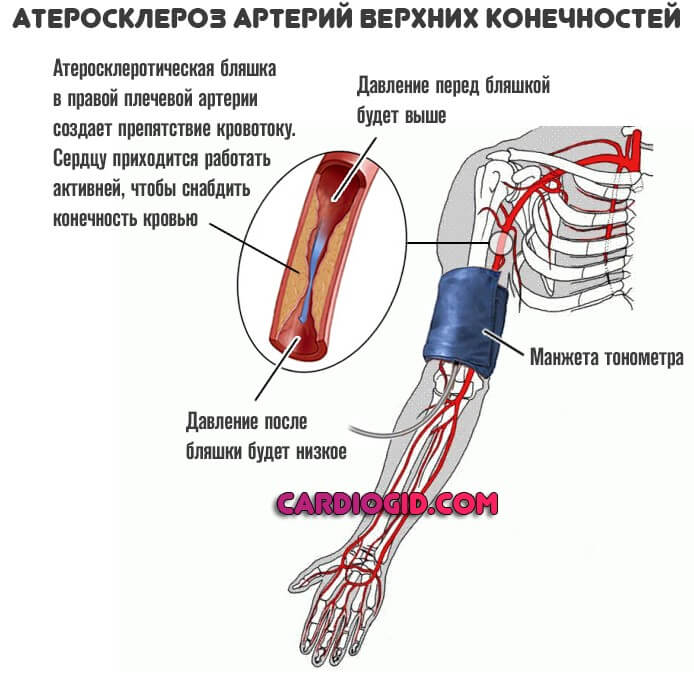
Вопреки мнению, будто на фоне атеросклероза развивается только гипертония, это не так. Возможен и обратный процесс.
Тахикардия же присутствует всегда, что указывает на чрезмерную напряженность в работе сердца.
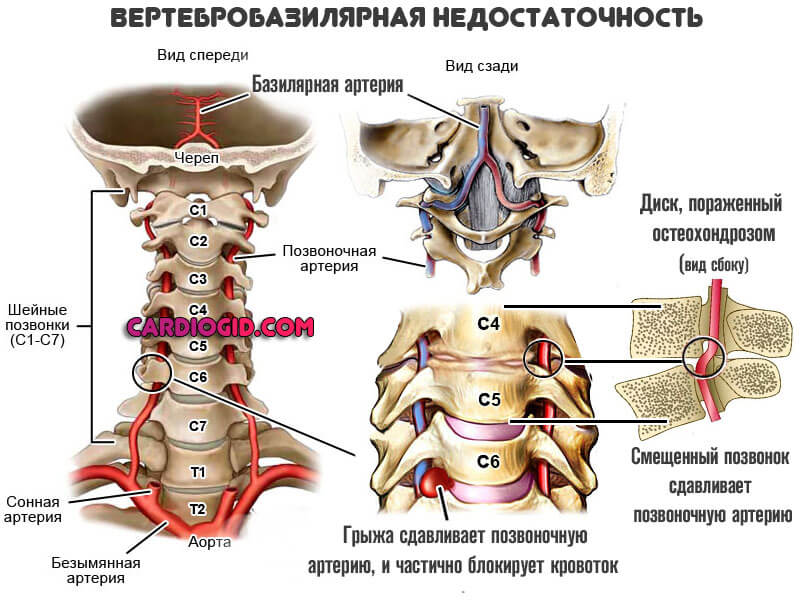
- Заболевания кровеносной системы, сопряженные с патологиями опорно-двигательного аппарата. Остеохондроз и вертебробазилярная недостаточность. Вот две наиболее частые патологии.
- Инсульт в период ранней реабилитации. После острого нарушения мозгового кровообращения оба описанных состояния вполне естественны.
Но нужно тщательно наблюдать за состоянием пациента, чтобы не произошло рецидива. Такой сценарий весьма вероятен. После инсульта давление может падать.
- Инфаркт и постинфарктное состояние.
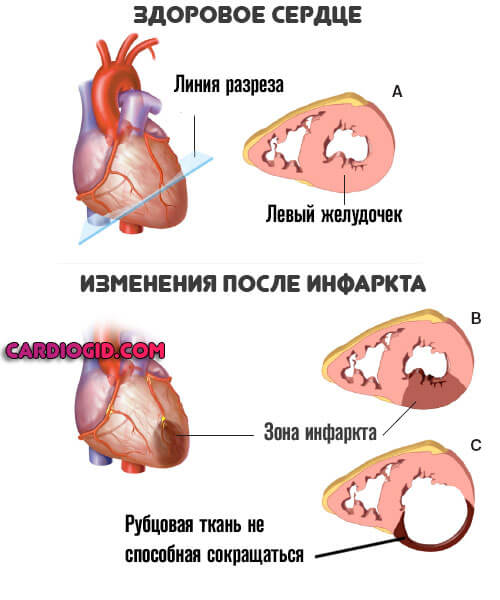
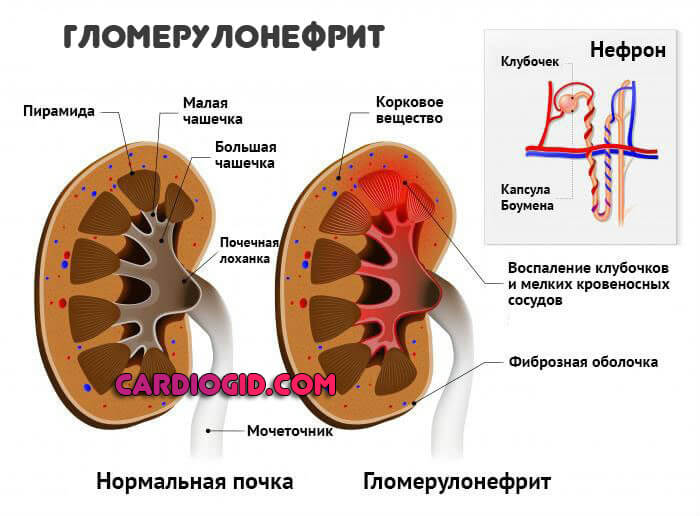
- Проблемы с почками. Разного рода: нефропатии, застойные процессы, гломерулонефрит, пиелонефрит и нефрит, также злокачественные процессы, туберкулез и инфекционные заболевания.
Всегда приводят к нарушению в работе сердечнососудистой системы из-за изменения гемодинамики (кровотока) на уроне всего организма.
- Травмы головного мозга, в том числе сотрясения церебральных структур.
- Онкологические процессы в организме. Проявляют себя по-разному, в том числе и парой описанных симптомов.
Все описанные патологии требуют обязательной диагностики. Верификации (подтверждения) и своевременного лечения.
Полагать, будто бы тахикардия на фоне пониженного давления не опасна — как минимум наивно.
Нарушается питание сердечной мышцы, орган работает на износ. Это смертельно опасно и в 20% случаев без лечения заканчивается летальным исходом в краткосрочной перспективе (до 5 лет).
Стоит ли так рисковать своим здоровьем или лучше обратиться к врачу, потратив несколько часов?
Опасно ли подобное состояние и чем?
Причины низкого давления и высокого пульса опасны сами по себе. А несет ли угрозу тахикардия? Без сомнения.
Чем же так страшно это патологическое состояния:
- Вероятно становление тромбов, поскольку эритроциты начинают гибнуть, кровь сворачивается прямо в сосудах. В зависимости от характера сиюминутной циркуляции, тромб может попасть в куда угодно, в аорту, легочную артерию. Это верная смерть, причем почти мгновенная. Необходимо предпринять меры для предотвращения тромбоэмболии.
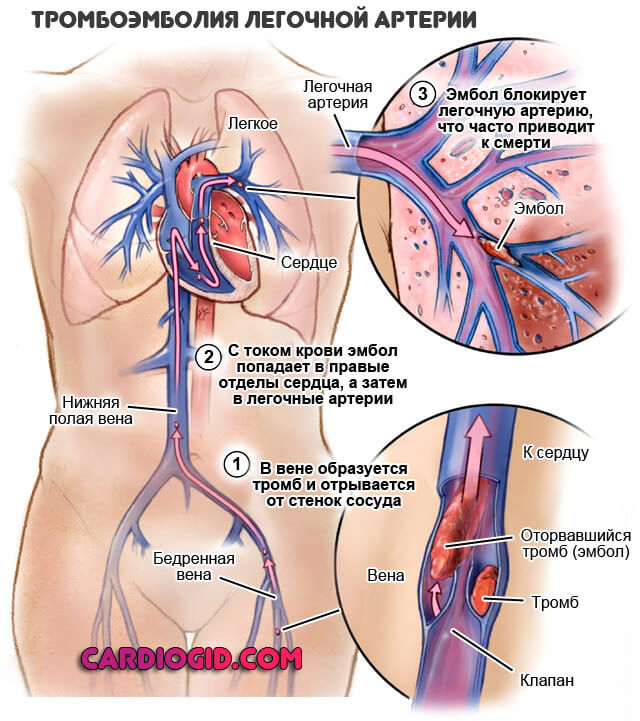
- Сердце может внезапно остановиться. Помочь пациенту в подобном случае практически нельзя. Требуются реанимационные мероприятия. Без должных навыков ничего не получится.
- Возможен острый кардиогенный шок в результате дальнейшего падения уровня артериального давления. Это тоже причина летального исхода.
- При длительном течении тахикардии нарушаются общие метаболические (обменные) процессы в организме. Иммунитет снижается, человек становится уязвим для онкологии и инфекционных заболеваний.
- Высокий пульс при низком давлении может спровоцировать инфаркт, поскольку питание и без того перетружденного сердца снижается. О признаках предынфарктного состояния читайте здесь.
Предотвращение неблагоприятных явлений — одна из задач комплексного лечения. Если давление низкое и одновременно высокий пульс значит нужна медицинская помощь.
Как снизить пульс в домашних условиях
Возможно ли вообще что-либо сделать собственными силами? Если пациент не был у кардиолога и не получил четких инструкций на этот счет, необходимо вызывать скорую помощь.
Патологической считается тахикардия, длящаяся более 2-х минут. До прибытия врачей нужно попробовать что-либо сделать немедикаментозными способами.
- Например, принять горизонтальное положение, медленно и мерно дышать, на несколько секунд задерживая дыхание на выдохе.
- Если давление снизилось, а пульс вырос более 120 уд. в мин. можно принять несколько таблеток легких седативных препаратов растительного происхождения. Поможет Валокордин или Корвалол (противопоказаний к применению в данном случае нет).
Но никаких бета-блокаторов и сколь-нибудь серьезных фармацевтических средств. Не известно, чем обернется подобная самодеятельность.
На месте решается вопрос о госпитализации пациента для дальнейшего обследования.
Соглашаться или нет — решает сам человек. Но отказываться не стоит. Важно выяснить причину. Только так можно назначить правильное лечение.
Симптомы, требующие вызова врача или скорой помощи
Основное патологическое проявление, требующее помощи врача уже названо. Это тахикардия, то есть сердцебиение более 100-120 ударов в минуту на протяжении более двух минут.
Чем дольше длится процесс, тем выше вероятность осложнений. Орган работает на износ.
Помимо названного признака, опасными считаются:
- Головная боль. Даже минимальной степени интенсивности. Ее быть не должно.
- Нарушения зрения по типу мелькания мушек, фотопсий (искр), тумана, потемнения при резком движении.
- Головокружение.
- Обморочное состояние. Особенно неоднократное.
- Рвота, которая не приносит облегчения симптомов. Имеет рефлекторный характер, потому легче и не становится.
- Боли в груди. Отдают в надчревную область, не усиливаются при движении и дыхании.
- Аритмия с перебоями в работе сердца (замиранием, пропуском ударов).
- Одышка, удушье, нарушения дыхания.
- Нарушения координации, внимания, спутанность сознания.
- Шум в ушах и голове.
При наличии хотя бы одного проявления нужно обращаться к специалисту по кардиологии.
Время в этом случае играет против пациента. Длительное ожидание ассоциировано с повышенным риском осложнений.
Перечень необходимых исследований
С тахикардией обращаются к врачу-кардиологу. Он уже по своему усмотрению направляет пациента к эндокринологу или неврологу для уточнения этиологии состояния.
Перечень исследований довольно широкий:
- Устный опрос пациента для объективизации жалоб и симптомов вероятной болезни.
- Сбор анамнеза.
- Оценка частоты сердечных сокращений. Проводится старым дедовским способом на глаз или специальным датчиком. Второе предпочтительно.
- Измерение уровня артериального давления. Как правило, речь о стабильно низком показателе.
- Суточное мониторирование. Показывает процесс в динамике, в течение 24 часов. Назначается во всех случаях.
- Электрокардиография. Профильное исследование. Дает исчерпывающую информацию о характере сердечной деятельности. Но требует большой квалификации от диагноста, которой обладают далеко не все.
- Ангиография. Исследование сосудов.
- Оценка уровня специфических гормонов в крови пациента.
- Исследование неврологического статуса.
Возможно расширение списка на усмотрение специалистов. Это программа-минимум.
Дополнительно могут быть назначены: анализы крови, мочи, томографические методики.
Какое лечение назначается?
Чаще всего лечение имеет комплексный характер и призвано решать две задачи: нормализовать состояния пациента и снять симптомы, а также устранить первопричину патологического процесса. Обе проблемы нужно устранять вместе.
Применяются медикаментозные и хирургические методы. Среди препаратов наибольшей популярностью у кардиологов пользуются бета-блокаторы, блокаторы кальциевых каналов, седативные средства и диуретики.
Оперативное вмешательство показано при сердечных патологиях и то, только в крайних случаях.
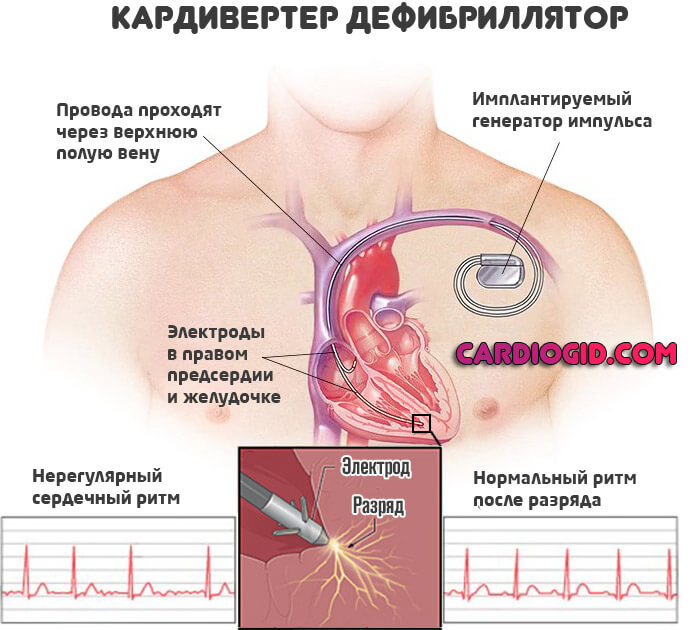
Возможна имплантация водителя ритма или дефибриллятора (при стойких аритмиях).

Наконец, хирургическим путем устраняется врожденный или приобретенный порок сердца.
Важным моментом в деле терапии считается правильный образ жизни: как можно меньше курить, лучше вообще отказаться от табачной продукции и алкоголя в любом виде.
Адекватно питаться, то есть никакого жирного, жареного, острого, соленого, полуфабрикатов и консервов. Только белок, овощи, фрукты, зерновые культуры и т.д.
Не стоит перетруждать себя физически, но и на месте сидеть нельзя. Комплекс полезных упражнений поможет решать вопрос с гиподинамией.
Профилактические мероприятия
Специфической профилактики не выработано. Следует поговорить на этот счет со своим лечащим врачом.
Обычно рекомендации строятся на простых принципах здравого смысла:
- Нельзя курить. Причем ни табак, ни специальные смеси, который описываются производителем как безопасные. Сроки применения слишком малы, чтобы делать такие громкие заявления. Это всего лишь маркетинговый ход.
- Не стоит пить алкоголь.
- Нельзя париться в банях, принимать горячие ванны.
- Нужно правильно питаться, употреблять достаточное количество жидкости в сутки.
Нельзя употреблять кофе и чай. Лучше заменить их растительными отварами. - Важно придерживаться оптимального режима физической активности. Комплекс упражнений подбирается с врачом ЛФК.
- Нужно избегать стрессов. Хотя это и не так просто.
Низкое артериальное давление на фоне высокой ЧСС — редкое сочетание, указывающее на слабую насосную функцию сердца, которая компенсируется частотой его работы.
При подозрениях на неполадки со здоровьем нужно обращаться к кардиологу за помощью, и не заниматься самолечением.
Тем самым пациент сбережет время, нервы, здоровье, а возможно и саму жизнь. Медлить не рекомендуется, по мере усугубления состояния растут риски осложнений.
Источник
