Неотложная помощь при инфаркте миокарда беларусь
Инфаркт миокарда (ИМ) – остро возникшее состояние, которое характеризуется развитием очага некроза в миокарде из-за нарушения кровоснабжения участка сердечной мышцы.
Острый коронарный синдром (ОКС) – симптомокомплекс, позволяющий заподозрить ишемические изменения в миокарде (ИМ, нестабильная стенокардия). Диагностируется на основании болевого синдрома и ЭКГ – признаков.
Ранняя диагностика, своевременная госпитализация и успешно оказанная неотложная помощь при инфаркте миокарда значительно снижают показатели смертности, инвалидности и улучшают результаты дальнейшего лечения.
Оказание помощи пациенту в домашних условиях до приезда скорой помощи
Способность вовремя сориентироваться и оказать адекватную поддержку больному до приезда бригады скорой помощи в разы увеличивает его шансы на выживание.
Первую помощь при инфаркте миокарда нужно оказывать незамедлительно.
С момента закрытия коронарной артерии у человека есть всего 2 часа, чтобы спасти свою жизнь или помочь другому человеку справиться с инфарктом.
Кардиологии называют это время «терапевтическое окно». Это тот промежуток времени когда еще не наступили необратимые процессы в сердечной мышце. Теперь главное, вовремя распознать симптомы заболевания, а также вызвать скорую помощь.
Чтобы уметь правильно оказывать доврачебную помощь при инфаркте миокарда нужно прежде всего заподозрить эту болезнь. Признаки инфаркта миокарда:
- Интенсивная боль в области сердца или прямо за грудиной, которая часто появляется в состоянии покоя, ночное время, раннее утро.
- Боль может отдавать в руку, лопатку или шею.
- Больной ощущает острую и жгучую боль.
- Длительные болевые ощущения. Если при стенокардии боль в груди длиться 5 минут, то при инфаркте это может быть 10,20,30 минут и более.
- Волнообразный характер боли – период стихания, повторной активации.
- Отличительный признак инфаркта миокарда – когда препарат «Нитроглицерин» не облегчает боль.
- Боль при инфаркте очень часто сопровождается вегетативными проявлениями – чувством беспокойства, страхом смерти, колебаниями пульса, артериального давления.
- При инфаркте одышка появляется резко.
- Ощущается нехватка дыхания, как на вдохе, так и выдохе.
Алгоритм действий
- Немедленно вызвать скорую помощь (в разговоре с диспетчером максимально четко сформулировать симптомы, озвучить подозрение на ИМ, чтобы на вызов приехала специализированная кардиологическая или реанимационная бригада).
- Обеспечить больному полусидячее положение (возвышенное положение верхней половины туловища снижает преднагрузку на сердце).
- Постараться успокоить пациента (эмоциональное и физическое напряжение увеличивает выброс вазоконстрикторов, что усиливает ишемию миокарда и увеличивает его потребность в кислороде).
- Обеспечить приток кислорода (открыть окна, двери, включить кондиционер).
- Снять верхнюю одежду и ослабить все сжимающие тело элементы (галстук, ремень, колье и т. д.).
- При возможности измерить АД и посчитать пульс. При выраженной тахикардии принять «Анаприллин» 1 табл., гипертонии – «Каптоприл» 1 табл.
- Дать «ацецилсолициловая кисота» (150-325 мг) или «Клопидогрель» (75 мг). Эффект произойдет быстрее, если таблетки разжевать.
- Сублингвально дать 1 табл. «Нитроглицерина». Повторять прием через каждых 5 минут (но не более 3-х доз).
Если больной внезапно потерял сознание, перестал дышать и произошла остановка сердца, необходимо до приезда врачей выполнять сердечно-легочную реанимацию:
- расположить пациента лежа на спине, запрокинуть голову назад, подложить под шею валик, выдвинуть нижнюю челюсть (профилактика обтурации дыхательных путей языком);
- проверить пульс на сонной артерии;
- проводить непрямой массаж сердца и делать искусственное дыхание с частотой 30:2, если процедуру выполняет один человек, или 15:1, если вдвоем. Нажатия стоит проводить быстро (100 в минуту), ритмично и с достаточной силой для обеспечения сердечного выброса;
- через каждых 2-3 минуты проверять, не появился ли пульс.
Реанимационные мероприятия следует продолжить до приезда бригады скорой помощи. Периодически необходимо контролировать эффективность экстренных мероприятий.
Если вы все будет делать правильно, тогда заметите, как кожа потерпевшего начнет розоветь, зрачки сузятся, у человека может появиться самостоятельно дыхание и пульс.
Реанимационные мероприятии в домашних условиях нужно продолжать до того момента пока больной придет в сознание. Обычно на это уходит от 7 до 10 минут.
Чего категорически нельзя делать при инфаркте?
При подозрении на это сердечное заболевание запрещается:
- любая физическая активность, даже ходьба, поскольку в этом случае увеличивается нагрузка на больное сердце.
- Употреблять алкоголь, пить кофе, курить.
Как спастись от инфаркта миокарда?
Чтобы у вас или вашего родственника не случился приступ инфаркта, необходимо обязательно выполнять профилактические мероприятия. Они направлены на то, чтобы оздоровить сердце., предотвратить появление проблем с главным органом кровообращения.
Правильный образ жизни помогает в этом как нельзя лучше. Никакие таблетки для сердца не окажут того комплексного оздоровительного действия, как сбалансированное питание, здоровый сон, правильное распределение физических нагрузок, отказ от вредных привычек.
Для того чтобы предотвратить приступ инфаркта необходимо:
- Отказаться от сигарет.
- Контролировать артериальное давление, бороться с артериальной гипертензией при помощи таблеток, снижающих уровень артериального давления.
- Контролировать сахар в крови, потому что люди, у которых диагностирован сахарный диабет, очень часто страдают от инфаркта миокарда.
- Соблюдать баланс в еде. Большую часть рациона должна составлять растительная пища (70%) овощи, фрукты. Также в ежедневном меню должна присутствовать рыба, мясо, морепродукты, жиры растительного происхождения. Важно не переедать, есть небольшими порциями по 6-8 раз в день. В противном случае нагрузка на сердце будет колоссальной, а несбалансированное питание приведет к ожирению, диабету, артериальной гипертензии и как следствие к инфаркту.
- Вести умерено подвижный образ жизни, физические упражнения тренируют эластичность стенок сосудов, улучшают кровоснабжение всех органов тканей. Достаточно заниматься физическими упражнениями 3 раза в неделю, чтобы укрепить сердечную мышцу, но делать это не на изнеможение, а умеренно.
- Спать по 7-8 часов в сутки.
От скорости и грамотности ваших действий будет зависеть жизнь человека, благоприятный прогноз при инфаркте миокарда.
Элементарные навыки реанимационных мероприятий, отсутствие страха перед заболеванием помогут уменьшить количество смертей. А чтобы у человека не случился приступ инфаркта, он должен вести здоровый образ жизни.
Конечно, продлить жизнь до бесконечности не может никто, но каждый человек может самостоятельно убрать все негативные факторы, которые укорачивают ему жизнь.
Составила Антропова И. А.
(24-70-81)
Дата обновления: 18.04.2019
Источник
Инфаркт миокарда – неотложное клиническое состояние, обусловленное некрозом участка сердечной мышцы в результате нарушения ее кровоснабжения.
ОСНОВНЫЕ ПРИЧИНЫ ВОЗНИКНОВЕНИЯ И ПАТОГЕНЕЗ
Инфаркт миокарда, развивающийся в рамках ишемической болезни сердца, является результатом коронарного атеросклероза. Непосредственной причиной инфаркта миокарда чаще всего служит окклюзия или субтотальный стеноз коронарной артерии, почти всегда развивающийся вследствие разрыва или расщепления атеросклеротической бляшки с образованием тромба, повышенной агрегацией тромбоцитов и сегментарным спазмом вблизи бляшки.
КЛАССИФИКАЦИЯ
С точки зрения определения объема необходимой лекарственной терапии и оценки прогноза представляют интерес три классификации.
А. По глубине поражения (на основе данных электрокардиографического исследования):
1. Трансмуральный и крупноочаговый («Q-инфаркт») – с подъемом сегмента ST в
первые часы заболевания и формированием зубца Q в последующем.
2. Мелкоочаговый («не Q-инфаркт») – не сопровождающийся формированием зубца Q, а
проявляющийся отрицательными зубцами Т
Б. По клиническому течению:
- Неосложненный инфаркт миокарда.
- Осложненный инфаркт миокарда (см. ниже).
В. По локализации:
- Инфаркт левого желудочка (передний, задний или нижний, перегородочный)
2. Инфаркт правого желудочка.
КЛИНИЧЕСКАЯ КАРТИНА
По симптоматике острейшей фазы инфаркта миокарда выделяют следующие клинические варианты:
Болевой (status anginosus) |
|
Абдоминальный (status gastralgicus) |
|
Атипичный болевой |
|
Астматический (status astmaticus) |
|
Аритмический |
|
Цереброваскулярный |
|
Малосимптомный (бессимптомный) |
|
ДИАГНОСТИЧЕСКИЕ КРИТЕРИИ
На догоспитальном этапе оказания медицинской помощи диагноз острого инфаркта миокарда ставится на основании наличия соответствующих:
а) клинической картины
б) изменений электрокардиограммы.
А. Клинические критерии.
При болевом варианте инфаркта диагностическим значением обладают:
- интенсивность (в случаях, когда аналогичные боли возникали ранее, при инфаркте они бывают необычно интенсивными),
- продолжительность (необычно длительный приступ, сохраняющийся более 15-20 минут),
- поведение больного (возбуждение, двигательное беспокойство),
- неэффективность сублингвального приема нитратов.
Таблица 2.
Перечень вопросов, обязательных при анализе болевого синдрома в случае подозрения на острый инфаркт миокарда
Вопрос | Примечание |
– Когда начался приступ? | Желательно определить как можно точнее. |
– Сколько времени длится приступ? | Менее 15, 15-20 или более 20 мин. |
– Были ли попытки купировать приступ нитроглицерином? | Был ли хотя бы кратковременный эффект? |
– Зависит ли боль от позы, положения тела, движений и дыхания? | При коронарогенном приступе не зависит. |
– Были ли аналогичные приступы в прошлом? | Аналогичные приступы, не завершившиеся инфарктом, требуют дифференциальной диагностики с нестабильной стенокардией и не кардиальными причинами. |
– Возникали ли приступы (боли или удушья) при физической нагрузке (ходьбе), заставляли ли они останавливаться, сколько они длились (в минутах), как реагировали на нитроглицерин? | Наличие стенокардии напряжения делает весьма вероятным предположение об остром инфаркте миокарда. |
– Напоминает ли настоящий приступ ощущения, возникавшие при физической нагрузке по локализации или характеру болей? | По интенсивности и сопровождающим симптомам приступ при инфаркте миокарда обычно более тяжелый, чем при стенокардии напряжения. |
При любом варианте вспомогательное диагностическое значение имеют:
– гипергидроз,
– резкая общая слабость,
– бледность кожных покровов,
– признаки острой сердечной недостаточности.
Отсутствие типичной клинической картины не может служить доказательством отсутствия инфаркта миокарда.
Б. Электрокардиографические критерии – изменения, служащие признаками:
– повреждения |
|
– крупноочагового или трансмурального инфаркта |
|
– мелкоочагового инфаркта |
|
Примечания:
| |
При инфаркте передней стенки подобные изменения выявляются в I и II стандартных отведениях, усиленном отведении от левой руки (aVL) и соответствующих грудных отведениях (V1, 2, 3, 4, 5, 6). При высоком боковом инфаркте миокарда изменения могут регистрироваться только в отведении aVL и для подтверждения диагноза необходимо снять высокие грудные отведения. При инфаркте задней стенки (нижнем, диафрагмальном) эти изменения обнаруживаются во II, III стандартном и усиленном отведении от правой ноги (aVF). При инфаркте миокарда высоких отделов задней стенки левого желудочка (задне-базальном) изменения в стандартных отведениях не регистрируется, диагноз ставится на основании реципрокных изменений – высоких зубцов R и Т в отведениях V1-V2 (таблица 3).
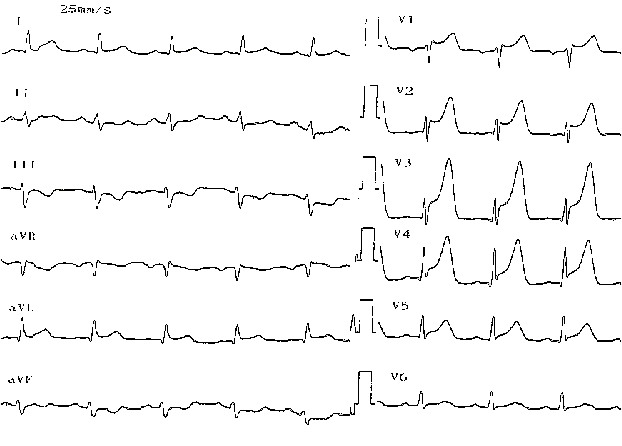
Рис. 1. Острейшая фаза трансмурального переднего инфаркта миокарда.
Таблица 3. Локализация инфаркта миокарда по данным ЭКГ
Тип инфаркта по локализации | Стандартные отведения | Грудные отведения | |||||||||
I | II | III | aVL | AVF | 1 | 2 | 3 | 4 | 5 | 6 | |
Перегородочный | + | + | |||||||||
Пердне-перегородочный | + | + | + | + | |||||||
Передний | + | + | |||||||||
Распростаненный передний | + | + | + | + | + | + | + | + | |||
Передне-боковой | + | + | + | + | |||||||
Боковой | + | + | |||||||||
Высокий боковой | + | + | |||||||||
Задне-боковой | + | + | + | + | + | + | |||||
Задне-диафрагмальный | + | + | + | ||||||||
Задне-базальный | + | + | |||||||||
Лечение инфаркта миокарда
Неотложная терапия преследует несколько взаимосвязанных целей:
- Купирование болевого синдрома.
- Восстановление коронарного кровотока.
- Уменьшение работы сердца и потребности миокарда в кислороде.
4. Ограничение размеров инфаркта миокарда.
5. Лечение и профилактика осложнений инфаркта миокарда.
Применяемые для этого лекарственные средства представлены в таблице 3.
Таблица 3.
Основные направления терапии и лекарственные средства, применяемые в острейшей стадии неосложненного инфаркта миокарда
Лекарственное средство | Направления терапии | Рекомендуемая доза |
Морфин внутривенно дробно | Адекватное обезболивание, снижение пред- и постнагрузки, психо-моторного возбуждения, потребности миокарда в кислороде | 2-5 мг внутривенно каждые 5-15 минут до полного устранения болевого синдрома либо до появления побочных эффектов |
Стрептокиназа (стрептаза) | Восстановление коронарного кровотока (тромболизис), купирование болевого синдрома, ограничение размеров инфаркта миокарда, снижение летальности | 1,5 млн. МЕ внутривенно за 60 минут |
Гепарин внутривенно струйно (если не проводится тромболизис) | Предупреждение или ограничение коронарного тромбоза, профилактика тромбоэмболических осложнений, снижение летальности | 10000-15000 МЕ внутривенно струйно |
Нитроглицерин или изосорбида динитрат внутривенно капельно | Купирование болевого синдрома, уменьшение размеров инфаркта миокарда и летальности | 10 мкг/мин. с увеличением скорости на 20 мкг/мин каждые 5 минут под контролем ЧСС и АД |
Бета-адреноблокаторы: пропранолол (обзидан) | Снижение потребности миокарда в кислороде, купирование болевого синдрома, уменьшение размеров некроза, профилактика фибрилляции желудочков и разрыва левого желудочка, повторных инфарктов миокарда, снижение летальности | 1 мг/мин каждые 3-5 минут до общей дозы 10 мг |
Ацетилсалици-ловая кислота (аспирин) | Купирование и профилактика процессов, связанных с агрегацией тромбоцитов; при раннем(!) назначении снижает летальность | 160-325 мг разжевать; |
Магния сульфат (кормагнезин) | Снижение потребности миокарда в кислороде, купирование болевого синдрома, уменьшение размеров некроза, профилактика нарушений сердечного ритма, сердечной недостаточности, снижение летальности | 1000 мг магния (50 мл 10 %, 25 мл 20 % или 20 мл 25 % раствора) внутривенно в течение 30 минут. |
АЛГОРИТМ ОКАЗАНИЯ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ ОСТРЫМ ИНФАРКТОМ МИОКАРДА НА ДОГОСПИТАЛЬНОМ ЭТАПЕ
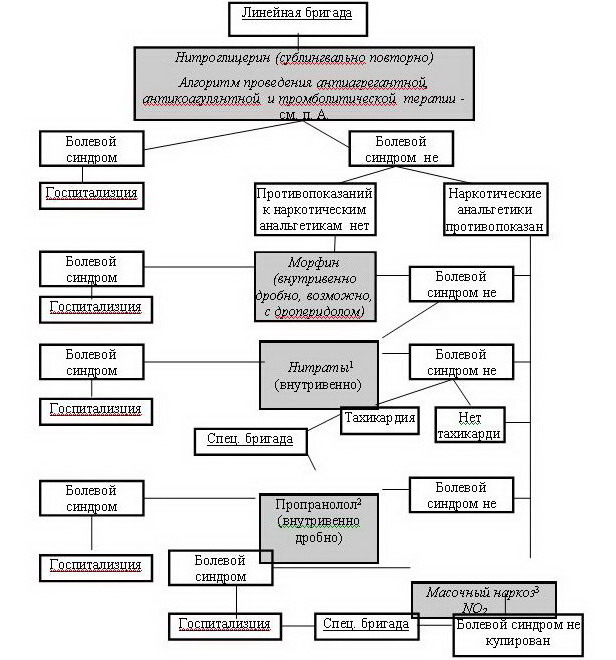
А. Неосложненный инфаркт миокарда
1 При инфаркте миокарда показания к тромболитической терапии отсутствуют в случае мелкоочагового поражения и поздних сроков.
2 Возможность проведения тромболитической терапии определяется отсутствием противопоказаний и организационными моментами.
3 Целесообразность проведения тромболитической терапии на догоспитальном этапе определяется фактором времени (соотношением планируемой продолжительности транспортировки и срока, необходимого для организации введения тромболитиков вне стационара).
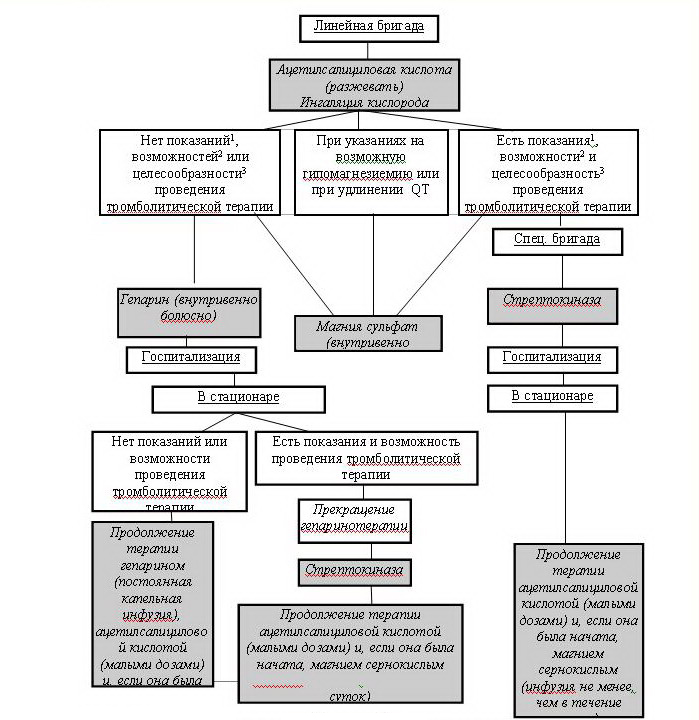
Б. Неосложненный инфаркт миокарда или
инфаркт миокарда, осложненный упорным болевым синдромом

1 Применение нитратов возможно только при отсутствии гипотонии.
2 Применение бета-адреноблокаторов возможно только при отсутствии гипотонии, брадикардии, AV блокады, застойной сердечной недостаточности (в том числе и в анамнезе).
3 При упорном болевом синдроме целесообразно раннее начало тромболитической терапии.
В. Осложненный инфаркт миокарда
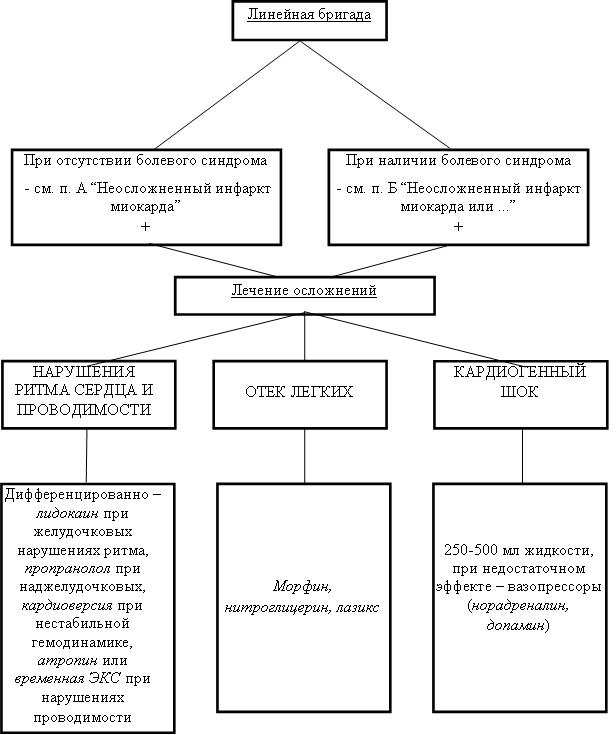
[1]При осложненном инфаркте миокарда целесообразно раннее начало тромболитической терапии.
- Купирование болевого приступа
при остром инфаркте миокарда – одна из важнейших задач, поскольку боль через активацию симпатоадреналовой системы вызывает повышение сосудистого сопротивления, частоты и силы сердечных сокращений, то есть увеличивает гемодинамическую нагрузку на сердце, повышает потребность миокарда в кислороде и усугубляет ишемию.
Если предварительный сублингвальный прием нитроглицерина (повторно по 0,5 мг в таблетках или 0,4 мг в аэрозоле) боль не купировал, начинается терапия наркотическими анальгетиками, обладающими кроме анальгетического и седативного действия влиянием на гемодинамику: вследствие вазодилатирующих свойств они обеспечивают гемодинамическую разгрузку миокарда, уменьшая в первую очередь преднагрузку. На догоспитальном этапе препаратом выбора для купирования болевого синдрома при инфаркте миокарда является морфин, обладающий не только необходимыми эффектами, но и достаточной для транспортировки длительностью действия. Препарат вводится внутривенно дробно: 1 мл 1 % раствора разводят физиологическим раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводят 2-5 мг каждые 5-15 минут до полного устранения болевого синдрома либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты). Суммарная доза не должна превышать 10-15 мг (1-1,5 мл 1% раствора) морфина (на догоспитальном этапе не допускается превышение дозы 20 мг).
При невыраженном болевом синдроме, пациентам старческого возраста и ослабленным больным наркотические анальгетики могут вводиться подкожно или внутримышечно. Не рекомендуется вводить подкожно более 60 мг морфина в течение 12 часов.
Для профилактики и купирования таких побочных эффектов наркотических анальгетиков как тошнота и рвота рекомендуют внутривенное введение 10-20 мг метоклопрамида (церукала, реглана). При выраженной брадикардии с гипотонией или без нее показано использование атропина в дозе 0,5 мг (0,5 мл 0,1 % раствора) внутривенно; борьба же со снижением артериального давления проводится по общим принципам коррекции гипотензии при инфаркте миокарда.
Недостаточная эффективность обезболивания наркотическими анальгетиками служит показанием к внутривенной инфузии нитратов. При низкой эффективности нитратов в сочетании с тахикардией дополнительный обезболивающий эффект может быть получен введением бета-адреноблокаторов. Боль может быть купирована в результате эффективного тромболизиса.
Упорные интенсивные ангинозные боли служат показанием к применению масочного наркоза закисью азота (обладающей седативным и анальгезирующим действием) в смеси с кислородом. Начинают с ингаляции кислорода в течение 1-3 минут, затем используется закись азота (20 %) с кислородом (80 %) с постепенным повышением концентрации закиси азота до 80 %; после засыпания больного переходят на поддерживающую концентрацию газов – 50´50 %. Положительный момент – закись азота не влияет на функцию левого желудочка. Возникновение побочных эффектов – тошноты, рвоты, возбуждения или спутанности сознания – является показанием для уменьшения концентрации закиси азота или отмены ингаляции. При выходе из наркоза ингалируют чистый кислород в течение 10 минут для предупреждения артериальной гипоксемии.
Для решения вопроса о возможности использования наркотических анальгетиков следует уточнить ряд моментов:
- убедиться, что типичный или атипичный болевой синдром не является проявлением “острого живота”, и изменения ЭКГ являются специфическим проявлением инфаркта миокарда, а не неспецифической реакцией на катастрофу в брюшной полости;
- выяснить, имеются ли в анамнезе хронические заболевания системы дыхания, в частности, бронхиальная астма;
- уточнить, когда было последнее обострение бронхообструктивного синдрома;
- установить, имеются ли в настоящее время признаки дыхательной недостаточности, какие, какова степень ее выраженности;
- выяснить, имеется ли у больного в анамнезе судорожный синдром, когда был последний припадок.
ПОКАЗАНИЯ К ГОСПИТАЛИЗАЦИИ.
Острый инфаркт миокарда является прямым показанием к госпитализации в отделение (блок) интенсивной терапии или кардиореанимации. Транспортировка осуществляется на носилках.
Источник
