Некроз миокарда при инфаркте миокарда
Август 22, 2018
Нет комментариев
Некротические повреждения сердечной мышцы, т. е. гибель участков миокарда, бывают связаны или не связаны с нарушением коронарного кровообращения. В зависимости от этого они подразделяются на коронарогеннш и некоронарогенные некрозы.

Коронарогенные (ишемические) некрозы миокарда
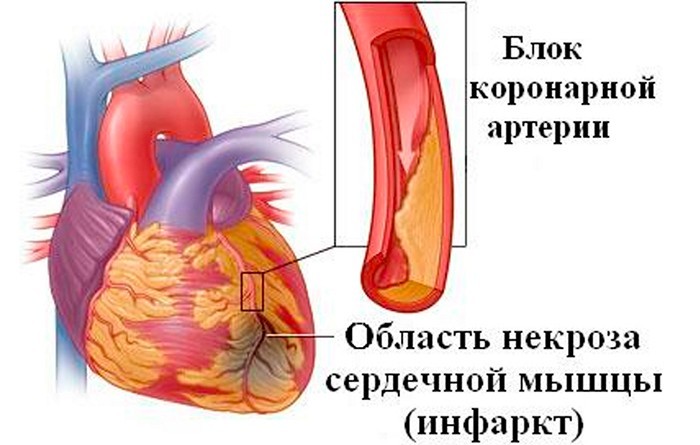
Некроз миокарда, возникающий вследствие ухудшения коронарного кровотока (ишемии), называется инфарктом миокарда.
Некроз инфаркт миокарда
представляет собой одну из острых форм ИБС, при которой доставка к сердцу кислорода и питательных веществ не удовлетворяет потребности сердца в этих веществах.
Этиология
В этиологии инфаркта миокарда играют важную роль атеросклероз коронарных артерий, их тромбоз, спазм и (достаточно редко) эмболия коронарных артерий. К факторам риска инфаркта миокарда можно отнести все те, которые указаны как факторы риска ИБС (см. начало данного раздела). Сочетание двух или трех факторов риска увеличивает вероятность возникновения инфаркта миокарда.
Патогенез
Выделяют следующие последовательно развивающиеся стадии в патогенезе инфаркта миокарда.
1. Выключение дыхательной цепи митохондрий и активация гликолиза как следствие начавшейся ишемии. Накопление недоокисленных продуктов метаболизма (прежде всего молочной кислоты) обусловливает появление боли.
2. Ингибирование основных метаболических путей, подавление гликолиза (из-за слишком большого снижения pH в ткани миокарда) и цикла Кребса, вследствие чего развивается дефицит аденозинтрифосфата. Наблюдается накопление жирных кислот вследствие угнетения их р. окисления, а также нарушение ионного равновесия в кардиомиоцитах
3. Разрушение мембран кардиомиоцитов в результате включения в патогенез инфаркта так называемой липидной триады. В нее входят активация липаз и фосфолипаз, активация свободнорадикального перекисного окисления липидов и детергентное действие на миокард избытка жирных кислот. Все указанные изменения происходят в мембранах сарколеммы, лизосом, саркоплазматического ретикулума и митохондрий и приводят к их повреждению и повышению проницаемости. Следствием этого является выход аутолитических ферментов лизосом в клетки миокарда, а также накопление в них избытка свободного Са++. Избыток Са++ вызывает контрактуру миофибрилл и приводит к дальнейшей активации липаз и фосфолипаз.
4. Заключительная стадия необратимых повреждений кардиомио-цитов и некроз ишемического участка миокарда.
Клинические проявления
Основными клиническими симптомами инфаркта миокарда являются:
1. Локализующаяся за грудиной сильнейшая боль, иррадиирующая в левое плечо, левую руку и межлопаточную область. Эта боль может возникать в покое днем или в ночное время.
В отличие от приступа стенокардии болевой синдром при инфаркте миокарда длится дольше и не купируется повторным приемом нитроглицерина. Следует отметить, что в тех случаях, когда болевой приступ длится более 15 мин, а принимаемые меры неэффективны, необходимо немедленно вызвать бригаду скорой медицинской помощи.
Встречаются и атипичные формы инфаркта миокарда, при которых характерные симптомы, в частности болевой синдром, могут отсутствовать (безболевая форма инфаркта миокарда).
2. Ослабление сократительной способности миокарда вследствие выпадения из акта сокращения поврежденного участка миокарда ведет к уменьшению сердечного выброса. При этом в зоне некроза с помощью эхокардиографии могут выявляться различные нарушения движения стенки поврежденного желудочка: акинезия, гипокинезия, дискинезия (выбухание участка инфаркта в момент систолы). Последнее может свидетельствовать о формировании острой аневризмы сердца-
3. Аритмии. В связи с изменением в зоне инфаркта биоэлектрических свойств кардиомиоцитов возникают нарушения сердечного ритма (вплоть до развития фибрилляции сердца), что приводит к значительным расстройствам системной гемодинамики и усугубляет нарушение контрактильной функции сердца. Источником эктопической активности на ранних стадиях развития инфаркта служит, как правило, окржающая зону некроза так называемая паранекротическая зона.
4. Появление типичных изменений ЭКГ. К ним относятся смещение сегмента ST выше или ниже относительно изоэлектрической линии, появление патологического комплекса QS (свидетельствует о наличии в миокарде очага глубокой ишемии или некроза), а также появление гигантского зубца Т. Он может быть положительным или отрицательным. Если подобный зубец Т появляется в раннем периоде инфаркта миокарда, его трактуют (как и смещение сегмента ST) как проявление острой ишемии миокарда. Если же он появляется на поздних стадиях, его связывают с формированием в миокарде рубцовых изменений.
В зависимости от особенностей изменений ЭКГ различают следующие формы инфаркта миокарда:
• Q-образующий инфаркт, или Q-инфаркт (с формированием патологического глубокого зубца Q, что может свидетельствовать о крупноочаговом трансмуральном инфаркте);
• Q-необразующий инфаркт, или He-Q-инфаркт (сопровождается не появлением зубца Q, а появлением отрицательного зубца Т, что свидетельствует о мелкоочаговом инфаркте миокарда).
5. В крови повышается содержание так называемых маркеров инфаркта миокарда: миокардиальной фракции креатинфосфокиназы, миоглобина, а также тропонина-Т, который имеет на сегодняшний день наиболее важное значение в диагностике инфаркта миокарда.
6. Одно из важных проявлений инфаркта миокарда – ухудшение реологических свойств крови, что способствует тромбообразованию. При инфаркте миокарда венозный тромбоз диагностируется у 10-15 % больных.
7. Кроме описанных выше изменений могут наблюдаться расстройства мозгового кровообращения, нарушения функции желудочно-кишечного тракта. Через несколько часов от начала инфаркта миокарда развивается лейкоцитоз. Весьма характерно для инфаркта появление так называемого симптома перекреста между числом лейкоцитов в крови и СОЭ, когда в конце 1-й недели выраженность лейкоцитоза снижается, а СОЭ увеличивается.
Осложнения
К ранним осложнениям относят острую сердечную недостаточность, кардиогенный шок, отек легких, механические осложнения (разрыв папиллярных мышц, перегородки и стенок миокарда), тампонаду сердца, перикардит, тромбоэмболию легочной артерии, являющуюся одной из наиболее частых причин внезапной смерти.
К поздним осложнениям (возникают через 2-3 нед. и более от начала инфаркта) относят постинфарктный синдром Дресслера, хроническую недостаточность кровообращения, развитие аневризм сердца, тромбоэмболию легочной артерии и повторные инфаркты миокарда. Что касается синдрома Дресслера, то он возникает через 2-6 нед. от начала инфаркта и проявляется перикардитом, плевритом и пневмонией. В его патогенезе играет роль образование аутоантител к деструктивно измененным при инфаркте белкам миокарда — миокардиальным аутоантигенам.
Принципы патогенетической терапии
1. Ликвидация болевого приступа с помощью сильнодействующих анальгетиков и наркотических средств.
2. Использование антиагрегантов и тромболитических препаратов. В качестве доврачебной помощи рекомендуется использовать аспирин.
3. Уменьшение потребности сердца в кислороде, улучшение его доставки и снижение риска возникновения аритмий ф-адреноблокаторы).
Рекомендуется также использовать:
• ингибиторы ангиотензинпревращающего фермента;
• седативные и снотворные препараты;
• противоаритмические средства.
4. Важное значение имеют и хирургические методы лечения, в частности аортокоронарное шунтирование и баллонная ангиопластика со стентированием коронарных артерий.
Некоронарогенные (неишемические) некрозы миокарда
Поражения сердца этого типа возникают как результат нарушения метаболизма в сердечной мышце в связи с действием на сердце избытка электролитов, гормонов, токсических продуктов обмена, кардиальных аутоантител. Различают следующие виды некоронарогенных некрозов миокарда.
Электролитно-стероидные некрозы
Образование данного вида некрозов связано с патогенным действием на миокард избытка вводимых в организм гормонов коры надпочечников (прежде всего минералокортикоидов) в сочетании с солями натрия. Такое воздействие приводит к увеличению проницаемости мембран кардиомиоцитов для натрия и накоплению его в сердце. Развивающийся впоследствии отек и «осмотический взрыв» клеток миокарда сопровождается возникновением очагов некроза.
Катехоламиновые некрозы миокарда
Повреждающее действие избыточных концентраций катехоламинов на сердце объясняется следующими механизмами.
Во-первых, сами катехоламины, и прежде всего адреналин, обладают прямым повреждающим действием на миокард.
Во-вторых, несмотря на то что катехоламины расширяют коронарные сосуды, они в значительно большей степени увеличивают потребность сердца в кислороде, т. к. повышают частоту сердечных сокращений и артериальное давление. Поэтому при прохождении крови по венечным сосудам кислород утилизируется раньше, чем кровь достигнет прекапиллярного отдела микрососудистого русла. Это приводит к тому, что в миокарде появляются участки, получающие кровь, обедненную кислородом.
В-третьих, под влиянием избытка катехоламинов в миокарде происходит активация перекисного окисления липидов, продукты которого повреждают мембраны кардиомиоцитов.
Токсические и воспалительные некрозы миокарда
Данные виды некрозов возникают при интоксикации или поражении миокарда воспалительным процессом. Токсический миокардит может возникать вследствие воздействия некоторых химических соединений и фармакологических препаратов, например кокаина, лекарственных средств, применяемых при лечении злокачественных опухолей. Эти токсические вещества оказывают прямое повреждающее действие на миокард, приводя к развитию необратимой дистрофии и появлению мелкоочаговых некрозов.
Примером воспалительных некрозов миокарда служат различные миокардиты: ревматические и дифтерийные. При любом воспалительном процессе, как и в данном случае, наблюдается альтерация (повреждение) миофибрилл. Развивающийся воспалительный отек также способствует альтерации. Все это ведет к развитию микронекрозов миокарда.
Аутоиммунные некрозы
Одним из примеров аутоиммунных некрозов миокарда служит синдром Дресслера, о котором было сказано выше.
Поврежденные белки при инфаркте миокарда могут стать аутоантигенами, к которым в организме вырабатываются антитела. Повторное развитие некротического процесса обусловливает запуск реакции «антиген-антитело» во многих участках сердечной мышцы, что вызывает множественные микронекрозы.
Загрузка…
Источник
При поступлении малого количества кислорода к сердечной мышце (миокарду) может возникнуть ишемическая болезнь сердца (ишемия). Одним из самых серьезных видов ишемии является инфаркт.
Клетки миокарда гибнут при сужении или закупоривании одной из артерий, доставляющей к сердцу кислород и питательные вещества. Если повреждение артерий незначительное, то в этом случае возникает стенокардия. А повреждение большого участка миокарда неизбежно влечет за собой инфаркт — заболевание, требующее срочную госпитализацию больного даже при ощущении незначительных болей в области сердца.
После того, как лечение успешно завершится, поврежденный участок сердечной мышцы зарастает соединительной тканью, которая похожа на ту, что появляется на поверхности кожи при образовании шрама.
Каковы причины возникновения этого заболевания?
В большинстве случаев инфаркт миокарда возникает из-за образования на стенке кровеносного сосуда атеросклеротических бляшек. Со временем она становится всё больше и больше, создавая тем самым препятствия для полноценного кровообращения.
При ограничении или прекращении кровотока к миокарду начинают гибнуть клетки, лишённые питания.
На сегодняшний день жертвами инфаркта миокарда зачастую становятся мужчины в очень молодом возрасте. Это объясняется тем, что женские половые гормоны, а особенно эстроген, надёжно защищают женщин от закупорки сердечных сосудов. Однако с приближением климакса вероятность развития инфаркта у представителей обоих полов становится одинаковой.
Какие бывают виды заболевания?
Классификация инфаркта миокарда зависит от его расположения и глубины. При поражении стенки сердца на всю глубину возникает инфаркт, который может называться по-разному – проникающий, Q-позитивный или инфаркт с элевацией (подъёмом) ST.
Если инфаркт не поражает стенки сердца на всю глубину, то он может называться непроникающим, Q-отрицательным или без элевации ST. В диагнозе обычно указывают ту область сердца, которая поражена инфарктом. Помимо этого, указывают также поврежденную стенку сердца.
Также существует обширный инфаркт миокарда, который охватывает основную часть сердечной мышцы. В отличии от обширного, мелкоочаговый инфаркт поражает только небольшую часть.
Кроме этого, иногда возникает рецидивирующий инфаркт, который проявляет себя в течение четырех недель после предыдущего, и повторный инфаркт миокарда, появляющийся более чем через 28 дней.
Каковы симптомы инфаркта?
Инфаркт миокарда обычно развивается в течение четырех периодов, для каждого из которых характерны определённые симптомы.
- Острейший период, начинающийся, как правило, внезапно и в зависимости от симптомов подразделяющийся на несколько типов:
- Болевой тип. Согласно статистике, развитие 90% инфарктов происходит именно по этому типу. Основным симптомом является боль в груди, отдающая в ключицу, руку, плечо, лопатку, нижнюю челюсть. Сильная боль может продолжаться до нескольких дней.
- Астматический тип. В данном случае признаками начала заболевания являются одышка, учащённое сердцебиение, затрудненное дыхание, синеватый оттенок кожи. Астматический тип инфаркта встречается в основном у пожилых людей. Подобные симптомы также могут быть характерны и для вторичного инфаркта.
- Абдоминальный (брюшной) тип. Симптомами данного типа являются острые боли в животе, тошнота, время от времени имеют место рвота и вздутие живота.
- Аритмический тип. Проявляется сильным и частым сердцебиением, а также нарушениями сердечного ритма. В ряде случаев сердцебиение, наоборот, становится крайне редким.
- Церебральный (мозговой) тип. Для такого типа характерны сильнейшие головные боли, головокружение, проблемы со зрением.
- Острый период, продолжающийся около 10 дней. За этот период окончательно сформировывается участок погибших клеток миокарда. Если раньше погибшие и работоспособные клетки сердечной мышцы могли располагаться хаотично, то теперь они разделены. Происходит постепенная замена омертвевших мышечных клеток клетками соединительной ткани. За это время температура тела может повыситься за счет поступления продуктов распада клеток в кровь больного человека.
- Подострый период, который может длиться 2-4 месяца. В течение этого времени на месте погибшей ткани миокарда окончательно сформировывается рубец. Следует иметь в виду, что в случае обширного инфаркта в центре очага ещё довольно долгое время сохраняется утончённая ткань, которая может растягиваться при напряжении. В результате образуется аневризма. Иногда есть вероятность возникновения достаточно редкого осложнения – разрыва сердца, почти всегда приводящего к летальному исходу. Поэтому даже если нет жалоб на боли или одышку, больной должен строго соблюдать все рекомендации доктора.
- Постинфарктный период, длящийся до 6 месяцев. Больной постепенно идет на поправку, но в это время есть большая вероятность возникновения вторичного инфаркта миокарда, развития стенокардии и сердечной недостаточности.
Какие осложнения могут появиться при заболевании?
Существует целый ряд различных осложнений, возникающих при инфаркте миокарда:
- кардиогенный шок, заключающийся во внезапном снижении сердечной активности. В результате кардиогенного шока происходит резкое падение артериального давления. Это очень опасное осложнение, которое развивается быстро, а в ряде случаев — практически мгновенно. Кардиогенный шок часто заканчивается летальным исходом;
- тромбообразование в сердечной полости. При выходе из сердца тромбы могут стать причиной закупорки артерий, тем самым перекрывая приток крови к другим органам. Это может послужить причиной возникновения инсульта, а также инфаркта в других внутренних органах;
- сбои сердечного ритма, представляющие угрозу для жизни;
- психические нарушения, возникающие чаще всего у пожилых людей.
Но это далеко не всё., так как возникновение инфаркта миокарда грозит массой осложнений, и предсказать их появление невозможно. Поэтому при лечении инфаркта миокарда нужно строго соблюдать все рекомендации доктора. При инфаркте нельзя торопиться с выпиской из лечебного учреждения или выходом на работу. Если даже больной будет считать, что он уже выздоровел, чрезмерная активность во время выздоровления чревата внезапными и зачастую тяжелыми осложнениями.
Как осуществляется диагностика заболевания?
 Первым признаком инфаркта миокарда является боль в районе грудной клетки, продолжающаяся в течение длительного промежутка времени (более получаса).
Первым признаком инфаркта миокарда является боль в районе грудной клетки, продолжающаяся в течение длительного промежутка времени (более получаса).
Вторым признаком служит ряд особенностей электрокардиограммы – например, высокие зубцы Т. Поэтому в случае подозрения у больного инфарктного состояния ЭКГ проводят повторно каждые 20 – 30 минут. При этом нужно внимательно следить за малейшими изменениями в электрокардиограмме.
Третий признак инфаркта миокарда – это обнаружение в крови больного веществ, появляющихся после гибели клеток сердца.
Если после проведения ЭКГ не будет обнаружено характерных изменений, то назначают коронарную ангиографию и эхокардиографические исследования, направленные на изучение состояния и сокращения сердечных стенок.
Что предлагает для лечения традиционная медицина?
Лечебные мероприятия при инфаркте миокарда заключаются в устранении боли, восстановлении кровотока, уменьшении потребности сердечной мышцы в кислороде, лечении инфарктных осложнений, минимизации пораженной инфарктом области миокарда.
Боли устраняют при помощи наркотических анальгетиков. Главная задача – не допустить болевой синдром, так как боль существенно повышает нагрузку на сердце из-за воздействия симпатоадреналовой системы. Болевой сигнал подается нервной системой, надпочечники увеличивают выброс адреналина, и как следствие — нагрузка на сердце. В процессе снятия боли уменьшается частота сердечного ритма, снижается потребление сердечной мышцей кислорода. Также для этого используют бета–адреноблокаторы, блокирующие адренорецепторы и не позволяющие адреналину оказывать воздействие на сердечный ритм.
Всем больным, пострадавшим от инфаркта миокарда, обязательно делают ингаляции кислорода с помощью носовых трубок или дыхательных масок.
Больным также прописывают курс лечения тромболитиками — веществами, растворяющими тромбы и восстанавливающими кровообращение в сосудах. Лечения тромболитиками имеет массу противопоказаний – большие кровопотери, повышенное артериальное давление, тяжелые болезни печени. Однако несмотря на это тромболитиками часто пользуются врачи скорой помощи, потому что своевременное применение этих лекарств уменьшает область миокарда, пострадавшего от инфаркта.
Если к тромболитической терапии имеются противопоказания, то применяют ангиопластику, которая помогает восстановить кровообращение. Больному под местным наркозом с помощью катетера вводят баллон. В баллон вводится жидкость, в результате чего он расширяется, тем самым увеличивая просвет в поврежденной артерии. Затем катетер и баллон удаляют.
При инфаркте миокарда совместно проводятся антиагрегатная и антикоагулянтная терапия. Это позволяет предотвратить возникновение тромбов.
Антиагрегантными являются препараты ацетилсалициловой кислоты. Антикоагулянты предназначены для того, чтобы уменьшить свертываемость крови и исключить образование новых тромбов.
Иногда невозможно применить тромболитическую терапию и бета-блокираторы. В этих случаях применяют ингибиторы ангиотензин-превращающего фермента (АПФ). Эти препараты препятствуют возникновению осложнений инфаркта миокарда, а также служат для предотвращения развития сердечной недостаточности. Но ингибиторы АПФ и сами могут спровоцировать инфарктные осложнения. Они оказывают влияние на ферментативные процессы, которые происходят в организме, и препятствуют преобразованию неактивных ферментов в активные. Они, в свою очередь, сужают кровеносные сосуды и повышают давление.
Применение ингибиторов АПФ в комплексе с диуретиками (мочегонными препаратами) позволяет повысить их эффективность и свести к минимуму негативные воздействия каждого из них. Диуретики применяют при различных заболеваниях, при которых возникает отечность.
При инфаркте миокарда нельзя затягивать с оказанием медицинской помощи, иначе это может существенно увеличить область поражения сердца. Поэтому при малейших подозрениях на инфаркт миокарда нужно срочно вызывать скорую помощь.
При давящей боли в области сердца, продолжающейся более 15 минут, необходимо срочно обратиться к врачу. То же самое следует сделать, если боли в области сердца длятся более 5 минут в сопровождении рвоты, общей слабости организма, затруднения дыхания, и не прекращаются после приёма нитроглицерина. До прибытия бригады скорой помощи нужно принять вторую таблетку нитроглицерина через 5 минут после принятия первой.
Какие методы лечения рекомендует народная медицина?
Народные методы лечения противопоказаны в острые периоды болезни. В этом случае инфаркт миокарда требует срочного медицинского вмешательства.
Народная медицина рекомендует применять в период реабилитации различные лечебные продукты и настои, способствующие укреплению стенок кровеносных сосудов и улучшению работы сердца. В состав настоев могут входить календула, цветы боярышника, семена укропа, корни валерьяны, ягоды калины, плоды фенхеля, мята. Также рекомендуется употребление в пищу овощей и фруктов, таких, как:
- репа;
- свекла;
- свежая морковь;
- редька;
- виноград;
- яблоки.
На работу сердца благоприятное воздействие оказывают:
- мед;
- грецкие орехи;
- миндаль;
- сухофрукты;
- пророщенные зерна пшеницы.
Какова профилактика заболевания?
Профилактику инфаркта миокарда подразделяется на первичную и вторичную.
К первичной профилактике относится здоровый образ жизни — в частности, правильное питание, умеренное употребление алкоголя, отказ от курения и физическая активность. Следование всем этим правилам существенно снизит риск развития инфаркта миокарда.
Вторичная профилактика включает в себя приём антикоагулянтов, бета-блокаторов, ингибиторов АПФ.
Одним из показателей риска развития инфаркта миокарда является высокий уровень холестерина, поэтому для предотвращения возникновения повторного инфаркта назначают статины – лекарственные средства, предназначенные для понижения уровня холестерина.
Антагонисты кальция – это специальные препараты, препятствующие поступлению ионов кальция в сердечную мышцу. Благодаря этому происходит расширение коронарных артерий. В тех случаях, когда приём бета-блокираторов противопоказан, используют антагонисты кальция длительного действия.
Применение таких препаратов противопоказано во время острого периода инфаркта, а также при появлении признаков сердечной недостаточности и во время нарушения функций левого желудочка. При этих заболеваниях происходит нарушение насосной функции сердца, а приём антагонистов кальция усугубляет этот процесс.
Иногда для лечения инфаркта миокарда назначают полиненасыщенные жирные кислоты, сочетая их со всеми вышеперечисленными препаратами. Это позволяет улучшить обмен веществ.
Как должна происходить профилактика осложнений заболевания?
В острый период инфаркта одной из основных задач лечения является профилактика различного рода осложнений – аритмии, тромбоза, сердечной недостаточности, разрывов сердца. Значительное снижение риска возникновения осложнений вызывают такие лечебные мероприятия, как ингаляции кислородом, своевременное применение лекарств, восстановление кровообращения, купирование болевого синдрома, аккуратная транспортировка пациента.
При инфаркте миокарда первое время нужно соблюдать постельный режим, обеспечивать физический и эмоциональный покой, регулярно следить за показаниями артериального давления и электрокардиограммы больного.
Через несколько недель после начала инфаркта могут возникнуть поздние осложнения. Самым распространенным считается такое отдаленное осложнение, как сердечная недостаточность. Для профилактики этого недуга с самого начала лечения инфаркта следует принимать такие лекарственные препараты, как нитроглицерин, ингибиторы АПФ, диуретики, бета-блокаторы.
Как на ранних, так и на поздних стадиях инфаркта миокарда у больного могут возникнуть психические расстройства, из-за которых пациент откажется проходить лечение. Здесь поможет только помощь опытного психотерапевта.
Источник
