Натрий калий кальций сердечная недостаточность
Одни и те же симптомы могут быть признаками разных заболеваний, а болезнь может протекать не по учебнику. Не пытайтесь лечиться сами — посоветуйтесь с врачом.
Основными задачами терапии сердечной недостаточности являются:
- устранение симптомов;
- замедление прогрессирования болезни;
- улучшение качества жизни;
- уменьшение количества госпитализаций;
- улучшение прогноза.
Особое внимание должно быть уделено массе тела.
Терапия включает медикаментозное лечение, коррекцию питания и образа жизни при необходимости.
Чаще всего назначаются ингибиторы АПФ (например, каптропил или аналоги). В некоторых случаях эффективным является сочетание бисопролола (бета-адреноблокатор) и дигоксина. Не менее распространено назначение антагонистов минералокортикоидных рецепторов (эплеренон). При наличии отеков рекомендовано принимать диуретики.
Диета направлена на нормализацию веса, регулярная физическая нагрузка умеренной активности должна войти в привычку.
Медикаментозное лечение
Лекарственные препараты назначают в любом случае. Их количество зависит от стадии, выраженности симптомов сердечной недостаточности, а также причины ее возникновения.
В некоторых случаях врач прописывает один препарат, в других же необходима их комбинация. Каждый человек индивидуален – его анализы, история болезни не идентичны, поэтому выбирает вариант лечения только лечащий доктор, поскольку слишком много нюансов по взаимодействию между медикаментозными средствами, которые просто не под силу понять человеку, не знакомому с фармакологическим действием тех или иных веществ.
Ингибиторы АПФ
Их следует считать препаратами первой линии (их назначают обязательно при отсутствии противопоказаний) в лечении сердечной недостаточности. Они доказали свою эффективность в огромном количестве клинических исследований. Самыми частыми в использовании являются каптоприл, эналаприл, лизиноприл, периндоприл.
Бета-адреноблокаторы
Рекомендуют использовать в сочетании с гликозидами, благодаря чему больше снижается риск возникновения жизнеугрожающих аритмий, а также явлений коронарной недостаточности (признаков стенокардии). Кроме того Бета-адреноблокаторы снижают частоту сердечных сокращений, уменьшают толщину стенок желудочков сердца, улучшают прогноз заболевания. Наиболее популярными являются бисопролол, метопролола сукцинат, небиволол.
Антагонисты минералокортикоидных рецепторов
Эта группа препаратов по праву входит в тройку основных групп для лечения сердечной недостаточности (вместе с иАПФ и бета-адреноблокаторами). Спиронолактон и эплеренон следует назначать только после анализов крови на калий и креатинин, поскольку оба являются калий-сберегающими. Во время лечения также необходимо следить за уровнем калия и креатинина. В случае их превышения высок риск возникновения нарушений ритма сердца, опасных для жизни, и ухудшения функции почек.
Гликозиды
Дигоксин – наиболее часто применяемый препарат из группы сердечных гликозидов.
Принимать препарат следует очень осторожно и только по рекомендации лечащего врача. Самостоятельное его назначение чревато появлением жизнеугрожающих нарушений ритма из-за неправильно подобранной дозировки.
Диуретики
Мочегонные средства (диуретики) необходимы при наличии избыточного содержания жидкости в организме, проявляющегося отеками. Исключением для лечения является лишь 1 стадия заболевания.
К основным препаратам этой группы относят гидрохлортиазид, индапамид, торасемид, фуросемид.
Сартаны
Препараты второй линии – валсартан, лозартан. Назначаются при наличии у больного противопоказаний к приему иАПФ (двусторонний стеноз почечных артерий, непереносимость иАПФ, упорный сухой кашель, связанный с приемом иАПФ и так далее).
Нерекомендуемые препараты
Следует проявлять осторожность при применении следующих препаратов или избегать их назначения при сердечной недостаточности:
- нестероидные противовоспалительные средства (НПВС), к ним относятся ортофен, ибупрофен, диклофенак, индометацин, аспирин и другие;
- антагонисты кальция (верапамил, дилтиазем);
- трициклические антидепрессанты;
- кортикостероиды (преднизолон, гидрокортизон, кортизон и другие);
- препараты лития.
Питание и образ жизни при сердечной недостаточности
Диета в первую очередь нацелена на борьбу с ожирением. Потребление жидкости ограничивать не следует. Только в тяжелых случаях сердечной недостаточности, требующей внутривенного введения мочегонных средств). В остальных случаях при активной мочегонной терапии минимальный объем жидкости должен быть 1,5 л в сутки.
Ограничение потребления соли до 5-6 гр в сутки. Имеется в виду общее потребление соли, то есть из всех продуктов питания, а не только поваренная соль. Поэтому специалист должен рассказать пациенту о наиболее соленых продуктах, от которых следует отказаться. Например соленья, копчености, колбасные изделия, консервы.
Следует настоятельно рекомендовать всем больным отказаться от курения.
При подозрении на алкогольную кардиомиопатию употребление алкоголя должно быть запрещено.
Во всех других случаях потребление алкоголя возможно в ограниченном количестве (1 бокал красного сухого вина в сутки).
Необходимо отказаться от малоподвижного образа жизни. Следует поощрять умеренную активность, направленную на укрепление мышц (например, ходьба), тогда как интенсивные нагрузки не рекомендуются. Рекомендации по физической активности должны быть даны врачом ЛФК.
К конкретным рекомендациям относятся динамическая нагрузка (ходьба) 3-5 раз в неделю в течение 20-30 мин или езда на велосипеде в течение 20 мин. 5 раз в неделю.
Источники:
Источник
Влияние калия и кальция на сердце. Влияние температуры тела на сердце
Влияние ионов калия. Избыток ионов калия во внеклеточной жидкости приводит к слабости сердечной мышцы, уменьшению частоты сердечных сокращений и может вызвать также блокаду проведения импульсов от предсердий к желудочкам. Механизм этих влияний следующий: увеличение содержания ионов калия во внеклеточной жидкости вызывает уменьшение как потенциала покоя, так и потенциала действия. При этом сила сокращения миокарда прогрессивно снижается. Увеличение концентрации ионов калия в крови до 8-12 ммоль/л (что в 2-3 раза выше нормы) является смертельно опасным.
Влияние ионов кальция. Ионы кальция являются инициаторами мышечного сокращения, поэтому избыток ионов кальция увеличивает силу сокращения миокарда вплоть до формирования сокращений спастического характера. И наоборот, недостаток ионов кальция ведет к развитию сердечной слабости. К счастью, концентрация ионов кальция в крови поддерживается на постоянном уровне регуляторными механизмами, и нарушения сердечной деятельности, связанные с недостатком или избытком ионов кальция, встречаются крайне редко.
Влияние температуры на функцию сердца. Повышение температуры тела, например при лихорадке, приводит к значительному увеличению частоты сердечных сокращений, иногда даже в 2 раза. Это объясняется, прежде всего, увеличением проницаемости клеточных мембран для ионов, участвующих в генерации импульсов пейсмекерными клетками сердца. Снижение температуры тела до 15-20°С, приводящее к смерти, уменьшает частоту сердечных сокращений буквально до нескольких ударов в минуту. Сила сокращения сердца увеличивается при непродолжительном повышении температуры тела, например во время выполнения физической нагрузки. Слишком длительная гипертермия истощает метаболические системы миокарда и служит причиной сердечной слабости. Следовательно, оптимальная функция сердца в значительной степени зависит от регуляции постоянства температуры тела нервными центрами.

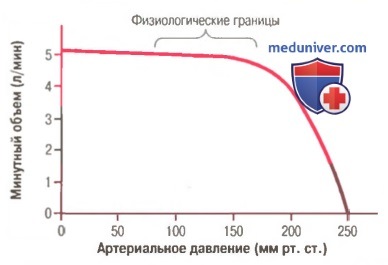
Минутный объем сердца при увеличении артериального давления до 160 мм рт. ст. не меняется. Если артериальное давление превышает эту предельную величину, минутный объем сердца резко снижается.
Повышение артериального давления (в физиологических пределах) не приводит к уменьшению сердечного выброса
На рисунке видно, что повышение давления в аорте не оказывает влияния на сердечный выброс, пока среднее артериальное давление не превысит 160 мм рт. ст. Другими словами, в норме (при систолическом давлении от 80 до 140 мм рт. ст.) сердечный выброс целиком и полностью зависит от местного кровотока во всех периферических органах и тканях, определяющего величину венозного возврата крови к сердцу.
В сердце имеется специальная проводящая система, функциями которой являются: (1) ритмическая генерация импульсов, вызывающих ритмическое сокращение сердечной мышцы; (2) проведение этих импульсов по сердцу. Благодаря проводящей системе предсердия и желудочки сокращаются последовательно: предсердия сокращаются на 1/6 сек раньше желудочков, что способствует полному наполнению желудочков кровью до начала их систолы. С другой стороны, проводящая система сердца обеспечивает одновременное сокращение всех участков желудочков для мощного подъема давления в них во время систолы.
Функции проводящей системы могут нарушаться при различных заболеваниях сердца, например связанных со снижением коронарного кровотока и развитием ишемии сердечной мышцы. Возникающие при этом нарушения сердечного ритма или последовательности сокращений предсердии и желудочков могут быть настолько выраженными, что приводят к смерти.
– Вернуться в оглавление раздела “Физиология человека.”
Оглавление темы “Сердечная мышца. Сократительная функция мышцы сердца”:
1. Сердечная мышца. Физиология сердечной мышцы
2. Потенциал действия сердечной мышцы. Скорость проведения импульса в сердечной мышце
3. Связь между возбуждением и сокращением сердца. Роль ионов кальция в сокращении сердца
4. Сердечный цикл. Связь электрокардиограммы и сердечного цикла
5. Насосная функция желудочков. Функции желудочков сердца
6. Функция и физиология клапанов сердца. Кривая аортального давления
7. Насосная функция сердца. Оценка насосной функции сердца
8. Преднагрузка и постнагрузка на сердце. Механизм Франка-Старлинга
9. Внешняя регуляция насосной функции сердца. Вегетативная регуляция сердца
10. Влияние калия и кальция на сердце. Влияние температуры тела на сердце
Источник
Кальций, калий, натрий и хлор — это основные электролиты, которые обеспечивают поддержание водного и кислотно-щелочного баланса организма. Наличие этих элементов в моче может дать информацию при диагностике заболеваний, сопровождающихся нарушением этих балансов и при контроле за их лечением.
Ионы кальция, калия, натрия и хлора обеспечивают поддержание водного и кислотного баланса организма. Количество этих электролитов в суточной моче может дать ценную информацию для дальнейшей диагностики заболеваний, которые возникают вследствие этого дисбаланса, и контроля над их лечением.
Кальций
Кальций в организме человека играет очень важную роль. В физиологических процессах кальций участвует только в ионизированном виде (участие в мышечном сокращении, в механизмах секреции гормонов, рецепторных процессах, в механизмах клеточного деления и т.п.).
Концентрация Ca++ изменяется в течение суток: минимальный уровень концентрации наблюдается в 20 ч, а максимальный — в 2–4 часа ночи. Уровень ионизированного кальция поддерживается паратгормоном, кальцитонином, активной формой витамина Д3. Продукция этих гормонов, в свою очередь, зависит от уровня Ca++. На его концентрацию в крови влияют многие факторы — белки, магний (необходимо обязательно исследовать концентрацию магния, если обнаруживается гипокальциемия!). Очень важным является кислотно-основное состояние (КОС): алкалоз увеличивает связывание и снижает концентрацию; а ацидоз, напротив, снижает связывание и увеличивает концентрацию ионизированного кальция в крови.
Калий (К+) — основной катион внутриклеточной жидкости
Калий (К+) — участвует в создании и поддержании электрического мембранного потенциала клеток. Регулирует внутриклеточное осмотическое давление, стимулирует активность ферментов гликолиза, участвует в метаболизме белков и гликогена, играет важную роль в формировании потенциала действия в нервных и мышечных клетках и проведении нервных импульсов, обладает иммуномодулирующей активностью.
Концентрация калия в плазме (сыворотке) зависит от равновесия следующих процессов: поступления калия извне, распределения в организме и выведения (почками, потовыми железами, через кишечник и т. п.). Депо калия в организме не существует. Поэтому даже при небольших изменениях концентрации калия внутри клеток, значительно изменяется его концентрация в плазме. Захват калия клетками стимулируется инсулином, также захват калия клетками усиливается под действием катехоламинов, альдостерона. Изменения рН крови приводят к изменению содержания К+ в клетках: при ацидозе — он выходит из клеток в плазму, при алкалозе — поступает внутрь клеток. При гиперкалиемии отмечаются желудочковая тахикардия, фибрилляция желудочков и даже асистолия. При гипокалиемии развиваются мышечная слабость, снижение рефлексов, гипотония, нарушения в проводящей системе сердца, непроходимость кишечника, полиурия.
Натрий (Na+) — основной катион внеклеточного пространства
Натрий (Na+) является важнейшим осмотически активным компонентом внеклеточного пространства, с которым связана регуляция объема внеклеточной жидкости. 96% общего количества натрия в организме содержится вне клеток. Он участвует в проведении возбуждения в нервных и мышечных клетках, в формировании щелочного резерва крови и транспорте ионов водорода.
Концентрация натрия в плазме (сыворотке) зависит от равновесия следующих процессов: поступления натрия, распределения его в организме и выведения почками, потовыми железами. Основными регуляторами обмена натрия в организме являются ренин-ангиотензин-альдостероновая система, АДГ (вазопрессин), предсердный натрийуретический гормон.
Хлор (Сl-) — основной анион внеклеточной жидкости и желудочного сока
Ионы хлора играют важную роль в поддержании кислотно-щелочного состояния, осмотического давления и баланса воды в организме. В биологических средах находится преимущественно в состоянии аниона-хлорида Cl-.
Содержится в плазме, лимфе, ликворе. Баланс ионов хлора в организме осуществляется наличием равновесия между процессами поступления хлора с пищей, распределением в организме и выведением его с мочой, потом и калом. Изменение концентрации ионов натрия ведет за собой изменение концентрации хлорид-аниона. При потере хлоридов развивается алкалоз, при избыточном потреблении — ацидоз.
Показания:
Кальций
- гипер- и гипокальциенемия, особенно в сочетании с диспротеинемией;
- исследования кальциевого статуса после переливаний цитратной крови, введения гепарина, обширных травм, хирургических вмешательств, при сепсисе, ожогах, панкреатите, множественной недостаточности органов, а также пациентов с тяжелой патологией печени и почек, различными злокачественными опухолями, мальабсорбцией;
- обследование беременных женщин;
- сепсис;
- диализ и экстракорпоральное кровообращение.
Калий
- исследование функции почек при их патологии;
- сердечно-сосудистая патология;
- сердечные аритмии, артериальная гипертония;
- надпочечниковая недостаточность;
- контроль содержания калия в крови при назначении диуретиков, сердечных гликозидов.
Натрий
- нарушения со стороны ЖКТ: рвота, диарея;
- надпочечниковая недостаточность;
- заболевания почек;
- обезвоживание, усиленная потеря жидкости.
Хлор
- мониторинг и динамическое наблюдение расстройств кислотно-основного состояния при различных заболеваниях;
- заболевания почек;
- несахарный диабет;
- патология надпочечников.
Подготовка
Кровь рекомендуется сдавать утром, в период с 8 до 12 часов. Взятие крови производится натощак, спустя 6–8 часов голодания. Допускается употребление воды без газа и сахара. Накануне сдачи исследования следует избегать пищевых перегрузок.
Интерпретация результатов
Кальций
Единицы измерения: ммоль/л.
Референсные значения: 1,03–1,23 ммоль/л.
Повышение значений:
- первичный гиперпаратиреоидизм;
- эктопические опухоли, вырабатывающие паратгормон;
- избыточное потребление витамина Д;
- злокачественные опухоли (повышение ионизированного кальция может быть при нормальных величинах общего кальция) и метастазы;
- ацидоз;
- приём лекарственных препаратов: гидрохлортиазид (длительный прием), литий, андрогены.
Понижение значений:
- первичный гипопаратиреоидизм, псевдогипопаратиреоидизм;
- дефицит витамина Д;
- сепсис;
- острый панкреатит;
- почечная недостаточность;
- тяжелые поражения скелетных мышц;
- гемодиализ при низкой концентрации кальция в диализате;
- после переливаний крови, содержащей комплексирующие кальций анионы (цитрат);
- после обширных травм, хирургических вмешательств;
- ожоги;
- полиорганная недостаточность;
- дефицит магния;
- алкалоз;
- гипернатриемия;
- атрофический гастрит;
- вещества, связывающие кальций (цитрат, оксалат, ЭДТА, гепарин);
- лекарственные препараты (противосудорожные средства, даназол, фоскарнет, фуросемид — первоначальное действие), алкоголь.
Калий
Единицы измерения: ммоль/л.
Повышение уровня калия (гиперкалиемия):
- избыточное поступление калия в организм: быстрое вливание растворов калия;
- выход К+ из клеток во внеклеточную жидкость: при массивном гемолизе, рабдомиолизе, распаде опухолей, тяжелых повреждениях тканей, глубоких ожогах, злокачественной гиперпирексии, ацидозе;
- сниженное выделение К+ почками: острая почечная недостаточность с олиго- и анурией, ацидозом, терминальная стадия хронической почечной недостаточности с олигурией, болезнь Аддисона, псевдогипоальдостеронизм, гипофункция ренин-ангиотензин-альдостероновой системы, шоковые состояния, ишемия тканей;
- уменьшение объема внеклеточной жидкости — дегидратация;
- приём таких лекарственных средств, как амилорид, спиронолактон, триамтерен, аминокапроновая кислота, противоопухолевые средства, дигоксин, нестероидные противовоспалительные препараты, триметоприм-сульфаметоксазол.
Понижение уровня калия (гипокалиемия):
- недостаточное поступление калия в организм: при хроническом голодании; диете, бедной калием;
- потеря калия организмом с кишечными секретами при частой рвоте, профузном поносе, аденоме ворсинок кишечника, кишечных свищах, отсасывании содержимого желудка через назогастральный зонд;
- потеря калия с мочой при почечном канальцевом ацидозе, почечной канальцевой недостаточности, синдроме Фанкони, синдроме Конна (первичном альдостеронизме), вторичном альдостеронизме, синдроме Кушинга, осмотическом диурезе (при сахарном диабете), алкалозе, введении АКТГ, кортизона, альдостерона;
- перераспределение калия в организме (усиленное поступление калия внутрь клеток): при лечении глюкозой и инсулином, семейном периодическом параличе, алкалозе;
- потеря с потом при муковисцидозе;
- лечение мегалобластической анемии витамином В12 или фолиевой кислотой;
- гипотермия;
- прием кортикостероидов, диуретиков (кроме калий-сберегающих), бета-адреноблокаторов, антибиотиков;
- введение большого количества жидкости с низким содержанием калия;
- ВИПома (опухоль островковых клеток поджелудочной железы, секретирующая вазоактивный интестинальный полипептид — ВИП);
- дефицит магния.
Натрий
Единицы измерения: ммоль/л.
Повышение уровня натрия (гипернатриемия):
- гипертоническая дегидратация: а) потеря жидкости через кожу при сильной потливости; б) потеря жидкости через легкие при длительной одышке; в) потеря жидкости через ЖКТ при частой рвоте и тяжелой диарее; г) при высокой лихорадке (брюшной тиф, паратиф, сыпной тиф и т. п.);
- недостаточное поступление воды в организм;
- задержка натрия в почках (снижение выведения с мочой) при первичном и вторичном гиперальдостеронизме, синдроме Кушинга (избытке кортикостероидов);
- избыточное введение солей натрия, например, гипертонического раствора натрия хлорида;
- прием таких препаратов, как АКТГ, анаболические стероиды, андрогены, кортикостероиды, эстрогены, метилдопа, оральные контрацептивы, бикарбонат натрия.
Понижение уровня натрия (гипонатриемия):
- недостаточное поступление натрия в организм;
- потеря натрия при рвоте, диарее, сильной потливости при адекватном водном и неадекватном солевом замещении;
- передозировка диуретиков;
- недостаточность надпочечников;
- острая почечная недостаточность (полиурическая стадия);
- осмотический диурез;
- гипотоническая гипергидратация: а) избыточное парентеральное введение жидкости; б) сниженное выведение воды при почечной недостаточности, повышенной секреции вазопрессина, дефиците кортикостероидов;
- гипонатриемия разведения с отеками и асцитом при хронической сердечной недостаточности, циррозе печени, печеночной недостаточности, нефротическом синдроме;
- приём таких препаратов, как фуросемид, аминогликозиды, гипертонический раствор глюкозы, нестероидные противовоспалительные препараты, амитриптилин, галоперидол;
- гипотиреоз.
Хлор
Единицы измерения: ммоль/л.
Повышение уровня хлора (гиперхлоремия):
- обезвоживание в связи с недостаточным поступлением воды в организм;
- острая почечная недостаточность (когда потребление хлоридов превышает их экскрецию при анурии, олигурии);
- несахарный диабет;
- терапия кортикостероидами;
- респираторный алкалоз;
- гиперфункция коры надпочечников.
Понижение уровня хлора (гипохлоремия):
- усиленное потоотделение (при секреторных дисфункциях и гормональном дисбалансе);
- передозировка диуретиков;
- респираторный и метаболический ацидоз;
- обезвоживание вследствие потерь жидкости при рвоте, диарее;
- альдостеронизм;
- полиурическая стадия почечной недостаточности;
- травмы головы;
- водная интоксикация с увеличением объёма внеклеточной жидкости;
- приём слабительных.
Источник
