Нарушение проводимости сердца при инфаркте миокарда

Нарушения ритма и проводимости при инфаркте миокарда. Желудочковая экстрасистолия при инфаркте миокарда.
Аритмии – самое частое осложнение инфаркта миокарда (встречаются в 90-95% случаев) и самая частая причина смерти на догоспитальном этапе. Половина смертных исходов при инфаркте миокарда происходит в первые 2 часа, и 50% из них абсолютно внезапны.
Синусовая тахикардия – имеется синусовый ритм, но частота сердечных сокращений не превышает 100 в мин. У больных ИМ это обычная рефлекторная реакция на сердечную недостаточность и гипотензию. И хотя сама по себе синусовая тахикардия не представляет опасности, прогноз может быть относительно неблагоприятным.
Синусовая брадикардия – имеется синусовый ритм с частотой сердечных сокращений меньше 60. Часто осложняет течение инфаркта миокарда диафрагмальной области стенки сердца.
Эта форма брадикардии может стать причиной сердечной недостаточности, гипотензии, а также очагов эктопического возбуждения в миокарде желудочков.
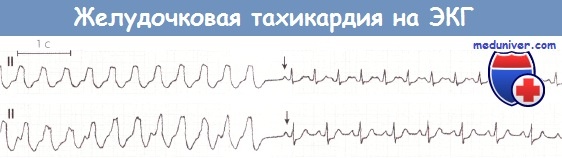
Желудочковая тахикардия после инфаркта миокарда (ИМ) передней локализации.
Начальная часть ЭКГ указывает на желудочковую тахикардию (частота сокращений желудочков 140 в минуту), которая после внутривенного введения аймалина (указано стрелкой вниз) внезапно перешла в синусовый ритм.
На нижней ЭКГ 2-й, 5-й, 8-й и 11-й комплексы сливные.
Желудочковая экстрасистолия при инфаркте миокарда
В настоящее время установлено, что сами по себе экстрасистолы безопасны (их даже называют «косметическими аритмиями»), не являются предвестниками фибрилляции желудочков. Поэтому лечение назначают только при очень частой, обычно групповой экстрасистолии, если они вызывают нарушения гемодинамики, или субъективно очень плохо переносятся. Эпизоды неустойчивой желудочковой тахикардии продолжительностью менее 30 сек, протекающие без нарушения гемодинамики, также требуют только наблюдения.
Устойчивая желудочковая тахикардия:
Без нарушения гемодинамики –
• назначение антиаритмических препаратов – кордарон, лидо-каин новокаинамид;
• кордарон – от 300 до 450 мг в/в, примерно за 20-30 мин. или 75-150 мг в течение 10-15 мин., затем 1мг/мин. в течение 6 часов, затем 0,5 мг/мин.;
• лидокаин – 1-1,5 мг/кг струйно, затем 20-50 мкг/кг/мин.;
• новокаинамид – 15 мг/кг в течение 20-30 мин., затем 1-4 мг/мин.
С нарушением гемодинамики
• Экстренная дефибрилляция несинхронизированным разрядом энергией 200-300 Дж, затем при неэффективности первого разряда – 300-360 Дж.
• Если три разряда неэффективны, вводят адреналин, 1 мг в/в или 10 мл раствора 1:10000 внутрисердечно, или амиодарон, 75150 мг в/в струйно, и повторяют дефибрилляцию (после введения каждого препарата – разряд).
Фибрилляция желудочков при инфаркте миокарда
Факторы риска – гипокалиемия (4,5 ммоль/л) и гипомагниемия (2 ммоль/л).
Первичная фибрилляция (не связанная с недостаточностью кровообращения) происходит в первые 4 часа в 60% случаев, 80% – в первые 12 часов. Эти данные служат предикторами для практикующего врача для готовности оказания помощи. Вторичная фибрилляция (после первых суток) в большинстве случаев возникает у больных с выраженным поражением миокарда, признаками сердечной недостаточности, нарушениями внутрижелудочковой проводимости. Единственным эффективным методом лечения фибрилляции желудочков является немедленное проведение электрической дефибрилляции.
В остром периоде инфаркта миокарда часто наблюдается фибрилляция (мерцание) предсердий – до 10-15%. Все остальные варианты наджелудочковых аритмий встречаются редко. Лечение стандартное.
Важное изменение в тактике лечения больных неосложненным инфарктом миокарда, происшедшее в последние годы, – отказ от профилактического применения лидокаина. Показано, что хотя в группе получавших препарат количество случаев первичной фибрилляции желудочков уменьшается, число смертельных исходов от всех причин имеет тенденцию к увеличению.
– Также рекомендуем “Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.”
Оглавление темы “Неотложная помощь в при инфаркте миокарда.”:
1. Купирование ангинозного приступа. Неотложная помощь при болях в сердце.
2. Инфаркт миокарда. Пути развития инфаркта миокарда.
3. Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.
4. Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.
5. Диагностика инфаркта миокарда. Резорбционно-некротический синдром инфаркта миокарда.
6. Осложнения инфаркта миокарда в остром периоде. Отек легких при инфаркте миокарда.
7. Кардиогенный шок. Гиповолемия при инфаркте миокарда.
8. Нарушения ритма и проводимости при инфаркте миокарда. Желудочковая экстрасистолия при инфаркте миокарда.
9. Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.
10. Лечение инфаркта миокарда. Лечение болей при инфаркте миокарда.
Источник
Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.
Сино-аурикулярная блокада большого значения не имеет и не требует лечения.
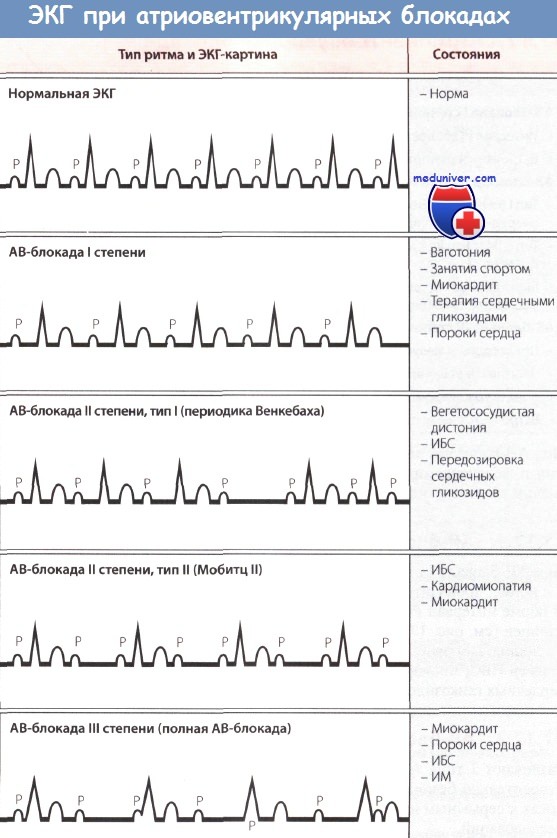
Атрио-вентрикулярная блокада I степени не является опасной, не требует специального лечения, но может предшествовать более тяжелым степеням AV блокады, поэтому необходимо электрокардиографическое наблюдение.
AV блокада II – наиболее частыми являются периоды Самойлова-Венкебаха и блокада 2:1. Они могут привести к развитию сердечной недостаточности, шока, внезапной асистолии желудочков.
Полная AV блокада наиболее часто встречается при закупорке правой коронарной артерии, обычно снабжающей кровью A-V узел и пучок Гиса (как правило, заднедиафрагмальный инфаркт). Частота возникновения AV блокады II-III степени при нижнем инфаркте миокарда достигает 20%, а если имеется сопутствующий инфаркт миокарда правого желудочка – 45-75%. При инфаркте миокарда диафрагмального отдела сердца полной AV блокаде обычно предшествует блокада II степени.
Даже полная блокада при нижнем инфаркте миокарда почти всегда носит преходящий характер и продолжается от нескольких часов до 3-х суток. В лечении используется в/в атропин до общей дозы 2 мг, реже адреналин (2-10 мкг/мин.), ингаляции бета-2-стимуляторов.
Иногда AV блокада осложняет течение инфаркта передней стенки – в этих случаях имеется либо дополнительная закупорка (свежая или возникшая ранее) правой коронарной артерии, либо нарушение кровоснабжения обеих ножек пучка Гиса. При инфаркте миокарда передней локализации AV блокада развивается только у больных с очень массивным поражением миокарда. При инфаркте передней стенки обычно полной блокаде предшествует блокада правой ножки пучка Гиса. Она происходит на уровне системы Гиса-Пуркинье. Прогноз у таких больных плохой.
Средством выбора для лечения полной AV блокады на уровне ветвей пучка Гиса является временная электрокардиостимуляция. При ее отсутствии или невозможности использования (чаще на догоспитальном этапе) используется адреналин.
Тромбоэмболии при инфаркте миокарда
• Клинически они выявляются у 10% больных.
• Причина тромбоэмболии большого круга кровообращения -пристеночный тромбоз левого желудочка (по ЭхоКГ выявляется в 30% случаев при переднем инфаркте).
• Основная причина ТЭЛА – тромбоз глубоких вен ног.
• Они чаще бывают при обширном инфаркте миокарда, особенно переднем, на фоне сердечной недостаточности.
Острая митральная недостаточность.
• Систолический шум на верхушке в первые дни инфаркта миокарда появляется у 10-50% больных.
• Основная причина – патология клапанного аппарата, а не створок. Дилатация левого желудочка и его деформация ведут к дисфункции сосочковой мышцы, чаще его головки.
• Тяжелая острая митральная недостаточность сильно нарушает работу левого желудочка, но хорошо поддается хирургическому лечению.
Синдром Дресслера
• Относительно редкое осложнение, но нуждается в дифференциальной диагностике с повторным инфарктом миокарда.
• Развивается в сроки от нескольких суток до 6 недель после инфаркта миокарда и проявляется болью в груди, лихорадкой, перикардитом и пневмонитом.
• Малые признаки – полиартралгии, эозинофилия.
• Салицилаты дают быстрый эффект.
Учебное видео оценки источника ритма и проводимости возбуждения по ЭКГ

– Также рекомендуем “Лечение инфаркта миокарда. Лечение болей при инфаркте миокарда.”
Оглавление темы “Неотложная помощь в при инфаркте миокарда.”:
1. Купирование ангинозного приступа. Неотложная помощь при болях в сердце.
2. Инфаркт миокарда. Пути развития инфаркта миокарда.
3. Клинические варианты инфаркта миокарда. Клиника инфаркта миокарда.
4. Церебральный вариант инфаркта миокарда. Безболевой вариант инфаркта миокарда. Аритмический, отечный вариант инфаркта миокарда.
5. Диагностика инфаркта миокарда. Резорбционно-некротический синдром инфаркта миокарда.
6. Осложнения инфаркта миокарда в остром периоде. Отек легких при инфаркте миокарда.
7. Кардиогенный шок. Гиповолемия при инфаркте миокарда.
8. Нарушения ритма и проводимости при инфаркте миокарда. Желудочковая экстрасистолия при инфаркте миокарда.
9. Нарушение проводимости при инфаркте миокарда. Тромбоэмболии при инфаркте миокарда. Синдром Дресслера.
10. Лечение инфаркта миокарда. Лечение болей при инфаркте миокарда.
Источник
Нарушение проводимости сердца. Неотложная помощь при нарушениях проводимости.
Полная (поперечная) атриовентрикулярная блокада – означает полный перерыв волны возбуждения из предсердий на желудочки. Это вызывает полный асинхронизм в деятельности предсердий и желудочков. При этом предсердия и желудочки сокращаются каждый в своем ритме.
Частота ритма предсердий при этом обычно не превышает нормальную, т.е. колеблется в пределах 60-80 сокращений в мин., в то время как желудочки сокращаются примерно в 2 раза медленнее с частотой ритма в пределах 30-40 сокращений в минуту. Причины возникновения:
– ИБС (атеросклеротический, постинфарктный кардиосклероз);
– инфаркт миокарда (чаще при задней локализации инфаркта миокарда);
– болезнь Ленегра, Леве (первичный идиопатический склеро-дегенеративного происхождения тип атриовентрикулярной блокады);
– миокардиты (ревматической или другой этиологии);
– врожденные блокады;
– результат применения лекарственных препаратов (сердечные гликозиды, бета-блокаторы);
– осложнение хирургического лечения пороков сердца.
Диагностические ориентиры при нарушениях проводимости
Клинические ориентиры при нарушениях проводимости:
– редкий пульс;
– головокружение;
– одышка;
– кратковременная потеря сознания, во время которых могут быть и судороги (приступ Морганьи-Адамса-Стокса);
– «пушечный» тон Стражеско при аускультации. Электрокардиографические:
– брадикардия;
– зубцы Р и QRS следуют в независимом правильном ритме, комплекс обычно не деформирован;
Неотложная помощь при нарушениях проводимости.
Больные с остро возникающей полной атриовентрикулярной блокадой, особенно в случаях с приступами Морганьи-Адамса-Стокса, нуждаются в оказании экстренной помощи и постоянном наблюдении в условиях стационара, что включает:
• строгий постельный режим;
• постоянное ЭКГ наблюдение;
• применение медикаментов, улучшающих проводимость и повышающих возбудимость миокарда;
• при отсутствии эффекта от медикаментозной терапии показана электрическая стимуляция сердца.
Больные с полной атриовентрикулярной блокадой должны быть без промедления госпитализированы. Перед транспортировкой в вену вводят 1 мл 0,1% раствора атропина. При начинающемся приступе Морганьи-Адамса-Стокса, а также в разгаре приступа – непрямой массаж сердца, внутривенное (предпочтительнее в подключичную вену) капельное введение новодрина (2 мл 0,05% раствора новодри-на, т.е. 1 мг, растворяют в 250 мл 5% раствора глюкозы) с начальной скоростью введения от 15 до 30 кап/мин., скорость введения повышают каждые 5-10 мин., пока частота желудочковых сокращений не достигает 45-50 в мин. Капельное введение новодрина продолжают и в машине «скорой помощи», наблюдая по кардиоскопу за деятельностью сердца, периодически контролируя АД.
Можно использовать изадрин по 1 таблетке под язык неоднократно. Необходимо учитывать, что остановка кровообращения при AV блокаде может быть обусловлена не только асистолией, но и фибрилляцией или трепетанием желудочков, особенно, если применялись симпатомиметики, или имеет место гликозидная интоксикация. Поэтому, если первые попытки не привели к восстановлению сердечной деятельности, необходимо срочно зарегистрировать ЭКГ. При выявлении фибрилляции – немедленная дефибрилляция разрядом 200-300 Дж (в крайнем случае, выполнить дефибрилляцию «вслепую», так как при асистолии она не наносит существенного вреда, при фибрилляции же является единственным эффективным средством).
Последующая терапия полной атриовентрикулярной блокады должна быть этиотропной.
При полной атриовентрикулярной блокаде, развивающейся на фоне острого воспалительного процесса в сердце, назначают глюкокортикоиды; при интоксикации лекарствами (сердечные гликозиды, бета-блокаторы и др.) показана их отмена; при гиперкалиемии (и даже без этого) применяют калий выводящие препараты (гипотиазид, фуросемид).
Фармакологическая терапия, как правило, малоэффективна при органическом поражении AV узла (инфаркт миокарда, кардиосклероз, тяжелый миокардит и т.п.).
AV блокада чаще всего осложняет инфаркт миокарда нижней локализации. Полная AV блокада развивается примерно у 20% больных инфарктом правого желудочка. Узловые нарушения проводимости с широкими комплексами QRS и желудочковым замещающим ритмом чаще всего развиваются у больных крупноочаговым передним инфарктом миокарда и свидетельствуют о неблагоприятном прогнозе.
Показано проведение электрокардиостимуляции.
Наиболее действенным и радикальным методом лечения AV блокад является трансвенозная электрокардиостимуляция.
Она показана больным инфарктом миокарда с блокадой второй степени или полной поперечной AV блокадой. По экстренным показаниям проводится чрезкожная или временная эндокардиальная ЭКС.
При хронической AV блокаде высоких степеней – имплантация постоянного электрокардиостимулятора в специализированном отделении.
Учебное видео выявления АВ-блокады и ее степеней на ЭКГ

– Также рекомендуем “Показания к неотложной терапии нарушений ритма. Показания к госпитализации больных с нарушениями ритма.”
Оглавление темы “Неотложная помощь в кардиологии.”:
1. Трепетание предсердий. Неотложная помощь при трепетании предсердий сердца.
2. Побочные эффекты антиаритмических средств. Острые нарушения ритма сердца.
3. Нарушение проводимости сердца. Неотложная помощь при нарушениях проводимости.
4. Показания к неотложной терапии нарушений ритма. Показания к госпитализации больных с нарушениями ритма.
5. Классификация противоаритмических препаратов.
6. Побочные эффекты антиаритмических препаратов.
7. Острый коронарный синдром. Диагностика острого коронарного синдрома.
8. Причины острого коронарного синдрома.
9. Неотложная помощь при остром коронарном синдроме.
10. Особенности терапии острого коронарного синдрома.
Источник
 Ведение больных с нарушениями ритма и проводимости, которые сопровождают такие заболевания, как инфаркт миокарда и сердечная недостаточность, нельзя считать решенным вопросом.
Ведение больных с нарушениями ритма и проводимости, которые сопровождают такие заболевания, как инфаркт миокарда и сердечная недостаточность, нельзя считать решенным вопросом.
Одной из проблем, не теряющих актуальности, остается тактика ведения больных с острым ИМ нижней локализации и нарушениями атриовентрикулярного проведения. До настоящего времени коррекция гемодинамических нарушений в данной группе больных остается неудовлетворительной, что и поддерживает исследовательский поиск в этом направлении.
Разнообразие гемодинамических нарушений, возникающих из-за разной площади миокарда правого и левого желудочка, включенного в зону ишемического поражения, трудоемкость и отсутствие закрепленной рекомендации проведения ЭКГ- диагностики инфаркта миокарда правого желудочка мешают правильной оценке состояния больного.
Несмотря на то, что многие пособия и руководства в разделах ЭКГ-диагностики ОИМ рекомендуют проводить регистрацию электрокардиограммы правых грудных отведений при ОИМ нижней стенки сердца, врачи догоспитального и госпитального этапа крайне редко используют их для оценки поражения миокарда правого желудочка (ПЖ).
Даже в крупном исследовании GUSTO-I, целью которого являлась оценка исходной ЭКГ для стратификации краткосрочного риска после инфаркта миокарда, при нижнем инфаркте миокарда не проводилась оценка сегмента ST в правых грудных отведениях. В ЭКГ-заключении очаговые изменения в отведениях II, III, AVF описываются только как поражение левого желудочка.
Правая коронарная артерия
Напомним, что кровоснабжение сердца у человека в 62% случаев представлено правым типом, в 11% — равномерным, остальные 27% поделены между среднеправым, среднелевым и левым типами кровоснабжения.
У большинства людей (82%) в бассейн правой коронарной артерии (ПКА) включены такие структуры сердца, как синоаурикулярный (СА) узел, ПЖ, задняя стенка ЛЖ и ПЖ, атриовентрикулярное (АВ) соединение, межпредсердная перегородка, верхняя часть ствола пучка Гиса и задненижняя ветвь левой ножки пучка Гиса.

Из этого следует, что очаговые изменения в нижних ЭКГ- отведениях (II, III, AVF) являются в большинстве случаев следствием поражения ПКА и более корректно описывать эти изменения как поражение нижней стенки сердца, а не только левого желудочка.
Брадиаритмии, осложняющие течение ОИМ, также чаще являются следствием поражения ПКА, которая в 50-60% случаев кровоснабжает синусный узел и в 90% — атриовентрикулярное соединение.
Нарушения АВ-проведения при нижнем ИМ в большинстве своем имеют быстро обратимый характер в отличие от нарушений АВ-проведения при поражении ЛКА. Лабильность АВ-нарушений при поражении ПКА может быть объяснена тремя составляющими: топографическим уровнем поражения проводящей системы, гемодинамическими особенностями работы правого сердца и степенью сердечной недостаточности, развивающейся в ответ на снижение систолической функции правого желудочка.
Структуры проводящей системы, попадающих в зону ишемии
Максимальное количество импульсов, вырабатываемое синусным узлом, не превышает 210 в минуту и является ответом на активацию симпатического отдела вегетативной нервной системы при физической нагрузке, эмоциональном, болевом воздействии, снижении минутного объема кровообращения (МОК). Главенствующее значение в регуляции МОК отводится частоте сердечных сокращений.
Синусовые импульсы проникают в АВ-соединение через два входа: 1) передний — из основания межпредсердной перегородки, 2) задний — со стороны пограничного гребня.
Структура и электрофизиологические особенности АВ-соединения обеспечивают физиологическую задержку импульсов. Верхняя граница нормальной физиологической проводимости через АВ-соединение — 180-220 импульсов в минуту.
Максимальное количество импульсов, проходящее через АВ-соединение на желудочки с кратностью 1:1, называется точкой Венкебаха и характеризует пропускную способность АВ- соединения. Точка Венкебаха является индивидуальной характеристикой, имеет тенденцию к снижению с увеличением возраста, на фоне склеро-дегенеративных процессов, ишемии, постинфарктного фиброза и др.
В частности, ишемическое поражение АВ-соединения вызывает изменение его электрофизиологических свойств, приводит к торможению передачи импульса и снижению точки Венкебаха. Увеличение числа наджелудочковых импульсов выше точки Венкебаха нарушает их проведение через АВ- соединение на желудочки, что проявляется различной степенью блокады АВ-проведения.
Первая степень АВ-блокады в 79% случаев возникает на узловом уровне, но может развиваться при блокировании проведения на всех уровнях.
Вторая степень АВ-блокады I типа (с периодикой Самойлова-Венкебаха) может быть на узловом (72%), стволовом (9%) уровне (бассейн ПКА) и в области ножек пучка Гиса (19%). Вторая степень АВ-блокады II типа может развиваться на уровне ствола пучка Гиса (35%) (бассейн ПКА) или ножек пучка Гиса (65%) (бассейн ЛКА и ПКА).
АВ-блокада III степени, или полная АВ- блокада, может развиваться при блокировании проведения на всех уровнях.
Разделение по степени блокирования импульсов не позволяет оценить уровень блокирования (проксимальный или дистальный), определение которого влияет на прогноз и выбор тактики ведения больного. Например, дистальная АВ-блокада III степени, кроме нарушений гемодинамики, является фактором риска развития фибрилляции желудочков.
Электрокардиографический метод является самым практичным в определении уровня блокады, особенно в ситуациях, когда нет возможности провести внутрисердечное электрофизиологическое исследование (ЭФИ).
В 1980-х годах предложили выделять типы АВ-блокад:
- тип А, или «проксимальный», с комплексом QRS меньше 0,12 с
- тип В, или «дистальный», с комплексом QRS 0,12 с и больше.
Следует сказать, что продолжительность желудочкового комплекса не является основным ориентиром в определении уровня блокады, необходимо, прежде всего, ориентироваться на частоту желудочкового ритма. Так, при проксимальной АВ-блокаде III степени частота желудочкового ритма, как правило, находится в диапазоне от 40 до 60 в минуту, а при дистальной — от 25 до 40 в минуту.
Гемодинамика работы правого сердца
По законам гидродинамики объемная скорость кровотока прямо пропорциональна градиенту давления. Для правого сердца градиент давления равен разнице между давлением на периферии венозной сети и на ее центральном конце, которым является правое предсердие (ПП).
Правое сердце функционирует как общая камера, в период диастолы давление в ПП равно давлению в правом желудочке (ПЖ). Давление в ПП в норме может быть равно нулю, но может повышаться до 6 мм рт. ст. Давление в ПП совпадает с центральным венозным давлением (ЦВД).
На давление в ПП влияет внутрисосудистый объем, снижение которого ведет к снижению давления в ПП. Повышение давления в ПП развивается при недостаточности правого желудочка, клапанных пороках, легочной гипертензии различной этиологии, тампонаде сердца и др.
Количество крови, притекающее к правому сердцу, или венозный возврат, оказывает прямое влияние на ЦВД и МОК. На венозный возврат влияют такие факторы, как градиент давления, сопротивление току крови в венах, дыхание, положение тела, тонус артериол и сокращение скелетной мускулатуры при физической нагрузке. При сохраненной сократительной функции сердца ВВ равен сердечному выбросу (СВ).
На СВ влияют ВВ, физическая нагрузка и увеличение ЧСС, сократимость миокарда. Более точным показателем общего количества крови, которое выбрасывает сердце за единицу времени, является сердечный индекс (СИ). СИ — это показатель, равный СВ, отнесенному к площади поверхности тела (в м2). Средние значения СИ в норме составляют >2,5 л/мин на м2.
Сердечная правожелудочковая недостаточность
При развитии ИМ с вовлечением ПЖ происходит снижение его сократительной функции, что приводит к повышению давления в правом сердце до 12-20 мм рт. ст., уменьшению градиента давления, снижению ВВ и СИ.
При сохраненной сократительной функции ЛЖ снижение СИ менее 2,0 л/мин на м2 приводит к развитию СН по правожелудочковому типу и включению компенсаторных механизмов, направленных на поддержание МОК. Компенсация происходит за счет увеличения ЧСС.
При сохраненной функции СУ частота его импульсов является показателем выраженности сердечной недостаточности.
Таким образом, наличие АВ-блокады при нижнем ИМ имеет высокую предсказательную точность (около 80%) в отношении поражения правого желудочка и развития правожелудочковой недостаточности.
В остром периоде ИМ правожелудочковая недостаточность проявляется гипотензией и тахикардией. Преимущество в лечении нарушений гемодинамики у больных с АВ-блокадами и нижним ОИМ отдается трансвенозной эндокардиальной электростимуляции сердца.
Разделение правожелудочковой недостаточности и нарушений АВ- проводимости приводит к тому, что врач при выборе лечебной тактики не учитывает один из патогенетических механизмов развития нарушения ритма и проводимости.

И. Ю. Лукьянова, Ю. В. Соколов, И. А. Короткевич, С. П. Катасонов
2012 г.
Источник
