Нарушение мозгового кровообращения симптомы инсульт

- Что такое нарушение мозгового кровообращения – причины, симптомы, факторы риска
- Что такое цереброваскулярный инсульт – типы, факторы риска
- Симптомы цереброваскулярного инсульта
- Методы лечения цереброваскулярного инсульта
Что такое нарушение мозгового кровообращения – причины, симптомы, факторы риска
Нарушение мозгового кровообращения — это состояние, при котором к определенной части мозга перестает поступать кислород. Этот недостаток кислорода вызывает повреждение или уничтожение клеток мозга. Отмирание некоторой части клеток влечет за собой потерю определенных функций организма, ранее контролировавшихся этой частью мозга.
Причины нарушения мозгового кровообращения
Основные причины нарушения мозгового кровообращения это:
- скопление атеросклеротических бляшек в кровеносных сосудах;
- формирование тромбов, которые блокируют приток крови к мозгу;
- нарушение целостности сосуда в головном мозге (мозговое кровоизлияние);
- закупорка мелких кровеносных сосудов в мозге.
Факторы риска
Основными факторами риска нарушения мозгового кровообращения являются:
- курение;
- алкоголь;
- наркотические вещества;
- диабет;
- инсульт у кого-либо из членов семьи;
- атеросклероз;
- сердечно-сосудистые заболевания, такие как болезнь коронарной артерии;
- высокий уровень холестерина в крови;
- высокое кровяное давление.
Основные симптомы нарушения мозгового кровообращения
Нарушение мозгового кровообращения может проявиться не сразу, а с постепенным развитием симптомов. Основные симптомы это:
- потеря чувствительности конечностей;
- нарушение зрения;
- слабость, головокружение;
- нечеткость изображений;
- сильная головная боль;
- обмороки.
Продолжительность симптомов может быть разной: от нескольких минут до нескольких часов.
Диагностика
Для диагностики нарушений мозгового кровообращения применяют следующие методы: компьютерную томографию, МРТ, каротидное ультразвуковое исследование, артериографию.
Что такое цереброваскулярный инсульт – типы, факторы риска
Для того чтобы функционировать должным образом, мозгу нужен кислород и питательные вещества, которые попадают в главный орган центральной нервной системы через кровь. Когда поступление крови ограничивается, клетки мозга практически сразу погибают, следовательно, мозг повреждается.
Цереброваскулярный инсульт происходит, когда приток крови к мозгу заблокирован частично — например, тромбом. Это наиболее частая причина инсульта, также иногда называемого ишемическим инсультом.
Отсутствие крови приводит к отмиранию части мозга или мозговому инфаркту. Около 10% инсультов вызваны кровотечением из сосудов головного мозга, приводящим к повреждениям мозговых тканей и кровоизлияниям в мозг.
Существуют следующие четыре типа цереброваскулярных расстройств:
- Инсульт.
- Транзиторная ишемическая атака.
- Сосудистая деменция.
- Субарахноидальное кровоизлияние.
Факторы риска развития цереброваскулярного инсульта
Большему риску цереброваскулярного инсульта подвергаются пациенты, которые имеют в анамнезе один или несколько следующих факторов:
- курение;
- ожирение или большой лишний вес;
- высокий уровень холестерина;
- диабет;
- малоподвижный образ жизни;
- алкоголизм;
- употребление наркотиков (амфетамины, кокаин);
- высокое кровяное давление — риск инсульта начинает расти при артериальном давлении выше 120/80;
- обструктивное апноэ сна (расстройство сна, при котором уровень кислорода периодически падает в течение ночи);
- сердечно-сосудистые заболевания, в том числе сердечная недостаточность, пороки сердца, сердечные инфекции или нарушения сердечного ритма.
Другие факторы риска это:
- личная или семейная история инсульта, сердечного приступа или транзиторной ишемической атаки;
- возраст старше 55 лет;
- раса (афроамериканцы имеют более высокий риск развития инсульта, чем люди других рас);
- пол (у мужчин риск инсульта выше, однако женщины чаще умирают от инсульта).
Симптомы цереброваскулярного инсульта
Для описания основных симптомов инсульта врачи часто используют аббревиатуру ЛРРВ, что означает «Лицо-руки-речь-время». Благодаря характеристике каждого из указанных параметров, медики могут быстро оценить состояние больного:
1. Лицо.
Лицо больного теряет тонус с одной стороны, он не может улыбнуться, уголок рта и глаза опускается.
2. Руки.
Больной может быть не в состоянии поднять руки (одну или обе), не может удержать их в вытянутом состоянии.
3. Речь.
Возможно появление невнятной речи, трудности с подбором слов, отсутствие понимания сказанного или слышимого.
4. Время.
При появлении каких-либо симптомов инсульта, необходимо сразу же обратиться к врачу — вызвать неотложную помощь.
Основными симптомами цереброваскулярного инсульта являются:
- головокружение;
- слабость;
- тошнота и рвота;
- бессвязная речь;
- нарушение кровообращения в конечностях, онемение, потеря способности двигаться;
- неспособность ходить;
- потеря координации;
- потеря зрения или ухудшение зрения на один или оба глаза.
Инсульт — это заболевание, которое нуждается в скорейшем лечении. Чем больше времени пройдет с момента первых симптомов, тем сложнее могут быть последствия для нервной системы и организма в целом.
Методы лечения цереброваскулярного инсульта
Основные методы лечения инсульта следующие:
- неотложная терапия при помощи лекарств.
Могут использоваться такие средства, как аспирин, внутривенное введение тканевого плазминогена или рекомбинантного активатора тканевого плазминогена. Введение препаратов может быть как внутривенным, так и внутримозговым (при помощи катетера).
Другие методы лечения:
- механическое удаление тромбов (тромбоэктомия);
- каротидная эндартерэктомия (удаление артериальных бляшек);
- ангиопластика;
- стентирование поврежденных артерий.
Источники статьи:
https://www.mayoclinic.org
https://www.netdoctor.co.uk
https://www.drugs.com
https://www.nhs.uk
По материалам:
© 1998-2016 Mayo Foundation for Medical Education and Research.
NetDoctor.co.uk
© 2000-2016 Drugs.com.nhs.uk
Смотрите также:
У нас также читают:
Источник

Преходящее нарушение мозгового кровообращения (ПНМК) — кратковременная острая ишемия головного мозга, сопровождающаяся транзиторными общемозговыми и очаговыми симптомами, полностью исчезающими в течение не более чем 24 ч с момента начала приступа. Клинические проявления разнообразны, обусловлены видом и топикой ПНМК. Диагностика проводится ретроспективно и включает неврологическое, офтальмологическое и кардиологическое обследование, исследование церебрального кровоснабжения (УЗДГ, дуплексное сканирование, МРА), рентгенографию и КТ позвоночника. Лечение ПНМК направлено на нормализацию церебрального кровоснабжения и метаболизма, профилактику рецидивов и предупреждение возникновения инсульта. При гемодинамически значимой окклюзии крупных артерий возможно хирургическое лечение, осуществляемое ангиохирургами.
Общие сведения
Преходящее нарушение мозгового кровообращения имеет сходную с ишемическим инсультом этиологию и механизмы развития. Отличительной чертой является его кратковременность (длительность не более суток) и транзиторный характер всех возникающих симптомов. Общепринятым в мировой и отечественной неврологии является положение, согласно которому случаи, когда клинические проявления острого нарушения мозгового кровообращения (ОНМК) сохраняются дольше 24 ч, принято расценивать как инсульт.
К преходящим нарушениям церебрального кровообращения относят транзиторную ишемическую атаку (ТИА) и церебральный вариант гипертонического криза. ПНМК — одна из самых часто встречающихся форм нарушений церебрального кровообращения. Однако сложно получить достоверные статистические данные о структуре заболеваемости ПНМК, поскольку, с одной стороны, многие пациенты не обращаются своевременно за медпомощью, а с другой — врачам сложно диагностировать факт ПНМК, основываясь лишь на данных анамнеза.
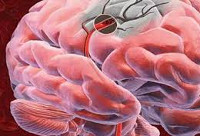
Преходящее нарушение мозгового кровообращения
Этиология и патогенез
В основе ПНМК лежит снижение кровотока по артериям, кровоснабжающим головной мозг. Существует множество факторов, приводящих к подобным дисциркуляторным изменениям. На первом месте среди них — атеросклероз и гипертоническая болезнь. К этиофакторам относят также сахарный диабет, инфекционно-аллергические и системные васкулиты (болезнь Кавасаки, узелковый периартериит, гранулематоз Вегенера), сосудистые поражения при коллагенозах. Определенную роль играют врожденные пороки развития сосудов — патологическая извитость, гипоплазия.
Основным патогенетическим механизмом возникновения ПНМК при этом является артерио-артериальная эмболия. Эмболы представляют собой частички пристеночного тромба, образующегося в просвете патологически измененного сосуда, или распадающейся атеросклеротической бляшки. Источником эмболов могут выступать тромбы, формирующиеся в полостях сердца при приобретенных или врожденных пороках, миксоме, постинфарктной аневризме. Образовавшийся в крупной артерии эмбол с током крови попадает в конечные ветви церебральных сосудов, приводя к их окклюзии и резкому уменьшению кровоснабжения соответствующего участка головного мозга.
Преходящее нарушение мозгового кровообращения может неоднократно возникать при окклюзии сонных артерий. Этиофакторами гипертензивного церебрального криза являются спазм церебральных артерий и венозное депонирование крови. ПНМК в вертебробазилярном бассейне происходит при сдавлении позвоночной артерии вследствие нестабильности шейного отдела позвоночника, остеохондроза, шейного спондилеза, травмы позвоночника. В ряде случаев причиной ПНМК становится компенсаторный артериальный спазм, развивающийся при резкой артериальной гипотонии, например, при острой кровопотере, инфаркте миокарда, тяжелых аритмиях. При окклюзии подключичной артерии развитие ПНМК возможно по механизму «обкрадывания», когда коллатеральное кровоснабжение руки идет из вертебробазилярного бассейна в ущерб церебральному кровотоку.
Главным патогенетическим моментом, обеспечивающим кратковременность церебральной ишемии при ПНМК, является хорошо развитая система коллатерального кровообращения. Благодаря ей при артериальной окклюзии кровоток быстро перераспределяется по альтернативным обходным путям таким образом, что обеспечивает достаточное кровоснабжение ишемизированного участка и полное восстановление его функций в течение 1 суток с момента окклюзии. Если этого не происходит, в ишемизированных церебральных клетках возникают необратимые изменения, приводящие к более стойким неврологическим нарушениям и классифицируемые как ишемический инсульт.
Симптомы ПНМК
Типично внезапное и острое развитие. Общемозговыми симптомами ПНМК выступают головная боль, слабость, тошнота (м. б. рвота), затуманивание зрения, вегето-сосудистые реакции (приливы, дрожь, потливость и т. п.), непродолжительные расстройства сознания. Очаговая симптоматика всецело зависит от топики ишемического процесса. В среднем ПНМК длится от нескольких минут до нескольких часов. Патогномоничным является полное восстановление нарушенных неврологических функций в течение суток.
ПНМК в системе ВСА (внутренней сонной артерии) характеризуется вариабельными зонами гипестезии и/или парестезии, охватывающими отдельные области кожи конечностей или лица на противоположной (гетеролатеральной) очагу ишемии стороне. Могут наблюдаться центральные парезы, распространяющиеся на локальные мышечные группы или одну конечность. Реже отмечаются гемигипестезия и гемипарез. Мышечная сила, как правило, снижена умеренно. Типична анизорефлексия, иногда присутствуют патологические рефлексы Россолимо и Бабинского. Нередко отмечается афазия или дизартрия. Возможно снижение остроты зрения на один глаз, появление пароксизма джексоновской эпилепсии, в отдельных случаях переходящего в генерализованный эпиприступ.
ПНМК в вертебробазилярном бассейне манифестирует системным головокружением с шумом в ушах, вегетативными нарушениями, вестибулярной атаксией (дискоординация движений, шаткость походки, неустойчивость в позе Ромберга и пр.), зрительными нарушениями в виде метаморфопсий, фотопсий, выпадений зрительных полей. Отмечается горизонтальный нистагм. Возможны дизартрия, дисфония, диплопия, дисфагия, возникновение альтернирующих синдромов. ПНМК в вертебробазилярном бассейне обычно сопровождается головной болью в затылке, интенсивность которой связана с движениями головы.
Преходящее нарушение мозгового кровообращения в области ствола мозга проявляется системным головокружением, парезом глазодвигательных мышц, тугоухостью, двоением зрения. Могут появиться транзиторные нарушения глотания и артикуляции, гемианопсия, локальная гипестезия кожи лица. При ПНМК в области продолговатого мозга (ретикулярной формации, нижних олив) отмечаются т. н. дроп-атаки — преходящие пароксизмы обездвиженности в результате резкой мышечной слабости. При ПНМК в медиальных отделах височной доли отмечается кратковременный корсаковский синдром — потеря ориентировки в окружении и времени в сочетании с расстройством памяти о текущих событиях.
Следует отметить, что возможно одновременное стенозирование нескольких артерий головы, приводящее к возникновению транзиторной ишемии в нескольких сосудистых бассейнах. В таких случаях клиника ПНМК сочетает в себе симптомы поражения всех вовлеченных в ишемический процесс церебральных областей.
Диагностика ПНМК
В редких случаях пациенты бывают осмотрены неврологом непосредственно во время ПНМК. Чаще на консультацию невролога приходят пациенты, перенесшие ПНМК в домашних условиях, при этом ишемический эпизод может быть зафиксирован участковым терапевтом или врачом скорой помощи. Некоторые пациенты даже не знают о перенесенном ОНМК, но при подробном расспросе удается выявить наличие в прошлом подобных приступов. Выявление в анамнезе ПНМК имеет важное значение в выборе дальнейшей тактики ведения больного.
В неврологическом статусе после перенесенного ПНМК обычно не выявляется существенных отклонений. Обязательно назначение дополнительных обследований — консультации офтальмолога с проведением периметрии и офтальмоскопии; коагулограммы, определения сахара крови, холестерина и липидов; РЭГ, дуплексного сканирования или УЗДГ сосудов головы и шеи, МРТ головного мозга, МР-ангиографии. Как правило, обследования фиксируют признаки хронической ишемии головного мозга и дисциркуляторной энцефалопатии; возможно выявление окклюзии каротидных или позвоночных артерий.
Исследование позвоночных артерий осуществляется при помощи РЭГ и УЗДГ с функциональными пробами (например, с поворотами и наклонами головы), дополняется рентгенографией позвоночника в шейном отделе или КТ позвоночника. При диагностировании тромбоза магистральных сосудов, питающих головной мозг, рекомендована консультация сосудистого хирурга для решения вопроса о целесообразности хирургического лечения. При наличии сердечно-сосудистых заболеваний проводится консультация кардиолога, ЭКГ, суточный мониторинг АД, УЗИ сердца.
Лечение ПНМК
В легких случаях, когда ПНМК длится не более часа терапия проводится в поликлинических условиях. При более тяжелых проявлениях или повторных ПНМК показано лечение в условиях неврологического стационара. Основными задачами в лечении ПНМК выступают улучшение мозгового кровообращения и восстановление адекватного метаболизма церебральных тканей.
Назначаются медикаментозные препараты, улучшающие реологические показатели крови (пентоксифиллин, декстран). На курс лечения рекомендовано 3-5 ежедневных внутривенных капельных введений. Затем назначается длительный прием ацетилсалициловой кислоты. Пациентам с ПНМК, имеющим противопоказания к приему салицилатов (например, при наличии язвенной болезни желудка), рекомендуют бромкамфору. Из нейрометаболитов широко применяют пирацетам, церебральный гидрализат свиней, гамма-аминомасляную кислоту, витамины гр. В.
Важное значение имеет нормализация цифр артериального давления. С этой целью осуществляют внутривенное или внутримышечное введение дибазола, папаверина, внутримышечное введение магния сульфата, дротаверина. При системном головокружении и выраженных вегетативных симптомах назначают алкалоиды красавки, фенобарбитал, экстракт белладонны, диазепам, по показаниям — хлорпромазин. Седативная терапия препаратами валериана, триоксазином, тазепамом или элениумом рекомендована в течение 1-2 недель с момента ПНМК.
Диагностированный стеноз каротидной артерии превышающий 70% ее просвета является показанием к хирургическому лечению. В индивидуальном порядке осуществляется выбор наиболее подходящей хирургической тактики — эверсионной или классической каротидной эндартерэктомии, стентирования, протезирования, сонно-подключичного шунтирования. Также по показаниям проводится стентирование или протезирование позвоночной артерии.
Прогноз и профилактика ПНМК
В плане полной ликвидации возникшего неврологического дефицита ПНМК имеет благоприятный прогноз. Неблагоприятным является типичная для ПНМК повторяемость. Частота рецидивов может доходить до нескольких раз в год. Каждый последующий эпизод ПНМК увеличивает вероятность развития ишемического инсульта. Наиболее благоприятен прогноз у ПНМК в бассейне внутренней слуховой артерии. При локализации нарушений в каротидном бассейне прогноз хуже, чем при ПНМК вертебробазилярной области. Обычно у таких пациентов уже в течение 1-го года возникает инсульт.
Основу профилактики ПНМК составляет здоровый образ жизни, исключающий факторы, неблагоприятно влияющие на состояние сосудов, — курение, прием больших доз алкоголя, чрезмерное употребление животных жиров. К профилактическим мерам относится контроль артериального давления, уровня сахара крови, липидного спектра; адекватное лечение артериальной гипертензии, сахарного диабета, сосудистых заболеваний. Вторичная профилактика ПНМК заключается в регулярном наблюдении у невролога с прохождением повторных курсов сосудистой терапии.
Источник
Когда в организме происходит острое нарушение мозгового кровообращения (ОНМК), то предвестники инсульта не всегда выражаются ярко, оставаясь незамеченными для постороннего взгляда. Однако чем дольше мозговая ткань подвергается ишемии, тем сложнее восстановить утраченные функции головного мозга. Ведь при ухудшении кровотока питание нейронов (нервных клеток) прекращается, что приводит к их разрушению. Какими признаками обладает ОНМК, и чем может закончиться запоздалая первая помощь для пострадавшего?
Что это такое
Инсульт протекает при нарушенном кровообращении мозговых тканей, приводящем к стойкому очаговому повреждению главного органа нервной системы. В первые 3-6 часов после его начала можно предупредить необратимые последствия, вызванные гибелью нейронов, проведя лечебные мероприятия. Подобное состояние способно развиться у каждого человека, даже у новорожденного ребёнка.
Смертность от ОНМК до сих пор остаётся очень высокой. Основная терапия направлена на восстановление утраченных функций мозга, устранение причины, вызвавшей патологию и предотвращение повторного её возникновения (рецидива). После перенесённого удара все силы направляются на реабилитацию пострадавшего. Как он будет жить в дальнейшем, сможет ли себя обслуживать, общаться с внешним миром и близкими людьми, зависит от степени тяжести болезни, локализации повреждения и своевременно проведённых врачебных манипуляций.

Первые признаки
К клинической начальной симптоматике мозговой катастрофы относится:
- Слабость верхней или нижней конечности, из-за чего человек не может двигать ею или удерживать вес собственного тела. Обычно страдает функциональность руки либо ноги с одной стороны тела.
- Асимметрия лица, которую определяют по кривой улыбке, опущенному уголку рта или опущению века с одной стороны лица.
- Невнятность речи. Пострадавший не только говорит глухо и невнятно, но и не понимает того, что ему говорят.
- Резкое падение остроты зрения.
- Внезапная потеря сознания, после которой больного сложно вернуть к реальности. Даже если это удаётся сделать, то асимметрия лица, нарушенная координация движений, затруднение речи не исчезают.
Первые признаки надвигающегося инсульта составляют аббревиатуру «УДАР»:
- У – улыбка. Если попросить пострадавшего улыбнуться, она будет кривая.
- Д – движения. Поднять одновременно обе руки больной не сможет: левая или правая конечность будет оставаться на месте либо незначительно поднимется.
- А – артикуляция. Речь становится несвязанной, а слова едва слышимыми и непонятными. Язык человека практически не может шевелиться, что и мешает ему говорить.
- Р – решение. При подозрении на инсульт и выявлении хотя бы одного тревожного симптома необходимо позвонить в скорую помощь в незамедлительном порядке.
Человек, у которого развивается инсульт, похож на пьяного: его речь не понятна, походка и координация движений нарушена.
Виды инсульта и причины его возникновения
Специалисты выделяют две основные причины появления инсульта:
- Тромбы в кровеносной системе.
- Холестериновые бляшки, перекрывающие сосуды.
Приступ может произойти и у абсолютно здорового человека, хотя такое случается редко. Патология развивается в виде осложнения основного заболевания, касающегося сердечно-сосудистой системы, а также под воздействием таких факторов как:
- атеросклеротические изменения в сосудах головного мозга;
- тромбоэмболия;
- ревматизм сердца;
- инфаркт миокарда;
- операция на сердце;
- гипертоническая болезнь;
- жизнь в постоянном стрессе;
- аневризма аорты и мозговых артерий;
- курение, алкоголизм.
Осложнение может случиться даже на фоне общего благополучия и отсутствия внешних причин. Однако сбой механизма компенсации возникает, когда нагрузка на сосудистые стенки превышает критические границы. Подобные ситуации иногда связывают с повседневной жизнью, например, с:
- перееданием;
- резким изменением положения тела (из сидячего положения в положение стоя);
- приёмом горячей либо холодной ванны;
- резким падением кровяного давления;
- аритмией.
Риск возникновения инсульта возрастает у женщин, принимающих гормональные противозачаточные средства.
Компрессия базиллярных сосудов, травмы головы, инфекции плода во внутриутробном развитии, порок сердца, родовая травма – всё это может стать причиной ишемии мозга у грудничков.
Классические симптомы ОНМК не всегда проявляются в полной мере. Это связано с тем, что патологический процесс только через некоторое время может вызвать появление определённых признаков: снижение мышечного тонуса, асимметрию лица и пр. Многое зависит от вида наступающего инсульта: ишемического либо геморрагического, а также от степени его тяжести: малой, лёгкой и средней, тяжёлой.

Признаки ишемического инсульта
Ситуация, при которой возникает резкое перекрытие или закупорка просвета одной из мозговых артерий, называется ишемическим инсультом. В результате кровоснабжение органа прекращается, что приводит к кислородному голоданию и гибели нейронов. Зачастую подобное состояние диагностируют в пожилом возрасте (после 60 лет), преимущественно у мужчин.
В большинстве случаев приступы происходят ночью или в утренние часы. Начало болезни обычно вялотекущее, с нарастанием неприятных ощущений и степени их тяжести. Чтобы своевременно оказать помощь пострадавшему, нужно знать, как проявляется ишемический инсульт. Выраженными симптомами патологии являются:
- тупая головная боль, постепенно усиливающаяся (встречается не всегда);
- тошнота;
- спутанность сознания;
- снижение чувствительности в конечностях;
- ограничение или утрата некоторых функций: голосовых, зрительных, слуховых, двигательных.
Потеря сознания при данном виде заболевания случается, но не часто. Рвота, не приносящая облегчения, также не характерна при ишемии головного мозга.
Признаки геморрагического инсульта
В результате повреждения сосудистых стенок и бесконтрольного поступления крови в вещество головного мозга развивается геморрагия с образованием гематомы и отёка. Угнетение функциональной активности и разрушение нервных клеток происходит из-за сдавливания их гематомой. Причиной возникновения геморрагического инсульта служит диффузное или церебральное изменение сосудов, вследствие чего их стенки теряют свою пластичность и эластичность. В дальнейшем они лопаются, что и приводит к началу ОНМК.
В зависимости от того, где лопнул сосуд, и в какой отдел мозга произошло кровоизлияние, геморрагический инсульт подразделяют на следующие виды:
- Субарахноидальный, характеризующийся поступлением крови в пространство между мягкой и паутинной мозговой оболочкой.
- Вентикулярный, возникающий при кровоизлиянии, локализующемся в боковых желудочках.
- Периферический, развивающийся при разрыве сосуда и попадании крови на периферию мозга или в его толщу.
- Комбинированный, при котором происходит обширное кровоизлияние, затрагивающее несколько участков мозга.
Геморрагический инсульт имеет разнообразные симптомы, первые проявления которых зависят от очага кровоизлияния, его размеров, особенностей организма больного. Подразделяют их на две группы: общемозговые и очаговые. К общемозговым симптомам относят:
- оглушение, сопор, впадение в кому;
- сильное головокружение;
- внезапную, острую головную боль;
- тошноту, рвотные позывы;
- общую слабость;
- нарушение дыхания;
- нарушение движения крови по сосудам.
Очаговая симптоматика включает следующие признаки:
- парез конечностей и мимической мускулатуры;
- нарушение речи;
- нарушение остроты зрения и слуха.
Предшествовать развитию инсульта может сильный стресс, физическое переутомление, приём алкоголя, сильная кровопотеря, прогрессирование инфекционного процесса или соматической патологии. Признаки недуга развиваются внезапно: вначале больной испытывает сильную головную боль, сопровождающуюся рвотой и парезом какой-либо конечности (руки или ноги, которая сильно немеет и перестаёт слушаться). Затем следует потеря сознания. Если пострадавшему измерить кровяное давление, оно будет повышенным (в пределах 160-180 мм рт. ст.).
Признаки комы
Так как начинается и проявляется инсульт геморрагического типа внезапно, сопровождаясь потерей сознания, нужно немедленно сообщить об этом врачам и не пытаться привести в чувство пострадавшего. Возможно, у него развилось тяжёлое осложнение – мозговая кома, которая характеризуется наличием следующих симптомов:
- потеря сознания;
- покраснение лица (оно становится багрово-красным);
- громкое хрипящее дыхание;
- повышенное кровяное давление;
- напряжённый пульс;
- отклонение глазных яблок в сторону;
- сужение и неравномерность зрачков;
- отсутствие реакции зрачков на свет;
- слабый мышечный тонус;
- непроизвольное мочеиспускание.
Основные предвестники инсульта
Мозговой удар редко наступает без «предупреждения». В основном организм подаёт тревожные сигналы о надвигающейся угрозе. При ишемической форме это могут быть частые онемения рук и ног, нарушение речи, снижение остроты зрения, приступы головокружения. Длится неприятное состояние от нескольких минут до нескольких часов и проходит без приёма лекарств. В медицинской сфере данный синдром называют транзиторной ишемической атакой, а в народе – микроинсультом.

Предвестников у геморрагического инсульта может вовсе не быть, так как он характеризуется внезапным началом, особенно при субарахноидальном кровоизлиянии. У некоторых мужчин и женщин могут наблюдаться гипертонические кризы, сопровождающиеся головной болью, кратковременной слепотой, болезненными ощущениями в области сердца.
Такие предвестники могут повторяться много раз, а могут появиться единожды, после чего у человека начинает развиваться инсульт. Поэтому, выявив у себя признаки приближающейся болезни, следует немедленно обратиться к неврологу или терапевту.
Тест на возможное приближение инсульта
Учёные разработали специальный тест, пройдя который можно определить у себя возможность развития инсульта без посторонней помощи и проведения медицинского обследования. Достаточно ответить на несколько вопросов:
- Случаются ли приступы головной боли, которые можно связать с переутомлением или сменой погоды.
- Возникает ли головокружение в состоянии покоя, и усиливается ли оно при движении.
- Возникает ли ушной шум, даже редко.
- Не были ли замечены провалы в памяти на события в разные периоды жизни.
- Не снизилась ли трудоспособность в последнее время.
- Не мучает ли дневная сонливость или бессонница.
Если в последние три месяца возникало хотя бы два симптома, то человек подвержен опасности развития инсульта. Ему необходимо обратиться в больницу и пройти соответствующую диагностику, после которой врач обязательно назначит лечение.
Первая помощь
Распознав у человека основные симптомы инсульта, следует:
- немедленно вызвать бригаду скорой помощи и предупредить диспетчера о том, что у человека начинается ОНМК;
- обеспечить доступ кислорода: открыть окна, включить вентилятор;
- если больной не теряет сознание, уложить его так, чтобы голова возвышалась над туловищем, а затем измерить кровяное давление. Если оно повышено, дать то лекарство, которое обычно он принимает;
- если пострадавший без сознания, его также нужно положить на спину, подложив под голову что-нибудь объёмное (например, подушку или свёрнутую кофту). Голову повернуть набок на случай рвоты. Это делается для того, чтобы не произошло захлёбывания рвотными массами. При наличии во рту съёмных зубных протезов, их нужно вынуть.

К рекомендациям доврачебной помощи относятся правила, которые описывают, чего нельзя делать:
- перемещать пострадавшего. Лучше оставить его лежать на том месте, где случился приступ;
- применять нашатырный спирт, чтобы вернуть человека в сознание;
- силой удерживать руки и ноги при возникновении судорог.
Никакие лекарственные препараты человеку без сознания давать нельзя.
Последствия и прогнозы
К наиболее часто встречаемым последствиям, возникающим после перенесённого ОНМК, относят:
- паралич конечностей;
- мышечную спастичность;
- нарушение речи и глотательных функций;
- ухудшение зрения;
- нарушение работы кишечника и мочевого пузыря (недержание мочи, самопроизвольные акты дефекации);
- психические расстройства;
- эпилепсию.
Сколько сможет жить человек, перенесший инсульт, не скажет даже самый опытный врач. Летальный исход может наступить сразу после приступа, хотя возможна и дальнейшая полноценная жизнь в течение многих десятилетий. С точки зрения статистики, смертность после инсульта составляет:
- в течение первого месяца – 35 %;
- в течение первого года – 50 %.
Прогноз на развитие осложнений и рецидива зависит от многих факторов, включая:
- возрастную категорию больного;
- общее состояние здоровья до приступа;
- соблюдение рекомендаций врача при лечении;
- устранение причин, вызвавших патологический процесс;
- наличие сопутствующих недугов.
Лечение и реабилитация
После того, как появились первые предвестники инсульта головного мозга, у врачей есть три часа, чтобы провести интенсивную терапию в условиях реанимации. В дальнейшем пациента переводят в блок ранней реабилитации, где проводят:
- кислородотерапию;
- применение препаратов, улучшающих обменные процессы в мозговых клетках;
- курс лечения сосудов;
- занятия лечебной физкультурой, массаж в бассейне, физиолечение.

Для предупреждения рецидива и развития осложнений используют следующие медикаментозные средства:
- церебропотекторы, восстанавливающие структуру повреждённых нейронов;
- разжижающие кровь средства (при ишемическом типе инсульта);
- гемостатики, кровоостанавливающие лекарства (при геморрагической форме недуга);
- антиоксиданты, витаминные и минеральные комплексы, улучшающие обменные процессы и укрепляющие иммунную систему.
Профилактика
Инсульт является болезнью, которую лучше предупредить, чем лечить. Профилактика заключается в:
- организации режима труда и отдыха;
- правильном питании;
- избегании стрессов и психоэмоциональных перегрузок;
- своевременном лечении сердечно-сосудистых патологий.
Лучшая профилактика ОНМК – это предупреждение развития атеросклероза и других сердечно-сосудистых проблем. Пациентам следует вести здоровый образ жизни, избегать гиподинамии, регулярно заниматься спортом, отказаться от пагубных привычек и ежегодно проходить медосмотр. При необходимости стоит принимать препараты, предупреждающие развитие гипоксии (кислородного голодания) головного мозга.
Источник
