Нарушение двигательной функции инсульт
Инсульт часто приводит к инвалидности, которая в большинстве случаев обусловлена двигательными нарушениями. Почти у всех пациентов во время острого периода инсульта определяется гемипарез.
Последствие инсульта уменьшаются, если начать лечение пациента своевременно современными методами терапии. Мы поможем вам выбрать лучшую клинику России, Европы, США и Израиля. Мы готовы организовать лечение у ведущих неврологов мира с использованием инновационных методик реабилитации.
Факторы риска возникновения инсульта
Инсульт поражает чаще всего лиц пожилого возраста. В современных условиях факторы риска инсульта стали наблюдать у лиц более молодого возраста, и инсульт тоже «помолодел». Известны такие факторы риска:
- артериальная гипертензия,
- церебральный атеросклероз,
- сахарный диабет,
- курение,
- фибрилляция предсердий,
- склонность к образованию тромбов,
- гиперлипидемия.
Перспектива восстановления пациентов после перенесенного инсульта зависит от
- объема и локализации очага поражения,
- тяжести первичного неврологического дефицита,
- сопутствующей патологии
- времени начала проведения реабилитационных мероприятий.
Двигательные нарушения при инсульте
Чтобы осуществился двигательный акт, необходимо беспрепятственное проведение нервного импульса из двигательной области коры к мышце. Нарушение на любом участке корково-мышечного пути делает невозможным проведение импульса. Мышцы не могут участвовать в акте движения, они оказываются парализованными. При полном отсутствии движений в мышцах развивается плегия, при неполной утрате двигательной функции – парез.
- При поражении мышц одной половины тела говорят о гемиплегии (или гемипарезе)
- Когда парализованы обе руки или ноги, применяют обозначение «параплегия»
- В случае паралича всех конечностей приемлемо обозначение «тетраплегия».
Двигательные нарушения у пациентов, перенесших инсульт, являются полиморфными. Чаще всего выявляются такие нарушения двигательной функции:
- Гемипарез,
- Различные атактические расстройства,
- Экстрапирамидные нарушения (тремор, хорея и дистония).
При локализации очага поражения в участке, на котором расположено заднее бедро внутренней капсулы, развивается гемиплегия. Чем дальше от бедра находится очаг инсульта, тем в меньшей степени выражены двигательные нарушения.
У большинства пациентов имеет место сложный двигательный дефект различного характера и степени выраженности. Он приводит к постуральным нарушениям.
Постуральный дефект может быть первичным, то есть развиваться вследствие самого инсульта, и вторичным, возникающим при нарушении связей, которые задействованы в моторных кругах. Если очаг расположен в центральных извилинах (области белого вещества), двигательные нарушения присутствуют в верхней конечности, больше в ее дистальной части. При умеренной выраженности гемипареза в данном случае может наблюдаться либо полный объем движений, либо незначительно ограниченный. Пациент может отмечать слабость или неловкость движений в лучезапястном суставе.
Совершенно по-иному распределены двигательные нарушения при локализации очага в бассейне передней артерии мозга. Двигательные расстройства преобладают в проксимальном отделе верхней и дистальном отделе нижней конечности.
Если очаг инсульта расположен в стволе мозга, четкое распределение двигательных нарушений не прослеживается.
Довольно часто параллельно с двигательными нарушениями после инсульта определяется повышение тонуса некоторых групп мышц, патологические рефлексы и аномальные сочетанные движения. Спустя некоторое время конечность может зафиксироваться в определенном положении. Ее подвижность ограничивается, развиваются контрактуры. Во избежание этих последствий реабилитация должна быть начата в кратчайшие сроки.
Механизмы восстановления после инсульта
Адаптивный механизм восстановления после инсульта состоит в изменении баланса между процессами возбуждения и торможения. Наиболее ранние изменение отмечаются в зоне повреждения и возле нее. Спустя некоторое время они начинаются в противоположной, не пораженной гемисфере. Там спустя одну неделю после перенесенного инсульта регистрируется повышенная возбудимость.
В тот момент, когда повышается активность мозга на противоположной стороне, начинают восстанавливаться двигательные функции. Как показывают проведенные исследования, двигательные функции после инсульта в полушарии мозга способны восстанавливаться без восстановления функции подкорковой области пораженной гемисферы.
Баланс возбуждения и торможения меняется также в подострой и хронической фазе инсульта. Для того чтобы человек мог выполнить простые движения, задействуются дополнительные связи, неактивные у здоровых лиц. В последующем растормаживается и активируется моторная и премоторная зона. Спустя некоторое время активируются участки коры мозга, ранее не вовлеченные в моторные круги: задняя париетальная и префронтальная кора, а также островковая область.
Успех восстановления утраченных двигательных функций зависит от степени повреждения проводящих путей и возможности активациии псилатеральных кортико-спинальных путей. Восстановление невозможно в полностью разрушенных тканях, оно происходит в ишемизированных участках.
Восстановление утраченных двигательных функций может обеспечить частичная сохранность нейронов возле очага поражения. В раннюю фазу происходят структурные изменения, которым отводится наиболее важная роль в восстановлении двигательных функций: коллатеральный спраутинг и формирование новых синапсов (синаптогенез).
В дальнейшем восстановление двигательных функции происходит за счет синаптической пластичности в кортикальных связях. Со 2-3 недели после инсульта начинает происходить коллатеральный спраутинг. На 18 день после острого нарушения мозгового кровообращения можно заметить в коллатеральной коре увеличенное количество дендритов.
Реорганизация кортикомоторных центров после инсульта происходит достаточно быстро. В течение первого месяца происходит пластическая перестройка моторной коры. На пятый день после инсульта начинаются процессы функциональной реорганизации в близлежащей непораженной моторной коре. Они происходят быстрее в случае тренировок пораженной конечности.
Реорганизация моторной коры происходит спустя 2-4 месяца после перенесенного инсульта.
Если реабилитационные мероприятия достаточные и начаты своевременно, то восстановление происходит более быстро. При интенсивной нагрузке на паретичную конечность в пораженной гемисфере повышается возбудимость. Эти положительные изменения сохраняются спустя полгода после инсульта.
Последствия перенесенного инсульта
После инсульта остаются последствия, которые сохраняются довольно долго.
- Двигательные расстройства — проявляются парезами и параличами. Для того чтобы восстановились нарушенные двигательные функции, должно пройти не менее 6 месяцев. Восстановление более сложных профессиональных и бытовых навыков проходит дольше. Реабилитация включает кинезотерапию (ЛФК, обучение ходьбе), массаж, электростимуляция нервно-мышечного аппарата, биоуправление с обратной связью.
- Расстройства чувствительности — часто сопровождают двигательные расстройствами. Для того чтобы восстановить двигательные нарушения, необходимо устранить изменения мышечно-суставного чувства, которое существенным образом мешает выполнению определенных целенаправленных действий. Это затрудняет восстановление ходьбы и бытовых навыков, а также делает невозможным выполнение тонко направленных действий. Для исправления нарушений чувствительности применяют специальные курсы ЛФК и биоуправление с обратной связью.
- Речевые расстройства, такие как афазия идизартрия — могут наблюдаться у 30% пациентов, перенесших инсульт. Нарушается понимание речи и собственная речь, пациент не помнит названий некоторых предметов или действий, не понимает и не может воспроизвести речь, а в некоторых случаях у него вовсе отсутствует собственная речь. Эти нарушения часто могут сопровождаться нарушением письма и чтения. Иногда происходит расстройство артикуляции. Для восстановления речевого аппарата пациент нуждается в помощи логопеда-афазиолога и приеме ноотропных препаратов.
- Изменение тонуса мышц — происходит по спастическому типу или в виде гипотонуса. Спазм мускулатуры усугубляет двигательные нарушения. Для того чтобы их устранить, назначают миорелаксанты и применяют методики физического воздействия (иглотерапию, специальный массаж, пассивную гимнастику, парафинотерапию, аппликации из озокерита и криотерапию). В случае мышечной гипотонии проводят активирующий массаж, электростимуляцию, пациентам подкожно вводят прозерин.
- Центральный болевой синдром — наблюдается у 3%пациентов. Чаще всего имеет место таламический синдром, при котором очаг поражения находится в зоне зрительного бугра. Он развивается спустя несколько месяцев после инсульта и имеет тенденцию к усилению боли. Пациента беспокоят интенсивные жгучие боли в лице и теле на стороне, противоположной зоне инсульта. Они усиливаются при прикосновении, надавливании и перемене погодных условий. На фоне болей у пациентов беспричинно меняется настроение, в дальнейшем развивается астено-депрессивный синдром. Проводят лечение фармацевтическими препаратами и выполняют электростимуляцию.
- Трофические нарушения — проявляются артропатией, атрофией мышц, синдромом болевого плеча и пролежнями.Синдром болевого плеча встречается более часто. Он выражается артропатией плечевого сустава. Головка плеча выпадает под тяжестью парализованной руки. Пациентов беспокоит боль, которая усиливается при смещении кзади или спереди и отведении руки. Лечебная программа включает назначение пациентам анаболических гормонов, выполнение вакуумного массажа, турбулентного гидромассажа, парафинотерапии, озокеритолечения и кинезотерапии.
- Зрительные нарушения — появляются при поражении зрительного анализатора, который находится в затылочной доле мозга, и зрительных путей. Выпадают левое или правое поля зрения при локализации очага поражения в полушариях мозга. Когда очаг расположен в стволе или полушариях, у пациентов развивается паралич взора. Двоение в глазах характерно для повреждения верхних отделов ствола мозга.
- Бульбарные последствия инсульта выражаются нарушениями глотания и артикуляции звуков. При псевдобульбарных нарушениях спонтанно появляется насильственный смех или плач, которые пациент не может подавить волевыми усилиями. Лечебная программа включает электростимуляцию мышц гортани, мягкого неба и языка, выполнение упражнений, которые назначены логопедом. Если у пациента нарушено глотание, его кормят через зонд. Насильственный плач или смех устраняют приемом лекарственных препаратов.
- Расстройства высших психических функций. После инсульта может ухудшаться память, снижаться интеллект и концентрации внимания, развиваться эмоционально-волевые расстройства, происходить дезориентация в пространстве. Последствиями инсульта является (при отсутствии парезов) нарушение выполнения сложных движений, пациенты плохо узнают людей, распознают и сопоставляют образы. Они не способны выполнять целенаправленные двигательные акты. Таким пациентам проводят длительные курсы лечения ноотропами и другими нейротрофическими средствами, назначают психотерапию и кинезотерапию.
- Расстройства координации и равновесия — возникают при поражениях мозжечка. Они затрудняют восстановление навыков самообслуживания и ходьбы. Для того чтобы их устранить, необходимо применить методики обратной биологической связи, специальные индивидуальные программы ЛФК.
- Постинсультная эпилепсия — развивается у 2-6% лиц, перенесших инсульт. Эпиприпадки устраняют и предупреждают при помощи лекарственных препаратов.
Последствие инсульта уменьшаются, если начать лечение пациента своевременно современными методами терапии. Умелые руки врачей и медсестёр способны делать маленькие чудеса.
Позвоните нам, чтобы получить бесплатную консультацию: +7 (495) 023-10-24.
Источник
Время восстановления двигательных функций после инсульта
а) Очень раннее восстановление — до 24 ч. В течение первых часов после инсульта с развитием тяжелого гемипареза, вызванного эмболической окклюзией основной артерии, кровоснабжающей лучистый венец или внутреннюю капсулу, у некоторых пациентов происходит значительное восстановление двигательной функции до уровня, при котором сохраняется только умеренная слабость в руке или ноге. Объяснить это можно следующими причинами.
• Произошла фрагментация эмбола с восстановлением части или всего просвета основных ветвей артерии.
• Падение артериального давления на уровне окклюзированной артерии привело к ретроградному кровенаполнению из периферических ветвей через мелкие артериальные анастомозы, расположенные в пограничной зоне, показанной на рисунке ниже.
б) Раннее восстановление — первые несколько дней. Более ограниченное восстановление (в течение недели и более) может быть обусловлено исчезновением (уменьшением) отека с возобновлением доставки кислорода и глюкозы к жизнеспособным нейронам.
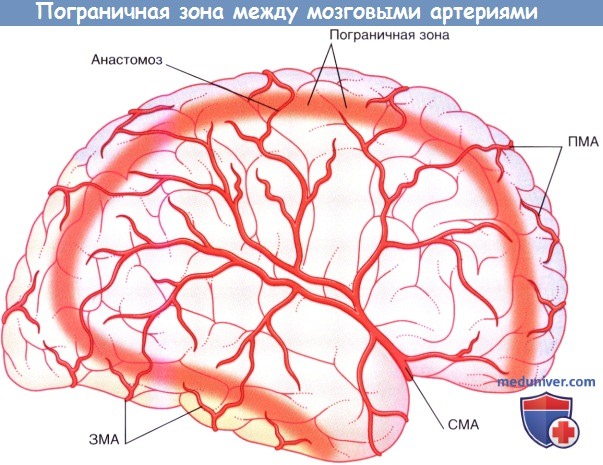
Пограничная зона анастомотического бассейна между средней (СМА),
передней (ПМА) и задней (ЗМА) мозговыми артериями.
в) Позднее восстановление. Медленное, но прогрессирующее восстановление двигательной функции в течение последующих месяцев происходит всегда, особенно при проведении корригирующей терапии с участием физиотерапевта. Поскольку в большинстве случаев инсульта происходит поражение белого вещества, а не коры, осуществляется двустороннее воздействие на все участки коры, передающие информацию через корково-спинномозговой путь (вклад теменной доли не считают значительным, так как она отвечает только за сенсорную регуляцию).
Важный признак при фМРТ—гипервозбудимость корковых зон, взаимодействующих с пораженным участком. Гипервозбудимость, связанная с уменьшением локальной активности тормозных гладких звездчатых ГАМК-ергических нейронов, развивается в течение нескольких дней и постепенно снижается в течение года или более.
г) Реорганизация в пораженной М1:
• Клеточные колонны, прилежащие к колоннам, пораженным при инфаркте, освобождаются от латерального (периферического) торможения и становятся гиперактивными. Вероятнее всего, возбуждаются ранее «молчащие» кисть-специфические колонны в областях, где представлены плечо и плечевой пояс. Существование отдаленных кисть-специфических колонн было бы аналогично существованию представления языка в коре, который на показанном гомункулусе полностью расположен ниже лица, однако отдаленные язык-специфические колонны встречают вплоть до среднего отдела моторной коры.
• Изменение принадлежности. У обезьян большое значение в восстановлении после паралича (например, кисти) обусловлено включением прилежащих (например, отвечающих за плечо) участков моторной коры, клеточные колонны которых больше возбуждают двигательные нейроны кисти, а не плеча в спинном мозге. Этот феномен легко объясняют значительным перекрытием территорий корковых двигательных нейронов в спинном мозге. Фокусирующим фактором в норме служит возвратное торможение клетками Реншоу, которые окружают зону максимальной активации. Постоянное возбуждение колонн клеток спинного мозга обусловлено потерей периферического торможения, что приводит к переключению «молчащих» двигательных нейронов в состояние возбуждения через коллатеральные ветви прилежащих корково-спинномозговых волокон.
д) Вклад коры за пределами пораженной М1:
• К вторичным моторным зонам, передающим информацию через противоположный пораженному (левый) корково-спинномозговой путь, относят префронтальную кору, ДМЗ и переднюю поясную кору, а также зону плеча/плечевого пояса левой М1. Все три зоны активны в период восстановления. При фМРТ было установлено, что у пациентов с наибольшим поражением корково-спинномозгового пути вторичные моторные зоны вносят максимальный вклад в создание части двигательных импульсов. Их участие обычно двустороннее, преимущественно благодаря двустороннему представлению кисти. Мнения, касающиеся вклада зоны кисти левой М1 в восстановление двигательной функции, различны, однако некоторое участие М1 все же имеется с учетом того, что 10% ее волокон проходит через левый латеральный корково-спинно-мозговой путь.
• Мозжечок и двигательные ядра таламуса (вентролатеральное ядро) с обеих сторон также принимают участие, компенсируя прогрессирующее снижение активности на поздних стадиях. Благодаря мозжечковой активности при моторном обучении, «контрольная копия» активности пирамидного пути, представляющая произвольные движения, передается в кору больших полушарий через красное ядро и нижнее ядро оливы. Сенсорная обратная связь при совершении движения позволяет мозжечку выявлять любые несоответствия между запланированными и выполненными движениями, коррекция которых происходит путем регулирования моторной корой активности мозжечка через таламус. При повышении точности движения корректирующая активность мозжечка исчезает.
е) Вклад сенсорных систем. Зрительная и тактильная зоны коры в период восстановления проявляют повышенную активность; это же касается и дорсолатеральной префронтальной коры. При их активности увеличивается уровень сенсорного внимания, что приводит к оптимизации выполнения задач.
В целом фМРТ-исследования доказали вклад альтернативных проводящих путей в возбуждение клеток переднего рога, лишенных функциональной регуляции в результате инсульта.

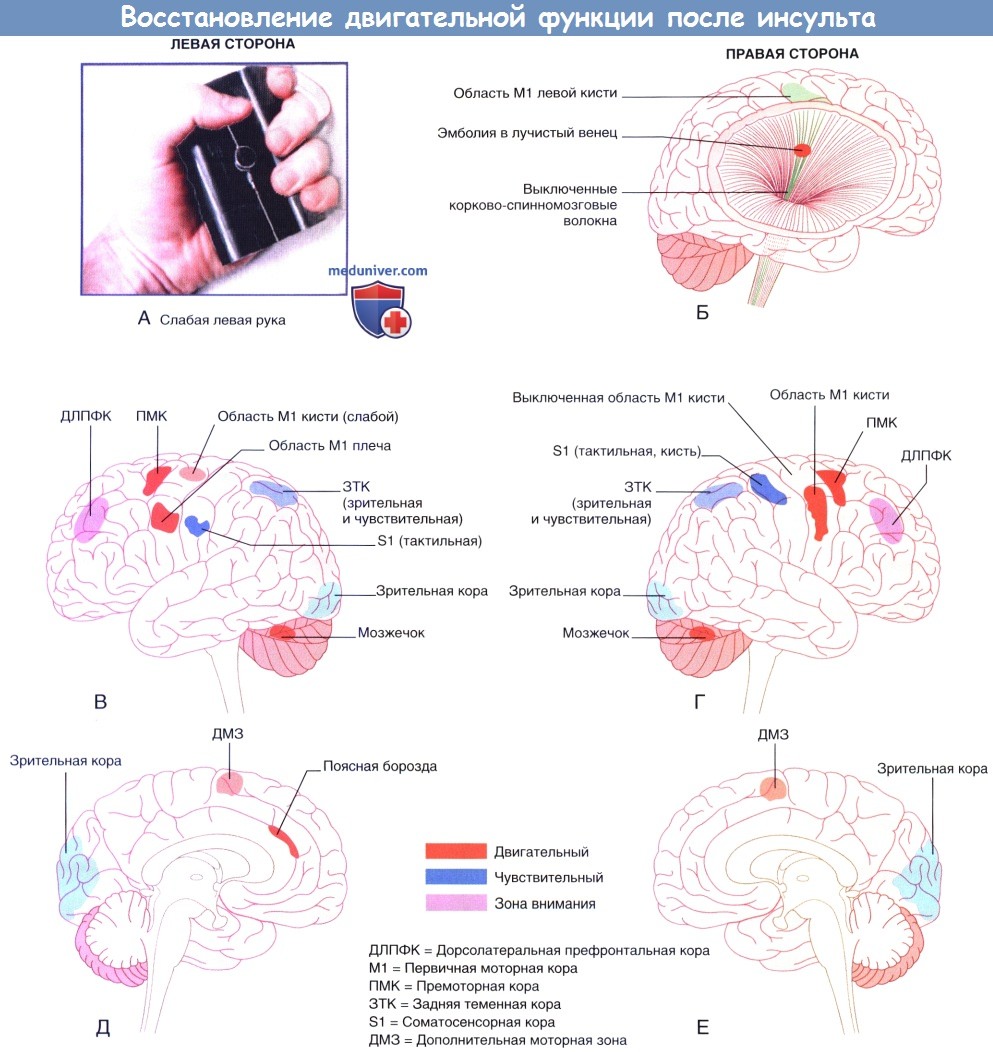
Зоны активности коры, выявленные при функциональной магнитно-резонансной томографии (фМРТ) в период восстановления после инсульта, вызванного эмболией в белое вещество, включающее правый корково-спинномозговой путь.
(А) «Манипулятор», используемый Ward и соавт. для измерения силы сжатия в пораженной руке.
(Б) Изображение эмболического поражения правого корково-спинномозгового пути.
(В) Области повышенной корковой активности в левой (противоположной поражению) коре головного мозга и мозжечка, вид сбоку.
(Г) Соответствующий вид правой (пораженной) стороны.
(Д) Левое полушарие, вид с медиальной стороны.
(Е) Правое полушарие, вид с медиальной стороны.
ж) Резюме:
1. Этиология цереброваскулярных событий. Три основные причины—атеросклероз внутренней сонной артерии или вертебрально-базилярной системы, тромбоэмболия из левых отделов сердца и артериальная гипертензия. Гипертензия может стать причиной как острого кровоизлияния в белое вещество, так и небольших лакунарных инфарктов. Кровоизлияние в опухоль может имитировать симптомы геморрагического инсульта. Около 10% геморрагических инсультов вызваны разрывом «мешотчатых» аневризм.
2. Артериальное кровоснабжение внутренней капсулы. Передняя артерия сосудистого сплетения кровоснабжает заднюю ножку и зачечевицеобразный отдел. Медиальная артерия полосатого тела кровоснабжает переднюю ножку и колено. Латеральные ветви артерии полосатого тела кровоснабжают переднюю ножку, колено и заднюю ножку.
3. Транзиторные ишемические атаки (ТИА). ТИА — эпизоды нарушения кровоснабжения, приводящие к временной потере мозговой функции с полным восстановлением обычно в течение 30 мин, не сопровождающиеся какими-либо признаками инфаркта. ТИА в переднем бассейне могут вызывать двигательные и/или чувствительные нарушения и/или афазию, а в некоторых случаях—монокулярную слепоту. ТИА в заднем бассейне могут сопровождаться головокружением, диплопией, атаксией или амнезией.
4. Окклюзия артерий переднего бассейна кровоснабжения. Синдром передней артерии сосудистого сплетения развивается вследствие окклюзии передней артерии сосудистого сплетения. Полный синдром включает гемипарез на противоположной стороне с атаксией верхней конечности (атактический гемипарез), гемигипестезию и гемианопсию.
Очаг внутримозгового кровоизлияния наиболее часто распространяется от скорлупы к внутренней капсуле, приводя к тяжелому вялому гемипарезу на противоположной стороне. Достаточное восстановление может в итоге завершиться спастической походкой с использованием трости.
Клинические симптомы окклюзии в вертебрально-базилярном бассейне представлены в основном тексте.
5. Аневризмы. Субарахноидальное кровоизлияние связано со спонтанным разрывом мешотчатой аневризмы в основании мозга. Типичная последовательность клинических проявлений у выживших пациентов включает внезапную ослепляющую головную боль, сопровождающуюся коллапсом и потерей сознания, а также развитием ригидности шейных мышц. Примерно у четверти пациентов в течение 2-х недель развиваются неврологические нарушения.
– Также рекомендуем “Внутричерепное кровоизлияние у новорожденного – диагностика, лечение”
Редактор: Искандер Милевски. Дата публикации: 25.11.2018
Источник
