На сердце при инфаркте видео

Из статьи вы узнаете о влиянии коронавируса на сердце и сосудистую систему человека, как отличить коронавирусную инфекцию и сердечный приступ, меры профилактики.

Влияние коронавируса на сердце
Сегодня уже ясно, что для проникновения в любую клетку организма человека коронавирусу достаточно зафиксироваться на определенном белке – ACE2. Больше всего такого белка в легких, поэтому именно они стали мишенью №1 для коронавирусной инфекции. Но подобный белок присутствует в клетках сердечной мышцы, сосудов. Значит, Ковид способен оказать разрушительное действие и на сердце.
При этом коронавирус влияет на рост сердечно-сосудистых заболеваний прямо и косвенно. Лица с ИБС, ХСН в группе риска декомпенсации этих патологий в случае заражения острыми респираторными вирусными инфекциями, к которым относится коронавирус. ОРВИ способствуют развитию аритмий, декомпенсируют сердечную недостаточность, провоцируют ОИМ.
ВОЗ отмечает, что смертность от COVID-19 среди пациентов всех возрастов без отягощенного сердечного анамнеза составляет 1,4%, а среди пациентов пациентов-сердечников – в 10(!) раз выше.
Действие коронавируса на сердце фиксируется в двух направлениях: накапливании воспалительного экссудата при отеке легких в грудной полости и повышении тропонина, маркера повреждения миокарда.
По сути, коронавирус SARS-CoV2 вызывает острый вирусный миокардит, который нередко заканчивается летальным исходом. Присоединение к поражению легких, ковидных патологий сердца, особенно утяжеляет общее состояние пациентов. Инактивировать все рецепторы, проводящие вирус в клетки, заставляя их воспроизводить самого себя, практически невозможно.
Симптомы сердечно-сосудистой недостаточности при коронавирусе
Классический симптом стенокардии, ишемии сердца – загрудинная боль. Предшествуют такой симптоматике физические нагрузки, прием пищи, стресс, перепад температур. Купируется приступ Нитроглицерином. Однако если загрудинный дискомфорт не проходит спустя 20 минут даже на фоне приема нитратов, нужна Скорая.
Боль при ОИМ не спутаешь ни с чем: она настолько сильна, что вызывает страх смерти, сопровождается профузным холодным потом, иррадиирует в левую руку или в обе руки, нижнюю челюсть, в верх живота. Это симптомы закупорки сердечных сосудов разной локализации. Результат – ишемия и некроз отдельного участка миокарда. Насколько способно противостоять коронавирусу сердце, напрямую зависит от площади омертвения ткани органа. Итог инфаркта – сердечная недостаточность разной степени тяжести.
Поскольку при инфаркте повреждается сердечная мышца, растет тропонин, вся эта симптоматика характерна и для COVID-19.
Коронавирус или сердечный приступ?
Отличить коронавирусный приступ от стенокардии или инфаркта достаточно сложно. Симптомы напоминают друг друга, как близнецы-братья. В обоих случаях беспокоит загрудинная боль, учащенное сердцебиение, одышка.
Однако есть и особенности в течении коронавирусной инфекции, которая вызывает сердечную недостаточность:
- боль в грудной клетке сжимающего характера, не разлитая, не иррадиирующая;
- присутствует ощущение удушья;
- спонтанно возникает вертиго;
- появляется умереннее потоотделение;
- возникает подташнивание, абдоминальные боли;
- человек лишается сил, он не в состоянии сделать никакого движения.
У людей с проблемами сердца наряду с одышкой возникают давящие боли за грудиной, как камень на грудь положили. В отличие от Ковида эти боли не проходят. Коронавирус вместе с одышкой повышает температуру до 38°C. Параллельно возникает сильнейшая слабость. Надо сказать, что сердечники, досконально знакомые с характером загрудинных болей, при начинающемся приступе без труда распознают эти нюансы и точно знают, что присоединилась незнакомая симптоматика.
Мнение ученых
Медицинская зарубежная статистика подтверждает проблемы с сердцем при COVID-19. Считается, что коронавирус проникает внутрь клеток организма человека, благодаря рецепторам, которые соединяются с белками, контролирующими артериальное давление. Такие белки локализуются на внешней оболочке сердца, поэтому коронавирус поражает его.
Американские эксперты говорят, что во время инфицирования человека SARS-CoV-2 меняются основные физиологические характеристики сердечной мышцы из-за воспаления или формировании специфического ковидного очага внутри миокарда.
В результате сердечная недостаточность развивается в результате двух моментов:
- сердечная мышца плохо перекачивает кровь, теряя сократительную способность;
- возникает аритмия как побочный эффект от приема лекарств, используемых для санации коронавируса.
О долгосрочной перспективе пока говорить рано. Врачи рекомендуют пациентам с заболеваниями сердца заниматься дозированными физическими нагрузками, сбалансировать рацион и соблюдать особенно тщательно гигиенические мероприятия.
Китайские ученый говорят, что риск летальных исходов у пациентов-сердечников в 4 раза выше.
Наши ученые связывают повышенный риск смерти от поражения сердца Ковидом с изменением системы свертываемости крови, развитием тромбозов, эмболии. Отмечают наши эксперты и влияние COVID-19 на формирование атеросклеротических бляшек, которые так же перекрывают просвет сосудов, провоцируя ишемию, ОИМ, ХСН.
Профилактика сердца при коронавирусной инфекции
Профилактика неспецифична. При коронавирусе пациентам с сердечными проблемами нужно следить за рационом питания, питьевым балансом, физической активностью и личной гигиеной. Несмотря на то, что есть сведения о положительном влиянии на сердце при коронавирусной инфекции препаратов, понижающих давление, в профилактических целях их принимать нельзя. Использование антикоагулянтов для профилактики тромбозов – строго под наблюдением врача.
Людмила Жаворонкова
Высшее медицинское образование. 30 лет рабочего стажа в практической медицине. Подробнее об авторе
Последнее обновление: 26 сентября, 2020
Источник
Инфаркт миокарда (ИМ) – это заболевание сердца, возникающее из-за острого нарушения кровоснабжения определенной области сердечной мышцы (миокарда), что ведет к некрозу (омертвению) этого участка.
Симптомы инфаркта миокарда
Самое первое, на что обращает внимание пациент – это боль за грудиной.
Такое сосредоточение болей характерно для типичной болевой формы ИМ, которая составляет 95% из всех выявленных случаев.
Что нужно знать: нередко боль при ИМ возникает в брюшной полости, либо эпигастрии, так проявляется атипичная форма болезни.
Когда наблюдается сочетание болей, характерных дли атипичной и типичной форм ИМ, говорят о комбинированном варианте болезни.
Существует и безболевая форма ИМ, когда признаки заболевания регистрируются только на ЭКГ и УЗИ (эхокардиографии). Этот вариант встречается у 22% заболевших.
Кроме болей за грудиной у больных отмечается одышка, нарушения сердечного ритма, обморочные состояния.

Типичная (болевая форма) инфаркта миокарда
Характеристика болевого синдрома
Боли, при загрудинном варианте, возникают в нижнем сегменте грудины, в верхнем ее отделе и (или) в районе сердца.
Для периферического варианта характерны боли, которые появляются с левой стороны. У пациента может болеть левая рука, кисть. Боль так же возникает в локтевом, либо плечевом суставах, распространяется в левую половину шеи, в нижнюю челюсть, ухо, зубы, гортань.
Пациенты описывают такую боль, как давящую, сжимающую, разрывающую, жгучую (загрудинную) — подобную изжоге.
Иррадиация боли происходит в правую руку, либо в одну и другую руку сразу, в правое подреберье, эпигастральную область, левую часть головы. Появление болевых ощущений, в той или иной области, зависит от того с какой силой проявляется боль. Чем она сильнее, тем больше охватывает она других участков.
По своей интенсивности боль может быть разной: очень сильной, волнообразной (с периодами нарастания и угасания), незначительной, либо отсутствовать совсем.
Последний вариант характерен для пожилых людей, для лиц болеющих сахарным диабетом, при рецидивах инфаркта.
Длительность болей – от 20 мин. до нескольких часов и, даже, суток. Боль может купироваться на короткий срок таблеткой нитроглицерина, однако затем она появляется, вновь, с прежней силой.
Во время болевого приступа возникают следующие симптомы:
- тошнота;
- рвота;
- диарея;
- вздутие живота;
- психомоторное возбуждение;
- чувство страха;
- потливость;
- общая слабость;
- головокружение;
- слабость в конечностях;
- аритмия и (или) брадикардия, тахикардия.
Артериальное давление (АД) понижается, либо, наоборот, повышается.
Атипичная форма ИМ
Регистрируется чаще всего у лиц старше 60-ти лет, у пациентов с сахарным диабетом, гипертоников, и у больных, перенесших в прошлом ИМ.
Атипичная форма ИМ имеет несколько вариантов с характерной клинической симптоматикой.

Астматический вариант:
- одышка в состоянии покоя;
- асфиксия (удушье) различной степени тяжести;
- кашель с выделением мокроты розоватого цвета.
Абдоминальный вариант:
- боли в верхнем отделе брюшной полости;
- боли в эпигастральном отделе;
- боли в правом подреберье;
- рвота;
- газообразование в животе.
- тошнота;
Аритмический вариант:
- нарушение сердечного ритма;
- учащение либо урежение пульса.
Церебральный вариант:
- головокружение;
- тошнота;
- рвота;
- потемнение в глазах;
- обморок;
- помрачение сознания.
Причины возникновения инфаркта миокарда

Что нужно знать: ИМ – заболевание мультифакторное. Это означает, что к возникновению приступа ведут сразу несколько причин, одновременно и длительно, воздействующих на организм:
- возраст (муж. – после 40 лет; жен. – после 50 лет);
- ранняя менопауза;
- ИМ, либо стенокардия у близких родственников;
- курение (в т.ч. пассивное);
- избыточный вес;
- гиподинамия;
- высокий уровень холестерина в крови;
- гипертония;
- сахарный диабет;
- длительно-неразрешимые стрессовые ситуации;
- эмоциональные расстройства;
Так же предрасположены к развитию ИМ лица со следующими характерологическими особенностями:
- эмоционально лабильные;
- конфликтные;
- агрессивные;
- гневливые;
- амбициозные;
- импульсивные;
- чрезмерно энергичные;
- с обостренным чувством ответственности;
- работающие, что называется, «на износ» физических и эмоциональных сил;
- стремящиеся все успеть;
- нетерпеливые.
Обстоятельства способные спровоцировать ИМ:
- чрезмерные физические нагрузки;
- внезапные психоэмоциональные стрессы;
- контраст «теплое — холодное»;
- кошмарные сновидения (характерно для курильщиков).
Что нужно знать: ИМ в большинстве случаев возникает в утренние часы, в течение 60 минут после пробуждения. Следует отметить, что приступы чаще всего случаются в осенне-весенний период (март, ноябрь).
Что происходит с сердцем при инфаркте миокарда
Кровеносные сосуды, пораженные атеросклерозом, претерпевают изменения, из-за чего нарушается кровоток и, соответственно, ухудшается кровоснабжение миокарда. Атеросклеротическая бляшка, прикрепленная к стенке сосуда, не способна выдержать силу тока крови, который усиливается, многократно, в момент резкого повышения АД, тахикардии, стрессов и др.; она разрывается.

На ее месте образовывается тромб, сосуд спазмируется, и, тут же, происходит его закупорка. Весь участок миокарда, который питал пострадавший сосуд, некротизируется.
Как правило, уязвимы стенки левого желудочка сердца. ИМ, чаще всего, поражает, именно, этот отдел.
Классификация ИМ
- По клиническому течению ИМ может быть осложненным и неосложненным.
- По степени поражения миокарда – Q – позитивным и Q – негативным.
- По локализации – передним, задним, боковым, перегородочным. Возможны также комбинации.
Что нужно знать: инфаркт миокарда, любого происхождения, опасен для жизни!
Диагностика инфаркта миокарда
Чтобы распознать ИМ прибегают к инструментальным методам исследования:
- электрокардиографии;
- эхокардиографии.
С помощью кардиограммы можно определить, на какой стадии развития находится заболевание.
- Острейшей нужно считать стадию, когда с момента омертвения участка сердечной мышцы прошло несколько часов.
- Острой – от нескольких часов до 14 дней.
- Подострой – от 14 дней до 45-60 дней.
- Рубцовой – более 60 дней.
УЗИ сердца позволяет увидеть структурные изменения органа, и степень его поражения.
Лабораторные методы исследования
При объемном поражении миокарда клинический анализ крови покажет лейкоцитоз и высокий СОЭ. Чем больше лейкоцитов в крови, тем хуже прогноз.
Как отличить инфаркт миокарда от других болезней (дифференциальная диагностика)
Загрудинная боль может быть симптомом ряда других серьезных заболеваний:
- тромбоэмболии легочной артерии;
- пневмоторакса;
- перикардита;
- плеврита;
- острого холецистита;
- язвы желудка;
- панкреатита;
- эзофагита;
- опоясывающего лишая;
- остеохондроза;
- перелома ребра;
- стенокардии;
- миокардита;
- нейроциркуляторной дистонии.
Что нужно знать: при возникновении болей в области грудной клетки следует, немедленно, обратится к врачу и пройти обследование, так как каждая вышеприведенная патология требует индивидуальной лечебной тактики, а в некоторых случаях, молниеносного реагирования и незамедлительной врачебной помощи.
Лечение ИМ
При подозрении на инфаркт миокарда больной должен быть немедленно госпитализирован в кардиологическое отделение, где в палате интенсивной терапии ему будет оказана экстренная медицинская помощь. Это особенно важно в первые сутки заболевания, так как они наиболее опасны для жизни.
Цель лечения ИМ:
- купировать боль;
- восстановить кровоток в поврежденной артерии;
- не допустить осложнений;
- обеспечить адекватную терапию возникших осложнений;
- провести полноценную и всестороннюю реабилитацию больного.
Как купировать болевой синдром
Первичная помощь при ИМ должна быть оказана больному до приезда бригады «Скорой медицинской помощи». Для облегчения состояния показан нитроглицерин, который принимают сублингвально, либо в виде аэрозоля. В случае его неэффективности, по приезду «Скорой», вводят наркотические анальгетики.

Что нужно знать: необходимо снять боль, так как она возбуждает симпатическую нервную систему, вызывая тахикардию и повышая АД. Вследствие чего возрастает потребность миокарда в кислороде и увеличивается некротизированный участок.
Из наркотических анальгетиков используют морфин, а пожилым и престарелым лицам этот препарат заменяют промедолом. При тошноте вводят метоклопрамид. Нарушение дыхательной функции корректируют с помощью налоксона. Диазепам показан при тревожных состояниях и страхе смерти. Брадикардию устраняют введением атропина.
Если болевой синдром сохраняется добавляют β –адреноблокаторы. Они показаны также при наличии у пациента тахикардии и гипертонии. Для нормализации сердечного ритма внутривенно вводят:
- пропранолол;
- атенолол;
- метопролол;
- эсмолол.
β –адреноблокаторы назначаются в том случае, если нет противопоказаний к их применению.
При ИМ больным показана оксигенотерапия (применение кислорода) и антиагрегантная терапия (применение аспирина).
Кровоток в пострадавшем сосуде восстанавливается путем механического разрушения тромба с использованием проводника и катетера. Так же для этой цели применяются тромболитические препараты.
Если этими способами восстановить кровоток не удается, прибегают к хирургическому методу, а, именно, к аортокоронарному шунтированию.
Осложнения ИМ
К наиболее частым осложнениям ИМ относятся:
- нарушение ритма сердца;
- нарушение проводимости сердца;
- острая сердечная недостаточность;
- аневризма сердца.
Самыми грозными осложнениями нужно считать:
- сердечную недостаточность с отеком легких;
- кардиогенный шок.
Режим больного при ИМ
- первые сутки – строгий постельный режим;
- вторые сутки (если нет осложнений) – больной садится и встает с постели, под контролем пульса и АД выполняет лечебную физкультуру;
- на третьи — четвертые сутки – перевод больного из палаты интенсивной терапии в общую палату;
- на 16-21сутки, при отсутствии осложнений – выписка из стационара.
Реабилитация больных ИМ
Цель реабилитации – всесторонне адаптировать больного к новым условиям жизни. Это означает – откорректировать постинфарктные психоэмоциональные расстройства, отрегулировать режим двигательной активности, и возвратить больного к трудовой деятельности.
Что нужно знать: реабилитацию больных, перенесших инфаркт миокарда, желательно проводить в условиях кардиологического санатория.
Диета при ИМ
В первые дни заболевания показано бессолевое питание. Протертые супы и каши, приготовленные на воде. Отварное мясо (курицы, кролика), соки, компоты, некрепкий чай, мед.
В дальнейшем диета предусматривает ограничение потребления продуктов с высоким содержанием холестерина и насыщенных жиров. Полезны морепродукты, свежие фрукты, орехи, зеленые овощи. Их рекомендуют употреблять ежедневно.
Мясо животных необходимо заменить рыбой и мясом птицы (курица, индюк). Вместо сливочного масла можно употреблять маслорин. Рекомендуют включать в рацион растительные масла, особенно, оливковое, кисломолочные продукты. Также макароны, каши, бобовые, картофель, хлеб.
Профилактика ИМ

Существует первичная и вторичная профилактика ИМ. Первичные профилактические мероприятия проводятся до ИМ. Вторичные – после.
Суть их состоит в максимальном исключении факторов риска, изменении образа жизни, коррекции психоэмоциональных нарушений, проведении, если это необходимо, профилактического медикаментозного лечения.
Что необходимо сделать, чтобы не допустить ИМ, либо его повторения
Если вы находитесь в группе риска нужно:
- отказаться от курения;
- регулярно измерять АД;
- лечить гипертоническую болезнь;
- контролировать массу тела;
- откорректировать свой рацион;
- отрегулировать физическую активность;
- контролировать содержание сахара в крови;
- контролировать холестерин в крови;
- своевременно разрешать психологические проблемы.
Тем, кто перенес ИМ, показан систематический прием следующих лекарственных препаратов:
- аспирина;
- липидоснижающих средств;
- β-блокаторов.
Инфаркт миокарда: видео о причинах, ведущих к возникновению ИМ и о реабилитации больных
Источник
Заболевания сердечно-сосудистой системы нередко приводят к летальным последствиям. Своевременное адекватное лечение – условие сохранения жизни. Стентирование при инфаркте миокарда – процедура, которая способна остановить патологические процессы и предотвратить осложнения.
Общая информация об инфаркте
Сколько человек будет жить после инфаркта, зависит от того, насколько сильно повреждены ткани сердца, и какую площадь охватил процесс. Миокард – главная сердечная мышца, отвечающая за перекачку крови из желудочков в предсердия. При инфаркте происходит омертвение части этой мышцы. Это приводит к нарушениям в работе сердца вплоть до его остановки.
Инфаркт происходит из-за нехватки питания миокарда. Виной тому нередко служат холестериновые бляшки, которые перекрывают ток крови по коронарной артерии и другим сосудам. Дело в том, что обеспечение миокарда кислородом зависит от тонких сосудов, в которые разветвляется коронарная артерия. Недостаток питательных компонентов приводит к омертвению тканей или инфаркту.
Если жизнь удалось сохранить, на месте инфаркта образуется соединительная ткань. В итоге сердце не выполняет своих функций в полном объеме, а на органе образуется рубец, занимающий прежнее место мышц.
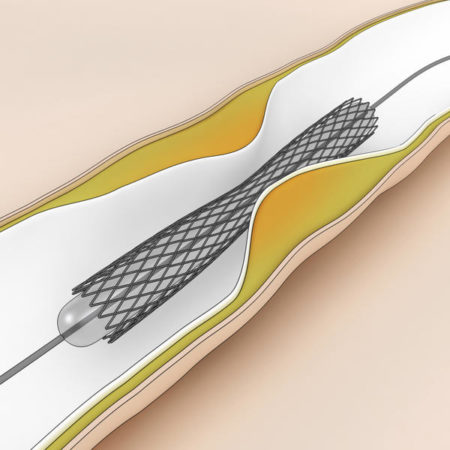
Что такое стентирование
Стентирование сосудов сердца – сложная процедура. Она особенно эффективна в первые часы после наступления инфаркта. Если случился инфаркт миокарда, провести стентирование должен опытный врач. Эта операция преграждает дальнейшее омертвение тканей и уменьшает осложнения.
Стент – тончайшая металлическая конструкция, своего рода пружина. Такое оборудование ставят в просвет коронарной артерии внутри сосуда. Расширяясь, оно обеспечивает нормальный просвет сосуда и способствует восстановлению полноценного кровообращения.
Чтобы установить стент, не требуется выполнять разрезы грудины. Его вводят через небольшое отверстие в бедренной артерии. Обычно операция не сопровождается кровопотерей или осложнениями. Длительность процедуры составляет от 15 минут до полутора часов.
Когда оборудование установлено внутрь сосуда, состояние пациента постепенно стабилизируется. Буквально через 2-3 суток больного выписывают и наблюдают в рамках амбулаторного лечения.
После операции требуется принимать лекарства, назначенные врачом. Обычно это таблетки, разжижающие кровь. Их нужно пить столько, сколько рекомендовано.
Повод для стентирования сосудов
Чаще всего стент устанавливается при инфаркте для снижения рисков и постинфарктных осложнений. Но почему требуются такие крайние меры?
Заболевание проще предупредить, чем бороться с тяжелыми последствиями. Многие люди не знают, что недостаточное кровоснабжение миокарда приводит к ишемии. Ухудшение кровообращения происходит по разным причинам. Чаще всего нарушение в сосудах вызвано атеросклеротическими изменениями.
Холестериновые бляшки уменьшают просвет сосудов. Это изменение наблюдается в разных местах в организме. Однако сужение коронарной артерии наиболее опасно.
Когда возрастает нагрузка на органы и сосуды, например, при интенсивной ходьбе или физических упражнениях, организм нуждается в большем количестве кислорода. Это стимулирует сердце сокращаться быстрее. Из-за холестериновых отложений питание миокарда нарушается, и ускорение сокращений затрудняется. Возрастает риск инфаркта.
Важно! Если человек испытывает боли за грудиной или в области сердца, и они не проходят в течение 20 минут, состояние может закончиться инфарктом!
Проведение стентирования сосудов показано в таких случаях:
- неоднократные предынфарктные состояния,
- периодические приступы стенокардии,
- тяжелый инфаркт.
В вышеописанных случаях установка стента внутрь сосуда крайне желательна.
Применение ангиопластики
Некоторые считают, что установка стента должна проводиться уже при явных признаках ухудшения кровообращения. Однако есть процедура, которая, обеспечивая временный эффект, восстанавливает кровообращение в сосудах.
Увеличение просвета в артериях, заполненных холестериновыми бляшками, выполняется с помощью баллонной ангиопластики. Хирург вводит в полость закупоренного сосуда специальный баллон, который раздувается и вдавливает холестериновое отложение в стенку сосуда. В итоге восстанавливается кровообращение в артерии.
Недостаток этой процедуры в том, что результата хватает ненадолго. У большей половины прооперированных лиц наблюдалась повторная закупорка сосудов. Чаще всего нормальное кровообращение в коронарной артерии сохранялось не больше, чем на полгода.
Виды стендов
От правильно поставленного стента эффекта больше, чем от ангиопластики. Операция позволяет надолго сохранить нормальное кровообращение в сосудах.
Стенты различают по размерам и структуре. Они бывают:
- сеточные,
- кольцевые,
- проволочные,
- тубулярные.
Разработано более 400 видов стентов. Для их изготовления используются высококачественные металлы, которые не окисляются и не взаимодействуют с кровью. Стала возможной установка стента со специальным полимерным покрытием, которое в течение нескольких месяцев выделяет лекарственные вещества, препятствующие обрастанию конструкции гладкомышечной тканью внутри сосуда.

Внимание! Хотя стоимость стентов, покрытых лекарством, в несколько раз дороже обычных, пациенту с таким оборудованием требуется принимать меньше медицинских препаратов. Стенты с полимерным покрытием служат намного дольше, обеспечивая качественное кровообращение.
Ход операции
Стентирование сосудов сердца проводится опытным хирургом. В зависимости от сложности состояния пациента операция длится до трех часов. Общий наркоз не требуется, что позволяет проводить процедуру тем, кому такой тип анестезии противопоказан.
Подготовка к операции
Хотя операция проводится с помощью высокоточного современного оборудования, организм пациента следует правильно подготовить.
- Проводится анестезия.
- Вводятся препараты для разжижения крови.
После подготовительного этапа врач приступает к самой процедуре.
Установка стента
Место введения катетера обрабатывается антисептиком. В отверстие вводится небольшое оборудование. Все манипуляции внутри кровеносной системы отражаются на мониторе.
Катетер-проводник подводится к месту суженного сосуда. Высвобождается надувной баллон, который раздвигает стенки сосуда, возвращая их нормальный просвет.
Через то же отверстие вводится другой катетер с подготовленным стентом на конце. Он располагается в нужном месте, раздувается до требуемого диаметра и прижимается к стенкам сосуда.
Катетер удаляется. Место разреза фиксируется тугой повязкой для предотвращения кровопотери. В ближайшие часы после проведения операции пациент должен лежать в обездвиженном состоянии. Необходим медицинский контроль.
Самочувствие во время операции
Так как процедура проводится только под местным наркозом, во время операции человек постоянно находится в сознании. По просьбе врача пациент может выполнять различные дыхательные манипуляции.
Нет каких-либо болевых ощущений. Место введения катетера обезболивается. Перемещение оборудования внутри сосудистой системы не ощущается, так как стенки сосудов лишены нервных окончаний.
Нет никаких болей и во время расширения сосуда. Процедура практически никак не ощущается. Буквально через несколько дней человек может продолжить полноценную жизнь.
Подробнее процедура описана на видео:
Возможные осложнения
От поставленного стента осложнений практически не возникает. Люди быстро восстанавливаются, так как операция очень щадящая.

К наиболее вероятным осложнениям относятся:
- рестеноз,
- тромбоз.
Рестеноз – повторная закупорка сосуда. К счастью, после установления стентов такое состояние возникает крайне редко. Использование стентов с полимерным лекарственным покрытием значительно снижает риск данного осложнения.
Чтобы предотвратить образование тромбов в месте установки стента, необходимо строго по графику принимать все лекарства, назначенные хирургом. В частности, назначают аспирин.
Грамотная реабилитация
Многие, кому была проведена такая операция, говорят: «Мне поставили стент: как жить дальше?». На самом деле правильно проведенный этап реабилитации становится залогом долгой и счастливой жизни без потребности в проведении повторного стентирования.
Для полноценно восстановления необходимы такие мероприятия:
- лечебная физкультура,
- диета,
- правильный настрой.
Хорошее здоровье зависит от физической активности. Не стоит заниматься тяжелыми видами спорта и перегружать сердце. Это противопоказано. Нужно подобрать комплекс упражнений, которые будут эффективно поддерживать организм. Этот вопрос рекомендуется обсудить с врачом.

Тренироваться лучше каждый день. Если трудно, допускаются однодневные перерывы 1-2 раза в неделю. Каждое занятие длится примерно полчаса. Избавившись от избыточного веса и жировых отложений, станет легче поддерживать состояние сосудов.
Грамотно подобранный комплекс упражнений стабилизирует артериальное давление. Это снижает риск инсультов и инфаркта и увеличивает продолжительность жизни.
Холестерин необходим нашему организму каждый день. Однако чаще человек употребляет намного больше, чем нужно. Это приводит к росту показателя липопротеинов пониженной плотности. Если следить за уровнем вредного холестерина, проще предотвратить нарастание бляшек на сосудах.
Поддерживать уровень холестерина в норме поможет диета. Рацион должен содержать жиры. Однако лучше увеличить количество жиров растительного происхождения и уменьшить животного. Важно включить в меню такие продукты:
- бобовые,
- свежие овощи и фрукты,
- нежирная рыба.
После проведения стентирования запрещены алкогольные напитки, соления, жирная и жареная пища. Это поможет поддерживать здоровье в норме.
Хотя после проведения стентирования люди испытывают определенные переживания, лучше сосредоточиться на положительном, соблюдать все рекомендации врача и принимать назначенные препараты. От этого зависит жизнь, ведь поставить стент – только начало. Жизненно важно вести правильный образ жизни.
Важно! Чтобы сохранить жизнь после проведения серьезных вмешательств на сердце, важно и дальше внимательно следить за состоянием организма. Регулярно измерять артериальное давление, пульс, если нужно, корректировать эти показатели.
Своевременное проведение грамотного хирургического вмешательства поможет сохранить жизнь и здоровье человека, избежав инвалидности. Полный отказ от вредных привычек и здоровое питание – не сложный процесс, а стиль жизни, приносящий настоящее удовлетворение и отличное самочувствие каждый день!
Загрузка…
Источник
