Мышечная гипотония после инсульта

Некоторые положения тела могут повышать мышечный тонус, некоторые – понижать, а отдельные – способствовать развитию спастичности.
Именно поэтому правильное позиционирование применяется для воздействия на мышечный тонус и облегчения восстановительных процессов.
Поэтому каждое положение тела должно быть продуманным и должно учитывать конкретные особенности данного пациента.
Например, при необходимости увеличения мышечного тонуса в ослабленной ноге при использовании положения на спине следует чрезвычайно бережно расположить руку пациента, если в ней возникает некоторое напряжение.
Как подходить к пациенту и воздействовать на его органы чувств.
К пациенту, перенесшему инсульт, всегда следует приближаться с больной стороны, чтобы он стремился поворачивать туда голову. Этому правилу должны следовать все, кто контактирует с пациентом – члены семьи, посетители, медицинский и обслуживающий персонал. Все оборудование помещения, мебель, инвентарь надо также располагать правильным образом (например, прикроватный столик должен стоять со стороны поражения рис. 2.1; 2.2).

Рис. 2.1-2.2. К пациенту, перенесшему инсульт, всегда следует приближаться с больной стороны
Исключение составляют пациенты, которые на предшествующих этапах не получали должной помощи и поэтому оказались к моменту начала реабилитации в запущенном состоянии. Если в таких случаях стимулирующие воздействия будут поступать со стороны больной половины тела, это может вызвать у пациента повышенное ощущение неполноценности и ущербности.
В данных ситуациях в начале реабилитационного лечения целесообразно приближаться к пациенту по центральной оси тела или со здоровой стороны. По мере улучшения его состояния можно постепенно переходить на сторону поражения. Когда степень восстановления окажется достаточно высокой, можно полностью следовать первоначальным рекомендациям.
Пациент должен лежать на плотной, но не слишком жесткой постели. Излишне мягкая постель препятствует нормальному крово- и лимфообращению, а также усиливает спастичность и может вызвать образование пролежней. Для уменьшения спастичности надо постараться устранить все факторы, повышающие мышечный тонус. Комната должна быть теплой и светлой.
Должны быть минимизированы источники шумов и всяких эмоциональных стрессов. При разговорах с пациентом следует находиться с пораженной стороны, чтобы ваш голос воздействовал на его органы чувств и стимулировал слух и зрение.
Прикроватный столик должен стоять со стороны поражения. Пациент, который восстанавливает равновесие в сидячем положении, должен дотягиваться до предметов на столике здоровой рукой, поворачивая при этом туловище и опираясь на больной локоть.
Лежание и сидение в постели
Лежание на спине
Это положение используется очень часто. Однако если его применять без должного внимания, оно способно привести к образованию пролежней и усилить типичные варианты спастичности. Располагая пациента в антиспастической позиции, всегда делайте это с особой осторожностью.
Вот на что следует обратить внимание, располагая больного на спине (рис. 3.1):

Рис. 3.1. На что следует обратить внимание, располагая больного на спине

Рис. 3.2. Под пораженным плечом лежит подушка, приподнимающая его вверх
- голова слегка повернута в пораженную сторону, но без излишнего подъема с помощью поддерживающих подушек;
- под пораженным плечом лежит подушка, приподнимающая его вверх (рис. 3.2);
- рука лежит на подушке; локоть и кисть выпрямлены;
- ладонь раскрыта (все пальцы, включая большой палец, выпрямлены) и повернута вниз;
- под бедром лежит подушка для предупреждения смещения таза назад и поворота ноги наружу (положение ноги в целом нейтральное);
- если нога полностью парализована, для придания колену положения легкого сгибания под него подложена маленькая подушка; при этом следует предотвращать ротацию ноги наружу;
- под стопой может быть помещена мягкая подушка, предупреждающая разгибание голеностопного сустава и развитие тугоподвижности. Размещение кисти выше уровня плеча (ладонь повернута вверх или вниз) облегчает кровообращение и предупреждает отек кисти. Для удержания руки в таком положении можно использовать мешочек с песком.
Примечание
Если у пациента формируется спастичность ноги, особенно стопы, не следует использовать поддерживающую шину.
Она может создать давление на переднюю часть стопы, которое усилит мышечный тонус в ноге. Однако с самого начала лечения надо применять специальную арку, чтобы устранить давление одеяла на стопу и предотвратить ее разгибание и фиксацию в таком положении.
Следует также иметь в виду, что в одно и то же время разные части тела пациента могут находиться на разных этапах восстановления. Например, мышцы руки могут быть в состоянии спастичности, а мышцы ноги – в состоянии пониженного тонуса. Поэтому, придавая пациенту различные положения, нужно учитывать его индивидуальные особенности.
Положение – лежа на спине для пациентов с хорошим уровнем подвижности плечевого пояса.
Для людей, у которых сохранен достаточный объем подвижности в плечевом поясе и нет болей в плечевом суставе, могут использоваться положения, представленные ниже (рис. 3.3, 3.4). Причем, придавая руке нужные положения, все движения следует выполнять осторожно и плавно, избегая быстрого натяжения мышц.
Если у пациента развивается спастичность, то для ее предотвращения предпочтительны промежуточные положения:
- голова с помощью поддерживающих подушек не должна быть приподнята слишком сильно (сгибание шеи вперед усиливает нежелательный тонус сгибательных мышц предплечья);
- плечо вытянуто вперед, рука повернута наружу и отведена далеко в сторону, локоть согнут, кисть расположена на подушке и немного разогнута (если возможно, руку можно подложить под голову пациента);
- нога несколько согнута в бедренном и коленном суставах;
- под стопу можно подложить подушку, чтобы предотвратить ее отвисание (рис. 3.3);
- рука повернута наружу;
- локоть выпрямлен, кисть повернута вверх;
- нога согнута в бедренном и коленном суставах;
- нога немного повернута внутрь (рис. 3.4).

Рис. 3.3. Под стопу можно подложить подушку

Рис. 3.4. Нога немного повернута внутрь
Положение «лежа на спине» для пациентов, у которых развивается спастичность в ноге и руке:
- нога согнута в бедренном и коленном суставах;
- стопа немного согнута и поддерживается мягкой подушкой;
- рука повернута наружу и отведена далеко в сторону от туловища;
- рука согнута в локте, ладонь повернута вверх;
- кисть лежит на маленькой подушке, отклонена назад, пальцы выпрямлены (для поддержания такого положения вместо подушки можно использовать мешочек с песком). Руку также можно положить пациенту под голову (рис. 3.5);
- плечо приподнято с помощью, подложенной под него, маленькой подушки (особенно надо следить за тем, чтобы плечо не поворачивалось внутрь, приводя к спастичной внутренней ротации);
- рука согнута в локте под углом 90 градусов, предплечье расположено выше плеча;
- ладонь лежит на подушке;
- нога несколько согнута в бедренном и коленном суставах;
- стопа приподнята (рис. 3.6.)

Рис. 3.5. Руку также можно положить пациенту под голову

Рис. 3.6. Стопа приподнята
А.П. Григоренко, Ж.Ю. Чефранова
Опубликовал Константин Моканов
Источник
В последние годы резко выросло число маленьких пациентов, поступающих с жалобами родителей на низкую двигательную активность детей. Синдром мышечной гипотонии у пациентов с последствиями перинатального поражения ЦНС проявляется формированием патологического мышечного тонуса по гипотоническому типу.
В настоящее время известно более 80 заболеваний со схожими симптомами. Трудности в дифференциальной диагностике и постановке данного диагноза объясняются малой доступностью в России тонких молекулярно-генетических, биохимических, морфологических методов исследования. Точная диагностика причин мышечной гипотонии чрезвычайно важна для определения тактики лечения ребенка.
Дети первого года жизни с диагнозом: последствия перинатального поражения центральной нервной системы с синдромом мышечного гипотонуса состоят в группе риска по формированию детского церебрального паралича. Поэтому дети, которые перенесли перинатальное поражение ЦНС, в обязательном порядке должны находиться под тщательным диспансерным наблюдением педиатра, невролога и других врачей-специалистов.
По статистическим данным 20% детей с перинатальной патологией ЦНС имеют нарушения мышечного тонуса по гипотоническому типу.
Наиболее частыми причинами последствий перинатального поражения центральной нервной системы с синдромом мышечного гипотонуса являются:
- Церебральная ишемия 2,3 степени (нарушение мозгового кровообращения, развивающееся у новорожденных детей вследствие нарушения кровообращения и характеризующееся недостаточным (гипоксия) или полностью прекращенным (аноксия) снабжением тканей головного мозга кислородом).
- Внутричерепное кровоизлияние 2,3 степени.
Также мышечная гипотония может быть симптомом токсико-метаболических нарушений нервной системы:
- при патологии соединительной ткани (врожденная дисплазия связочного аппарата, синдром несовершенного остеогенеза, синдром Марфана);
- при метаболических нарушениях (гиперкальциемия, фенилкетонурия, рахит);
- при эндокринных заболеваниях (гипотиреоз).
Причины
Гипоксия плода может развиваться по следующим причинам:
- Нарушение маточно-плацентарного кровотока, которое чаще всего спровоцировано следующими факторами: соматические и неврологические заболевания матери, токсикозы в третьем триместре, вредные привычки (курение, злоупотребление алкоголем, прием наркотических препаратов, бесконтрольное использование различных медикаментов), вынашивание нескольких плодов одновременно, длительное лечение от бесплодия.
- Нарушение кровотока от плаценты до плода (фетоплацентарного), это может происходить по следующим причинам:
- отслойка плаценты или нарушение ее кровоснабжения, к которому ведут патологии сосудов;
- обвитие пуповины вокруг шеи плода;
- внутриутробные пороки развития и формирования органов сердечно-сосудистой системы будущего ребенка;
- развитие острой плацентарной недостаточности.
Хроническая гипоксия плода приводит к метаболическим (обменным) и микроциркуляторным нарушениям на тканевом уровне, что и провоцирует возникновения геморрагических инсультов и ишемических изменений в тканях мозга плода и новорожденного.
При этом часто запускается система “порочного круга”, который усугубляется постоянно меняющимися причинами и следствиями гипоксических, травматических и обменных изменений внутри клеток.
Кроме этого выделены манипуляции проводимые в первые 48-72 часа после родов, которые могут усугублять или способствовать возникновению перинатальных поражений ЦНС:
- введение гиперосмолярных растворов;
- ИВЛ;
- недостаточная коррекция объема циркулирующей крови.
Также синдром мышечной гипотонии может наблюдаться при токсическом поражении структур мозга:
- при гемолитической болезни новорожденных;
- при применении анестезии и анальгезирующих средств при беременности, родов и родоразрешения;
- при приеме в период беременности опиатов и транквилизаторов;
- потребление табака, наркотиков и алкоголя во время беременности.
При этом важно помнить, что при отсроченной (замедленной) гибели нейронов существует “терапевтическое окно” – время для предотвращения гибели клеток. Поэтому лечение перинатальной энцефалопатии должно начинаться незамедлительно, а ребенок постоянно наблюдаться специалистами. Как педиатр из личного опыта хочу добавить, что при патологической беременности и родах, наличии соматических патологий у матери, особенно сердечно-сосудистых, эндокринных и почечных заболеваниях, возрасте матери старше 35 лет – наблюдение врача должно быть пристальным и любые отклонения развития, жалобы родителей или появление неврологических симптомов требуют исключения перинатальной энцефалопатии.
Жалобы и симптомы
На что нужно обращать внимание при сборе анамнеза врачу-педиатру и что должно настораживать родителей:
- Тяжелые соматические заболевания матери.
- Инфекционно-воспалительные патологии, перенесенные в период беременности, особенно в третьем триместре.
- Вредные привычки (потребление табака, наркотиков и алкоголя).
- Тяжелые токсикозы, особенно в третьем триместре.
- Хроническая гипоксия плода.
- Асфиксия в родах.
- Недоношенность.
- Перинатальное гипоксически-ишемическое поражение ЦНС у ребенка.
- Судороги в анамнезе.
- Задержка психомоторного развития.
- Наличие неврологической симптоматики у ребенка на момент осмотра или ранее.
- Снижение устойчивости к активности.
- Гипермобильность и повышенная гибкость суставов.
Далее проводится клинический осмотр малыша с уточнением:
- общего состояния;
- психомоторного развития;
- отсутствия патологии других органов и систем.
Оценка неврологического статуса с учетом возраста.
Симптомы гипотонуса
Отсутствие необходимого мышечного тонуса – вот, что такое гипотонус. Мышцы сильно ослаблены, и врач не получает ответной их реакции на стимулирующие действия со своей стороны.
Гипотоническое состояние младенцев влияет на их внешний вид. Основные признаки гипотонии у детей видны невооруженным взглядом. Они опираются слегка расставленными в разные стороны локтями и коленями, в то время как дети с нормальным мышечным тонусом, как правило, в качестве поддержки используют согнутые локти и колени в достаточной амплитуде под прямым углом. Такой ребенок в течение длительного времени не может держать головку за счет слабости затылочных мышц. Головка постоянно запрокидывается вперед, назад или в боковые стороны.
Детей с нормальным тонусом можно поднять вверх, поставив им руки под мышки, а гипотонические младенцы, как правило, проскальзывают между руками. При этом их ручки непроизвольно поднимаются вверх, параллельно плоскости тела.
Большинство детей младшего возраста во время сна и отдыха сгибают ручки и ножки в коленях и локтях. Дети с симптомами гипотонии безвольно свешивают их во время расслабления.
Гипотония мышц у детей может проявляться в виде следующих признаков:
- они не могут самостоятельно переворачиваться с животика на спину;
- не могут обучиться ползать;
- с трудом удерживают головку;
- не обладают способностью держать в руках игрушку;
- не держат баланс в сидячем положении;
- с трудом удерживают вес своего тела на ногах.
Как следствие мышечной гипотонии у детей быстро развивается мышечная слабость, которая негативно влияет на осанку и подвижность малыша. Снижается уровень рефлексов, возникает слабость связочного аппарата, могут провоцироваться постоянные вывихи крупных и мелких суставов.
Родители могут выявить признаки синдрома и самостоятельно, внимательно наблюдая за своим малышом дома:
- Признак гипотонуса – это не только инертностью мышц ребенка, он также сказывается на его общем состоянии. Младенцы с синдромом гипотонуса очень тихие и спокойные. Их нелегко привести в возбужденное состояние. Скорее всего, они будут много времени проводить спящими, а при бодрствовании отличаться вялой и медлительной активностью.
- Поза рук и ног во время сна будет отличаться полной их расслабленностью и распрямлением. Ладошки тоже будут широко раскрыты, а не собраны в кулачок. Расправление ног до угла в 180 градусов не будет причинять малышу абсолютно никакого неудобства. Если же присутствует нормальный тонус, то конечности ребенка и ладошки будут слегка согнуты, так как удерживаются в таком состоянии мышечной активностью
- Возможны жалобы мамы на проблемы при естественном вскармливании, связанные с отказом ребенка от груди или его выраженной апатией во время сосания
- Малышам с таким диагнозом очень трудно напрягать шею, чтобы фиксировать головку, им сложно учиться ползать, хватать предметы, практически невозможно совершать переворачивания и удерживать тело в положении «сидя»
Не следует сразу делать выводы о заболевании, но если вы обнаружили симптомы гипотонуса, необходимо обратиться с вопросами к участковому педиатру. Получение консультации и исключение какой-либо серьезной патологии успокоит родителей и позволит своевременно предпринять меры по улучшению состояния.
Но если диагноз подтвердился не нужно тянуть, надеяться, что все само собой нормализуется, а вовремя начать лечение, потому что чем раньше начать восстановление работы мышц, тем быстрее они смогут прийти в норму, и не будет других осложнений.
Если не лечить синдром мышечной гипотонии, то в дальнейшем физическое развитие малыша будет замедленно, часто наблюдается искривление позвоночника и нарушение осанки.
Самое страшно, к чему может привести гипотонус у грудничков – это к дистрофии мышц. Это происходит, когда опорно-двигательная система слабеет.
Лечение обязательно должно быть комплексным.
Лечебная физкультура или гимнастика, массаж, иглорефлексотерапия, физиотерапия, ароматерапия и развивающие игры – это основа немедикаментозного лечения.
В своих статьях доктор Комаровский говорит, о том, что детские неврологи часто «перестраховываются при постановке диагноза мышечной гипотонии». В любом случае нужно сохранять спокойствие. Важно помнить также, что «серьезные неврологические заболевания встречаются у 4 % детского населения. При этом в таблетированных препаратах нуждается лишь 2 % детей». И все же ребенок с нарушениями мышечного тонуса (гипо-, гипер-) должен находится под постоянным динамическим наблюдением педиатра, невролога, пройти необходимые обследования и получать терапию, назначенную специалистом. В моей практике были случаи упущенных возможностей “терапевтического окна” и формирования различных осложнений у малыша, которых можно было избежать.
Источник
Инсульт ― опасное заболевание, связанное с нарушением кровотока в головном мозге. Вследствие этого некоторые клетки могут отмирать, что приводит к инвалидизации и даже к смерти. К сожалению, статистика говорит о том, что в России каждый год возникает более 450 тыс. случаев инсульта. При этом около 15-30% среди перенесших данное заболевание уходят из жизни в первый месяц. Более 80% трудоспособных лиц становятся инвалидами. В сокращении риска столь негативных последствий большое значение имеет правильное медикаментозное лечение.
Важно помнить и о программе реабилитации, которая может быть назначена только врачом с учетом всех индивидуальных особенностей пациента.
Чаще всего инсульт провоцирует повышенное артериальное давление (АД). Однако в некоторых случаях фактором риска является и гипотония (пониженное АД). После инсульта давление не сразу возвращается к нормальным показателям и некоторое время может оставаться повышенным. Если пациент жалуется на головные боли, слабость, тошноту и озноб в конечностях, это может быть признаком неблагоприятного исхода, так как говорит о гипотонии.

В остром периоде заболевания (сразу после перенесенного инсульта) систолическое артериальное давление (САД) у 80% остается в высоких границах (больше 140 мм рт. столба). Это явление считается закономерным следствием перенесенной болезни. Именно повышенное давление способствует сохранению жизнеспособности неповрежденных клеток головного мозга. Врачи рассматривают данное явление как неспецифическую реакцию организма. Вследствие закупорки сосудов или повышения внутричерепного давления возникает рефлекс Кушинга, который приводит к увеличению САД.
Сказать о том, какое АД должно быть после инсульта, крайне сложно, равно как и о границах для возникновения самого удара. В остром периоде давление повышается даже у тех пациентов, которые были склонны к гипотонии. Чтобы понять, насколько критично увеличение САД нужно учитывать нормальные показатели. У людей, страдающих гипертонией, в обычной жизни давление колеблется на уровне 140/90. В таком случае после инсульта САД может повыситься до 160 и даже 180 мм рт. ст.
В период реабилитации давление спонтанно снижается до нормальных показателей. Это происходит в первые несколько недель после инсульта. Однако для стабилизации состояния пациента врачи применяют гипотензивную терапию. Она направлена на медленное снижение САД. Скорость естественной нормализации давления во многом зависит от причин, вызвавших инсульт. Резкое снижение САД опасно для жизни. Чтобы сосуды могли восстановить свою работоспособность в первые дни давление должно держаться на уровне 150 мм рт. столба. Однако, в этот период граница между «полезным» и «вредным» САД весьма условна и является строго индивидуальным критерием.
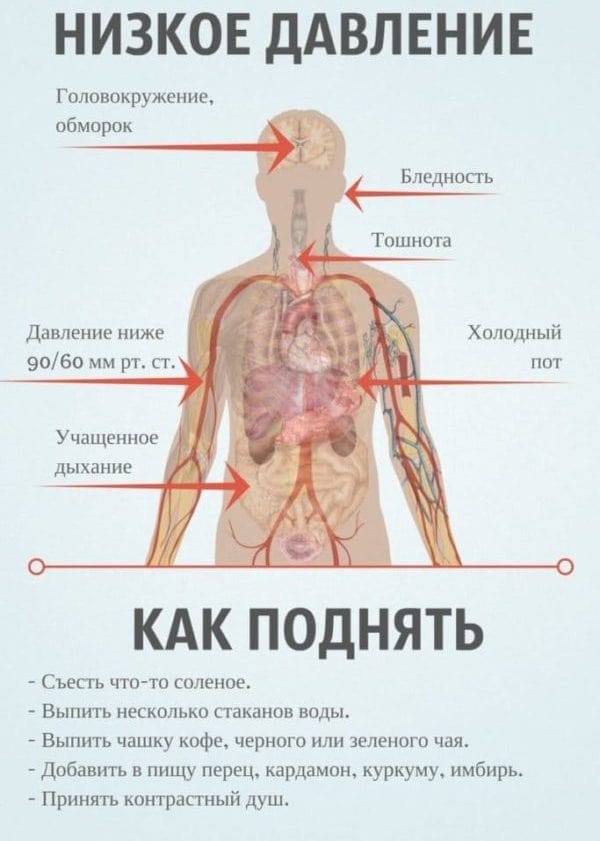
В обычных обстоятельствах гипотонией принято считать снижение давления до уровня 90/60. Для пациентов, перенесших инсульт, эти показатели могут быть выше. Явными признаками пониженного давления считаются следующие характерные симптомы.
- Головная боль пульсирующего характера (чаще всего локализуется в висках или затылке).
- Ухудшение самочувствия из-за смены погоды.
- Потемнение в глазах.
- Тошнота, рвота.
- Холодный пот.
- Обморок.
- Чувство слабости.
- Ощущение сдавленности и нехватки воздуха.
- Похолодание конечностей.
Причины падения САД могут быть как самыми банальными (стресс, нервное напряжение, черепно-мозговая травма), так и весьма опасными (тромбоэмболия легочной артерии, инфаркт миокарда, расслаивающая аневризма аорты и множество других патологий).
Низкое САД в первые часы после инсульта является поводом усомниться в правильной постановке диагноза. Если же клиническая картина говорит о нарушении кровотока мозга и наличии неврологического дефицита, но давление все же остается пониженным в первые часы и дни, это может быть симптомом следующих заболеваний.
- Сердечная недостаточность.
- Ишемия миокарда.
- Тромбоэмболия легочной артерии.
- Сепсис.
- Нарушение сердечного ритма.
Часто пониженное САД свидетельствует об обширном инсульте или о его стволовой локализации. Не реже этот симптом говорит о том, что в организме есть инфекционные осложнения или дефицит жидкости. Плохой аппетит и отсутствие потребности в питье являются характерными для восстановительного периода. Однако отказ от еды и воды увеличивает вязкость крови, а пониженное давление говорит о том, что клетки мозга недополучают питательных веществ, что затрудняет процесс реабилитации.
Срок восстановления зависит от обширности поражения мозговых клеток и корректности выбранной программы реабилитации. Артериальное давление нормализуется в течение нескольких недель, но если пациента беспокоят постоянные скачки этих показателей, стоит обратиться к врачу. Такое явление воспринимается как признак наступающего второго инсульта или смертельного исхода. Стабилизировать состояние больного может только опытный врач, который определит точные причины скачков давления.
Если в острой фазе инсульта САД остается невысоким, врачи могут прибегать к мерам по его повышению. Низкое давление затрудняет способность сосудов к восстановлению и может являться симптомом сложных болезней сердечной системы. Отсутствие повышения САД сразу после инсульта говорит о неспособности организма даже к простой декомпенсации.
Назвать точные границы крайне сложно. Многое зависит от особенностей организма. Например, если пациент страдает гипертонией и принимает препараты по снижению давления, добившись положительных результатов и отказавшись от дальнейшего использования медикаментов, больной может вызвать повышение до 180-200 мм рт. столба, что приведет к инсульту.
Низкое САД также становится предпосылкой для нарушений мозгового кровотока. Это объясняется тем, что при гипотонии стенки сосудов теряют тонус, попадание даже небольшого сгустка крови может привести к закупорке, что и станет причиной инсульта.
Для предотвращения болезни важно прислушиваться к своему организму и регулярно следить за уровнем САД. Особенно актуально это для лиц пожилого возраста, а также для тех людей, которые страдают патологиями сердечно-сосудистой системы.

В терапии пациентов, перенесших нарушения мозгового кровотока, существует два важных направления.
- Реабилитация после инсульта.
- Профилактика повторного удара.
В острой фазе снижение АД должно происходить крайне медленно. Сам вопрос о необходимости гипотензивной терапии в первые часы и дни после инсульта является дискуссионным, так как проведенные научные исследования не могут дать однозначного ответа о пользе и эффективности этих мер. Среди специалистов принято мнение о том, что в первые 24 часа решение о снижении САД требует особой осторожности и учета многочисленных индивидуальных особенностей. Показаниями к экстренному сокращению артериального давления могут стать острая почечная и сердечная недостаточности, а также инфаркт или злокачественная гипертензия. Даже в этом случае снижение САД осуществляется не больше чем на 15%, что помогает избежать риска ослабления мозговой перфузии.

Перед назначением лекарственных средств врач должен тщательно изучить клиническую картину, а также установить причины спада АД. Для лечения гипотонии после инсульта используют следующие препараты и их дженерики из группы вазотоников и альфа-адреномиметиков:
- Гутрон;
- Допмин;
- Дофамин.
В экстренных случаях для повышения давления в острой фазе инсульта вводят низкомолекулярные декстраны или кристаллоидные растворы с дополнения инотропными средствами. Однако эта мера является вынужденной, к ней прибегают, если не удается выяснить причину снижения АД.
Наряду с лекарствами для стабилизации давления, не стоит забывать и о препаратах, влияющих на гемодинамические показатели и мозговой метаболизм. К таковым относятся ноотропы (вещества, улучшающие высшие интегративные функции): Пирацетам, Энцефабол, Аминалон, Пантогам, Лецитин, Глицин, Интенон.
Эти средства способствуют ускоренному обмену нуклеиновых кислот и проникновению глюкозы, необходимой для питания клеток мозга.
Согласно данным целого ряда исследований гипотензивная терапия существенно снижает риски летального исхода и повторного появления инсульта. Вместе с ней врачи назначают диеты, программы по стабилизации образа жизни пациента. Все это способствует скорейшей реабилитации.
Если после инсульта больной жалуется на пониженное давление, стоит сократить число резких движений, исключается прием горячей ванны и душа. Продукты, содержащие кофеин, а также сахар, должны исчезнуть из рациона. К потреблению быстрых углеводов и вредных жиров нужно относиться крайне осторожно. Алкоголь полностью исключается.
Для поддержки организма в период реабилитации показано обильное питье (не менее 2 литров в сутки). При этом жидкость должна поступать равномерно на протяжении всего дня. Вместе с этим полезна умеренная физическая активность, нормализация сна и отдыха. Во время инсульта важно избегать переутомлений и дефицита кислорода. По этой причине пациент должен каждый день гулять на свежем воздухе, а умственная активность обязательно сопровождается легкими физическими упражнениями для поддержания тонуса. Питаться нужно регулярно, чтобы сахар и другие важные вещества всегда оставались в организме на примерно одинаковом уровне.
От большой температуры повышается артериальное давление, что, в свою очередь, провоцирует увеличение нагрузки на сосуды и сердце. Резкая смена горячего и холодного воздуха в предбаннике и парилке может и вовсе привести к разрыву. По этой причине в период реабилитации после инсульта (120 дней и более) посещение бань и саун категорически запрещено. После полного восстановления врач даст дальнейшие рекомендации. При наличии некоторых противопоказаний париться в бане или сауне нельзя и даже спустя годы после инсульта.
Полезная информация к прочтению

Помогут восстановиться после болезни и вернут радость движения специальные приспособления – ходунки после инсульта

Разберемся, чем вызвана постоянная сонливость после инсульта

Рассмотрим юридическую и техническую сторону этих вопросов

Как происходит оформление инвалидности после инсульта и какие документы для этого нужно собрать

Смотрите фотографии сделанные в наших пансионатах. Фотографий много и смотреть их интересно!

Живые видеоролики из наших пансионатов. Большая коллекция для просмотра!
Источник
